Как появляются вирусы в матке


Воспаление матки – частое осложнение родов или аборта
Что приводит к воспалению
Полость матки выстлана эндометрием. Это функциональный слой, который отторгается во время каждой менструации. Он надежно защищен от проникновения инфекции. В качестве защитных факторов выступают:
- кислая среда влагалища;
- выработка слабой концентрации перекиси водорода влагалищными бактериями;
- состав микрофлоры;
- сомкнутая шейка матки;
- цервикальная слизь.
Развитие воспалительной реакции становится возможным при дисфункции одного или нескольких факторов защиты. Если воспаление возникает во влагалище, оно может восходящим путем распространиться выше. Но риск увеличивается в несколько раз, если происходит раскрытие шейки матки. Это возможно естественным путем – во время родов, или искусственным при абортах – выскабливаниях и других внутриматочных манипуляциях.
Воспаление эндометрия может протекать в двух формах:
- острая – развитию предшествуют аборт, выкидыш, рождение ребенка, гистероскопия, способствует нарушение сократимости матки, когда происходит задержка крови, остатков плаценты;
- хроническое воспаление – появляется на фоне первичного воспалительного ответа, причиной является устойчивость микроорганизмов, неправильная тактика терапии или несоблюдение рекомендаций врача.
Причины патологии – проникновение на слизистую оболочку матки бактерий, хламидий, микоплазм. Реже болезнь вызывают вирусы, грибки. Они играют роль в снижении иммунитета и могут ускорить возникновение иммунного ответа.
Часто заболевание вызывает не один микроорганизм, а микробные ассоциации. Они представлены условно-патогенными микроорганизмами, которые в норме обитают на поверхности кожи, во влагалище и кишечнике. Поэтому лечение усложняется, большинство представителей собственной микрофлоры устойчиво к стандартным антибиотикам.
Врачи не рекомендуют заниматься самолечением и принимать бесконтрольно антибактериальные препараты. Это убережет от развития устойчивости к ним.
Как проявляется острая форма
Симптомы появляются через 2–3 дня после инфицирования. У женщин после родов может пройти несколько суток, прежде чем врач заметит отсутствие сократимости матки, кровянистые выделения. При острой форме внезапно повышается температура до 39°С, беспокоит сильная боль внизу живота. Присоединяются другие проявления:
- выделения из половых путей с неприятным запахом;
- болезненное мочеиспускание, сопровождается режущими ощущениями или болью внизу живота;
- учащение пульса;
- озноб;
- признаки интоксикации.
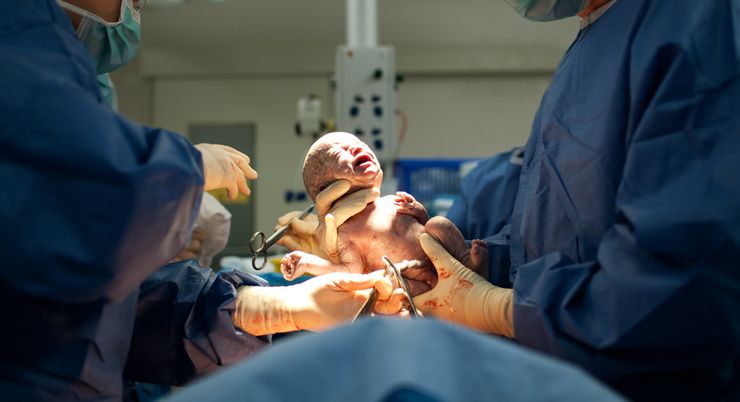
Причиной патологии могут быть роды, кесарево сечение
Внешний вид выделений зависит от предшествующего состояния. У женщин после родов в течение месяца выделяются лохии. Изначально они кровянистые, но при эндометрите – с примесями жидкой алой крови. После аборта, выскабливания также могут усиливаться выделения крови после присоединения инфекции.
Острый эндометрит при наличии внутриматочной спирали протекает стремительно. Усики, которые врач оставляет для последующего извлечения спирали, становятся проводниками для инфекции из влагалища.
Продолжительность острой стадии – до 14 дней. После этого возможно ее излечение или переход в хроническую форму.
Симптомы хронического воспаления
Клинические симптомы зависят от продолжительности болезни. Патология проявляется в виде нарушений менструального цикла. Женщина замечает, что после перенесенного острого воспаления происходит увеличение продолжительности кровянистых выделений, изменение их объема.
Иногда возможно появление патологических сукровичных, слизисто-гнойных выделений. Это происходит при обострении воспаления в матке. Боль внизу живота становится ноющей, тупой. При затяжном характере патологии возможно появление боли во время полового акта.
Хронический эндометрит приводит к образованию спаек внутри матки.
При выраженном спаечном процессе возникает бесплодие, которое не поддается терапии. Невозможность забеременеть связана и с изменением рецептивных свойств эндометрия. Возможно развитие его гиперплазии.
Гиперплазия может протекать в диффузной форме, тогда утолщение происходит относительно равномерно. При очаговой гиперплазии диагностируется полип эндометрия.
Методы диагностики
Диагностика эндометрита основывается на данных клинической картины и осмотра. При бимануальном исследовании врач пальпирует увеличенную и болезненную матку. Придатки не прощупываются, если на них не распространился инфекционный процесс.
Если эндометриту предшествовало рождение ребенка, заметно несоответствие размеров матки сроку после родов. Выделения кровянистые, при надавливании на матку усиливаются. Для подтверждения воспалительного процесса и его остроты проводится общий анализ крови, биохимическое исследование. В них заметны признаки воспаления – увеличено количество лейкоцитов, повышена СОЭ, в биохимическом анализе повышен уровень С-реактивного белка.
Для подтверждения бактериального происхождения инфекции необходимо сдать мазок из половых путей до начала использования антибиотиков.
Хроническое течение усложняет диагностику. Изменения в анализе крови в период ремиссии могут отсутствовать. На УЗИ заметны признаки утолщения эндометрия, который не соответствует дню цикла. Полипы не всегда можно рассмотреть во время УЗИ, они способны изменять положение, становиться менее заметными.

Диагностика необходима для определения типа возбудителя
Основная диагностика при длительно существующей инфекции – определение типа возбудителя, который поддерживает хроническое воспаление. Для этого применяется метод ПЦР. Но в случае хронического эндометрита возможно преобладание условно-патогенной микрофлоры, небольшое количество или полное отсутствие специфической инфекции.
Для диагностики может применяться выскабливание полости матки. Его проводят в случае длительного кровотечения, при невозможности использовать другие методики.
Структурные изменения эндометрия можно увидеть во время УЗИ. Аппарат позволяет выявить внутриматочные спайки, но не всегда. Более точная методика определения симптомов – биопсия эндометрия. Ее проводят во время гистероскопии.
Какое лечение необходимо
Терапия острой формы воспаления проводится в стационаре. Это необходимо для уменьшения риска осложнения – распространения инфекции на маточную клетчатку или брюшину и развития параметрита, перитонита. Женщинам после родов назначается ручное обследование полости матки с последующим выскабливанием. Это позволяет отделить сохранившиеся участки плодной оболочки, вывести сгустки крови при спазме шейки матки и улучшить ее сократимость.
Основу лечения составляет внутривенное введение антибиотиков с последующим переходом на уколы и таблетированные формы. Это возможно после выхода на стабильное состояние. Антибиотики назначают широкого спектра действия, часто используют сочетания из нескольких препаратов. Эффективны следующие из них:
- амоксициллин;
- клиндамицин;
- цефтриаксон;
- цефотаксим;
- метронидазол.
Назначается инфузионная терапия. Внутривенно капельно вводят физраствор, глюкозу, растворы Рингера, лактосоль, гемодез. Это позволит уменьшить признаки интоксикации и ускорить выздоровление.
При длительно существующем эндометрите воспаление не всегда протекает бурно, поэтому нет необходимости в госпитализации. В фазу ремиссии антибиотики не назначаются. Основное воздействие проводится методами физиотерапии, используются гормональные средства, ферменты, уменьшающие спайки.
Профилактика эндометрита
Для профилактики воспалительных процессов необходимо проходить подготовку перед любыми манипуляциями на матке. У женщин перед родами берут мазок на степень чистоты влагалища. Если в нем появляются признаки воспаления, необходим профилактический курс антибиотиков, часто – в местной форме.
Профилактика включает отказ от проведения медицинских абортов, здоровый образ жизни и полноценное питание. Необходимо правильно подбирать метод контрацепции, чтобы не пришлось прибегать к абортам. Воспаление эндометрия или миометрия – это всегда высокий риск развития бесплодия.

Рубрика: 6. Клиническая медицина
Дата публикации: 23.12.2015
Статья просмотрена: 3000 раз
В данной статье представлены методы диагностики, лечения и профилактики вирусного поражения шейки матки. В связи с тем, что происходит омоложение патологии шейки матки, необходимы наиболее ранняя диагностика, своевременное лечение с использованием современных методов, активное внедрение профилактики, а особенно вакцинопрофилактики.
Ключевые слова: вирусное поражение шейки матки, диагностика, методы лечения и профилактики, вакцинопрофилактика.
This article presents the methods of diagnosis, treatment and prevention of viral infection of the cervix. Due to the fact that the rejuvenation of cervical pathology, required more early diagnosis, timely treatment using modern methods, the active implementation of prevention, especially vaccinal.
Keywords:Viral infection of the cervix, diagnosis, treatment and prevention, vaccination
В настоящее время вирусное поражение шейки матки является глобальной медико-социальной проблемой и предметом серьезных исследований среди акушер-гинекологов, онкологов, педиатров, иммунологов, эпидемиологов. Актуальность данной проблемы обусловлена увеличением частоты фоновых и предраковых заболеваний шейки матки, тенденцией к росту частоты данного заболевания, высокой контагиозностью вируса и высоким онкогенным потенциалом возбудителей.
Среди гинекологических заболеваний во всем мире вирусное поражение шейки матки (ВПШМ) занимает второе место. В настоящее время данная патология все чаще встречается у молодых и нерожавших девушек, то есть происходит процесс омоложения данной патологии. Внедрение новых методов лечения и профилактики ВПШМ, в частности вакцинопрофилактики, является актуальным с точки зрения сохранения репродуктивного здоровья женщин.
Наиболее уязвимой группой в инфицированности вирусом папилломы человека (ВПЧ) являются подростки, так как в настоящее время превалирует ранний половой дебют. В настоящее время репродуктивное здоровье детей и подростков вызывает тревогу.
В связи с ранним половым дебютом вакцинацию лучше проводить до начала половой жизни. Вакцинация в настоящее время является наиболее эффективным средством первичной профилактики ВПЧ-инфекции. В настоящее время, вакцина одобрена в 106 странах, включая 27 стран — членов Евросоюза, США и Австралию.
Выборка медицинских карт происходила случайным методом.
Цель работы: анализ основных аспектов диагностики, лечения и профилактики ВПШМ, обоснование необходимости проведения профилактики среди детского населения
Задачи:
Определить возраст пациенток с данной патологией
Проанализировать сочетание ВПШМ с другими воспалительными процессами
Определить основные современные методы лечения патологии шейки матки
Определить методы профилактики ВПШМ
Методы диагностики ВПШМ:
Сбор анамнеза и осмотр шейки матки в зеркалах
Онкоцитология и мазок на флору.
Выявление и лечение других генитальных инфекций
Биопсия шейки матки
Раздельное диагностическое выскабливание (РДВ)
Сбор анамнеза включает в себя жалобы пациентки (характер выделений из половых путей, наличие контактных кровянистых выделений), семейный анамнез (наличие онкозаболеваний у близких родственников), менструальная и детородная функция (количество родов, абортов, осложнения в родах, характер контрацепции), перенесенные гинекологические заболевания (сроки и длительность выявления ВПШМ: при первом осмотре гинеколога, до первой беременности, после завершения беременности).
При осмотре в зеркалах оценивают размеры и форму шейки матки, состояние эпителия, характер выделений.
Обследование женщин происходит поэтапно и комплексно. Вместе с пациенткой обследуется и её партнер. Если у женщины выявлены другие инфекции или дисбиоз влагалища (мазок на флору), то назначается лечение. Диагностика генитальных инфекций представляет собой сдача анализов на ИППП: микоуреоплазму (бакпосев), ПЦР (хламидии, вирус простого герпеса, вирус папилломы человека). С помощью данных анализ мы можем предположить о наличии сопутствующего воспалительного процесса.
При изучении стационарных и амбулаторных карт пациенток, выявлено наличие сопутствующего воспалительного процесса (рис.1):

Рис. 1. Инфекции, обуславливающие воспалительный процесс
Онкоцитология- является основным методом скрининга для выявления дисплазии и рака шейки матки. Метод неинвазивен, информативен, является основным методом скрининга цервикальной неоплазии, рекомендован ВОЗ для использования в качестве скринингового теста.
Расширенная кольпоскопия представляет собой диагностическое исследование слизистой оболочки влагалища и шейки матки при помощи специальной увеличивающей лупы и воздействия на ткани эпителия различными химическими реагентами.
Биопсия шейки матки — прижизненное взятие небольшого объёма ткани влагалищной части шейки матки для микроскопического исследования с диагностической целью. Результаты данного исследования позволяют назначить адекватную терапию имеющегося состояния.
РДВ — это раздельное лечебно-диагностическое выскабливание шейки и полости матки. Очень часто РДВ используют в качестве диагностических целей. Целью данного исследования является получение гистологического материала. Именно биопсия помогает поставить точный диагноз.
В результате проведенных исследований выявлено, что наиболее часто ВПШМ обусловливают ВПЧ (85 %), ВПГ (9 %), ВПГ+ВПЧ (6 %).
При анализе стационарных и амбулаторных карт настоящее время наблюдается рост ВПШМ в возрасте 21–30 лет (таблица 1). Необходимо проводить вакцинацию у девушек до начала половой жизни, так как частота встречаемости предраковых заболеваний шейки матки преимущественно определяется у женщин репродуктивного возраста.
Распределение ВПШМ по возрастам
Частота гистологически подтвержденных дисплазий ШМ, по собственным данным, у небеременных женщин, обусловленных ВПГ, составляет 12,3 ± 3,2 %, что достоверно ниже, чем при ВПЧ — 20,9 ± 3,8 %. Аналогичная ситуация сохраняется и при беременности [П. С. Русакевич, 2000].
Генитальный герпес. При первичном инфицировании ВПГ и дисплазиях ШМ в ранние сроки беременности более целесообразно беременность прервать. Это связано с затруднениями в проведении качественной терапии. Если инфицирование ВПГ возникло до беременности или заболевание проявилось в более поздние сроки гестации, проводят комплекс профилактических (УЗИ-контроль) и лечебных (курсовая терапия) мероприятий. Вопрос прерывания беременности при этом решается сугубо индивидуально, в зависимости от тяжести основной инфекции, степени дисплазии, ее регресса от проводимой терапии.
Лечение должно быть направлено на угнетение возбудителя инфекции, повышение иммунореактивности организма, регрессию дисплазии. При этом учитывают триместр беременности, фазу и стадию клинического течения заболевания (острая, рецидив, разрешение или затухание инфекции).
Для практических врачей рекомендуется следующее лечение герпетической инфекции ШМ во время беременности [И. М.Арестова, С. Н.Занько, 2004]. Выбор медикаментозных препаратов проводится с учетом специфической и неспецифической антивирусной активности, иммунобиологических свойств, действия на маточно-плацентарный кровоток, отсутствия тератогенного влияния на плод.
Фаза I (острая инфекция либо рецидив ВПГ) в триместре беременности. Фармакологическое лечение осуществляют у беременных с ВПГ и патологией ШМ базисным препаратом ацикловиром. Тератогенный и эмбриотоксический эффект его не доказан.
Однако показания к назначению должны быть четко регламентированы:
• первичный генитальный герпес;
• типичная форма рецидива инфекции;
• ВПГ у беременной, подтвержденный тонкими методами (ПЦР, антиВПГ IgM, IgM+IgG), в сочетании с другими осложнениями беременности (угроза прерывания, симптомы внутриутробного инфицирования).
Ацикловир назначают по 200 мг (1 табл.) 5 раз в сутки в течение 5 дней. При тяжелых формах герпетической инфекции, особенно в поздние сроки беременности, ацикловир (виролекс, медовир и др.) вводят внутривенно капельно каждые 8 ч (5 мг/кг массы тела) в 0,89 % растворе натрия хлорида в течение 5 дней (иногда — до 14 дней).
а-интерферон вводят в разведенном состоянии (содержимое ампулы растворяют в 2 мл воды) интраназально в каждый носовой ход по 0,25 мл (5 капель) с интервалом 1—2 ч не менее 5 раз в сутки в течение 2—3 дней. Аскорбиновую кислоту (природный антиоксидант) назначают по 1,0 г 2 раза в сутки в течение 15 дней.
Из немедикаментозных методов наиболее показано НИЛИ в виде ГНЛ, используемого локально на ШМ (сфокусированный пучок, мощность излучения 10—12 мВт, расстояние 10—15 см, экспозиция 10—15 мин) либо внутривенно.
Внутривенное лазерное облучение крови (BJ10K) осуществляют через лазерный световод (диаметр 400 мкм), введенный в локтевую вену путем венепункции (мощность излучения на выходе 1,5 мВт, экспозиция 30 мин, плотность мощности на конце световода 1200 мВт/см2) в течение 5— 8 дней. В настоящее время (отсутствие стекловолоконных световодов, опасность СПИДа и необходимость использования одноразовых световодов) с одинаковым успехом (94,4 %) более широко применяют ЧЛОКв кубитальной области (10—12 процедур ежедневно). Подведение излучения осуществляют дистанционным либо контактным путем (плотность мощности 100-150 мВт/см2).
Цитостатическая терапия очагов ВПЧ противопоказана. Из химических деструктивных методов при беременности допускается использование только 80—90 % раствора трихлоруксусной кислоты (аппликации 1 раз в неделю в течение 5—6 нед.) и только при локализации очагов на вульве и во влагалище. В последние годы для этих целей начали применять колломак.
Иммунотерапию осуществляют препаратами: виферон (ректальные свечи, мазь), кипферон интравагинально, а-токоферола ацетатом с АО-защитой (внутримышечно, внутрь) или природным препаратом, содержащим 3 фракции витамина Е, селект с минералом селеном (1—2 капсулы вдень). Из отечественных препаратов внутрь используют натуральный витамин Е — виардо с небольшими дозами аскорбиновой кислоты и питьем внутрь зеленого чая.
Беременным с ВПЧ-поражением в нижнем отделе генитального тракта не противопоказано лечение:
• биоэнергодобавкой ЭПАМ-24 (эмульсия прополиса, активированная модифицированная с травами) — по 10 капель эмульсии в день;
• фитоадаптогенами (эхинацея и др.);
• спирулиной (микроводоросль);
• препаратами рыбьего жира (эйконол, эйкален, азеликапс)',
• повышенными (10 доз) дозами пробиотиков (лактобак-терин, диалакт, бифидумбактерин и др.) в виде 3 прерывистых курсов (по 10 дней) местного лечения (влагалищные свеЧи либо рыхлые тампоны) с интервалом в 2 нед.
Оказывает антисептическое, антибактериальное, противовирусное и противогрибковое действие. Используют препарат в виде раствора в разведении водой 1:10 для орошений влагалища длительно или вводят рыхлые тампоны во влагалище с раствором в разведении 1:20 либо кремом малавит (малавтилин) на ночь. Отмечена высокая эффективность лечения маслом чайного дерева (тампоны, ванночки).
Системную энзимотерапию в период беременности при поражении ВПЧ шейки матки (доброкачественный и/или предраковый процесс) проводят ферментами (Бобэнзим).
При ВПЧ-инфекции гениталий у беременных используют иммуностимуляцию ГНЛ (БЛОК, ЧЛОК), местную озонотерапию.
Папилломы на шейке матки появляются в результате папилломавирусной инфекции. Это широко распространенная патология, которой болеют преимущественно женщины в возрасте 30–45 лет. Патологию обязательно нужно лечить, причем не только удалять новообразования, но и бороться с вирусной инфекцией. Для этого используется комплексный подход в терапии – сочетание медикаментозных и хирургических методов.
Причины появления патологии
В большинстве случаев появление папиллом связано с папилломавирусной инфекцией (вирус папилломы человека, ВПЧ, папилломавирус). Вирус может поражать любой участок кожи и слизистых оболочек, однако появление папиллом на половых органах (шейка матки, влагалище, вульва) наиболее опасно из-за высокого риска развития злокачественных заболеваний.
Возбудителем болезни является микроорганизм из семейства папилломавирусов. Всего насчитывается более 600 типов вирусов, все они способны инфицировать организм человека и вызывать развитие разных патологий. Около 40 типов ВПЧ способны поражать половые органы (в том числе и шейку матки), среди них наиболее распространенными и опасными являются ВПЧ-16 и ВПЧ-18. Именно эти вирусы обладают онкогенными свойствами, то есть способны вызывать злокачественное перерождение тканей.
Основной путь заражения ВПЧ – половой. Иногда даже после попадания папилломавирусов в половые пути заражения не происходит, так как иммунная система быстро инактивирует чужеродные частицы. В остальных случаях после попадания в организм вирусы инфицируют базальный слой эпителия, вызывая пролиферацию эпителиальных клеток. Папилломы на слизистой оболочке появляются не сразу, инкубационный период составляет 1-2 месяца и более.
Не во всех случаях попадания папилломавируса в организм развивается клиническая картина папилломатоза и тем более рака. Распространенность папилломавирусной инфекции чрезвычайно высокая – у каждой 3 женщины выявляется тот или иной тип вируса. Но у большинства из них заболевание не развивается, такие женщины являются носителями инфекции.
Проявится болезнь или нет, зависит в основном от состояния иммунитета – достаточно ли сил у иммунной системы, чтобы бороться с возбудителем. Все состояния, которые угнетают иммунитет, способны повышать вероятность ВПЧ-инфекции:
- онкологические заболевания любой локализации;
- переохлаждения;
- частые инфекционные заболевания;
- прием некоторых медикаментов (системные и местные глюкокортикоиды, цитостатики);
- заболевания почек, сопровождающиеся повышенным выделением белка (гломерулонефрит, почечная недостаточность);
- эндокринные заболевания (сахарный диабет, гипотиреоз);
- эмоциональное перенапряжение, дистресс, хроническое недосыпание.
Также выявлено, что вероятность заражения ВПЧ повышает наличие ЗППП (заболеваний, передающихся половым путем – хламидиоз, генитальный герпес, сифилис, трихомоноз) и курение. Папилломы часто появляются во время беременности и исчезают после родов.
Как проявляется болезнь
В большинстве случаев клинические симптомы отсутствуют. Женщина может и не подозревать о наличии новообразований на шейке матки, а патология выявляется при гинекологическом осмотре. Реже присутствуют неспецифические симптомы: кровотечение из половых путей, болезненные ощущения в животе, вялость, слабость.
Методы диагностики
Так как клинические симптомы в большинстве случаев отсутствуют, для выявления папиллом на шейке матки требуется проведение дополнительного обследования. В основном для диагностики используется осмотр шейки матки в зеркалах, кольпоскопия, полимеразная цепная реакция (ПЦР). При подозрении на злокачественное образование показано гистологическое исследование (биопсия).
Когда показано исследование
Осмотр шейки матки в зеркалах
Во всех случаях
Это первичный метод диагностики, который позволяет осмотреть слизистую оболочку влагалища и шейки матки. Как выглядят папилломы при осмотре (см. на фото):
· имеют вид сосочковидных образований;
· поверхность ровная, гладкая;
· цвет от бледно-розового до светло-коричневого;
· размер чаще всего от 0,2 до 2 мм, реже больше;
· единичные или множественные (папилломатоз).
Во всех случаях
Кольпоскопия позволяет осмотреть влагалищную часть шейки матки, для этого используется специальный прибор – кольпоскоп (состоит из 2 частей – оптической и осветительной). Исследование позволят обнаружить не только папилломы, но и воспаление слизистой оболочки, эрозии, другие новообразования.
Нередко для диагностики проводится не просто осмотр слизистой, а расширенная кольпоскопия (с применением различных медикаментозных средств). Например, нанесение на слизистую оболочку уксусной кислоты или раствора Люголя позволяет выявить патологический очаг.
Во всех случаях
ПЦР – это метод диагностики, который применяется для выявления возбудителя. С помощью ПЦР можно определить тип ВПЧ и его онкогенность.
Стоит отметить, что положительные результаты могут быть даже при отсутствии папиллом, так как папилломавирусная инфекция может протекать латентно.
ПАП-тест (мазок Папаниколау)
При высоком риске или подозрении на рак
ПАП-тест обязательно должен проводиться всем женщинам с повышенным риском развития рака:
· возраст старше 30 лет;
· патологические изменения при кольпоскопии;
· выявление папилломавирусов высокого онкогенного риска.
ПАП-тест позволяет выявить предраковые или раковые клетки.
В чем опасность
Персистенция ВПЧ в шейке матке не обязательно приводит к раку, ведь папилломы – это доброкачественные образования. В чем же тогда опасность? Дело в том, что наличие папиллом и ВПЧ-инфекции в десятки раз повышает вероятность развития рака шейки матки.
Опасность во многом зависит от типа вируса:
- ВПЧ 16 и 18 типов наиболее опасны, так как они вызывают рак шейки матки в 75% случаев;
- ВПЧ 31, 33, 35, 39, 45, 51, 52, 54, 56, 66, 68 типов обладают высоким и средним онкогенным риском и также способны вызывать рак половых органов;
- ВПЧ 6, 11, 42, 44 наименее опасны, так как обладают слабыми онкогенными свойствами.
Рак шейки матки – это второе по распространенности злокачественное новообразование у женщин и четвертая ведущая причина смерти от рака у женщин во всем мире (8% от общей смертности от рака среди женского населения).
Как лечить патологию
Специфического лечения, которое бы позволяло избавиться от папиллом, не существует. Именно поэтому применяется комбинированный подход – проводится местное удаление образований, а также системное лечение вирусной инфекции и укрепление иммунитета. Для этого используются медикаментозные препараты и оперативные методы. Народные средства для лечения папиллом на шейке матки не применяют, так как обладают низкой эффективностью и с высокой вероятностью способны привести к развитию тяжелых побочных эффектов (ожог и повреждение слизистой оболочки, кровотечение, присоединение бактериальной флоры).
На период лечения необходимо устранить воздействие провоцирующих факторов, а также соблюдать рекомендации, направленные на укрепление иммунитета:
- правильно питаться (увеличить потребление витаминов и белков);
- избегать переохлаждений;
- больше двигаться в течение дня;
- своевременно лечить сопутствующие заболевания (особенно инфекционные и гинекологические);
- спать не менее 7-8 часов;
- избегать эмоционального перенапряжения, стрессов.
Кроме того, необходимо использовать барьерные методы контрацепции, чтобы избежать повторного инфицирования.
Медикаментозное лечение имеет два направления – борьба с вирусом и удаление нароста. Для борьбы с вирусной инфекцией применяются противовирусные препараты и иммуномодуляторы:
К сожалению, не существует противовирусных средств, которые бы действовали направлено на ВПЧ, поэтому применяются противогерпетические средства или препараты, активирующие иммунный ответ. Противовирусная терапия показана не всем, препараты из этой группы применяются при множественных папилломах, подтвержденной ВПЧ-инфекции.
Еще один вариант медикаментозного лечения – применение цитотоксических препаратов и химических веществ для деструкции папиллом. Среди цитостатиков могут использоваться 5-фторурацил, подофиллин, подофиллотоксин. Химическая деструкция образований может осуществляться с помощью таких препаратов, как трихлоруксусная кислота, азотная кислота, Солкодерм. Для лечения папиллом шейки матки химическая деструкция применяется редко, эти методы используются при сочетанном поражении, для удаления образований в аногенитальной области, на коже в любой другой локализации.
Для удаления папиллом в большинстве случаев используются оперативные методы. Это более радикальное лечение (по сравнению с химической деструкцией), реже развиваются рецидивы. Удалить папилломы можно с помощью электрокоагуляции, лазерной деструкции, криотерапии, радиоволновой терапии или хирургического иссечения. Метод лечения подбирается индивидуально.
Преимущества и недостатки
Метод лечения, который базируется на воздействии электрическим током. При электрокоагуляции происходит прижигание папиллом. Удаление образований проводится под местной анестезией.
Электрокоагуляция приводит к быстрому эффекту, для удаления папиллом достаточно 1-2 сеансов. Метод обладает высокой эффективностью – желаемый эффект достигается у 85-95% пациенток. К недостаткам относится высокая вероятность образования длительно незаживающих дефектов на слизистой оболочке.
Лазерная деструкция также проводится под местной анестезией. Удаление папиллом базируется на воздействии лазерного света.
Эффективность лазерной деструкции составляет 60–90%. Высокий уровень рецидивов объясняется наличием латентных вирусов в окружающих тканях, поэтому дополнительно обязательно должна проводиться противовирусная терапия.
Криотерапия – это метод удаления папиллом жидким азотом.
Эффективность метода составляет 60–100%, однако отмечается частое развитие рецидивов – папилломы повторно образуются у 10–45% женщин. К недостаткам криотерапии относится местное воспаление слизистой оболочки. Кроме того, для достижения желаемого эффекта может потребоваться проведение нескольких процедур.
Суть метода радиоволновой терапии заключается в воздействии высокочастотных волн и проникновении их в ткани. Выделенная энергия вызывает нагревание тканей и выпаривание клеток.
После радиоволновой терапии заживление тканей происходит быстрее, в среднем достаточно 3-4 дней для восстановления. В большинстве случаев достаточно 1 процедуры.
Методы профилактики
Папилломы на шейке матки – это опасная патология, возникновение которой можно предотвратить. Выделяют неспецифические и специфические методы профилактики.
Специфическая профилактика заключается в проведении вакцинации. На сегодняшний день вакцинация является наиболее эффективным и безопасным методом предотвращения папилломавирусной инфекции. Это позволяет предотвратить появление папиллом и защититься от рака шейки матки.
- Церварикс – защищает от ВПЧ 16 и 18 типов;
- Гардасил – защищает от ВПЧ 6, 11, 16 и 18 типов.
Вакцинации подлежат девочки возрастом от 10 до 25 лет, курс прививки состоит из введения 3 доз.
Неспецифическая профилактика не защитит от ВПЧ со 100%-ой вероятностью, но значительно снизит риск инфицирования. Неспецифические методы профилактики имеют несколько основных направлений – предотвращение полового инфицирования, укрепление иммунитета, раннее выявление патологии. Укрепить иммунную систему помогут следующие рекомендации:
- правильное питание с достаточным поступлением витаминов и белков;
- физическая активность;
- избегание переохлаждений;
- своевременное лечение сопутствующих заболеваний;
- применение лекарств строго после консультации с врачом (особенно антибиотиков и гормональных средств).
Для предотвращения полового инфицирования ВПЧ показана барьерная контрацепция (использование презервативов). Раннее выявление патологии значительно повышает вероятность благоприятного исхода, поэтому рекомендуется регулярно проходить гинекологические осмотры.
Видео
Предлагаем к просмотру видеоролик по теме статьи.

Образование: Ростовский государственный медицинский университет, специальность "Лечебное дело".
Нашли ошибку в тексте? Выделите ее и нажмите Ctrl + Enter.
Ученые из Оксфордского университета провели ряд исследований, в ходе которых пришли к выводу, что вегетарианство может быть вредно для человеческого мозга, так как приводит к снижению его массы. Поэтому ученые рекомендуют не исключать полностью из своего рациона рыбу и мясо.
Многие наркотики изначально продвигались на рынке, как лекарства. Героин, например, изначально был выведен на рынок как лекарство от детского кашля. А кокаин рекомендовался врачами в качестве анестезии и как средство повышающее выносливость.
Упав с осла, вы с большей вероятностью свернете себе шею, чем упав с лошади. Только не пытайтесь опровергнуть это утверждение.
Американские ученые провели опыты на мышах и пришли к выводу, что арбузный сок предотвращает развитие атеросклероза сосудов. Одна группа мышей пила обычную воду, а вторая – арбузный сок. В результате сосуды второй группы были свободны от холестериновых бляшек.
Раньше считалось, что зевота обогащает организм кислородом. Однако это мнение было опровергнуто. Ученые доказали, что зевая, человек охлаждает мозг и улучшает его работоспособность.
Во время работы наш мозг затрачивает количество энергии, равное лампочке мощностью в 10 Ватт. Так что образ лампочки над головой в момент возникновения интересной мысли не так уж далек от истины.
У 5% пациентов антидепрессант Кломипрамин вызывает оргазм.
Если улыбаться всего два раза в день – можно понизить кровяное давление и снизить риск возникновения инфарктов и инсультов.
74-летний житель Австралии Джеймс Харрисон становился донором крови около 1000 раз. У него редкая группа крови, антитела которой помогают выжить новорожденным с тяжелой формой анемии. Таким образом, австралиец спас около двух миллионов детей.
Печень – это самый тяжелый орган в нашем теле. Ее средний вес составляет 1,5 кг.
В Великобритании есть закон, согласно которому хирург может отказаться делать пациенту операцию, если он курит или имеет избыточный вес. Человек должен отказаться от вредных привычек, и тогда, возможно, ему не потребуется оперативное вмешательство.
Согласно исследованиям ВОЗ ежедневный получасовой разговор по мобильному телефону увеличивает вероятность развития опухоли мозга на 40%.
Фиброзно-кистозная мастопатия — это доброкачественное изменение ткани молочной железы. Иными словами, при мастопатии происходит разрастание фиброзной (соедините.
Читайте также:


