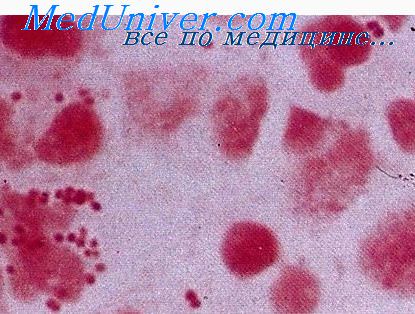
Ликвор для энтеровирусного менингита
Вирусы Коксаки и ECHO обусловливают целый ряд заболеваний, среди которых особое место занимает серозный менингит.
Заболевания встречаются в виде спорадических случаев или отдельных эпидемических вспышек. Эпидемии энтеровирусных менингитов зарегистрированы во всех странах мира. Большой размах эпидемических вспышек и выраженная контагиозность дали основание назвать энтеровирусный менингит эпидемическим серозным менингитом. Характерна весенне-летняя сезонность эпидемий с пиком заболеваемости в июне—августе. Заболевают преимущественно дети, находящиеся в организованных коллективах, причем в одни эпидемии преобладают дети дошкольного возраста, в другие — дети 7—14 лет.
Эпидемии энтеровирусного менингита в СССР были довольно часты в период с 1952 по 1965 г. В последние годы число и размер эпидемических вспышек значительно уменьшились, однако спорадические формы заболевания продолжают регистрироваться с прежней частотой. Источником инфекции являются больные и вирусоносители. Среди здоровых людей частота вирусоносительства достигает 50% и более. Основные пути передачи инфекции — воздушно-капельный или фекально-оральный. Возможна трансплацентарная передача вируса плоду.
Вирус, попадая в носоглотку и желудочно-кишечный тракт, обусловливает начальные симптомы заболевания, воспалительные изменения зева, легкие катары верхних дыхательных путей, лимфаденит, приступообразные боли в животе. Их продолжительность колеблется от нескольких часов до нескольких дней. Далее вирус проникает в кровь. Стадия вирусемии сопровождается подъемом температуры и другими общеинфекционными симптомами. Гематогенным путем вирус заносится в нервную систему. Наиболее часто он поражает оболочки. Серозный менингит составляет 80% энтеровирусных заболеваний нервной системы.
Клиническая картина энтеровирусных менингитов характеризуется преобладанием признаков повышения внутричерепного давления. Дети беспокойны, нарушается сон. В первый день болезни появляется повторная рвота. Менингеальные признаки часто отсутствуют, особенно у детей 1-го года жизни. У некоторых больных наблюдаются судороги. Характерен внешний вид робенка: лицо гиперемировано, склеры инъецированы, носогубной треугольник бледный, кожа сухая. В 6—8% случаев бывает полиморфная сыпь, которая нередко дает повод диагностировать заболевание как корь или краснуху. Изменения спинномозговой жидкости такие же, как при других формах серозного менингита. Иногда в первые дни наблюдается нейтрофильный или смешанный цитоз, который затем сменяется лимфоцитарным. Количество белка может быть снижено вследствие увеличения количества циркулирующей жидкости. В периферической крови у многих больных выявляется сдвиг лейкоцитарной формулы влево при нормальном, слегка повышенном или пониженном количестве лейкоцитов. В первые дни болезни СОЭ может быть повышена. Изменения глазного дна в виде расширения, извитости и легкого отека вен обнаруживают у 25—30% больных энтеровирусным менингитом.
Течение менингита обычно доброкачественное. На 2—4-й день исчезают общемозговые симптомы. Состав ликвора нормализуется через 2—3 нед. Иногда через 5—7 дней после падения температуры возможен ее новый подъем и повторное появление общемозговых и менингеальных симптомов. Частота рецидивов при разных вспышках колеблется в больших пределах — 10— 40%. После перенесенного менингита обычно не бывает остаточных явлений. У некоторых детей наблюдается постинфекционный астенический синдром.
Следует отметить, что у детей раннего возраста энтеровирусная инфекция может протекать в виде более распространенного поражения нервной системы с включением головного и спинного мозга и развитием менингоэнцефалита или менингоэнцефа-ломиелита.
Диагноз энтеровирусного менингита основывается на эпидемиологических данных и вирусологических исследованиях. Массовость, высокая контагиозность и выраженная очаговость не характерны для менингитов другой этиологии. Важным является выявление в эпидемических очагах других форм заболеваний, вызываемых вирусами ECHO и Коксаки, таких, как эпидемическая миальгия, энтеровирусная лихорадка, полиомиелитоподобные паралитические заболевания. Вирусологическое исследование ликвора и крови, подтвержденное результатами серологических реакций парных сывороток крови с ростом титра антител более чем в 4 раза, позволяет установить этиологию заболевания. Выделение вирусов из носоглоточных смывов и испражнений не является доказательным вследствие широко распространенного вирусоносительства.
Лечение симптоматическое. Назначают средства, снижающие внутричерепное давление. Хороший лечебный эффект оказывает спинномозговая пункция. Снижение давления ликвора приносит значительное облегчение больным.
Показаны также десенсибилизирующие препараты, витаминотерапия, общеукрепляющее лечение. Больных, перенесших вирусный серозный менингит, берут на диспансерный учет.

Серозный менингит – одна из распространенных форм заболевания при энтеровирусной инфекции, это воспаление мягкой оболочки головного мозга и скопление под ней серозной жидкости. Вызывается серозный менингит вирусами Коксаки (А-2, 4, 7, 9), Коксаки В (типы 1-5), ECHO (типы 4, 6, 9, 11, 16, 30).
Основные пути заражения вирусом - с водой и пищей, при купании, а также энтеровирусы передаются воздушно-капельным путем. То есть можно заразиться, искупавшись в водоеме, попив некипяченой воды, поев немытый фрукт или просто находясь рядом с больным. Человек заразен с первых симптомов заболевания и остается таковым, пока есть симптомы.
Особенность энтеровирусов в том, что поражают они, как правило, детей. Взрослые тоже болеют, но симптомы у них могут быть стерты, похожи на простуду/ОРВИ/грипп/расстройство пищеварения или просто усталость. Опасность в том, что взрослый при этом заразен для окружающих.
Срок заразного периода может длиться 3-6 недель с первых симптомов и иногда сохраняться даже после исчезновения симптомов (хотя выздоровивший гораздо менее заразен для окружающих).
В инкубационном периоде, а составляет он 2-10 дней с момента заражения, человек так же может заразить других. После перенесенного менингита образуется иммунитет к тому серотипу вируса, который вызвал болезнь. Это совсем не значит, что человек больше никогда не заболеет менингитом, поскольку его могут вызвать и другие серотипы энтеровирусов, и совсем другие вирусы и даже бактерии. Это не значит и то, что человек больше не заразится вирусом Коксаки или ECHO. Переболевший вполне может этим всем снова заболеть после выздоровления.
Регистрируется периодичность вспышек серозного энтеровирусного менингита раз в 3-4 года. Вспомним вспышку в 2013 году, и 2017 год как раз стал одним из тех, когда заболеваемость повышена, закрывают школы и детские сады на дезинфекцию. Кстати говоря, этот год отличился вспышками энтеровирусных инфекций и других серотипов - вызывающих герпангину и синдром рука-нога-рот, но поскольку это состояния не жизнеугрожающие, эпидемической ситуации не придали особого значения, а зря.
Но если ребенок заразился энтеровирусом из перечисленных выше, это еще не значит, что инфекция вызовет менингит. Симптомы будут зависеть от иммунитета ребенка. Может быть обойдется сыпью и больным горлом. Возможны признаки менингизма (раздражения мозговых оболочек), которые проходят самостоятельно без последствий.
Но отличит менингизм и серозный менингит только врач.
Симптомы серозного менингита при энтеровирусной инфекции
Менингит, вызванный энтеровирусами, начинается остро с появления озноба, повышения температуры тела до 39-40 градусов С (крайне редко температура остается нормальной), появляются симптомы интоксикации (слабость, апатия, потеря трудоспособности, головокружения).
Через несколько часов или к концу суток появляется быстро нарастающая диффузная головная боль распирающего характера.
У большинства больных несколько позже присоединяются тошнота, многократная рвота, бросаются в глаза гиперемия (покраснение) лица и двигательное возбуждение, повышенная чувствительность к любым раздражителям (громкий звук, свет, запахи).
В течение первых 12-24 часов от начала заболевания серозным менингитом формируется развернутая картина менингеального и общемозгового синдромов. Появляются и быстро нарастают менингеальные симптомы:
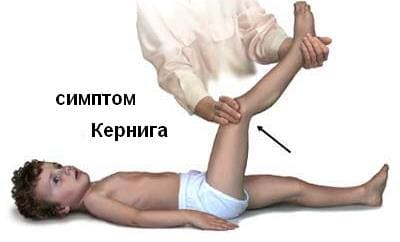

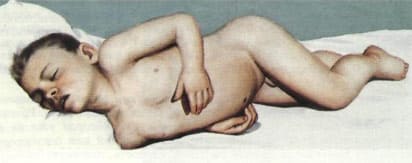
Все эти признаки говорят о менингите.
Сознание сначала сохранено, могут быть судороги, эпилептические припадки, а затем сменяется состоянием оглушенности, стопора, комы. Больной может не отвечать на самые простые вопросы, не реагировать на слова и обращения, не понимать, что он делает и что происходит вокруг.
Нередко симптомы непосредственно менингита (воспаления мозговой оболочки) сопровождаются другими симптомами энтеровирусной инфекции – миалгии (мышечные боли), сыпь на теле, поражение ротоглотки (язвочки во рту), перебои в работе сердца (поражение миокарда).
Длительность лихорадки и менингеального синдрома до 7 дней при своевременно начатом лечении. Иногда наблюдается вторая волна лихорадки.
Хотя в большинстве случаев при вирусных менингитах нет четкой клинической корреляции с определенным возбудителем, некоторые особенности могут наблюдаться. Так, нередко вирусы Коксаки группы В вызывают заболевания, протекающие с выраженным миалгическим синдромом (так называемая эпидемическая плевродиния или болезнь Борнхольма); может наблюдаться диарея. Обе группы вирусов Коксаки могут вызывать к тому же перикардиты и миокардиты (воспаление сердца).
При нарастании общемозговых и менингеальных симптомов у больного (признаки отёка-набухания головного мозга, дислокации мозговых структур, нарушение сознания, серия эпилептических приступов, судорог) необходимо срочно вызвать "скорую помощь".
До приезда скорой необходимо уложить пациента на бок для профилактики аспирации рвотными массами, защитить голову от удара во время приступа, расстегнуть ворот, сделать доступ свежего воздуха.
Диагностика серозного менингита
Врач скорой помощи оценит уровень сознания, измерит артериальное давление, частоту дыхания, пульс, температуру, введет препараты для поддержания жизненных функций.
Основное внимание уделяется лабораторной диагностике: выделению вируса из ЦСЖ и определению 4-х кратного нарастания специфических антител в динамике болезни. Поэтому врачу придется сделать пункцию спинного мозга (люмбальная пункция), чтобы взять ликвор на анализ. Критерием менингита является увеличение числа клеток в ЦСЖ. При вирусных менингитах наблюдается лимфоцитарный состав ЦСЖ. Анализ спинномозговой жидкости: вытекает под давлением, прозрачная, цитоз 200-300 клеток в 1 мкл, нейтрофилов до 50%, чаще преобладают лимфоциты. Для энтеровирусной инфекции характерно раздражение мозговых оболочек даже без ее воспаления. Если ликвор изменен, значит есть менингит, если ликвор в норме, это просто проявления менингизма и оболочки мозга не воспалены, это не опасно.
Так же придется сдать на анализ кровь. В настоящее время в крупных лечебных центрах для выявления вируса применяется полимеразная цепная реакция (ПЦР), обладающая высокой чувствительностью и специфичностью.
Потребуются и другие анализы и диагностические процедуры для исключения или подтверждения похожих диагнозов или регистрации осложнений. Дело в том, что даже если диагноз менингит не вызывает сомнения, очень важно определить его причину. Ведь серозный менингит могут вызывать и другие вирусы, как то вирус герпеса, паротита, ВЭБ, и бактерии. От причины всецело будет зависеть лечение.
Когда нужно обратиться к врачу
Если сохраняется высокая температура, сильная головная боль, многократная рвота, боли в шее, невозможность ее согнуть, необходимо вызвать карету скорой помощи. У детей раннего возраста высокая температура, постоянный плач и беспокойство ребенка – повод для срочного вызова врача.
Серозный менингит требует срочного лечебного вмешательств в условиях стационара.
Лечение серозного менингита
Лечение серозного менингита, вызванного энтеровирусами, симптоматическое. Не существует пока еще препаратов, которые бы убивали энтеровирус, как не существует и вакцины для профилактики.
- возвышенное положение головы по отношению к туловищу,
- профилактика аспирации рвотных масс в дыхательные пути (поворот на бок),
- дробное теплое питье, молочно-растительная диета.
При температуре выше 38,5 градусов С применяют парацетамол: для взрослых 500 – 1000 мг внутрь; для детей 10- 15 мг/кг с интервалом не менее 4 часов, через рот или в виде свечей в анус .
Или ибупрофен в дозе 5-10 мг/кг не более 3-х раз в сутки через рот; ибупрофен: для взрослых и детей старше 12 лет 300 – 400 мг внутрь.
В остром периоде назначают дезинтоксикационную терапию: растворы глюкозы, Рингера, декстранов, поливиниллирролидона и др. Применяют умеренную дегидратацию: ацетазоламид, фуросемид) для снижения внутричерепного давления.
Симптоматические средства - анальгетики, витамины А, С, Е, группы В, антиагреганты и др..
Мониторинг состояния пациента включает оценку жизнеобеспечивающих функций – дыхания, гемодинамики; оценку неврологического статуса для выявления и мониторинга общемозгового, менингеального, общеинфекционного синдромов.
При наличии инфекции в ликворе ребенок получает комплексное лечение, а затем в обязательном порядке берется повторная пункция, чтобы убедиться, что организм победил инфекцию. Улучшения состояния заметны уже через пять-семь дней лечения: спадает температура, появляется аппетит, но лечение необходимо продолжать, потому что из ликвора инфекция уходит дольше. В общем срок пребывания в стационаре составит 1-3 недели.
У детей:
- наличие общих признаков опасности у детей в возрасте до 5 лет;
- острая дыхательная недостаточность 2- 3 степени;
- острая сердечно-сосудистая недостаточность 2-3 степени;
- судороги;
- нарушение сознания;
- признаки инфекционно-токсического шока;
- ДВС – синдром.
У взрослых:
- нарушение сознания: оглушение, сопор, кома;
- дыхательная недостаточность;
- признаки инфекционно-токсического шока, судороги;
- ДВС – синдром;
- недостаточность левого желудочка, угроза развития отека легких.
- стойкая нормальная температура;
- купирование общемозгового синдрома;
- купирование менингеального синдрома;
- купирование симптомов ИТШ.
- санация ликвора, цитоз менее 50 клеток в 1 мкл (70% лимфоциты).
Прогноз
Прогноз при вовремя начатом лечении благоприятный, исключая новорожденных и детей грудного возраста, у которых заболевание проходит довольно молниеносно. Серозный менингит, в отличие от гнойного, протекает не тяжело. При начале лечения после развития комы прогноз неутешительный.
Больные, перенесшие менингит, наблюдаются у невропатолога в течение 2 лет и более. Длительность наблюдения, обследование и осмотр других специалистов определяет невропатолог. Невропатолог осматривает 1 раз в месяц после выздоровления в течение первых 3 месяцев, в последующем периоде 1 раз в 3 месяца на протяжении года, а на протяжении следующего - 1 раз в 6 месяцев. Далее при нормальных результатах обследования пациента снимают с учета у невропатолога.

Энтеровирусный (серозный) менингит — вирусное инфекционное заболевание, характеризующееся лихорадкой, сильными головными болями, рвотой.
Серозный менингит является наиболее распространенной формой поражения центральной нервной системы (ЦНС) человека энтеровирусами.
Энтеровирус (enterovirus) — вирус, попадающий в организм человека через желудочно-кишечный тракт, размножающийся там, а затем поражающий ЦНС.
Энтеровирусные менингиты могут быть вызваны вирусами Коксаки А и Коксаки В, ECHO, энтеровирусами 68 и 71 серотипов. Возможны эпидемические вспышки серозных менингитов с высокой контагиозностью (заразительностью).
Первые случаи энтеровирусного менингита были зарегистрированы в начале 1930-х годов. Больших эпидемий заболевания не наблюдалось. Учитывая высокую контагиозность заболевания, возможны небольшие эпидемические вспышки. Заболеваемость носит сезонный характер — значительно повышается весной и летом.
В США, где диагностика энтеровирусных заболеваний вошла в широкую практику, ежегодно регистрируют около 75 тысяч случаев менингита, вызываемого энтеровирусами. Энтеровирусные серозные менингиты составляют 85-90% от общего числа случаев менингитов вирусной этиологии (причина возникновения болезни).

Инкубационный период при энтеровирусных серозных менингитах составляет в среднем около одной недели. Смертельные исходы редки. Чаще болеют городские жители, преимущественно дети до семи лет, посещающие детские дошкольные учреждения.
Новорожденные дети и дети раннего возраста (до двух-трех месяцев) входят в особую группу риска. Энтеровирусное поражение ЦНС в этом возрасте обычно является частью тяжелого системного заболевания.
У детей более старшего возраста и у взрослых заболевание энтеровирусным менингитом начинается остро, с внезапного повышения температуры до 38-40 градусов Цельсия. Вслед за этим наблюдается развитие ригидности затылочных мышц (ограничение пассивного сгибания головы, делающее невозможным приближение подбородка к грудине), головные боли, светобоязнь. У некоторых больных отмечалась рвота, потеря аппетита, диарея, сыпь, фарингит (воспаление слизистой оболочки глотки), мышечные боли. Развитию серозного менингита часто сопутствуют беспокойство, плохой сон, высыпания на кожных покровах, ринит (насморк).
Неврологические симптомы, связанные с воспалением менингеальных оболочек у детей раннего возраста, включают ригидность затылочных мышц и выбухание родничка.
В случае легкого течения энтеровирусной инфекции менингеальный синдром у детей протекает, как правило, быстро, в течение семи-десяти дней, заканчивается полным выздоровлением без остаточных явлений.
Прогноз у детей и взрослых, перенесших энтеровирусный менингит, благоприятный. У отдельных детей, переболевших энтеровирусным менингитом, могут наблюдаться нарушения речи и трудности в школьном обучении. У взрослых в течение нескольких недель после перенесенной инфекции могут сохраняться головные боли.
Лечение энтеровирусного менингита включает обязательный постельный режим. Из лекарственных препаратов назначают анальгетики, нестероидные противовоспалительные лекарства, противорвотные и седативные средства. На фоне общего лечения менингита, лечащий врач вправе назначить препараты, направленные на улучшение самочувствия больного: устранение токсикоза, снижение внутричерепного давления, улучшение работы сосудов мозга и др.
Благотворное воздействие на течение серозного менингита оказывает спинальная пункция, ведущая к снижению внутримозгового давления и способствующая быстрому улучшению состояния.
Материал подготовлен на основе информации РИА Новости и открытых источников
Исследование ликвора необходимо для диагноза ряда заболеваний нервной системы. Кроме того, оно имеет значение для контроля эффективности терапии и прогноза этих заболеваний. Результаты исследования ликвора необходимо оценивать вместе с данными других исследований, и прежде всего - с клинической картиной, так как во многих случаях изменения в ликворе общие и нехарактерные. Одноразовое исследование имеет меньшее значение, чем исследование в динамике болезни. Изменения в ликворе при менингитах и других заболеваниях представлены в таблицах 67, 68.
Табл. 67. Концентрация общего белка (г/л) в люмбальном ликворе
(по Fishman, 1980; приведено по Е.М. Цветановой, 1986 )
| Диагноз | Средние величины (г/л) | Пределы колебаний (г/л) |
| Гнойный менингит | 4,18 | 0,21-22,0 |
| Мозговая геморрагия | 2,70 | 0,19-21,0 |
| Туберкулезный менингит | 2,00 | 0,25-11,4 |
| Мозговые опухоли | 1,15 | 0,15-19,2 |
| Асептический менингит | 0,77 | 0,11-4,00 |
| Полиневрит | 0,74 | 0,15-14,3 |
| Микседема | 0,71 | 0,30-2,42 |
| Полиомиелит | 0,70 | 0,12-3,66 |
| Мозговой абсцесс | 0,69 | 0,16-2,88 |
| Эпилепсия (идиопатическая) | 0,31 | 0,07-2,00 |
Табл.68. Уровень глюкозы в ликворе при различных заболеваниях, ммоль/л(по Е.М. Цветановой, 1986)
| Заболевание | Уровень глюкозы | Заболевание | Уровень глюкозы |
| Контроль | 3,33 ± 0,42 | Интрацеребральная гематома | 3,33 ± 0,42 |
| Серозные менин-гиты | 2,94 ± 0,44 | Мозговое кровоизли-яние с прорывом в ликворное простран-ство | 3,71 ± 1,20 |
| Гнойные менингиты | 1,38 ± 0,58 | Субарахноидальное кровоизлияние | 3,11±0,66 |
| Туберкулезные менингиты | 2,51 ± 0,36 | Эпилепсия | 3,16± 0,47 |
| Гиперкинетичес-кий прогрессирую-щий панэнцефалит | 3,23 ± 0,42 | Преходящие наруше-ния мозгового крово-обращения | 4,05 ± 0,81 |
| Арахноидиты | 3,19 ± 0,48 | Опухоли: доброка-чественные злока-чественные | 3,08 ± 0,46 1,91±0,66 |
Менингиты. По количеству клеток в ликворе и их характеру менингиты делят на серозные и гнойные. Для бактериальных (гнойных) менингитов характерно повышение в ликворе числа лейкоцитов более 100/мкл, с преобладанием нейтрофилов. При бактериоскопии мазка спинномозговой жидкости можно обнаружить возбудителя. Для подтверждения диагноза показан посев ликвора. Для серозных менингитов характерно повышенное количество лимфоцитов.
При различных менингитах большая часть наблюдаемых изменений в ликворе являются общими и заключаются в так называемом менингеальном синдроме: повышенное давление ликвора, плеоцитоз, положительные белковые реакции, гиперпротеинрахия, гипогликорахия, гипохлоррахия, увеличение иммуноглобулинов.
Гнойные менингиты. Ликворное давление повышено. Ликвор - белесый, мутный или гнойный вследствие большого количества клеток. Иногда ликвор бывает зеленоватого цвета. После 1-2 ч отстоя образуется грубая фибринная сетка вследствие выпадения фибриногена из плазмы крови.
Бактериальные менингиты в экссудативной фазе не различаются по числу и виду клеток. Плеоцитоз нарастает очень быстро и часто находится в пределах 0,66-1,6 . 10 9 /л клеток (660-1600 . 10 6 /л клеток). В отдельных случаях достигает 3,0-4,0 . 10 9 /л клеток (3000-4000 . 10 6 /л клеток). В острой экссудативной фазе (первые дни) плеоцитоз почти всегда нейтрофильный - преобладают палочкоядерные гранулоциты, затем их заменяют сегментированные и гиперсегментированные гранулоциты. Типичная лейкограмма: 90–95% клеток - нейтрофильные, сегментоядерные гранулоциты и 1-3% - палочкоядерные гранулоциты. При старении в нейтрофильных гранулоцитах накапливаются жиры в форме вакуолей.
В следующей, пролиферативной фазе, общее число клеток быстро уменьшается. Дегенеративные изменения нейтрофильных гранулоцитов выражаются в гиперсегментации, пикнозе, вакуолизации и др. Число моноцитов увеличивается, они становятся активнее и трансформируются в макрофаги, которые вначале атакуют бактерии, а затем и гранулоциты.
В репаративной фазе гранулоциты исчезают, появляются лимфоциты, моноциты, плазматические клетки, макрофаги. При нормализации числа клеток в дифференцированном подсчете преобладают мелкие лимфоциты.
Резко повышается содержание белка - до 2,5-3,0 г/л и даже до 5-30 г/л. Нарастание количества белка до предельных цифр наблюдается в те же сроки, что и нарастание плеоцитоза. По мере уменьшения плеоцитоза и нормализации лейкограммы происходит снижение общего белка. Сочетание высокого уровня белка с низким плеоцитозом, свидетельство неблагоприятного прогноза. Глобулиновые реакции - положительны.
Содержание глюкозы в ликворе снижается с первых дней заболевания и достигает очень низких цифр (около 0,832-0,840 ммоль/л, а в отдельных случаях и более низкое). Это связано с числом клеток. При переходе процесса от экссудативного к пролиферативному уровень глюкозы повышается. Особенно показательно вычисление отношения ликвор/кровь для глюкозы. Уже уменьшение его ниже 0,55 достаточно информативно, когда это отношение в пределах 0,4-0,2, специфичность показателя для диагностики менингита около 80%, а чувствительность 75%.
Параллельно с глюкозой желательно исследовать лактат и пируват, особенно у детей. В отличие от небактериальных менингитов, для гнойного менингита характерно значительное повышение уровня лактата. Обычно, чем ниже уровень глюкозы, тем выше концентрация лактата.
При гнойном менингите регулярно отмечается умеренное уменьшение количества хлора, (менее выраженное, чем при туберкулезном менингите). Содержание других электролитов у больных гнойным менингитом изменчиво. Концентрация кальция незначительно уменьшена, неорганического фосфора и магния - повышена, а натрия - остается в нормальных границах. Параметры КОС ликвора изменены - рН смещается в сторону более низких значений, щелочной резерв уменьшен.
Определенное значение в диагностике может иметь повышение в СМЖ фосфолипидов и общего холестерола.
Ликвор при менингококковом менингите: мутный, (“известковое молоко”), с выраженным плеоцитозом (от нескольких тысяч до неподдающегося счету в 1 мкл). Лейкоциты нейтрофильного характера, повышение белка умеренное (1-10 г/л). Содержание сахара и хлоридов несколько снижается.
Ликвор при пневмококковом менингите: мутный, гнойный, желтовато-зеленого цвета. Цитоз умеренный - от 500 до 1500 клеток в мкл, нейтрофильного характера. Содержание белка до 10 г/л и выше. Уровень сахара и хлоридов снижен.
Ликвор при инфлюенца-менингите: умеренное повышение уровня белка (до 10 г/л) при высоком нейтрофильном плеоцитозе.
Возбудитель гнойного менингита обнаруживается при бактериоскопическом и бактериологическом исследовании. Возбудителем гнойного эпидемического менингита является менингококк. Менингит может быть вызван стрептококком, стафилококком (в т.ч. стафилококком пневмонии), другими гноеродными кокками и редко - дрожжевыми грибками. Для диагностики гнойного менингита большое значение имеет исследование ликворного мазка, окрашенного по Граму. Мазки в первые 24 ч в 80% случаев дают положительные результаты, но необходима инвазия хотя бы 10 5 бактерий, для того чтобы выявить 1-2 клетки в поле зрения. Бактериальные антигены определяются также путем Latex-агглютинации и радиоиммунологическими методами. Предложен метод диагностики менингококкового менингита на основе полимеразной цепной реакции, позволяющий проводить раннюю диагностику, что особенно полезно при отрицательных результатах посевов.
Туберкулезный менингит. Давление ликвора стойко повышено, даже при благоприятно протекающем заболевании и улучшении клеточного состава СМЖ. Ликвор бесцветный, прозрачный, иногда слегка опалесцирующий, редко ксантохромный. У большой части больных обнаруживается тонкая фибринная сетка.
Плеоцитоз подвержен довольно значительным колебаниям. В первые дни заболевания он составляет 100-300 . 10 6 /л клеток, быстро нарастает и достигает максимальных цифр на 5-7 день болезни - до 800 . 10 6 /л клеток, но редко превышает 1000 . 10 6 /л. Характер цитоза в начале заболевания лимфоцитарно-нейтрофильный, позже - лимфоцитарный. При обострении процесса нейтрофилия нарастает, а при хроническом процессе усиливается лимфоцитоз.
Содержание белка в СМЖ всегда повышено и находится в зависимости от фазы процесса (0,5-5,0г/л). Повышение его концентрации начинается раньше, чем повышение лейкоцитов (и других патологических изменений) и исчезает белок (при выздоровлении) позже. Таким образом, у большой части больных наблюдается белково-клеточная диссоциация. Глобулиновые реакции положительные.
Снижение содержания глюкозы в ликворе постоянно, оно начинается с первых дней и держится на протяжении всего заболевания. Однако гипогликорахия при туберкулезном менингите не достигает тех низких значений, которые наблюдаются при гнойных менингитах. Количество лактата увеличивается.
Таким же постоянным симптомом является уменьшение хлоридов, которое наступает рано, держится стойко. Наблюдается параллелизм между гипохлорархией и гиперпротеинархией. Содержание остальных электролитов в пределах нормы. Основные параметры кислотно-щелочного состояния слегка изменены (метаболический ацидоз).
Решающим в диагностике туберкулезного менингита является обнаружение в СМЖ (в фибринной пленке) микобактерий туберкулеза. Однако, частота их обнаружения в СМЖ (бактериоскопическими методами) редко превышает 30-40%. Анализ ликвора с помощью полимеразной цепной реакции для диагностики туберкулезного менингита значительно эффективнее.
Серозный менингит. Характерно незначительное повышение давления СМЖ. Жидкость бесцветная. Число клеток при отдельных видах серозных менингитов разное. В большинстве случаев плеоцитоз незначительный (30-200 . 10 6 /л). При менингите, вызванном вирусами Коксаки, плеоцитоз достаточно высокий 300-700 . 10 6 /л, при Herpes zoster - слабо выражен или отсутствует. Корреляция между плеоцитозом и тяжестью заболевания отсутствует.
Цитограмма характеризуется быстропроходящей, чаще неуловимой нейтрофильной фазой, после нее (на 2–3-й день) появляется лимфоцитоз. Последний характерен и в стадии выздоровления.
Количество общего белка слегка (0,5-0,8 г/л) или умеренно повышено. Большее повышение белка наблюдается редко. Иногда наблюдается клеточно-белковая диссоциация. Отношение альбумин/глобулин изменено. Фибринная пленка выпадает редко. При повторном серозном вирусном менингите наряду с наличием лимфоцитов в ликворе обнаруживается значительное количество плазматических клеток. Микрофлора, как правило, не выявляется.
Уровень глюкозы часто нормальный, незначительное уменьшение глюкозы находят только у небольшой части больных, в то время как концентрация лактата всегда нормальная. Это отличает серозные менингиты от гнойных.
Ликвор при паротитном менингите: прозрачный, бесцветный, цитоз лимфоцитарного характера (до 1000 кл в 1 мкл) при незначительном увеличении (или норме) содержания глюкозы и хлоридов.
Медленное истечение ликвора, или невозможность его получения при пункции, ксантохромия, несоответствие между тяжестью состояния больного и составом ликвора, симптомы массивной коагуляции ликвора соответствуют блокированным формам менингита.
Энцефалиты и миелоэнцефалиты. Изменения ликвора при энцефалитах зависят от характера воспалительного процесса, его локализации, от наличия сочетания поражения вещества и оболочек головного и спинного мозга, от стадии болезни.
Эпидемический энцефалит. Данные относительно состава СМЖ при этом заболевании достаточно разноречивы, что связано, по-видимому, со значительным полиморфизмом клинического течения энцефалита.
Ликвор часто прозрачный, бесцветный, реже наблюдается ксантохромия и помутнение. В начале заболевания чаще всего отмечается умеренный плеоцитоз с преобладанием лимфоцитов - до 40 . 10 6 /л, реже до 100 . 10 6 /л (при менингеальной форме до 100-200 . 10 6 /л.).
Повышение содержания белка наблюдается достаточно часто, но реже, чем плеоцитоз. Глобулиновые реакции нерезко положительны в 2/3 случаев.
Содержание глюкозы увеличивается у 9% больных при хроническом течении заболевания и в 60% случаев при - остром. Количество хлоридов, напротив, увеличивается при хроническом течении заболевания и не изменяется при - остром. Изменения СМЖ нередко наблюдается сравнительно долго - от 2-3 недель до нескольких месяцев.
Методика бактериоскопии “толстой капли”
“Толстая капля” готовится в случаях: подозрения на малярию, возвратный тиф, трипаносомоз, филяриоз, у длительно лихорадящих больных.
Техника проведения. Кожу пальца протирают спиртом и прокалывают стерильной иглой-копьем или толстой инъекционной иглой. Если кровь вытекает плохо, то больного просят сделать несколько энергичных движений рукой и слегка массируют палец.
Первую выступившую каплю крови вытирают сухой ватой, затем палец поворачивают проколом вниз и прикасаются обезжиренным предметным стеклом ко второй капле в 2-3 местах. На предметное стекло должны наноситься капли диаметром 5 мм. Каждую каплю другим предметным стеклом (или иглой) размазывают в ровный, толстый диск диаметром 10-15 мм. Толщина диска должна быть такой чтобы через него можно было читать газетный шрифт. Слишком толстые мазки растрескиваются и отстают от стекла. Отпечатки высушивают при комнатной температуре не менее 2-3 часов и без предварительной фиксации их окрашивают по Романовскому-Гимзе 30-45 минут. Окрашенную каплю ополаскивают водопроводной водой и подсушивают в вертикальном положении. Из форменных элементом в этом случае сохраняются только лейкоциты и тромбоциты (эритроциты не видны вследствие выщелачивания гемоглобина в результате окрашивания).
Приготовление тонкого мазка из крови. Показания: повышение температуры тела интермиттирующего характера, анемия, увеличение селезенки, подозрение на малярию, хроническое недомогание, проживание в эндемичной зоне или недавний (неделя) выезд из нее.
Первую каплю крови с безымянного пальца левой руки удаляют сухой ваткой. К выступившей капле крови прикасаются нижней поверхностью предметного стекла так, чтобы капля, величиной немного большей булавочной головки, оказалась на расстоянии 1,5-2 мм от его узкого края. Затем предметное стекло переворачивают каплей вверх и берут его в левую руку, а правой рукой устанавливают шлифованное стекло под углом 45 о к первому (с наклоном в сторону капли) и ждут пока кровь растечется вдоль края шлифованного стекла к углу, образованному обеими стеклами. Легким движением прижимают шлифованное стекло, продвигают его влево по предметному стеклу, не доходя 1-1,5 см от края. Мазок высушивают и отправляют в лабораторию.
Трактовка результатов исследования. В зараженных эритроцитах видны плазмодии малярии с голубой цитоплазмой и ярко-красным ядром. Нахождение плазмодиев малярии (Pl. Vivax, ovale, falciparum) в крови больного является неоспоримым доказательством наличия заболевания. Интенсивная паразитемия - 10 и более паразитов в одном поле зрения (100 ´ 10/л) или поражение более 5% эритроцитов, обнаружение промежуточных стадий развития pl. Falciparum свидетельствует о неблагоприятном прогнозе.
При подтверждении диагноза малярии проводится химиотерапия, предусматривающая ликвидацию острых проявлений болезни (малярийных пароксизмов), профилактику рецидивов и уничтожение половых форм паразита (профилактика распространения инфекции).
Выписка реконвалесцентов после окончания полного курса этиотропной терапии возможна при наличии 2-3 отрицательных результатов исследования мазка или толстой капли на наличие малярийного плазмодия. Реконвалесценты нуждаются в соблюдении диеты в течение 3-6 месяцев, исключении психического перенапряжения сроком 6 месяцев.
Читайте также:


