Лимфаденопатия при лечении гепатита с
Ассоциативная связь неходжкинских лимфом и вирусного гепатита С хорошо известна и многократно описана. В свою очередь, этиотропная терапия способствует вирусологическому и гематологическому ответу большинства неходжкинских лимфом, связанных с ВГС.
В последние годы противовирусные препараты прямого действия сделали возможным проведение лечения для большинства пациентов с ВГС. Недавно были высказаны некоторые опасения в отношении частоты и характера рецидивов ГЦК среди пациентов получавших данную группу препаратов.
Мы представляем описание клинического случая диффузной крупноклеточной В-клеточной лимфомы (ДККЛ) в стадии ремиссии после соответствующего лечения, на фоне вирусного гепатита С с исходом в цирроз печени, который был вылечен с помощью новых противовирусных препаратов прямого действия. Однако, вскоре после достижения УВО, произошел рецидив лимфомы, приведший к летальному исходу.
Связь между вирусом гепатита С (ВГС) и неходжкинской лимфомой (НХЛ) является распространенной, особенно отметим лимфому маргинальной зоны, диффузную крупноклеточную лимфому (ДККЛ) и в меньшей степени фолликулярную лимфому. Лимфомагенез ВГС представляет собой многофакторную модель злокачественной трансформации, включающую несколько механизмов, включая хроническую антигенную стимуляцию, взаимодействие с инфицированным микроокружением и воспалительными цитокинами, а также прямую трансформацию вирусными белками.
Среди ВГС-ассоциированных агрессивных НХЛ, ДККЛ является наиболее часто встречаемой во врачебной практике. Золотым стандартом и первой линией терапии является иммунохимиотерапия R-CHOP (ритуксимаб, циклофосфамид, доксорубицин, винкристин, преднизон). С целью устранения одного из триггеров развития лимфомы и потенциального снижения риска рецидива, следует уделить внимание противовирусной терапии как в комбинации, так и после завершения иммунохимиотерапии.
Недавно проведенное большое когортное исследование показало, что устойчивый вирусологический ответ (УВО) после противовирусного лечения снижает риск рецидива B-клеточной НХЛ по сравнению с группой пациентов не принимавших лечение, направленное против ВГС.
Мы представляем клинический случай — 57-летнего мужчину направленного на лечение хронического гепатита С (ВГС), с В-клеточной НХЛ в анамнезе. У данного пациента была диагностирована ДККЛ (стадия IIA, по классификации Ann Arbor) после биопсии надключичного лимфатического узла, которая показала инфильтрацию злокачественными клетками CD20, CD10, Bcl-6 (40%), MUM1 (30%), положительной экспрессией Bcl-2 и отрицательной D1, CD5, CD23, CD3. Ki-67 был положительным на 50%. Пациенту провели 6 циклов R-CHOP и достигли полного ответа, подтвержденного КТ всего тела и результатами биопсии костного мозга.
Через восемнадцать месяцев после завершения химиотерапии пациент был направлен в гепатологическое отделение для лечения гепатита С. Клиническое исследование показало незначительное повышение уровня аминотрансфераз (АСТ 46, АЛТ 66), вирусная нагрузка была высокой (ВГС-РНК 1.600.000 МЕ/мл) и выявлен 3a генотип, эластичность печени (оцененная с помощью Fibroscan®) показывала значение 17,6 кПа, что соответствовало циррозу (Child A/5, MELD 8).
Проведенная эндоскопия показала небольшое варикозное расширение вен пищевода, тогда как визуализация печени (КТ брюшной полости) отсутствие любых видов очагового поражения или асцита (рис. 1).
На тот момент пациенту проводили лечение в соответствии с рекомендациями Европейской ассоциации по исследованию печени (EASL) c применением противовирусных препаратов прямого действия (ПППД): софосбувир 400 мг и велпатасвир 100 мг в сочетании с рибавирином длительностью 12 недель. Лечение проходило без каких-либо осложнений. Спустя три месяца после окончания лечения было зафиксировано достижение УВО.
Спустя два месяца после достижения УВО, и, несмотря на то, что неоднократно документировалась полная ремиссия ДККЛ (ПЭТ КТ, гематологические показатели), в течение двух последующих лет наблюдения, пациент поступил в стационар с отчетливой болью в правом верхнем квадранте и ухудшением функций печени.
Визуально отмечалась желтизна кожных покровов и склер. КТ показала генерализованную лимфаденопатию, аномальное утолщение конечной подвздошной кишки, гепатоспленомегалию с выраженным асцитом (рис. 2).

Рис. 2. CECT-сканирование. Неоднородная картина печени (ромб), увеличенные парааортальные лимфатические узлы (овалы), камни желчного пузыря (наконечник стрелки), скопление жидкости (звездочки).
Пункционная биопсия печени показала (рис. 3) обширную инфильтрацию ДККЛ в паренхиму печени (этап IV Энн Арбор при рецидиве, IPS: высокий, R-IPS: низкий). На момент исследования профиль ДККЛ был таким же, как и при первичном обращении (CD20+, PAX-5+, CD3-, CD30-). Летальный исход пациента был обусловлен развитием печеночной недостаточности незадолго до получения химиотерапии.
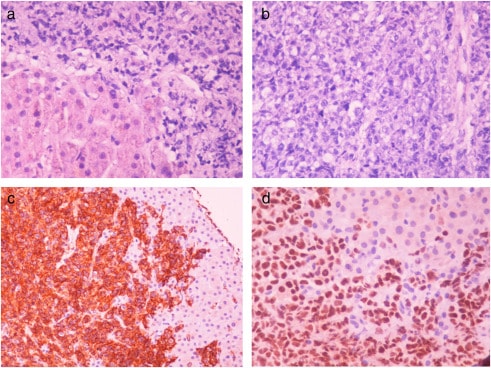
Рис. 3. Биопсия печени с обширной инфильтрацией агрессивной крупной В-клеточной лимфомой.
A и B — окраска гематоксилином и эозином, C — CD20-позитивная цитоплазматическая экспрессия, D— PAX-5, ядерная позитивная экспрессия.
В-клеточная НХЛ тесно связана с ВГС который является триггером хронической антигенной стимуляции. Проводимое этиотропное лечение может привести к вирусологическому и гематологическому ответу у двух третей пациентов с НХЛ, связанных с ВГС.
В мета-анализе 20 исследований, частота ответа при противовирусном лечении составила 73%, при этом, была выявлена сильная корреляция между достижением УВО и лимфомной реакцией. Сообщается, что использование в лечении ПППД снижает частоту возникновения злокачественных В-клеток в периферической крови пациентов, страдающих лимфопролиферативными нарушениями связанными с ВГС, однако моноклональные популяции могут сохраняться после эрадикации вируса.
На данный момент в современной литературе много споров о возможности возникновения рецидива гепатоцеллюлярной карциномы (ГЦК) после применения ПППД в группе пациентов с ВГС и ГЦК. Ряд клинических случаев показал неожиданно высокую частоту и агрессивную картину рецидива ГЦК в данной группе. Тем не менее, недавний систематический обзор и мета-анализ не обнаружили никаких доказательств того, что возникновение или рецидив ГЦК различаются между противовирусным лечением на основе интерферона (ИНФ) или ПППД.
Существует очень мало данных о рецидивах НХЛ после успешной противовирусной терапии ВГС среди пациентов с НХЛ. Недавнее исследование сообщило о возникновении НХЛ после достижения УВО у двух пациентов, получавших софосбувир и ледипасвир без гематологических заболеваний в анамнезе.
В аналогичной работе сообщалось о развитии высокоагрессивной лимфомы мантийной зоны спустя месяц после завершения лечения софосбувиром и рибавирином. В другой серии сообщалось о пяти случаях B-клеточных НХЛ после лечения ПППД, причем все пациенты, кроме одного, достигали не только УВО, но и полной ремиссии НХЛ.
Совсем недавно описание аналогичного случая опубликовали в Японии, в котором пациент проходивший лечение от ДККЛ, имел рецидив с летальным исходом спустя 7 лет после лечения лимфомы: пациент получал софосбувир и ледипасвир, при этом, сразу после достижения УВО, был зафиксирован рецидив агрессивной формы лимфомы.
Механизм возникновения рецидива ГЦК среди пациентов проходившим лечение ПППД пока неясен. Было выдвинуто предположение, что подобные схемы лечения восстанавливают количество и функции ряда иммунных клеток, таких как вирус-специфические CD8+, Т- и NK-клетки.
Кроме того, отсутствие постоянной стимуляции со стороны интерферона после элиминации вируса также может оказывать значительное влияние на внутрипеченочные иммунные реакции. Возможно, именно эти изменения внутрипеченочного иммунологического баланса были связаны с возникновением агрессивного рецидива ГЦК.
На данный момент, ввиду малого числа описанных случаев, нет соответствующих данных для группы пациентов с рецидивом лимфомы.
Восстановление опосредованного Т-клетками и В-клетками иммунного статуса благодаря эрадикации ВГС может привести к нарушению регуляции иммунного ответа, являясь фактором способствующим дополнительной клональной эволюции НХЛ.
Более того, есть подозрение, что ПППД может иметь более низкую антилимфомную активность, чем ИНФ, так как процент пациентов с прогрессом заболевания или гематологическим рецидивом, несмотря на достижение УВО гораздо выше, чем в случае применения ИНФ, который действует как иммунологический модулятор. Другим объяснением возможного снижения эффективности ПППД при ВГС-ассоциированных лимфомах является отсутствие у данной группы препаратов антипролиферативной активности.
В случаях ВГС-положительной ДККЛ была описана решающая роль дисрегуляции сети микроРНК, с последующим подавлением микроРНК-26b (miR-26b) которая напрямую участвует в ослаблении совокупности процессов подавления опухоли. Недавнее исследование показало обратную корреляцию вирусной нагрузки ВГС с экспрессией miR-26b в мононуклеарных клетках периферической крови среди пациентов с ВГС-НХЛ, что было предложено в качестве потенциального биомаркера для прогнозирования реакции лимфомы в данной группы пациентов.
Описанный нами клинический случай ДККЛ и последующим успешным лечением ВГС, вскоре за которым после достижения УВО произошел агрессивный рецидив со смертельным исходом, является редкостью. Это подчеркивает необходимость тщательного наблюдения за пациентами с НХЛ после лечения ВГС используя ПППД, в особенности, после достижения УВО.
Источники:
Коллектив авторов:
- Dimitrios N. Samonakis, Maria Psyllaki et all.
Вирусный гепатит C – опасное заболевание, десятки лет протекающее без видимых внешних признаков. Почти у 70% заразившихся развивается хроническая, не имеющая симптомов форма (особенно на ранних стадиях). Латентное течение приводит к поздней диагностике и несвоевременному началу лечения. У 15-20% пациентов увеличиваются лимфоузлы при гепатите С (чаще всего на шее).
Почему воспаляются лимфоузлы?
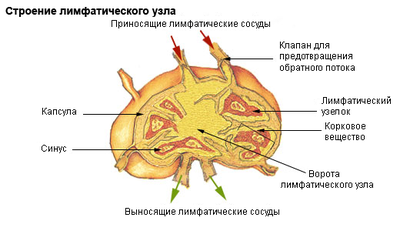
Лимфатические узлы – периферические органы иммунной защиты – фильтруют лимфу, циркулирующую в организме. Внутренняя область продуцирует B-лимфоциты и плазматические клетки. Узлы выполняют барьерную функцию, противодействуя диссеминации инфекционных агентов и злокачественных клеток. При этом происходит их увеличение – лимфаденопатия (ЛАП).
- Локализованная: вовлечение одной группы – подмышечные, паховые и т. д.
- Регионарная: увеличение нескольких узлов в 1 или 2 соседних зонах.
- Генерализованная: вовлечение 2 и более несмежных групп.
Факторы, вызывающие гипертрофию или воспаление лимфоузлов:
- Тесное общение с кошками: доброкачественный лимфоретикулез, токсоплазмоз.
- Нарушение норм термообработки мясных и молочных продуктов: бруцеллезная инфекция.
- Инфицирование туберкулезной микобактерией.
- Курение: гистиоцитоз легких.
- Незащищенные половые контакты, наркомания.
- Переливание крови, трансплантация органов и другие оперативные вмешательства.
- Сифилис, цитомегаловирусная инфекция, ВИЧ, инфекционные гепатиты, генитальный герпес, мягкий шанкр.
- Присасывание иксодового клеща: боррелиоз, туляремия, риккетсиозные инфекции.
- Совместное пребывание большого количества людей в общежитиях, интернатах, лагерях отдыха, детских учреждениях, школах: доброкачественный лимфобластоз.
- Аутоиммунные заболевания (болезнь Стилла, системная красная волчанка, синдром Шарпа).
- Метастазирование злокачественных новообразований (молочной железы, легких, кожи, толстого кишечника, гениталий).
- Распространение герминогенных опухолей.
- Глубокие микозы с вовлечением лимфатической системы.
Увеличенные лимфоузлы – симптом побочных эффектов приема некоторых медикаментов:
- Противосудорожные: фенитоин, карбамазепин, примидон.
- Противоподагрическое: аллопуринол.
- Гипотензивные: гидралазин, каптоприл, атенолол.
- Антибактериальные средства: цефалоспориновые, пенициллиновые, сульфаниламидные препараты.
- Лекарства, применяемые для лечения и профилактики малярии: хинин, пириметамин.
Если воспалились лимфоузлы на шее, причиной могут быть бактериальные или вирусные инфекции (ОРВИ, ангина, фарингит), стоматологические заболевания. Длительная лимфаденопатия с постепенным увеличением количества и размеров пораженных узлов может быть признаком опухолевых заболеваний лимфатической системы:
- хронический лимфоцитарный лейкоз;
- волосатоклеточный лейкоз;
- лимфоцитома и лимфосаркома.
Новообразования достигают 4 см в диаметре и более. Перерожденные ткани уплотнены и безболезненны. Многолетнее персистирование возбудителя как в гепатоцитах, так и в иммунных клетках вызывает хромосомные мутации, приводящие к развитию лимфомы, чаще всего В-клеточной. При снижении вирусной нагрузки наступает ремиссия гематологического заболевания.
Временное увеличение лимфоузлов в подмышках и паху при проведении противовирусной терапии (ПВТ) гепатита С вызвано снижением количества белых кровяных клеток, из-за чего сопротивляемость сопутствующим заболеваниям (вирусным, грибковым, бактериальным) падает. Через несколько недель после окончания лечения размеры узлов нормализуются.
Что нужно делать?
Для начала нужно определиться с причиной воспаления: произошло ли оно из-за гепатита или другого параллельного заболевания.
Для снижения риска побочных эффектов в период ПВТ гепатита С рекомендуется:
- избегать физических перегрузок и стрессовых ситуаций;
- принимать медикаменты перед сном (если схема лечения это допускает);
- употреблять большое количество жидкости (минеральная вода, осветленные соки, зеленый чай без сахара, отвар шиповника).
При появлении симптомов ЛАП обращаются к гепатологу, который при необходимости направляет пациента к терапевту, гематологу или онкологу для проведения диагностики и назначения терапии.
Печень – это самый большой орган пищеварительной системы. Она выполняет важнейшие функции, выступая фильтром для всего организма. В печени расположены лимфатические узлы, увеличение которых свидетельствует о патологическом процессе. Лимфаденопатия ворот печени – это увеличение узлов, расположенных в поперечной борозде органа. Патологическое увеличение лимфатических узлов является опасным симптомом и требует детального обследования для выявления причин нарушения.
Особенности лимфаденопатии печени

При заболевании у больного возникает вкус желчи во рту и тошнота во время приема пищи
Воротами печени называют поперечную борозду, которая расположена на нижней поверхности органа. Это место локализации крупных вен, артерий, лимфатических сосудов. Увеличение лимфатических узлов в этой области свидетельствует об опасных патологиях, поэтому требует своевременного лечения.
Важно понимать, что само по себе увеличение лимфатических узлов и сосудов не является заболеванием, но появляется на фоне других патологий. Точное выявление причины патологических изменений – это залог успешного лечения.
Проблема увеличения лимфатических узлов в органе заключается в отсутствии выраженной симптоматики, которая заставила бы пациента задуматься о визите к врачу.
Симптомы заболевания во многом схожи с гепатитом или обструкцией желчных протоков, так как сопровождаются общим недомоганием и пищеварительными расстройствами. При этом лимфаденопатия может появляться на фоне заболеваний печени, либо выступать следствием злокачественного новообразования. Как правило, при любых видах рака внутренних органов в 15% случаев удар приходится на лимфатическую систему. Таким образом, своевременное обнаружение патологических нарушений часто позволяет выявить серьезные заболевания, потенциально опасные для жизни человека.
Симптомы нарушения
Из-за особенностей расположения лимфоузлы в печени прощупать самостоятельно невозможно, поэтому заболевание диагностируется только путем инструментальных обследований. Это во многом осложняет своевременное выявление лимфаденопатии ворот печени, так как пациент не видит увеличения лимфатических узлов.
При нарушении в лимфатической системы печени наблюдаются следующие симптомы:
- чувство тяжести и давления в правом подреберье;
- желтушность кожных покровов;
- вкус желчи во рту;
- тошнота во время приема пищи;
- рвота желчью;
- ухудшение аппетита;
- отек нижних конечностей;
- увеличение объемов живота из-за задержки жидкости;
- изменения эпидермиса;
- ночная потливость;
- повышение температуры тела.
Основные симптомы заболевания схожи с гепатитом или холециститом. Кожа приобретает желтый оттенок, также желтеют белки глаз. Из-за нарушения очистительной функции печени появляются симптомы интоксикации – общее недомогание, слабость, повышение температуры, тошнота. Достаточно часто пациенты жалуются на изменение эпидермиса – появление пигментных пятен и сосудистых звездочек, зудящие высыпания, покраснение кожи. Такие симптомы присущи практически любым заболеваниям печени.
При увеличении местных лимфатических узлов нарушается отток лимфы, происходит увеличение размеров печени. Это хорошо заметно при пальпации, а проявляется дискомфортом в правом подреберье. Человек может ощущать давление и распирание в области печени во время приема пищи и при физических нагрузках. Попытка прощупать орган самостоятельно приводит к усилению болевого синдрома.
При поражении печеночных лимфатических узлов наблюдается нарушение выработки и оттока желчи. Это влечет за собой нарушение пищеварительных процессов, чувство горечи во рту, тошноту со рвотой. В тяжелых случаях, когда поражается сразу несколько лимфатических узлов, наблюдается значительное повышение температуры тела.
Если в воротах печени значительно увеличены лимфоузлы, наблюдаются проблемы с нижними конечностями. Они отекают, особенно во второй половине дня, отзываются ноющей болью при ходьбе.
Перечисленные симптомы должны насторожить любого человека. Увеличение узлов в печени может быть связано с очень опасными заболеваниями, поэтому следует как можно скорее обратиться к врачу.
Причины нарушения
Инфекции различных болезней (сифилиса, туберкулеза) могут также привести к лимфаденопатии печени
Увеличение печеночных лимфоузлов может быть вызвано как системными заболеваниями, так и отдельными патологиями, затрагивающими непосредственно печень.
К наиболее распространенным причинам относят:
- инфекции (вирусные или бактериальные);
- грибковые инфекции;
- туберкулез;
- сифилис;
- ВИЧ;
- паразитарные инвазии;
- аутоиммунные заболевания и др.
Лимфатические узлы являются важным элементом иммунной системы организма. Они первыми реагируют на любые заболевания. Так, лимфатические узлы всегда увеличиваются при тяжелых инфекциях.
Увеличение лимфатических узлов в любой части тела отмечается при системных заболеваниях, таких, как системная красная волчанка или ревматоидный артрит. Поражение узлов брюшной полости и печени может быть связано с заражением паразитами.
Увеличение лимфатических узлов в течение нескольких недель без каких-либо других симптомов является одним из типичных признаков ВИЧ-инфекции, при этом могут поражаться лимфатические узлы в любых частях тела, включая внутренние органы.
Кроме того, существует несколько заболеваний, типичным симптомом которых является именно увеличение лимфоузлов ворот печени.
Лимфосаркома, или лимфома печени, – это онкологическое поражение лимфатических узлов. Патология распространяется на все лимфоузлы и со временем приобретает генерализованную форму, но начинаться может с локального поражения печени или любого другого органа.
По МКБ-10 болезнь обозначается кодом С85. Патология характеризуется быстрым прогрессированием и длительным бессимптомным течением.
При поражении печени наблюдается увеличение объема живота за счет нарушения оттока лимфы. Проблема заключается в том, что пациенты до последнего момента не обращаются к врачу, так как считают дискомфорт незначительным.
Патологию лечат с помощью радио- и химиотерапии. Прогноз зависит от распространенности патологического процесса. Если лимфома печени изолирована в одной группе лимфатических узлов, при этом лечение начато на ранней стадии, успех терапии составляет более 80%. Генерализованные формы онкопатологии лечатся тяжело, поэтому запущенная стадия болезни может закончиться для пациента летально.

Вирус гепатита С в организме определяется только лабораторными методами
Это заболевание по МКБ-10 обозначается кодом В18.2. Болезнь носит вирусную природу, заражение происходит преимущественно через кровь. Опасность заболевания – скрытое течение, особенно если болезнь протекает в хронической, а не в острой форме. Этот вирус способен маскироваться под другие заболевания, поэтому долгое время остается невыявленным.
Достаточно часто единственными симптомами гепатита С являются повышенная утомляемость, слабость и появление пигментных пятен на коже. Наличие вируса в организме определяется лабораторными методами.
Увеличение лимфатических узлов в конкретном органе может быть связано с тяжелым раковым заболеванием других органов. Так, метастазы в печени могут появляться при злокачественных процессах в желудке, кишечнике, горле, щитовидной железе и т.д. Процесс метастазирования приводит к нарушению лимфотока и увеличению лимфатических узлов. Причем метастазы могут обнаруживаться как в печеночных лимфоузлах, так и во всей лимфосистеме.
Еще одной причиной увеличения лимфоузлов ворот печени является цирроз. По МКБ-10 это заболевание обозначается кодами К74.3-К74.6. Патология приводит к замещению ткани органа соединительной тканью. Цирроз проявляется общими симптомами – недомоганием, быстрой утомляемостью, слабостью, ухудшением аппетита. В запущенной стадии появляются сильные боли в правом подреберье.
Патология быстро прогрессирует и может перейти в злокачественный процесс (карцинома печени).
На начальной стадии развития прогрессирование цирроза можно остановить медикаментами. Выраженный цирроз необратим и приводит к летальному исходу в течение 3-4 лет. Единственный способ спасти жизнь пациенту – трансплантация органа.
Одной из причин лимфаденопатии может быть заражение организма вирусом хламидии
Заболевание характеризуется отложением специфического белка (амилоида) в пораженном органе. По МКБ-10 обозначается кодом Е85. Тревожным симптомом, позволяющим заподозрить это заболевание, является увеличение печени и уплотнение ее ткани, что сопровождается ощущением давления и дискомфортом в правом подреберье. Амилоидоз можно выявить только с помощью лабораторных и инструментальных обследований. Патология опасна, так как может приводить к гибели органа.
Помимо перечисленных причин, вызвать увеличение лимфоузлов печени может ряд различных заболеваний. Распространенные причины лимфаденопатии – заражение паразитами (глисты, лямблии, хламидии), грибковые поражения внутренних органов, гепатиты А и В. Точно определить, почему увеличены лимфоузлы ворот печени и какие причины спровоцировали появление такого симптома, может только врач.
Диагностика
Зная, что такое лимфаденопатия печени, необходимо как можно скорее проконсультироваться с врачом и сдать ряд анализов. В первую очередь следует обратиться к терапевту. Врач проведет общий физикальный осмотр и пальпацию печени. При заметном увеличении органа будет назначен ряд исследований. В первую очередь необходимо сделать УЗИ и КТ органа, сдать биохимические анализы крови и мочи. На основании этих анализов будет принято решение о необходимости дополнительных обследований, либо назначено лечение, если причину увеличения лимфатических узлов удалось выявить. При подозрениях на рак пациент будет направлен к онкологу.
Методы лечения
Профилактический курс предусматривает прием по 1 таблетке в вечернее время в течение 12 недель
Принципы лечения лимфаденопатии зависят от причины ее развития, так как само по себе увеличение лимфатических узлов не является заболеванием. В случае, если причиной заболевания стало инфекционное заболевание, применяют соответствующие препараты для лечения. При туберкулезе назначают ряд антибактериальных препаратов (около 5 различных средств) курсом от полугода. При паразитарных инвазиях лечение подбирается индивидуально в каждом случае, в зависимости от вида паразита и тяжести поражения печени.
При амилоидозе применяют следующие средства:
- Плаквенил или Хлорохин;
- Колхицин;
- гидролизаты печени (Рипазон, Прогепар, Сирепар и др.).
При циррозе на начальной стадии применяют гепатопротекторы и препараты, улучшающие пищеварение. Дополнительно назначается диета. К сожалению, все эти меры помогают лишь временно и не могут полностью остановить прогрессирование патологии. Самый эффективный метод лечения – это трансплантация печени.
При раке органа или метастазах применяют химиотерапию, лучевую терапию, радиолечение. Точная схема терапии зависит от стадии рака и особенностей его прогрессирования. Лечение подбирается онкологом индивидуально для каждого пациента.
При гепатите С назначают противовирусные препараты прямого действия. Препараты этой группы назначаются на срок от 8 недель. Практикуется регулярный прием лекарств от гепатита курсом. Помимо специальных препаратов, врач может порекомендовать гепатопротекторы и средства для улучшения пищеварения. Главная задача при гепатите С – не допустить развития цирроза или рака.
Лечить лимфаденопатию печени народными средствами или гомеопатией нельзя. Во-первых, эффективность таких методов под сомнением, а под видом гомеопатии нередко прячутся таблетки-пустышки, работающие по принципу плацебо. Во-вторых, вылечить заболевание самостоятельно, не зная его причины, невозможно.
Патологии лимфатической в настоящее время значительно распространены. Одна из них – лимфаденопатия печеночных ворот. Спровоцировать такое нарушение способны разные факторы. Из-за чего возникает лимфаденопатия в воротах печени, что это такое и как ее лечить? Ответы вы найдете в статье.
Лимфаденопатия представляет собой патологическое состояние, для которого характерно увеличение лимфатических узлов. Приблизительно у 1% пациентов с подобным поражением во время диагностики выявляют онкологию. Чтобы избежать подобной реакции органа, необходимо своевременно посетить поликлинику.
Общая характеристика лимфоузлов
Сам по себе лимфатический узел является органом, содержащим белые клетки крови (лимфоциты). Они выполняют функцию фильтра, помогая всему организму защищаться от разных инфекций.
Лимфоузел – это образование, имеющее овальную округлую бобовидную форму, размеры которой варьируются в пределах 0,5–50 мм. В человеческом теле насчитывается более 600 лимфатических узлов. К основным образованиям следует отнести:
При опухолевых процессах этот орган способен увеличиваться на 4 см и больше, а структура может уплотнятся.

Причины
Провоцирующими факторами воспалительного процесса лимфатических узлов становятся:
- Попадание инфекций, вирусов при разных группах гепатита и ВИЧ;
- Метастазирование при раковых патологиях желчного пузыря, печени, кишечника, внепеченочных протоков;
- Венерическая лимфатическая гранулема (заражение хламидиями);
- Туберкулез и сифилис, патологии кошачьей царапины и бруцеллез;
- Характерные осложнения после медикаментозной терапии антибиотиками;
- Поражение грибками с патологиями кокцидиомикоза, гистоплазмоза, актиномикоза;
- Системные болезни;
- Паразитарное поражение при диагнозе лямблиоз, филяриоз, токсоплазмоз, токсокароз, трипаносомоз.

Симптомы
Воспаление нельзя распознать визуально, однако важно учитывать возникновение других проявлений:
- Похудение;
- Увеличение печени;
- Скачки температуры тела;
- Озноб;
- Чрезмерная потливость;
- Боль при пальпации органа;
- Отечность;
- Асцит;
- Тошнота и рвота;
- Горечь во рту;
- Желтушность кожи;
- Тяжестью в зоне печени.
Для распознания лимфаденопатии печени необходимо провести инструментальные и лабораторные диагностические процедуры.

Диагностика
На первичном приеме в поликлинике доктор проводит следующие манипуляции:
- Опрос пациента;
- Физикальный осмотр с прощупыванием печени и других внутренних органов.
К лабораторным анализам относят:
- Биохимическую реакцию крови (с ее помощью оценивается уровень общего белка, билирубина, щелочной фосфатазы, трансаминазы);
- Анализ мочи;
- Пробы на выявление инфекционных микроорганизмов;
- Клиническое исследование крови.
Для визуализации лимфатического узла назначаются:

С помощью инструментальной диагностики определяются размеры, структура, консистенция лимфатического узла, а также состояние соседних тканей. Это позволяет заблаговременно выявить опухоли различной этиологии. Диагностирование лимфаденопатии печени важно, чтобы своевременно назначить адекватную терапию.
Лечение
Лечение этого заболевания проводят врачи разной специализации:
- Инфекционист или уролог;
- Эндокринолог или онколог.
Терапию заболевания проводят разными группами медикаментов в зависимости от причин его появления. Для воздействия на воспалительный процесс используют следующие категории препаратов:
- Антибактериальные средства для уничтожения инфекций;
- Спазмолитики и обезболивающие лекарства, которые помогают убрать болевой синдром;
- Противовирусные медикаменты, способные побеждать вирусные атаки;
- Противовоспалительные препараты, поскольку они способствуют устранению воспаления, купированию боли, избавления от лихорадочного состояния;
- Иммуномодуляторы восстанавливают организм, укрепляют сосуды, предупреждают рецидивы;
- При безрезультативности лечения медикаментозными препаратами проводится оперативное вмешательство по удалению лимфатических узлов;
- Средства народной медицины – вспомогательные оздоровительные мероприятия;
- Специальное питание;
- Умеренные физические нагрузки.

При онкологии, локализующейся в печени, проводится хирургическое вмешательство и химиотерапия. Часто практикуют применение следующих методик:
- Радиочастотная абляция;
- Протонная терапия;
- Таргетное лечение.
Схему лечения подбирают в зависимости от запущенности патологии, наличия сопутствующих патологий. В группе риска по онкологии этого органа состоят больные с циррозом и хроническим вирусным гепатитом. В случае проникновения метастазов в печень дальнейший прогноз целиком зависит только от числа пораженных узлов.
Если в злокачественную деятельность вовлечена хотя бы пара иммунных звеньев, добиться пятилетней выживаемости удается лишь у 40% заболевших.
Увеличенные лимфатические узлы, находящиеся в печеночных воротах, часто свидетельствуют о патологии, развивающейся в печени. Для выяснения характера причин отклонения необходимо организовать комплексный подход к решению проблемы.

Народные методы
Народные способы лечения эффективны на начальных стадиях воспалительного процесса или его легкой форме. Если у больного обнаружено тяжелое поражение, то рецепты целителей – лишь вспомогательный инструмент воздействия. Терапию лимфаденопатии во всех случаях проводят с помощью средств для наружного применения и целебных напитков.
Внешне на болезнь можно воздействовать посредством компрессов из натуральных компонентов. К самым эффективным из веществ для этого относят:

Существует несколько проверенных рецептов приготовления растворов, помогающих устранить лимфаденопатию, развивающуюся в печеночных воротах:
- Спиртовые настои ромашки, календулы и эхинацеи развести слегка теплой водой. Необходимо использовать равные объемы средств. В настое промокнуть марлевую повязку и приложить ее на воспаленное место;
- Сделать отвар из корня ежевики, жидкость процедить. Пропитать в жидкости бинт, приложить компресс к лимфатическому узлу;
- Деготь с луком. Для лечения нужно испечь луковицу с шелухой в духовке до получения мягкой консистенции. После очистить ее, измельчить. В смесь добавить 1 ст. л. березового дегтя. Массу поместить на ткань и зафиксировать на больном месте на треть часа. Мероприятие можно повторить не ранее чем спустя 3 часа.
Для потребления внутрь подойдут отвары и настои целебных растений, их корней. Терапию можно проводить корнем ежевики. Для приготовления лечебного средства берется 1 ст. л. сырья и 0,5 л кипятка, настаивается 10 минут на водяной бане. Затем настой нужно процедить и пить по 100 мл до еды.

Подойдет для оздоровления напиток из семян тмина. Отвар готовится из расчета 1 ст. л. семян на стакан кипятка. Смесь кипятится в течение получаса. Используется жидкость 4 раза в день по 3 ст. л. Напиток обладает обезболивающим эффектом.
Мед, корень малины и отростки пихты являются отличным средством при воспалении лимфатических узлов. Для приготовления средства понадобятся:
- по 500 г отростков пихты и малины;
- 1 ч. л. меда.
Растения необходимо измельчить до состояния порошка. В банку высыпать содержимое, посыпать сахаром, сверху покрыть медом. Чередовать слои нужно до полного израсходования компонентов. Смесь настаивать 24 часа, после поставить на водяную баню на 8 часов. По окончании этого этапа жидкость остудить, затем оставить на 2 дня, чтобы настоялась, процедить. Принимать лекарство нужно по 1 ч. л. перед каждым приемом пищи.
Профилактика
Когда возникли симптомы, прямо указывающие на рост лимфатических узлов в печеночных воротах, необходимо немедленно посетить поликлинику. Чем раньше будет выявлено заболевание, тем легче врачи смогут его вылечить. Значительно улучшают прогноз вакцинация против гепатита, регулярная сдача печеночных анализов.
Нельзя злоупотреблять спиртными напитками, часто и подолгу контактировать с агрессивными химическими веществами. Нужно использовать средства защиты, работая на скотоводческих фермах и вредных предприятиях, обеспечивать интимную гигиену при незапланированных половых связях. При склонности к гепатитам необходим диспансерный контроль врача, щадящая диета.
Читайте также:


