Неактивный гепатит в что это такое и как передается

Неактивный гепатит С – болезнь, у которой отсутствует период обострения, то есть фактически заболевание протекает в спящей форме. Заболевание протекает скрыто без выраженной клинической картины. Человек узнает о патологии в ходе планового осмотра и сдачи крови.
Для гепатита С характерно хроническое течение, что опасно для жизни и здоровья человека.

Провоцирующие факторы развития
Проникая в организм, патогенные микроорганизмы вызывают неактивную фазу патологии. Человек не испытывает дискомфорта и продолжает жить в привычном для него ритме. При активизации вируса под токсический удар попадает печень, при этом состояние больного остается прежним. Заражение не сопровождается клинической картиной. Симптомы размыты, пациент не догадывается о стремительном распространении патогенного вируса по организму. Период спящей фазы длится от 2 недель до года.
Заболевание передается исключительно через контакт с инфицированной кровью. Для проникновения патогенного микроорганизма должно совпадать несколько провоцирующих факторов:

Способы передачи вируса гепатита C
- открытые раны;
- несоблюдение правильной техники обработки медицинских инструментов;
- снижение защитных функций организма;
- малоактивный образ жизни;
- злоупотребление пагубными привычками;
- наркотическая зависимость;
- неразборчивые половые отношения.
Вирус не способен передаваться через укусы комаров и прочих насекомых. Наличие сильного иммунитета не уберегает человека от заражения. Во избежание развития гепатита неактивной формы, целесообразно проходить плановые осмотры и контролировать собственную жизнь.
Клинические проявления
В большинстве случаев выраженная симптоматика отсутствует. Вирус гепатита С отличается плавным распространением по организму. Человек ощущает легкое недомогание, которое даже косвенно не указывает на наличие вируса. По мере распространения вируса, состояние ухудшается. У больного наблюдаются следующие симптомы:
- сильная утомляемость;
- отсутствие полноценного сна;
- снижение аппетита;
- ухудшение психоэмоционального состояния;
- плохая работоспособность.
Специалисты рекомендуют обращать внимание на следующие симптомы:

Боль в правом боку
- боль в правом подреберье;
- тошноту;
- рвоту.
Представленные проявления не относятся к числу специфических признаков, но явно указывают на проблемы с печенью или поджелудочной железой. При появлении подобной симптоматики целесообразно посетить медицинское учреждение.
У некоторых пациентов отмечается горечь во рту, незначительное повышение температуры тела. Обратить внимание стоит на периодическую ломоту в теле, мышцах и суставах. По мере распространения заболевания кал меняет естественный оттенок и становится серым, аналогичное изменение происходит и с мочой. Кожные покровы человека приобретают выраженный желтый цвет.
Важно: сильные проявления патологии фиксируются на последних стадиях течения патологического процесса. В этом случае человек нуждается в экстренной помощи.
Диагностирование
Диагностировать заболевание по сбору жалоб и первичному осмотру невозможно. Визуально на наличие проблем с печенью указывает желтушность кожных покровов и склер глаз. Для подтверждения факта заражения пациенту необходимо пройти следующие диагностические процедуры:

Биохимический анализ крови
- биохимический анализ крови. На отклонения в работе печени указывают специфические показатели АЛТ и АСТ. На основании проведенного анализа врач оценивает общее состояние органа и определяет тяжесть его поражения;
- кровь из пальца;
- тест на восприимчивость к антителам. Методика направлена на определение возможного контакта организма с вирусными агентами. В случае положительного ответа иммунная система даст негативный ответ;
- ПЦР. Комплексное обследование организма, проводимое после теста на восприимчивость. Определяет степень поражения печени и тяжесть заражения;
- лапароскопия. Визуально оценивает состояние печени: форму, структуру;
- УЗИ. Процедура определяет работоспособность органа и окружающих систем. Подробное ультразвуковое исследование выявляет доброкачественные новообразования.
На основании комплексного обследования организма врач ставит точный диагноз. При подозрении на распространение злокачественного процесса показана биопсия. В результате процедуры осуществляется забор небольшого участка пораженной ткани для дальнейшего изучения на предмет наличия раковых клеток.
Как лечить неактивный гепатит
Лечить неактивный гепатит C необходимо комплексно. Терапия зависит от многих факторов, включая степень поражения печени, всего организма и общие результаты анализов.
Важно: при отсутствии выраженной клинической картины заболевание необходимо лечить. Оно быстро распространяется по организму и приводит к развитию тяжелой степени.
Терапия заключается в приеме медицинских препаратов. Врачи прибегают к помощи следующих групп медикаментов: 
- противовирусные средства (Рибавирин и Пегинтрон). Лежат в основе лечения, блокируют вирус, останавливают его распространение по организму;
- гепатопротекторы (Эссенциале-Форте и Эссливер). Основное действие препаратов заключается в восстановлении клеток печени. Прием представленной группы медикаментов увеличивает вероятность стабилизации общего состояния;
- иммуномодуляторы (Полиоксидоний и Ликопид). Усиливают защитные функции организма, повышают сопротивляемость перед вирусным поражением.
Важно: дозировки препаратов назначает врач на основании общего состояния пациента. Заниматься самолечением запрещено. В обязательном порядке нужна консультация специалиста.
Прогноз
Пациенты с активным течением гепатита C живут около 20 лет без риска трансформации патологии в онкологию. В 5% случаев развивается рак печени. Риск онкологии возрастает при одновременном течении двух форм заболевания (В и С). Вероятность того, что гепатит перейдет в рак значительно увеличивается при злоупотреблении алкогольной продукцией.
Отсутствие своевременной терапии и любого медикаментозного воздействия приводит к присоединению хронической инфекции. Не исключено тяжелое течение заболеваний печени. В редких случаях наблюдается цирроз. Смертельный исход возможен, но при систематическом совпадении сразу нескольких провоцирующих факторов (отсутствие терапии, злоупотребление спиртными напитками, употребление тяжелой пищи).
Своевременное лечение увеличивает вероятность положительного прогноза. Человек, находящийся на поддерживающей терапии, живет полноценной жизнью с минимальным дискомфортом.
Меры профилактики

Лица, страдающие неактивной формой гепатита C должны соблюдать рекомендации врача. В первую очередь целесообразно не пить алкогольные напитки и не употреблять тяжелую пищу. Она негативно влияет на функционирование больной печени и повышает риск развития тяжелых осложнений.
Основные меры профилактики:
- нормализация режима сна и питания;
- отказ от вредных привычек (курение, алкогольные напитки, наркотики);
- правильное питание (отсутствие вредной, тяжелой и жирной пищи);
- ежедневные гигиенические процедуры, частое мытье рук и правильная обработка пищи (исключает повторное инфицирование);
- отслеживание уровня стерильности инструментов при посещении стоматолога и других процедурных кабинетов;
- правильный распорядок дня;
- прием поддерживающих препаратов;
- систематическое обследование.
При неактивной фазе человек может вести полноценную жизнь. Вирус способен проснуться в любой момент, что негативно отразится на общем самочувствии. Пациент становится раздражительным, появляется боль и дискомфорт. Активная фаза требует комплексного медикаментозного воздействия и соблюдения строгих рекомендаций врачей.
Неактивный гепатит C при отсутствии острой фазы является неопасной патологией. При определенных неблагоприятных условиях патогенный микроорганизм способен проснуться и начать уничтожать клетки печени. В этом случае человек нуждается в комплексной терапии и соблюдении азов правильного образа жизни. При правильном воздействии на организм прогноз благоприятный.
Носительство гепатита В – атипичная форма течения заболевания, при которой в организме человека живет вирус, но признаки инфекции отсутствуют. Развитие такой разновидности патологического состояния связано с хорошим функционированием защитной системы – сильный иммунитет не дает вирусу активизироваться.
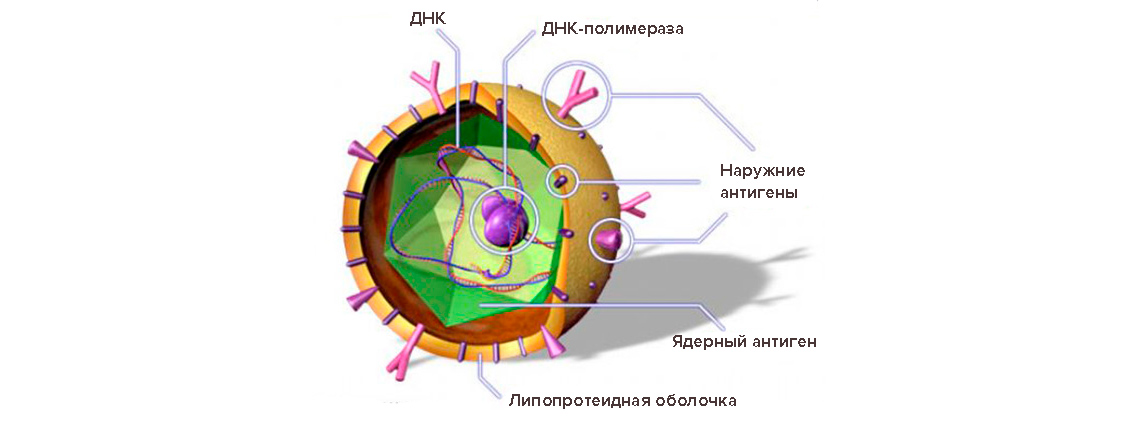
О присутствии в гепатоцитах неактивного инфекционного агента говорит наличие в крови поверхностного антигена HBsAg (элемента оболочки вируса) и антител к нему. Такое состояние может продолжаться не один год, не причиняя вреда носителю, но делая его опасным для окружающих.
Что значит носитель вируса
Носитель гепатита В – человек, в организме которого длительное время (не менее 6 месяцев) присутствует вирус HBV, но симптомов поражения печени не отмечается.
Инфекционный агент медленно размножается, а в печеночных тканях заразившегося человека происходит синтез отдельных его компонентов. Патологический процесс не приводит к разрушению гепатоцитов, но сопровождается выделением зрелых инфекционных агентов в кровь, слюну, сперму и вагинальный секрет, из-за чего носитель гепатита Б становится потенциально опасным для окружающих.
О вирусоносительстве (неактивной форме болезни) говорит ряд факторов:
- Клинические признаки заболевания отсутствуют.
- Результаты лабораторных исследований показывают наличие в крови австралийского антигена HbsAg и небольшое количество антител.
- Гистология не выявляет разрушения гепатоцитов, хотя у части носителей обнаруживаются минимальные повреждения печеночной паренхимы.
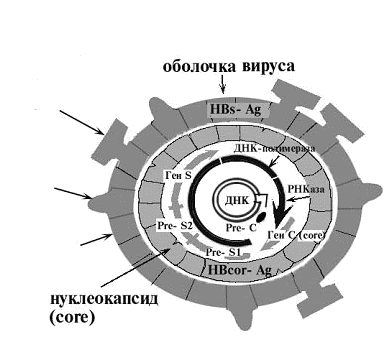
Вирусоносительством, бессимптомным носительством называют атипичную форму заболевания, развивающуюся после того, как вирус встраивается в геном гепатоцита, но остается в спящем состоянии. Это довольно опасная разновидность болезни, т. к. патологический процесс под влиянием негативных факторов в любой момент может перейти в активную форму. При сильном иммунитете и отсутствии патологического экзогенного или эндогенного воздействия человек может всю жизнь оставаться вирусоносителем гепатита Б.
Изредка, в 1-2% случаев, гематологи наблюдают самостоятельное исчезновение признаков вирусоносительства. Это явление называют спонтанной элиминацией HBV, но такой феномен пока необъясним с научной точки зрения, поэтому искусственно вызывать процесс самоуничтожения вируса врачи не могут.
Способы передачи вируса и причины носительства
Вирус HBV проникает в организм человека несколькими путями: артифициальным (медицинские манипуляции), контактным (половые контакты) и вертикальным, во время беременности и родов. Инфицирование может произойти:
- при проведении медицинских, стоматологических или косметических процедур зараженным и нестерильным инструментом;
- при использовании наркоманами одного шприца, нанесении татуировки в сомнительном салоне или на квартире;
- при частой смене сексуальных партнеров, незащищенном и анальном сексе;
- при прохождении ребенком родовых путей матери-носителя;
- при переливании крови от инфицированного донора.

Основной причиной развития гепатита B в форме носительства считается хорошо функционирующая иммунная система. Попавший в организм вирус первое время (несколько месяцев) никак себя не проявляет. Этот период называют инкубационным. Чем сильнее иммунитет у заразившегося человека, тем дольше вирус находится в неактивном состоянии. В некоторых случаях оно может продолжаться годами и диагностируется как здоровое носительство.
Результаты анализов, свидетельствующие о вирусоносительстве
Неактивное носительство вирусного гепатита является лабораторным понятием. Патологическое состояние выявляется с помощью иммуноферментных и серологических исследований. Для постановки диагноза неактивный гепатит необходимо наличие ряда диагностических критериев, в числе которых:
- Сероконверсия – наличие в сыворотке крови вместо HBeAg – ядерного белка возбудителя гепатита Б – специфических антител anti-HBe, свидетельствующих о снижении процесса размножения вируса.
- Присутствие в крови HBsAg – австралийского антигена, являющегося поверхностным белком вируса и основным маркером гепатита B.
- Нормальный уровень печеночных трансаминаз АЛТ и АСТ (40 МЕ/мл), что отражает отсутствие изменений в функционировании печени.
- Небольшое, не превышающее 2000 МЕ/мл, содержание в плазме ДНК инфекционного агента.
Показатели содержания трансаминаз и ДНК отличаются нестабильностью – их уровень со временем может изменяться. Этот фактор свидетельствует, что только длительное динамическое наблюдение позволяет поставить диагноз неактивный гепатит.
Дополнительно к лабораторным исследованиям выполняется гистологическая диагностика. Забор биопсийного материала для дальнейшего изучения проводится посредством пункции печени. Этот метод позволяет более качественно оценить функциональное состояние органа и определить степень воспалительных изменений, но применяют его нечасто, т. к. он доступен не в каждой клинике и имеет высокую травматичность.
Бывают ли симптомы?
Неактивный гепатит практически всегда протекает без специфических симптомов. Инфицированные люди длительное время не ощущают негативных изменений своего состояния, т. к. у них присутствуют только субъективные признаки, постоянное чувство усталости и подавленное настроение, которые трудно связать с неактивным гепатитом.
Среди первых объективных симптомов, появляющихся в случае активизации вируса или разрушения гепатоцитов собственной иммунной системой, можно выделить:
- незначительное увеличение печени;
- легкую желтушность кожных покровов.
Чем опасен неактивный вирус?
Наличие в сыворотке крови австралийского антигена при отсутствии признаков гепатита свидетельствует, что воспалительного процесса в печеночной паренхиме нет или он слабо выражен. Такого человека принято считать клинически здоровым, т. к. отсутствует прямая угроза его жизни. Но стадия неактивного носительства гепатита является обратимой. Под влиянием негативных факторов, снижающих иммунную защиту, происходит реактивация вируса:
- в сыворотке крови появляется ядерный антиген и увеличивается количество фрагментов ДНК инфекционного агента;
- выявляются лабораторные признаки разрушения гепатоцитов и активации воспалительного процесса в печени.
Вероятность перехода неактивного вирусного гепатита в активную форму сложно предугадать, т. к. у одних пациентов реактивация начинается через 1-2 года, а у других никогда не возникает. В большинстве случаев у вируса отмечается минимальная активность и человек остается вирусоносителем на протяжении многих лет, но полностью здоровым его назвать нельзя по следующим причинам:
- Наличие в гепатоцитах чужеродного белка запускает в организме носителя аутоимунные реакции, направленные на их уничтожение.
- Разрушение печеночных клеток, принимаемых иммунной системой за чужеродных агентов, может привести к развитию цирроза печени.

Но в основном у носителей австралийского антигена благоприятный прогноз, т. к. до момента активизации вируса их жизни ничего не угрожает. Большинство инфицированных, имеющих хорошо функционирующую иммунную систему, навсегда остаются бессимптомными вируносителями, а в редких случаях может наступить полное выздоровление.
Требуется ли лечение и наблюдение у врача?
Лечить неактивный гепатит Б нецелесообразно, т. к. медленно развивающееся патологическое состояние не сопровождается тяжелой клинической симптоматикой и разрушениями печеночной паренхимы. Но носительство – обратимый процесс, который при воздействии негативных факторов и снижении иммунной защиты может с течением времени реактивировать, поэтому полностью здоровым вирусоносителя назвать нельзя.
Для того чтобы предотвратить реактивацию заболевания, пациентам с неактивным гепатитом назначают:
- поддерживающую терапию гепатопротекторами, препятствующими разрушению гепатоцитов;
- регулярное диспансерное наблюдение, позволяющее своевременно выявить начало активации вируса и начать лечение противовирусными препаратами.

Особое внимание в динамическом наблюдении уделяют вирусной нагрузке (определение количества ДНК инфекционного агента в 1 мл сыворотки). Для контроля этого критерия вирусоносители 2 раза в год проходят количественный тест. Проводить его необходимо в течение всей жизни. Увеличение показателей количественного теста является прямым доказательством перехода заболевания в активную форму, которую необходимо срочно начинать лечить.
Является ли носительство хроническим гепатитом?
В гепатологии неактивный гепатит относят к бессимптомному, вялотекущему инфекционному процессу, поэтому большинство врачей считают его хронической формой заболевания. Подтверждением того, что наличие в крови австралийского антигена является вариантом хронического течения болезни, служит ряд факторов:
- У 88% вирусоносителей с течением времени патологический процесс активизируется и приводит к циррозу печени.
- Хотя носительство не сопровождается специфическими симптомами, а изменения гепатоцитов минимальны, инфицированный человек может заражать окружающих.

Образ жизни и питание
Вирусоноситель всегда должен помнить, что он является угрозой для окружающих, т. к. может заразить их. Чтобы не допустить передачи инфекции, носитель вируса гепатита Б должен соблюдать ряд несложных правил:
- Раз в полгода проходить полное обследование, позволяющее выявить возникновение структурных и функциональных изменений в печени.
- Соблюдать основные правила гигиены и пользоваться только индивидуальными гигиеническими принадлежностями.
- Устранить из жизни факторы, снижающие иммунитет, длительное воздействие ультрафиолета, вредные привычки.
- Поддерживать оптимальную физическую активность, делать зарядку, совершать пешие прогулки, плавать.

Людям, у которых выявили здоровое носительство гепатита Б, показана диета, позволяющая поддерживать нормальное функционирование органов. При наличии лишнего веса рекомендуется ограничить употребление калорийной пищи, т. к. отложение в печеночной паренхиме жира способствует развитию цирроза.
Принципы составления диеты для носителей гепатита заключаются в следующем:
- исключение из рациона пищи, оказывающей раздражающее действие на печень (приправы, специи, пищевые добавки);
- сведение к минимуму жирных сортов рыбы и мяса, колбасных изделий, копченостей, консервов;
- уменьшение употребления грибов, щавеля, шпината, редьки, чеснока.
Большое значение отводится и питьевому режиму – вирусоносителям рекомендуется употреблять не менее 2 л воды в день, что позволит эффективно выводить из организма токсины. При выборе напитков следует отказаться от кофе, крепкого черного чая и покупных соков, содержащих большое количество консервантов.
Режим питания при неактивном гепатите должен быть дробным – пищу употребляют часто, но маленькими порциями. Категорически недопустимы поздние ужины, ночные перекусы и переедание, способные привести к активизации патологического процесса. Блюда, входящие в рацион носителя, готовят на пару, отваривают, тушат или запекают. Жареную пищу, содержащую большое количество канцерогенов, следует полностью исключить. При соблюдении этих рекомендаций здоровые носители гепатита Б могут защитить себя от активизации болезни.

Можно ли заразиться от носителя?
Австралийский антиген, находящийся в крови носителей, достаточно контагиозен. Этим объясняется высокая степень опасности проникновения инфекции от вирусоносителей к окружающим. Но риск заражения существует только в том случае, если вирусоноситель не знает о развитии патологического процесса и ведет привычный образ жизни.
При соблюдении основных мер профилактики шансы случайного заражения в быту сводятся к нулю, хотя они достаточно высоки у следующих категорий людей, относящихся к группе риска:
- Медицинские работники, часто контактирующие с кровью.
- Люди, ведущие беспорядочную половую жизнь.
- Представители сексуальных меньшинств.
- Инъекционные наркоманы.
Только у этих категорий людей имеются высокие шансы инфицирования гепатитом Б от вирусоносителя. В остальных случаях носители австралийского антигена, соблюдающие меры профилактики, не представляют угрозы и не способны заразить окружающих. Им не создают особых условий в учебе и работе, а также не ограничивают их от общества и семьи.
Вирусный гепатит B – инфекционная патология печени, которая протекает в нескольких клинических вариантах – начиная от скрытого носительства и заканчивая деструктивными процессами в паренхиматозных тканях. Поражение гепатоцитов носит аутоиммунную природу.
В любой биологической жидкости больного человека находится достаточная концентрация вирусных частиц для инфицирования. Заражение происходит парентеральным путем и на фоне травматических процедур (стоматологические манипуляции, набивание тату, пирсинг, маникюр или педикюр). Вирус может передаваться во время секса без использования презерватива.
В диагностике инфекции доминирующую роль играет определение антигена HbsAg и антител HbcIgM. Медикаментозная терапия включает в себя базисные препараты противовирусного свойства, диетическое питание, дезинтоксикационные мероприятия и симптоматические средства.
Итак, гепатит B, что это такое и как передается, эпидемиология, клинические проявления у взрослых людей и маленьких детей, особенности противовирусной терапии – рассмотрим подробно.
Особенности вирусного гепатита B
Гепатит Б – вирусное заболевание. Возбудитель, который способен вызывать болезнь, относится к семейству гепаднавирусов – Orthohepadnavirus. У больного человека врачи обнаруживают в крови три разновидности возбудителей, которые имеют различия по морфологическим признакам.
Для инфицирования достаточно всего 0,0005 мл крови больного человека. Особенность вирусного агента состоит в том, что он устойчив к повышенному температурному режиму. Неоднократное замораживание никак не сказывается на контагиозности, после оттаивания он по-прежнему заразен.
Вирус в лабораторных условиях не культивируется, поэтому до конца не изучен. Находится в любой биологической жидкости человека, и его контагиозность в сравнении с ВИЧ-инфекцией больше в 100 раз.
Наиболее распространенный путь инфицирования – парентеральный, то есть через кровь. Для заражения достаточно незначительного количества жидкости, попавшей на раневую поверхность – трещину, царапину, ссадину или порез.
Где можно заразиться:
- Во время любого оперативного вмешательства, медицинских манипуляций.
- В салонах красоты, в которых нестерильными инструментами делают педикюр, маникюр, набивают тату, прокалывают уши.
- Переливание крови (редкий вариант, поскольку кровь проверяют на различные инфекции, вирусы).
- В стоматологических кабинетах.
- Половой путь – через вагинальный секрет, семенную жидкость или кровь, если присутствуют травмы эпителия.
- Вертикальный способ – вирус передается от матери к ребенку во время родовой деятельности либо в послеродовой период.
В медицинской практике выделяют несколько вариантов реакции человека на проникновение вируса в организм. Восприимчивый тип – ранее не было гепатита, отсутствует иммунитет, высокая восприимчивость к возбудителю. Иммунный ответ организма подразумевает, что человек болел гепатитом, было лечение, повторное заражение невозможно.
И носитель вируса – возбудитель находится в неактивной форме, клинические проявления патологии отсутствуют. Вирусоноситель не подозревает о своем состоянии, поэтому часто определяют наличие соответствующих антител в крови случайно.
Существует определенная классификация патологии в зависимости от формы течения. Так, выделяют такие виды:
| Молниеносный (реактивный) тип | На фоне такой разновидности в течение 2-4 часов возникает отек головного мозга, наступает кома. Прогноз неблагоприятный, в 90% случаев летальный исход. |
| Острый тип | Выделяют несколько стадий этого вида. Изначально пациент жалуется на неспецифичные симптомы в виде ухудшения самочувствия, тошноты. После проявляется печеночная клиника – желтуха, изменение цвета урины, белков глаз, слизистых оболочек. При отсутствии лечения развивается дисфункция печени. |
| Хронический тип | Острая форма трансформируется в хроническое течение через 1-6 месяцев после проникновения возбудителя в кровь. Это время предстает инкубационным периодом, по истечению которого выявляется клиника. |
Клинические проявления у взрослых и детей
Период инкубации варьируется в широких пределах от 1 месяца до 180 дней. При диагностировании хронической формы оценить инкубационный период невозможно. Острая форма начинается как болезнь Боткина (гепатит разновидности A), но может протекать в артралгической форме, иметь диспепсическое или астеновегетативное течение.
Диспепсический вариант течения гепатита B сопровождается отвращением к еде, что приводит к возникновению анорексии, непрекращающейся тошноты, постоянной рвоте. Для гриппоподобного вида преджелтушного течения характерен рост температуры тела, симптомы интоксикации – обычно катаральные признаки не наблюдаются.
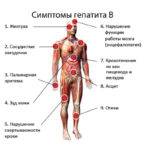
На фоне изменения окраса кожного покрова состояние больного не улучшается, а общая клиника состоит из таких признаков:
- Усугубление диспепсических нарушений.
- Зуд кожного покрова.
- Астения.
- Геморрагический синдром.
- Темная моча, светлый кал.
- Увеличение печени в размере.
- Болевой синдром в области проекции пораженного органа.
Если на фоне выраженной желтизны кожи отсутствует гепатомегалия, это плохо, поскольку говорит о более тяжелом течении инфекционного процесса.
В 50% клинических картин выявляется увеличение селезенки и печени одновременно. Со стороны ССС наблюдается брадикардия или тахикардия (при гепатите протекает крайне тяжело), лабильность показателей артериального давления. Общее состояние – апатичность, слабость, постоянные головокружения, нарушение сна.
Длительность желтушного периода от 1 месяца и дольше, после чего наступает стадия реконвалесценции (выздоровления), которая характеризуется следующим:
- Исчезновение диспепсических проявлений.
- Постепенное нивелирование желтушности покровов.
- Нормализация концентрации билирубина в крови.
- Печень возвращается к нормальному размеру в течение 2-х месяцев.
Если в анамнезе склонность к холестазу, то заболевание способно приобретать вялотекущий характер. При этом симптомы интоксикации слабые, уровень билирубина выше нормы, каловые массы ахоличные, урина темного цвета, стойкая гепатомегалия, повышенная температура тела – до 37-37,5 градусов.
В 5-10% хроническое течение гепатита приводит к развитию циррозного поражения печени у взрослых людей.

Циклически течение вирусной патологии у ребенка включает в себя периоды – скрытый, дожелтушный, желтушный и этап выздоровления. Длительность периода инкубации 2-4 месяца, вариабельность обусловлена количеством вирусных частиц, попавших в кровь. И возрастом – чем меньше ребенку лет, тем короче период инкубации.
Во время этого периода клиники не наблюдается, но по завершению в крови появляются маркеры вирусного гепатита B, повышается активность ферментов печени.
Клинические проявления у детей:
- В дожелтушный период преобладает в основном общая симптоматика – вялость, разбитость, сыпь, рвота, ухудшение аппетита, повышенное газообразование. Только в редких случаях первыми признаками вирусной патологии является изменение цвета кала, урины.
- В желтушный период у ребенка окрашиваются в желтый цвет склеры, видимые слизистые оболочки, кожа. Интенсивность цвета нарастает в течение недели. В отличие от болезни Боткина, состояние не улучшается, а ухудшается. Растет температура тела, скачет артериальное давление.
На фоне благоприятного течения патология завершается периодом выздоровления, по продолжительности он составляет 3-4 месяца. Постепенно нормализуется окрас кожи, аппетит, восстанавливается активность.
У грудничков нередко диагностируют гепатит тяжелой формы, поэтому возрастают риски осложнений, летального исхода. В последнем случае относительно быстро проявляется печеночная форма энцефалопатии, печеночно-клеточная недостаточность, после кома.

При постановке на учет требуется сдать анализы на маркеры гепатитов. При положительном результате проводится глубокое обследование. Если подтверждается активность вирусного агента, требуется противовирусная терапия. Но во время беременности лекарства такого плана противопоказаны, поскольку пагубно влияют на внутриутробное развитие.
Поскольку риск внутриутробного заражения небольшой, рекомендуется врачебное наблюдение до рождения малыша. Ребенку после появления на свет сразу делают прививку.
Хроническая форма болезни протекает скрыто, не сказывается на самочувствии беременной женщины. При остром гепатите выявляются такие симптомы:
- Тошнота и рвота – их относят к признакам токсикоза, поэтому рассматриваются в совокупности с другой клиникой.
- Слабость, отсутствие аппетита, температура на уровне субфебрилитета.
- Осветление кала, потемнение мочи.
- Суставные, мышечные боли.
- Желтуха (не всегда).
- Нарушение сна.
- Боль в области проекции печени.
Так, на ранней стадии острого гепатита преобладают неспецифические симптомы, а по мере прогрессирования болезни проявляется специфическая клиника при беременности.
Осложнения вирусного гепатита B
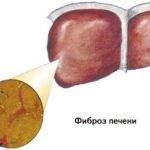
При вялотекущем гепатите хронической формы имеются риски развития циррозного поражения, фиброза печени.
Самое опасное последствие – развитие острой формы печеночной недостаточности.
На фоне массовой гибели печеночных клеток ухудшается функциональность органа, формируется геморрагический синдром, который характеризуется токсическим воздействием на ЦНС.
Развитие печеночной энцефалопатии имеет такие стадии:
| Прекома I | Резкое ухудшение самочувствия, выраженность желтухи, нарастание диспепсических нарушений, геморрагические признаки. Изо рта специфический запах, выявляются проблемы с эмоциональной стабильностью. На этой же стадии расстраивается мелкая моторика, сильно болит печень, растет температура тела. |
| Прекома II | Прогрессируют функциональные нарушения ЦНС. К основным симптомам относят полную дезориентацию во времени и пространстве, чередование эйфории и агрессивности. На этой стадии печень уменьшается в размере, наблюдается мелкий тремор ног, рук. В последующем ухудшается клиника, развивается печеночная кома. |
| Терминальная стадия | Сопровождается угнетением сознания, и в последующем полной потерей. Первоначально рефлексы сохраняются, пациент способен реагировать, например, на громкий звук, пальпацию, но после они нивелируются. Летальный исход наступает по причине острой сердечной недостаточности. |
В тяжелых картинах, когда у пациента одновременно в анамнезе два вида гепатита B, D, печеночная кома может развиться на ранней стадии, в 90% наступает смерть.
Диагностика вирусной болезни

Диагностика подразумевает выявление специальных антигенов в крови человека, еще иммуноглобулинов к ним. Посредством ПЦР определяют РНК возбудителя, что позволяет говорить об активности патологического процесса.
Решающее значение отводится определению антигена HbsAg и антител HbcIgM. Серологические исследования осуществляются с помощью РИА, иммуноферментного анализа крови. Еще делают анализы на определение генотипа.
УЗИ, КТ и МРТ требуются для выявления степени поражения печени. Так, при гепатите расшифровка аппаратных исследований показывает неоднородность структуры, повышенную эхогенность, умеренную либо выраженную гепатомегалию.
Дополнительно вычисляют протромбиновый индекс. Если он менее 40%, то это говорит о критическом состоянии больно. По отдельным показаниям осуществляется биопсия.
Лечение гепатита B
После постановки окончательного диагноза назначается лечение. При острой форме проводится дезинтоксикационная терапия, прописывают лекарства для восстановления печени, купирования негативной симптоматики.
При хроническом течении требуется комплексная схема. В нее включают противовирусные средства – интерфероны в сочетании с Рибавирином, препараты иммуномодулирующего свойства, гепатопротекторы, витамины.
У хронического гепатита бывает две стадии – репликация – вирус активно размножается и ремиссия – возбудитель встраивает свою ДНК в геном печеночной клетки. И для достижения выраженного терапевтического результата требуется воздействовать на инфекцию во время репликации.
Если развился холестаз, то рекомендуются лекарственные средства с УДХК. В тяжелых случаях, когда высоки риски развития печеночной энцефалопатии, осуществляется интенсивная терапия в стационаре.
Народные средства в отношении возбудителя неэффективны, однако положительно влияют на работу печени. Для отваров и настоев используют овес, зверобой, бессмертник, корни одуванчика.
При легком течении гепатита назначают стол №5, в тяжелых случаях №5a. Важно исключить из меню больного жирную пищу, сладости, хлебобулочные изделия, алкогольную продукцию, кофе, крепкий чай. Обязательно соблюдение питьевого режима. Питание маленькими порциями до 5-6 раз в сутки. Способы приготовления – на пару, запекание на воде, отваривание.
Вакцинация от гепатита
Прививка от гепатита позволяет сформировать иммунитет, благодаря чему появляется устойчивость организма к негативному воздействию возбудителя заболевания.
Если отсутствуют противопоказания, иммунизация проводится новорожденному в первые 12 часов жизни. Рекомендуется вводить вакцину людям, которым постоянно переливают кровь, а также членам семьи пациента, страдающего от вирусного гепатита.
Вакцинация осуществляется перед оперативным вмешательством для любого, ранее не привитого человека. Иногда прививку делают грудничкам, если в роддоме не проводилась иммунизация по причине медицинских противопоказаний либо отказа родителей.
Экстренная вакцинация рекомендуется в случаях, когда произошел контакт с биологической жидкостью больного человека.
В обычных условиях, когда отсутствуют противопоказания, 1-я прививка в первые 12 часов после рождения, в последующем делают в 1, 6 и 12 месяцев. Такая иммунизация обеспечивает стабильный иммунитет до 18-летнего возраста.
Когда ребенок появился на свет от больной матери (в анамнезе гепатит либо носительство вируса), то схема выглядит так – 0-1-2-12 месяцев. В возрасте 13 лет делают прививки трехкратно – 0-1-6 месяцев.
В большинстве случаев иммунизация хорошо переносится. Иногда возникает гиперемия в месте введения инъекции, повышается температура тела, проявляется головная боль, слабость и ухудшение общего самочувствия. Симптомы не представляют опасности, проходят сами, лечение не требуется.
Иммунизация не назначается, если ребенок родился менее 2000 г. Противопоказанием является обострение любого хронического заболевания, рак, беременность, СПИД, злокачественные патологии кровеносной системы.
Прогноз для взрослых и детей
Острый гепатит проявляется яркими симптомами, что позволяет своевременно диагностировать заболевание, поэтому прогноз для детей и взрослых благоприятный. Прогноз ухудшается, когда в анамнезе комбинация вирусов, например, B + C или D + B.
С профилактической целью рекомендуется предупреждение травм кожного покрова, использование только своих предметов гигиены, безопасный секс, вакцинация.
Читайте также:


