Нейтропения при вирусном заболевании
Что такое нейтропения?
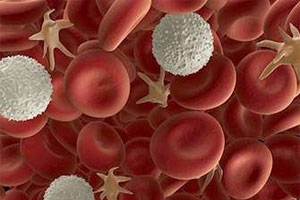
Нейтропения (агранулоцитоз) возникает, когда в крови снижается (становится менее 1500 в 1 мкл) уровень нейтрофилов (нейтрофильных лейкоцитов). Это приводит к повышению восприимчивости к разнообразным бактериям и грибкам, уменьшает сопротивляемость организма к инфекциям, снижает иммунитет.
Это состояние может выступать как самостоятельное заболевание, а также как следствие иных патологий, либо внешних причин, оказывающих воздействие на организм человека. В этом случае нейтропения является осложнением той или иной болезни.
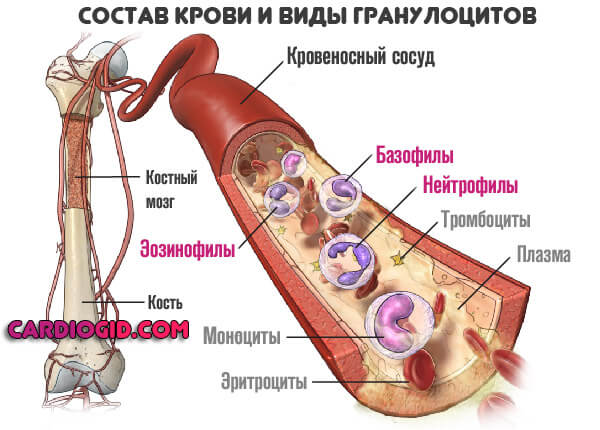
Агранулоцитоз - снижение гранулоцитов в крови в целом. Гранулоциты представлены нейтрофилами, эозинофилами и базофилами (все они относятся к лейкоцитам). Нейтрофилы в этом списке являются самыми многочисленными. Поэтому зачастую врач, говоря об агранулоцитозе, имеет в виду именно нейтропению.
Нейтрофилы уничтожают патогенную флору, попавшую в организм, а также направляются в очаг воспаления и пытаются нейтрализовать его. Гной – это результат уничтожения микробов, он представлен их остатками и мертвыми нейтрофилами.
Синтезируются нейтрофилы в костном мозге, там они созревают, после чего попадают в кровь и ткани.
Нормальный уровень нейтрофилов варьируется в пределах от 45 до 70% от всех лейкоцитов. На нейтропению указывает снижение уровня нейтрофилов менее 1,5*10 9 /л. У темнокожих людей в костном мозге содержится меньше нейтрофилов, чем у белых людей. Поэтому у них на нейтропению указывает падение численности нейтрофилов до 1,2*10 9 /л.
Тяжелое течение нейтропении наблюдается крайне редко, но это состояние является опасным не только для здоровья, но и для жизни. Чтобы оказать человеку помощь, необходимо уточнить причину снижения уровня нейтрофилов.
Виды и степени нейтропении
В зависимости от скорости развития, заболевание может быть острым, возникающим за несколько дней, или хроническим, развивающимся на протяжении многих месяцев или лет.
Опасной для жизни человека является только тяжелая острая форма нейтропении, которая может возникать из-за нарушения образования нейтрофилов.
Норма нейтрофилов в крови составляет 1500/1 мкл. Исходя из этого, по количеству нейтрофилов различают три степени нейтропении:
Легкая нейтропения, при которой уровень нейтрофилов снижается до 1.0-1.5х10 9 /л.
Умеренная нейтропения, при которой уровень нейтрофилов снижается до 0.5-1.0х10 9 /л.
Тяжелая нейтропения, при которой уровень нейтрофилов снижается менее 500 нейтрофилов на микролитр крови.
При тяжелом течении нейтропении риск развития осложнений со стороны здоровья крайне высок.
Различают следующие виды нейтропении:
Аутоиммунная. Этот вид нейтропении развивается при условии, что в организме начинают вырабатываться антитела, которые уничтожают нейтрофилы. Подобная реакция может манифестировать без видимых на то причин, либо развиваться при иных аутоиммунных болезнях. Дети, появившиеся на свет с иммунодефицитом, часто страдают от этого вида нейтропении.
Лекарственная. Этот вид нейтропении чаще всего обнаруживают у взрослых пациентов. Ее причины могут скрываться в аллергических реакциях организма на лекарственные препараты. Спровоцировать падение уровня нейтрофилов может прием пенициллинов, цефалоспоринов, хлорамфеникола, нейролептиков, сульфаниламидов и антиконвульсантов. После завершения курса лечения показатели нейтрофилов приходят в норму (через 7 дней).
Противосудорожные препараты чаще остальных вызывают нейтропению. На аллергическую реакцию указывают кожные высыпания и зуд, повышение температуры тела и иные симптомы. Обязательно нужно отменить препарат, на который организм реагирует нейтропенией. Если этого не сделать, то у человека может развиться серьезный иммунодефицит.
Нейтропения может манифестировать на фоне прохождения химиотерапии или лучевой терапии. В этом случае воздействие оказывается на костный мозг. После начала лечения уровень нейтрофилов будет заметно снижен уже спустя 7 дней. Восстановление численности нейтрофилов происходит не раньше, чем через месяц. В этот период высок риск поражения организма различными инфекциями.
Инфекционная. Инфекционная нейтропения сопутствует ОРВИ и иным острым инфекциям. Чаще всего такая нейтропения длится не долго и самостоятельно проходит спустя, в среднем, 7 дней. Тяжелое течение имеет инфекционная нейтропения, обусловленная ВИЧ, сепсисом и иными серьезнымизаболеваниями. При этом происходит сбой в выработке нейтрофилов на уровне костного мозга, а также их гибель в периферических сосудах.
Фебрильная. Фебрильная нейтропения развивается при прохождении лечения опухолей кроветворной системы цитостатиками, но иногда она манифестирует при химиотерапии иных раковых опухолей. В организме развивается тяжелая инфекция, которая приводит к активному росту патогенной флоры на фоне недостаточности иммунитета. Причем для здорового человека такие патогены чаще всего не несут угрозы жизни (стафилококки, стрептококки, грибки, вирус герпеса и пр.). Однако нехватка нейтрофилов становится для больного фатальной. Его состояние резко ухудшается, а очаг инфекции выявить сложно, так как воспалительная реакция очень слабая. Иммунитет просто не в состоянии вызвать ее.
Доброкачественная. Доброкачественная нейтропения является хроническим состоянием, которое диагностируется в детском возрасте. Лечение не требуется. По мере взросления ребенка уровень нейтрофилов приходит в норму. Врачи связывают развитие такой нейтропении с незрелостью костного мозга у детей младше 2 лет.
Причины нейтропении
Нейтропения может развиваться как самостоятельная аномалия, так и вследствие различных заболеваний крови. Самой распространенной причиной нейтропении является снижение образования нейтрофильных лейкоцитов под воздействием лекарственных препаратов (противоопухолевых и противосудорожных средств, пенициллина, антиметаболитов и проч.). Иногда заболевание является предсказуемым побочным эффектом приема ряда медикаментов, а иногда возникает вне зависимости от дозировки и сроков употребления того или иного лекарства.
В редких случаях нейтропения бывает врожденной аномалией. Угнетение выработки нейтрофилов может происходить из-за наследственного агранулоцитоза, семейной или циклической нейтропении, недостаточности поджелудочной железы, почечной недостаточности или ВИЧ. Также причиной нейтропении могут оказаться повреждения костного мозга, онкологические заболевания или даже авитаминоз (недостаточность витамина В12 и фолиевой кислоты).
Симптомы нейтропении

Симптомы, которые указывают на развитие нейтропении, могут быть самыми разнообразными, однако все они развиваются на фоне несостоятельности иммунной системы.
Поэтому признаками нейтропении можно считать:
Изъязвления в ротовой полости. Возможно формирование участков некроза.
Воспаление легких, кишечника и иных систем органов.
Повышение температуры тела.
Именно стоматит, гингивит и ангина являются базовыми признаками нейтропении. При этом воспаление всегда острое, сопровождается болезненными ощущениями, отеком тканей, кровоточивостью десен. Вызывают такие повреждения грибковые микроорганизмы.
Люди с нейтропенией подвержены заболеваниям дыхательных путей, которые имеют тяжелое течение. Они сопровождаются кашлем, повышением температуры тела, хрипами, болями в области грудной клетки.
Кишечник при нейтропении покрывается язвами и участками некроза. У человека развивается диарея, либо запор. Его преследуют боли в животе. Это состояние опасно перфорацией кишечной стенки и развитием перитонита, что сопряжено с высоким риском летального исхода.
Кожные покровы при нейтропении могут покрываться гнойными высыпаниями. Параллельно происходит повышение температуры тела. Кожные высыпания долгое время не проходят, могут гноиться и изъязвляться.
Если нейтропения имеет легкое течение, то она может ничем себя не проявлять. Заподозрить снижение численности нейтрофилов можно по частым вирусным инфекциям. По мере прогрессирования нейтропении больной начинает болеть дольше, лечение становится малоэффективным. Кроме вирусных инфекций человек будет страдать от атак грибковой и бактериальной флоры. Тяжелая нейтропения сопровождается поражением внутренних органов, лихорадочными состояниями, острым воспалением. Возможно развитие сепсиса и летального исхода.
Когда число нейтрофилов в крови снижается до менее 500 на 1 мкл, возникает специфическая опасная форма нейтропении – фебрильная нейтропения. Среди её симптомов – резкое повышение температуры тела до 38 °C, сильная слабость, озноб, сильная потливость, тремор, нарушения сердечного ритма, сердечно-сосудистый коллапс. Данное состояние также является крайне тяжелым по причине сложностей при дифференциации его от пневмонии или бактериального сепсиса.
Лечение нейтропении
Нейтропению невозможно лечить при помощи одной единственной схемы. Важно определиться с причиной развития этого состояния. На подбор терапевтических мероприятий оказывает влияние возраст пациента и его состояние здоровья.
Легкая нейтропения, которая не имеет выраженных симптомов в лечении не нуждается. Если у человека развивается тяжелая нейтропения, то пациента госпитализируют. Развитие осложнений требует назначения антибиотиков, противогрибковых и противовирусных препаратов. Дозировка лекарственных средств для людей с нейтропенией должна быть выше, чем доза для лечения пациентов без нейтропении.
Выбор препарата базируется на чувствительности к нему патогенной флоры. Если она не идентифицирована, то больному назначают антибиотики широкого спектра действия. Их вводят внутривенно.
Если спустя 72 часа не наступает улучшения, то схему признают неэффективной и меняют лекарственные средства, либо повышают дозу антибиотика.
Когда нейтропения спровоцирована опухолевыми новообразованиями, либо химиотерапией, то антибиотик пациент должен получать до того момента времени, пока уровень нейтрофилов не достигнет отметки в 500 клеток на микролитр крови.
Если при нейтрофилии у пациента диагностируется грибковая инфекция, то кроме антибиотиков ему назначают фунгициды. Их применяют только для лечения микотических поражений, а с профилактической целью не используют.
Для профилактики бактериальных осложнений при нейтропении может быть использован препарат Ко-тримоксазол. Однако его применение сопряжено с риском развития кандидоза различных органов.
Детям с врожденной нейтропенией, а также лицам с тяжелым течением патологии могут быть назначены колониестимулирующие факторы, например, Филграстим. Причем такое лечение становится все более популярным.
Чтобы повысить иммунитет больного, ему назначают витаминные комплексы с обязательным содержанием витаминов группы В.
Когда нейтропения имеет аутоиммунную природу, пациентам показано введение глюкокортикостероидов.
Ускорить регенерацию тканей и улучшить метаболические процессы позволяют препараты Пентоксил и Метилурацил.
Если нейтрофилов в организме погибает много, то может потребовать удаление селезенки. Операцию не проводят пациентам с сепсисом или при развитии тяжелых осложнений нейтропении. Еще одним радикальным методом лечения нейтропении является пересадка костного мозга от донора.
Людям с нейтропенией необходимо соблюдать определенные профилактические мероприятия. Это позволит не допустить развития тяжелых осложнений на этапе восстановления уровня нейтрофилов. Обязательно нужно мыть руки с использованием мыла. Следует ограничить контакты с людьми, которые являются распространителями инфекции. Не менее важно избегать различных травм, в том числе, мелких порезов и царапин. Пища должна быть подвержена достаточной термической обработке. Выполнение этих рекомендаций уменьшит вероятность проникновения в организм патогенной флоры на этапе лечения нейтропении.

Образование: Московский медицинский институт им. И. М. Сеченова, специальность - "Лечебное дело" в 1991 году, в 1993 году "Профессиональные болезни", в 1996 году "Терапия".
Н ейтрофилы представляют собой частную вариацию белых кровяных телец в крови — лейкоцитов. Они составляют основу начального звена иммунитета. Первыми бросаются в бой, создавая препятствия для репликации вирусов и размножения бактерий. По разным оценкам, количество этих форменных клеток достигает 2/3 от общей массы лейкоцитов.
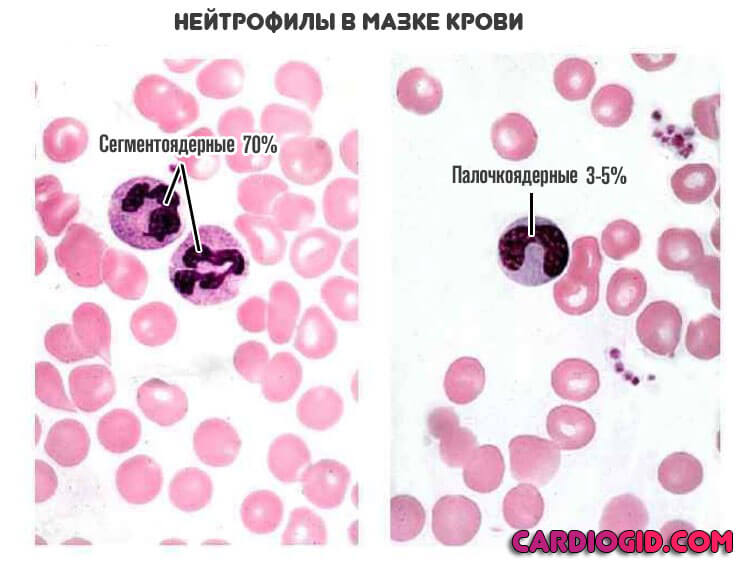
Нейтропения — это состояние, при котором концентрация нейтрофильных лейкоцитов в крови (нейтрофилов) падает менее 1,5х10 9 на литр. Нарушение включено в международный рубрикатор, и имеет собственный код по МКБ-10 — D72.
Существует несколько степеней тяжести патологического процесса. Первичным это состояние почти не бывает, оно вторично, то есть обусловлено сторонними болезнями.
Лечение зависит от конкретного случая. Само снижение количества форменных клеток устранять бессмысленно.
Классификация и механизмы развития
Общепризнанной считается подразделение процесса по его этиологии. То есть по тем явлениям, которые протекают в организме человека и приводят в конечном итоге к нарушению работы гранулоцитарного звена защитных сил. Всего называют 6 основных форм отклонения.
Встречается сравнительно редко. Обычно имеет генетическое происхождение. Обуславливается спонтанными мутациями или передачей дефектного материала от родителей.
К непосредственным факторам можно отнести, например, миелопролиферативные расстройства, множественные генетические синдромы. Сюда же включается и циклическая нейтропения. Врожденная аномалия, при которой симптомы проявляются через равные промежутки времени по несколько раз за год. Зачастую подобные болезни дают яркую симптоматику, нарушения со стороны целого ряда систем организма.
Нейтропения — составная часть общей картины.
Как такового лечения подобная форма патологического процесса не предполагает . По крайней мере, справиться с нарушением радикально не удается. Потому как проблема заложена в фундаменте организма, его генетическом коде. Остается бороться с симптоматикой.
К счастью, врачам удается взять нарушение под контроль и обеспечить пациенту качественную и продолжительную жизнь.
Тяжелые и неизлечимые формы нейтропении встречаются крайне редко даже при генетической обусловленности.
Как и следует из названия, развивается как результат агрессивной реакции собственных защитных сил. Организм, его структуры вырабатывают антитела к форменным клеткам, разрушают их. Количество снижается пропорционально силе неадекватного ответа.
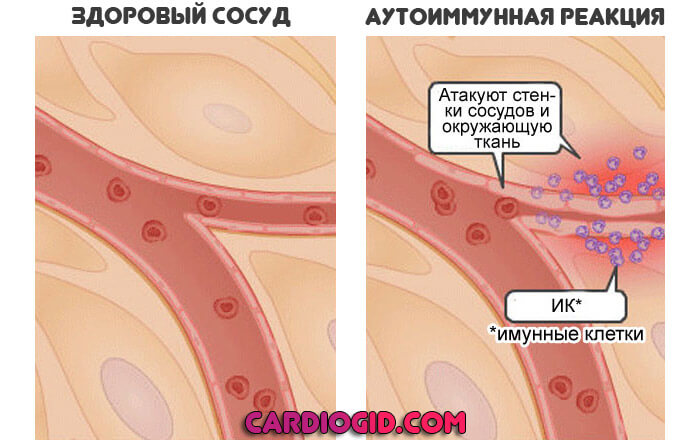
Непосредственных факторов, виновников аутоиммунного расстройства довольно много. В основном — это длительно текущие иммунодефициты. В том числе не ассоциированные с ВИЧ-инфекцией.
Возможна повышенная сенсибилизация организма еще в утробе матери. Здесь провокатор — собственные защитные структуры беременной. Также патологический процесс возможен, если будущая роженица принимала гормональные средства, иммуносупрессоры, антибиотики и прочие опасные с точки зрения вынашивания и развития плода препараты.
Бороться с патологическим процессом можно, хотя полного восстановления добиться невероятно трудно. Да и сам курс терапии долгий, сложный с точки зрения последствий. Приходится медикаментозно угнетать защитные силы организма.
Это чревато септическими осложнениями, как минимум, а в долгосрочной перспективе вероятны и онкологические процессы.
Понижение показателя нейтрофилов при острых септических заболеваниях, вирусных или бактериальных поражениях — это норма. В течение всей первой недели патологического процесса концентрация постепенно растет. Отклонение достигает пика к третьему дню, плюс-минус, а затем сохраняется на одном уровне.
Так, при затяжных поражениях — бронхите, пневмонии и прочих, возможны длительные нарушения в картине крови. Это тоже нормально.
У детей процессы более скоротечны. Хотя и здесь возможны варианты.
При существенном уменьшении показателя — есть причины задуматься. Существует прямая связь между концентрацией нейтрофилов и тяжестью воспаления.
Плохо, когда показатель стоит на месте при явной инфекции с самого начала. Это говорит об истощении иммунной системы, организм не может достойно ответить и бороться с возбудителем.
Ятрогенная разновидность. Ее провоцируют цитостатики. Препараты для лечения опухолей у онкологических больных. В основном их назначают в качестве ключевого компонента химиотерапии при раке разных типов. Чем больше концентрация и дозировка средства, тем хуже обстоит дело с лабораторными показателями крови.
Злокачественные образования обладают огромной пролиферативной активностью, быстро воспроизводят себя. Нейтрофилы и вообще лейкоциты также входят в условный список. Они попадают под удар случайно, а побочный эффект устраняется сам, спустя несколько недель после химиотерапии.
Есть и другой механизм. Фебрильная нейтропения относится к осложнениям лучевой терапии. Хотя радиация и не влияет непосредственно на гранулоциты, она угнетает работу костного мозга. Скорость синтеза и созревания форменных клеток существенно падает.
Процесс продолжается неопределенно долго. Возможно, после лечение рака потребуется еще и стимулирование функций костного мозга.
Идиопатический процесс. Врачи не могут сказать, что провоцирует нарушение. Опасности не несет. Оно протекает тихо, без видимой симптоматики и дискомфорта для пациента. Устраняется так же незаметно, как и началось. Состояние редко продолжается более нескольких лет.
Доброкачественная — наиболее частая форма нейтропении у детей. Взрослые ей страдают исключительно редко. Специального лечения не нужно.
Нарушение врачи обнаруживают случайно, в процессе диагностики других заболеваний или же профилактического комплексного обследования.
Нейтропения развивается после применения некоторых препаратов: антибиотиков, гормональных средств, глюкокортикоидов, оральных контрацептивов, м других фармацевтических групп.
Обычно на возможность аномалии указывает сам производитель в аннотации к конкретному наименованию.
Симптомы
Проявления заметны не всегда. Часто нейтропения не сопровождается вообще никакими признаками. Протекает скрыто, обнаруживается только по результатам лабораторного анализа крови. При явном развитии возникает большая группа проявлений.
- Гнойничковое поражение кожи. Дермальные покровы обсыпаны фурункулами разных размеров. Тяжесть этого характерного симптома зависит от степени нарушения — чем меньше нейтрофилов, тем тяжелее общая картина. После вскрытия образуются грубые рубцовые дефекты. Типичной локализации нет. Гнойники появляются случайно, очагами.
- Язвенные поражения слизистой рта. Объективно представлены стоматитами. Реже страдают десны (гингивит и прочие воспалительные процессы). Возможны некротические осложнения. Отмирание тканей. Проблемы с зубами. К счастью, столь запущенные формы нейтропении встречаются редко.
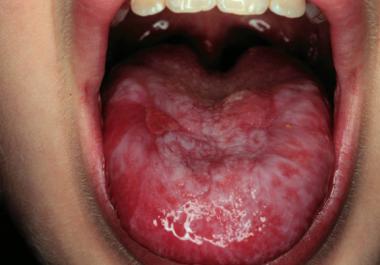
Если адекватной медицинской помощи пациент не получает, высока вероятность сепсиса. Генерализованного воспалительного процесса. Перспективы при присоединении этого осложнения мрачные: шок, коматозное состояние, смерть от полиорганной недостаточности.
Все случаи нейтропении врачи ставят на контроль. Без внимания расстройство оставлять нельзя. Происхождение может быть любым. Важно провести диагностику, разобраться в ситуации.
Причины
Вопрос частично рассмотрен выше. Если говорить о факторах-провокаторах подробнее:
- Врожденные генетические аномалии. Наследственные процессы. Например, миелопролиферативные заболевания, патологии, сопряженные с идиопатическим агранулоцитозом. Когда падает концентрация сразу целой группы форменных клеток, иммунных структур. Составляют минимум от общей массы нарушений.
- Аутоиммунные заболевания. Системная красная волчанка, множественное поражение суставов. Триггером может стать процесс, которые вовсе не имеет отношения к системе кроветворения. Мелкий локальный очаг. Как, например, при изолированном ревматоидном артрите, поражении щитовидной железы.
Сказать точно, как поведет себя иммунитет далее, без лечения, не возьмется ни один специалист. Поэтому патологии подобного рода нужно корректировать сразу же. Во избежание непредвиденных осложнений.
- Инфекционные поражения. В типичных случаях — это стафилококки, стрептококки, вирусы герпеса. Чуть реже микобактерии туберкулеза. Со стопроцентной гарантией нейтропения развивается у пациентов ВИЧ-инфицированных и у больных с активной фазой вирусного поражения.
- Влияние на организм радиации. В том числе частые рентгенографии, КТ-исследования, лучевая терапия по поводу рака.
- Прием некоторых лекарственных препаратов. Гормональных, антибиотиков, иммуносупрессоров, противовоспалительных нестероидного происхождения.
Особняком стоит получение химиолечения. - Встречаются клинические случаи, когда установить причину невозможно. К ним относят, например, доброкачественную форму.
Факторы развития нарушения обязательны для исследования. Без четкого понимания врач не может эффективно бороться с состоянием.
Нейтропения у детей
Существенных отличий в течении или происхождении нет. Наиболее часто у пациентов детского возраста встречаются три формы нейтропении:
- Доброкачественная.
- Наследственная, генетически обусловленная.
- Аутоиммунная.
Легкие виды нарушения протекают без выраженной клиники. Порой лечение не требуется.
Средние проявляются вяло, без терапии существуют долго, регрессируют медленно и постепенно.
Тяжелые же разновидности нейтропении крайне агрессивны. Сопровождаются значительным повышением температуры тела, выраженной клиникой со стороны внутренних органов, кожного покрова. Ребенка срочно госпитализируют в стационар.
Необходимы интенсивные меры и постоянное наблюдение.
Диагностика
Обследование, как ни странно, начинается с общего анализа крови и подсчета количества нейтрофилов. В отличие от исследования прочих показателей, врачи редко прибегают к изолированной оценке процентного соотношения. Это недостаточно информативно. Куда эффективнее подсчет абсолютного количества гранулоцитов . (в бланке обозначаются как GRA)
Адекватные значения примерно такие:
| Возраст | Показатели (число клеток x10⁹ на литр крови) |
|---|---|
| Появление на свет | 6.1-26.0 |
| До окончания 1-х суток | 5.0-20.5 |
| 1 нед. | 1.5-9.8 |
| 2 нед. | 1.1-9.0 |
| 1 мес. | 1.0-9.0 |
| До полугода | 1.0-8.5 |
| 1 год | 1.5-8.7 |
| 2 года | 1.5-8.5 |
| 4 года | 1.5-8.5 |
| 6 лет | 1.5-8.1 |
| 8 лет | 1.5-7.9 |
| 12 лет | 1.8-8.2 |
| 13-18 лет | 1.6-8.1 |
| 18-25 лет | 1.8-7.5 |
| 26-50 | 1.5-7.7 |
| 26-50 | 1.5-7.5 |
| Старше 60 | 1.5-7.6 |
Как правило, показатель находится на уровне нижней границы. Все отклонения в рамках диапазона — допустимы. Прочие изменения классифицируются как возможные болезнетворные процессы.
Нужны вспомогательные мероприятия:
- Консультация гематолога. На первичном приеме врач опрашивает пациент или его родственников. Нужно исследовать жалобы на здоровье. Систематизировать их и составить единую клиническую картину. Затем проанализировать ее. Разобраться в происхождении проблемы помогает сбор анамнеза.
- Генетические аномалии требуют участия профильного специалиста.
- Биохимическое исследование крови. Оценка СРБ, C-реактивного белка. Наиболее часто эти уровни указывают на аутоиммунный воспалительные процесс.
- По необходимости исследуется титр антител к пиогенной флоре. Эта мера нужна, чтобы диагностировать инфекционные явления. Особенно, когда общее исследование кров и клиника не проливают свет на ситуацию.
- Если есть подозрения на центральное происхождение нейтропении, проводят биопсию костного мозга. Гистологическую оценку полученного образца. Это крайняя мера, но порой без нее не обойтись.
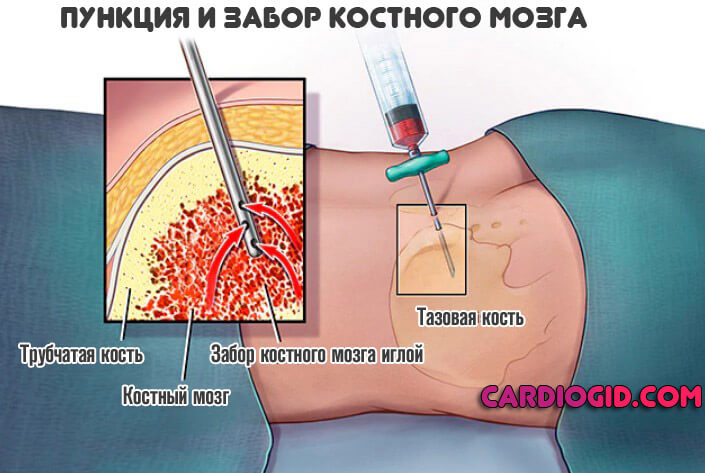
Прочие диагностические процедуры назначают врачи, по показаниям.
Лечение
Единого подхода к терапии нет, потому как нейтропения — явление вторичное, а состояний ее провоцирующих — масса. Имеет смысл бороться с первичным патологическим процессом.
В основном, назначают следующие препараты:
- Антибиотики. Сначала исследуется чувствительность флоры к медикаментам. Потому как без понимания уязвимости микроорганизмов вероятность успеха минимальна. Бактерии станут только устойчивее.
- Противовирусные. Если аномалия спровоцирована этими агентами.
- Фунгициды назначаются при присоединении грибкового поражения.
Этиотропная терапия направлена на борьбу с первопричиной. Не всегда виновник — инфекция.
- При аутоиммунном процессе показаны супрессоры. Средства для угнетения избыточной работы защитных сил. Это медикаменты второй линии. Первыми применяют глюкокортикоиды. Преднизолон как универсальный препарат.
- Витаминные комплексы. В качестве поддерживающей меры.
- Назначают цитокины. Колониестимулирующие факторы. Они призваны стимулировать синтез и созревание клеток в костном мозге. Наименование подбирает врач.
- Кожные проявления, открытые раны требуют обработки. Используются антисептические местного действия, заживляющие мази.
- При стоматитах, некротических язвенных дефектах в ротовой полости помогают растворы Мирамистина, Хлоргексидина. Также средства для регенерации тканей — Солкосерил и аналогичные.
Запущенные, тяжелые формы патологического процесса радикально не лечатся. Как и генетические аномалии. Вариантом может стать пересадка донорского костного мозга.
При исследовании эффективности терапии врачи оценивают абсолютное количество нейтрофилов.
Прогноз
Перспективы легких и средних форм нарушения благоприятны. Тяжелые, особенно у детей, требуют госпитализации. Поскольку шансы на восстановление туманны. В целом же, оценивать состояние и что-либо прогнозировать нужно по основному заболеванию. Виновнику нейтропении.
Возможные последствия
Осложнений множество. Распространенные — это сепсис, шок, пневмония, некротические процессы, разрушающие слизистые кишечника, пищеварительного тракта, рта.
Возможен и летальный исход. Тяжелые формы патологического процесса грозят смертью более чем в половине случаев.
Нейтропения — вторичное снижение количества этой формы лейкоцитов. Не всегда сопровождается симптоматикой, но требует обязательной расширенной оценки. После этого врач решает вопрос, нужно лечение или нет. Без внимания нарушение оставлять нельзя никогда.
У каждого здорового человека кровь наделена определенным числом белых кровяных клеточек (лейкоцитов), которые несут ответственность за работу иммунитета. Явное понижение этих самых клеток, приводит к развитию заболевания под названием Агранулоцитоз или Нейропения. Нейтропения (агранулоцитоз)- это заболевание, возникающее при снижении в крови уровня нейрофильных лейкоцитов, а точнее нейрофилов (меньше 500 в 1 мкл). Происходит снижение иммунитета, что не позволяет организму человека в полной мере бороться с бактериями и вирусами.
Достаточное число нейтрофилов в крови должно составлять 1500 на 1 мкл. Следовательно, по числу нейтрофилов выделяют нейропению трех типов:
- легкая форма (больше 1000 нейтрофилов в 1 мкл);
- форма средней тяжести (от 500 до 1000 нейтрофилов в 1 мкл);
- тяжелая форма (менее 500 нейтрофилов в 1 мкл).
Исходя из скорости развития, может быть острая (несколько дней) либо хроническая (несколько месяцев или лет) форма заболевания. Наибольшую опасность составляет тяжелая форма острой нейропении, возникающая потому что образование нейрофилов нарушено.
Причины возникновения болезни
Данное заболевание, способно развиваться и самостоятельно без каких – либо видимых причин, так и из–за заболеваний крови. Уменьшение численности лейкоцитов из-за приема некоторых лекарств – это самая часто встречающаяся причина возникновения нейропении. Зачастую данное заболевание присутствует в аннотации к лекарственным средствам как побочный эффект. Химическая терапия тоже может быть результатом появления нейропении.
Очень редко нейтропения выступает как врожденное отклонение (ВИЧ инфекция, наследственность, генетический сбой). Причинами развития заболевания могут быть и онкология, авитаминоз либо нарушение работы костного мозга.
Персональных проявлений у этого заболевания нет, но тяжелые ее проявления связывают в основном с инфекцией. Степень серьезности инфекционного расстройства прямым образом зависит от формы нейропении. Если иммунная система ослаблена, то организм не в состоянии бороться с вирусами. К первичным симптомам этого заболевания отнесем повышенную температуру, образование ранок на слизистых оболочках, пневмония. Токсический шок является результатом острого агранулоцитоза и во избежание этого следует обратиться к специалисту.
Развитие хронической формы нейтропении отличается доброкачественным характером, кровь имеет оптимальное число моноцитов, а иммуноглобулины и лимфоциты нормально функционируют. Это наблюдается в основном у детей до 1 года, далее к 3 годам заболевание самостоятельно исчезает.
ВИДЕО
Важно запомнить, что при повышенной температуре нельзя принимать средства ее сбивающие, потому что это может затруднить оценивание состояния больного в процессе обследования. К лечению данного заболевания стоит подходить осторожно, тщательно выбирая методы лечения, ведь все зависит от причин, по которым оно возникло. Потому как, реакция воспалительного характера подавляется из — за нейропении и нет возможности дать оценку динамике физического состояния заболевшего человека по всем симптомам. Ведь повышенная температура может быть единственным показателем. Поэтому, прежде всего, лечить надо саму инфекцию. Большое внимание уделяется укреплению иммунитета заболевшего, следует всячески его ограждать от воздействия инфекций. Лечение возможно как в домашних, так и в больничных условиях, все лишь зависит от формы, в которой протекает это заболевание. В любом случае, при повышенной температуре и подозрениях на инфекцию человек должен обратиться к врачу. Со здоровьем не стоит шутить, так как любое заболевания может привести к тяжелейшим последствиям, избавиться от которых довольно сложно и занимает это порой не один год.
При лечении медикаментами применяются антибиотики, глюкокортикоиды и других различные препараты. В крайне опасных случаях пациента могут поместить в отдельное помещение, где воздух облучается при помощи ультрафиолета. Проводится также витаминная терапия (витамин В12, кислота фолиевая).
При лечении ран на слизистой ротовой полости следует использовать перекись водорода, физиологический раствор либо 1% раствор хлоргексидина; Для снятия болезненных ощущений, принимать нужно леденцы с обезболивающим эффектом, например, хорошо подойдет бензокаин.
При нейтропении количество нейтрофилов намного снижается, а ведь именно они отвечают за сопротивляемость организма различным вирусам. А это значит, для укрепления иммунитета и дальнейшего избегания заболеваний, следует начать прием целебных отваров и настоев. Перечислим народные способы изготовления лекарственных средств, способствующих поддержанию здорового организма.
Лечение при помощи бальзамов
Хорошую помощь в повышении иммунитета окажут лекарственные бальзамы. Их можно использовать также, к примеру, зимой или осенью, когда присутствует большой риск заболеть.
№ 1. Промывается 500 грамм листьев лечебного домашнего растения алоэ, затем сушатся и помещаются в холодильник примерно на 5 дней. Возраст растения должен составлять от 3 лет и больше. Растение не желательно поливать 2 недели до того, как срежутся листочки. По истечении 5 дней листья измельчают в мясорубке, должно получиться в среднем полстакана кашицы. Измельченные листья разбавляются половиной стакана меда и 300грамм кагора, все это тщательно перемешивается. Употреблять бальзам 3 раза в сутки до еды.
№2. Очищенные грецкие орехи (500 г) размельчают в специальной ступе, добавляется мед 300 грамм, сок алоэ 100 грамм, сок лимона(4 штуки) и 200 грамм водки. Получившуюся смесь надо хорошо взболтать и на 24 часа оставить в темном прохладном местечке. Употреблять в сутки 3 раза по столовой ложке.
№3. Взять 500 грамм клюквы и растереть, далее перемешать с измельченными яблоками (3 штуки) и очищенными грецкими орехами (200 грамм). В полученную массу добавить воду (200мл) и сахар (500 грамм), смесь прокипятить и слить в стеклянную банку. Получившуюся лекарственную смесь обязательно употреблять в сутки не больше 3 раз по одной столовой ложке.
Самыми известными симптомами нейтропении являются афты (ранки во рту). Главным средством лечения является шалфей, ведь он обладает бактерицидным, противовоспалительным эффектом. Шалфей в количестве двух чайных ложек заливаем 400 мл кипятка, укутываем теплым одеялом и настаиваем пару часиков. По истечении положенного времени процеживаем смесь, процеженной жидкость полощем ротовую полость. Смесь, состоящая из 1 желтка, 150 мл молока и 1 чайная ложка меда окажет лечебное действие при наличии язвочек и снимет болезненные ощущения. Все перечисленные продукты перемешиваются, полученной смесью обмакивают бинт, намотанный на палец, и протирают ротовую полость в день по 4 раза. Также окажет помощь и облепиховое масло.
Существует множество напитков на витаминной основе, которые способствуют укреплению иммунной системы. Это незаменимые помощники при нейтропении, они являются фармакопрофилактическим средством от разнообразных вирусных заболеваний. Давайте приведем способы изготовления данных лечебных смесей.
№1 Хвоя наделена лечебными свойствами. Две столовые ложки хвои нужно промыть и поместить в кастрюльку. Далее заливается хвоя 200 мл кипятка, накрывается крышкой и доводится до кипения. Кипятить отвар стоит в течении 20 минут. После того как напиток остынет его процеживают через марлю. Выпивать по одному стакану 3 раза в сутки, предварительно добавив мед или сахар.
№2 На 1 литр воды добавляете мелиссу, мяту, цветки каштана и иван-чай, каждого по 5 ст. ложек и настаиваете 2 часа. Получившийся настой принимать по пол литра в день.
№3 Сушеный корень девясила способен придать сил ослабленному организму. 5 грамм корня следует нарезать, добавить большой стакан воды и прокипятить 20 минут. Затем отвар тщательно процеживается и смешивается с соком клюквы (20 грамм).
№4 Стаканом кипятка заливают душицу (5 грамм) и оставляют на огне на 5 минуток. После охлаждения, его следует процедить и далее можно употреблять.
№5 Обыкновенная клюква сочетает в себе огромное количество витаминов. Клюквенные ягоды (30 г) следует перетереть и выдавить сок. Остатки выжима залить 200 мл воды и кипятить около 10 минут. Далее надо процедить, добавить сахар (25 г) и еще разок перекипятить. Получившийся отвар перемешивают с соком клюквы, остужают и употребляют вместо чая.
№6 Перечную мяту (4 грамм) на 15 минут заварить в стакане кипятка. Затем чаек очистить , по желанию добавить мед и дать остыть. В охлажденный напиток добавить половинку десертной ложки лимона.
Сборы трав оказывают положительное влияние на организм человека. Для того чтобы приготовить лечебный травяной отвар, который укрепит иммунитет, следует использовать валериану, а именно ее корень, хмелевые шишки, цветки липы, душицу, пустырник, семена кориандра, мелиссу и траву сушеницы. Все смешать в равном количестве. Для заваривания стоит использовать кастрюльку. На одну большую ложку смеси трав расходуется 500 мл кипятка. Емкость накрываем крышкой, и, укутав одеялом, оставляем на всю ночь. Принимать следует в сутки 4 раза.
Очень полезны и витаминные ванны с использованием трав. Для этого используются сухие ветки или листочки смородины, шиповника или малины. Также подойдут рябиновые, брусничные листики. Их следует заваривать в кипятке и добавлять в ванну. Приветствуется также использование эфирных масел, к примеру, кедра или эвкалипта по 4 капли. Ванну стоит принимать не более 15 минут. Употребление кислоты фолиевой и витамина В12 неотъемлемая часть лечения нейропении. Они в избытке содержаться в любом мясе, печени, не исключение и шпинат, свекла, салат и картофель.
Известно большое количество способов того, как уменьшить риск появления осложнений в процессе лечения, к примеру:
- Следует поменьше времени проводить в людных местах, а тем более там, где люди больны (больницы, поликлиники);
- Сделайте инъекции против гриппа и других заболеваний;
- Тщательным образом стоит соблюдать простые правила гигиены — мыть руки нужно как можно чаще;
- Морепродукты и яйца не должны быть в сыром виде. И замните, что явления побочного характера противовирусной терапии желательно лечить при помощи медицинских работников и что процесс лечения нейтропении — это сложный процесс, требующий вмешательства врачей.
Читайте также:


