Описание случаев из практики лечения бешенства
В.Х. ФАЗЫЛОВ¹, Г.Х. МУРТАЗИНА¹, Ю.Р. УРМАНЧЕЕВА², Р.И. МИНГАЖЕВА²
¹Казанский государственный медицинский университет, 420012, г. Казань, ул. Бутлерова, д. 49
²Республиканская клиническая инфекционная больница им. профессора А.Ф. Агафонова, 420140, г. Казань, пр. Победы, д. 83
Фазылов Вильдан Хайруллаевич — доктор медицинских наук, профессор, заведующий кафедрой инфекционных болезней, тел. +7-917-254-89-97, e-mail: [email protected] 1
Муртазина Гульнара Харисовна — кандидат медицинских наук, ассистент кафедры инфекционных болезней, тел. (843) 267-80-99, e-mail: [email protected] 1
Урманчеева Юлия Рустемовна — заместитель главного врача, тел. (843) 267-80-00 2
Мингажева Рианна Ильдаровна — заведующая отделением реанимации и анестезиологии № 1, тел. (843) 267-80-02 2
На современном этапе происходит глобальный рост заболеваемости бешенством не только во всем мире, но и в России. В статье представлена клинико-эпидемиологическая характеристика случая бешенства у больного, укушенного бродячей собакой. Рассматриваются современные подходы к прижизненной диагностике бешенства.
Ключевые слова: бешенство, клинический случай, диагностика.
V.Kh. FAZYLOV¹, G.Kh. MURTAZINA¹, Yu.R. URMANCHEYEVA², R.I. MINGAZHEVA²
¹Kazan State Medical University, 49 Butlerov St., Kazan, Russian Federation, 420012
2 Republican Clinical Hospital of Infectious Diseases, 83 Prospekt Pobedy, Kazan, Russian Federation, 420140
Fazylov V.Kh. — D. Med. Sc., Professor, Head of the Department of Infectious Diseases, tel.: +7-917-254-89-97, e-mail: [email protected]
Murtazina G.Kh. — Cand. Med. Sc., Assistant Lecturer of the Department of Infectious Diseases, tel. (843) 267-80-99, e-mail: [email protected]
Urmancheyeva Yu.R. — Deputy Chief Doctor, tel. (843) 267-80-00
Mingazheva R.I. — Head of Resuscitation Department, tel. (843) 267-80-02, +7-917-231-56-32
At present rabies morbidity increases not only worldwide, but in Russia as well. The article shows the clinical epidemiological characteristic of a rabies case in patient bitten by a stray dog is. The modern approaches to the life-time diagnosis of rabies are overviewed.
Key words: rabies, clinical case, diagnosis.
Бешенство, или гидрофобия (Rabies, лат.; Lissa, греч.; Tollwut, нем.; La rage, франц.; Rabies, англ.; La rabbia, итал.), — острое инфекционное природно-антропургическое зоонозное заболевание вирусной этиологии с раневым механизмом передачи инфекции, характеризующееся поражением центральной нервной системой и абсолютной летальностью.
Бешенство встречается на всех континентах, кроме Австралии, Океании и Антарктиды. На современном этапе происходит глобальный рост рабической инфекции. Заболеваемость бешенством регистрируется на территории большинства стран мира. По оценке ВОЗ, бешенство входит в пятерку инфекционных болезней, общих для человека и животных, наносящих наибольший экономический ущерб (покупка и производство антирабических препаратов, проведение противоэпизоотических мероприятий, гибель сельскохозяйственных животных). Ежегодно в мире до 10 млн человек получают специфическую антирабическую помощь [1, 2].
Бешенство характеризуется абсолютной летальностью. В мире ежегодно погибает после укусов бешеных животных около 50 тыс. (от 40 до 70 тыс.) человек (из этого числа около 90% приходится на Азиатский континент, в основном Индию).
В Российской Федерации до 80-х годов ежегодно обращались за антирабической помощью не более 200 тыс. человек, а в последние годы — стабильно более 400 тыс. человек, т.е. прослеживается четкая тенденция к росту этого показателя [3].
Заболеваемость бешенством животных приурочена к природным очагам, расположенным по всей территории России. В среднем в год на 1000 случаев заболевания животных приходится 27,7 случаев бешенства у людей. За период 2007-2012 гг. в Республике Татарстан (РТ) зарегистрировано 1462 случая лабораторно подтвержденного бешенства среди животных в 44 административных районах и двух городах (Казани и Нижнекамске). Показатель случаев бешенства среди животных по РТ имеет неуклонную тенденцию к росту (рис. 1).
Наибольший рост числа случаев бешенства отмечается в дикой фауне, в основном за счет лисиц. На втором месте находятся сельскохозяйственные животные, заражение которых происходит вследствие проникновения лисиц на фермы и пастбища.
Рисунок 1.
Динамика случаев бешенства среди животных по РТ за период с 1984 по 2012 год

Причины эпизоотического неблагополучия по заболеваемости бешенством в РТ [4]:
— широкое распространение природного бешенства;
— неудовлетворительная работа по регулированию численности диких животных;
— недостаточный объем вакцинации домашних животных;
— грубые нарушения правил содержания домашних животных;
— резкое увеличение количества безнадзорных животных;
— низкий объем работ по организации карантинирования подозрительных на бешенство животных;
— неудовлетворительное проведение мероприятий по отлову и уничтожению безнадзорных животных и организации мест их содержания.
За период с 1970 по 2005 г. установлено 5 случаев бешенства у людей, из них в двух случаях источником возбудителя инфекции были лисицы, в остальных — волк, собака и кошка. В 2013 г. вновь зарегистрирован случай бешенства у человека в Казани, который мы представляем в рамках клинико-эпидемиологической и специфической диагностики.
Больной Г., 54 года, поступил в Республиканскую клиническую инфекционную больницу (РКИБ) 26.12.13 г. на 10-й день болезни (д.б.) с предположительным диагнозом: Бешенство?
Из эпиданамнеза: отдыхал в отпуске на Гоа (Индия), 25.10.13 был укушен бродячей собакой за правую голень, за медпомощью не обращался, рану самостоятельно обработал водкой. Экстренной профилактики бешенства и столбняка не проводилось, прививочного сертификата не имеет. Данных о состоянии животного, подозрительного на бешенство, нет.
Жалобы при поступлении на общее недомогание, тревожность, водобоязнь, не пил жидкость в течение 3 дней, нехватку воздуха и затруднение дыхание, гиперсаливацию, выраженные боли тянущего и распирающего характера в области укуса собаки.
Объективный статус на 26.12.13. (10 д.б.): t= 36,8ºС, ЧСС=122 уд. в 1 мин, АД=115/90 мм.рт.ст. ЧДД=20 в 1 мин, больной возбужден, речь скандированная, но сознание ясное, во времени и пространстве ориентирован. Очаговой неврологической симптоматики нет. Костно-мышечная система без патологии. На коже задней поверхности нижней третей правой голени на неизмененном фоне 2 линейных рубца длинной до 1см с синюшным оттенком, отека и гиперемии вокруг нет, пальпация безболезненна.
Тоны сердца приглушены, ритмичные. В легких дыхание жесткое, проводится по всем полям, хрипов нет. Живот мягкий, безболезненный. Печень, селезенка не увеличены. Диурез снижен, стула нет 4 дня.
На фоне интенсивной терапии начато введение антирабического иммуноглобулина (АИГ). Вечером 26.12.13. в связи с нарастанием беспокойства больной получил тиопентал натрия. В 23.50 состояние ухудшается, усиливаются психомоторное возбуждение, дыхательная недостаточность, в связи, с чем пациент переведен на ИВЛ и введен в медикаментозный сон.
В последующие дни состояние больного сохраняется тяжелым, находится в медикаментозном сне. 30.12.13. (14д.б., 5день госп.) состояние с ухудшением, лихорадка 38,8-39С, тахикардия (ЧСС=120 в 1 мин), АД=140/80мм рт ст , сатурация=90%. 31.12.13. Состояние крайне тяжелое. Кома II. Гемодинамика нестабильная, поддерживается вазопрессорами. Лихорадка до фебрильных цифр. Гиперсаливация. 3.01.14. (18 д.б., 9 д.г.) нарастают бронхоспазм, дыхательная недостаточность, гемодинамические нарушения (гипотония, тахикардия). 4.01.14 (19д.б., 10д.г.) в 06.00. внезапная остановка сердечной деятельности, реанимационные мероприятия безуспешны, констатирована биологическая смерть.
Клиническая картина у данного больного развивалась остро с основных симптомов бешенства (гидро-, аэро-, фотофобии, бронхоспазм, гиперсаливация, психомоторное возбуждение) после 52 дней инкубации.
Клинико-эпидемиологический диагноз бешенства был подтвержден результатами специфических методов лабораторного исследования, которые основаны на:
— обнаружении цитоплазматических включений или специфического антигена (световая микроскопия, люминесцентная микроскопия, реакция преципитации, иммуноферментный анализ и др.);
— выделении рабического вируса (биопроба на лабораторных животных или в культуре клеток);
— обнаружении генома вируса бешенства.
Материалы для лабораторных исследований (отпечатки с роговицы, пробы слюны и слезы) были взяты 27.12.2013г., т.е. при жизни пациента.
В результате проведенных специальных методов лабораторной диагностики в данном случае было установлено:
— в отпечатках с роговицы и пробы слюны МИФ обнаружен специфический антиген вируса бешенства в виде типичных отчетливо выраженных ярких желто-зеленых гранул;
-исследование пробы слюны на обнаружение антигена вируса бешенства в ИФА также показало положительный результат с титром рабического антигена 1:16, Kcn=2,2;
— методом гнездовой ОТ-ПЦР в пробах слюны и слезы выявлен геном вируса бешенства.
Таким образом, клиническая картина бешенства в представленном случае протекала по классическому варианту с наличием синдрома интоксикации, периода предвестников с повышением рефлекторной возбудимости и нарушением психики, которые могут быть объединены в так называемый симптомокомплекс тревоги и периода разгара болезни (стадия гидрофобии или возбуждения) [5]. Клинико-эпидемиологический диагноз бешенства подтвержден результатами специфических исследований: МИФ и ИФА с обнаружением специфического антигена вируса в отпечатках с роговицы, слюне, а также выявлен геном вируса в пробах слюны и в отпечатках с роговицы методом гнездовой ОТ-ПЦР.
Приведенный клинический случай указывает на необходимость непрерывного повышения уровня знаний врачей разных специальностей по профилактике и диагностике бешенства, а также проведения санитарно-просветительной работы среди населения [6].
3. Инфекционная заболеваемость в субъектах Российской Федерации за 2012-2013гг.: Информационный сборник статистических и аналитических материалов.-М.: Федеральный центр гигиены и эпидемиологии Роспотребнадзора, 2014.-Ч.3.-100с.
4. Иванов В.А., Хисматуллина Н.А, Чернов А.Н., Гулюкин А.М. Бешенство: этиология, эпизоотология, диагностика: учебно-методическое пособие в иллюстрациях. — М.: Колос,2010. — 54с.
5. Фазылов В.Х., Хисматуллина Н.А., Муртазина Г.Х. и др. Бешенство: учебно-методическое пособие. — Казань: КГМУ, 2012. — 72с.
1. Rabies. Informacionnyj bjulleten’ VOZ, no. 99, September, 2010 (in Russ.)
3. Infekcionnaja zabolevaemost’ v subjektah Rossijskoj Federacii za 2012-2013gg.: Informacionnyj sbornik statisticheskih i analiticheskih materialov [Infectious diseases in the Russian Federation for 2012-2013 .: Information compilation of statistical and analytical materials]. Moscow: Federal’nyj centr gigieny i jepidemiologii Rospotrebnadzora, 2014. Part 3. 100 p.
4. Ivanov V.A., Hismatullina N.A, Chernov A.N., Guljukin A.M. Beshenstvo: jetiologija, jepizootologija, diagnostika: uchebno-metodicheskoe posobie v illjustracijah [Rabies: etiology, epizootiology, diagnosis: a teaching aid in graphics]. Moscow: Kolos, 2010. 54 p.
5. Fazylov V.H., Hismatullina N.A., Murtazina G.H. et al. Beshenstvo: uchebno-metodicheskoe posobie [Rabies: a teaching aid]. Kazan: KGMU, 2012. 72 p.
6. Sanitarno-jepidemiologicheskie pravila SP 3.1.7.2627 -10 “Profilaktika beshenstva sredi ljudej” [Sanitary Regulations SP 3.1.7.2627 -10 “Prevention of rabies in people”].

Бешенство Бешенство практически во всех случаях является фатальным заболеванием, которое может манифестировать как классическая буйная или как паралитическая форма. Выздоровление описано всего у нескольких больных, большинство из которых были инфицированы вариантом вируса бешенства летучих мышей, и сопровождалось быстрым иммунным ответом инфицированного организма и самопроизвольной (иммунной) элиминацией вируса. В целом удовлетворительное функциональное восстановление выживших может быть обусловлено эволюцией вирусных механизмов в сторону минимизации повреждения ЦНС, но при этом позволяющих вирусу распространяться. Худшая выживаемость больных с буйной формой по сравнению с показателем у пациентов с паралитической тесно соотносится с большим количеством вируса и более слабым иммунным ответом в ЦНС при буйной форме.
ПРОДОЛЖЕНИЕ. НАЧАЛО ЧИТАЙТЕ ЗДЕСЬ: Бешенство в практике врача. Часть 1
RABV транскрибируется и реплицируется в телах нейронов и дендритах. Сохранение и поддержание этих образований, а также аксонов, по которым транспортируется вновь синтезированная вирусная частица, могут быть столь же важными для вируса, как и его способность уклоняться от иммунного ответа. RABV- инфекция приводит скорее к нейрональной дисфункции, чем к нейрональной гибели. Выживание инфицированных нейронов обеспечивается способностью вирулентных линий RABV предотвращать апоптоз путем поддержания экспрессии вирусного генома ниже пороговых уровней и взаимодействия с проапоптозными факторами. Торможение апоптоза является отличительной особенностью приобретенной естественным путем RABV- инфекции; оно определяется ограниченной экспрессией белка гликопротеина и последовательности гена гликопротеина, включая четыре аминокислоты в области карбокситерминали PDZ-связывающей последовательности, которая может связывать PDZ протеины, контролирующие полярность клетки и апоптоз. Аминокислотные остатки Arg 77 и Glu 81 матричного протеина могут быть связаны с задержкой апоптоза и повышенной патогенностью приобретенного естественным путем RABV. Таким образом, через несколько дней после инфицирования (бессимптомный период) нейроны in vivo не проявляют цитопатических изменений и поддерживают нормальный метаболизм, экспрессируя нейротрансмиттеры и транспортируя другие маркеры. При этом на этапе развития и утяжеления клинических проявлений RABV-инфекция дикого типа у мышей вызывает изменения экспрессии белков организма хозяина, особенно участвующих в ионном гомеостазе, а также в присоединении и слиянии синаптических везикул с пресинаптическими мембранами, что может приводить к нарушению нейротрансмиссии, которая наблюдается при бешенстве. Нейрональная дисфункция может также быть связана с оксидантным повреждением. У умирающих мышей наблюдались структурные повреждения, вовлекающие исключительно нейроны (утолщение и фрагментация аксонов и дендритов в сочетании с вакуолями, соотносящимися с отечными митохондриями); в исследованиях in vitro обнаружено, что эти изменения являются результатом оксидантного стресса, опосредованного вирус-индуцированным ингибированием сигнального пути NF-κВ, который играет основную роль в аксональном росте, выживании нейронов и противовирусном ответе.
Исследования человеческого мозга, инфицированного естественным путем RABV, показывают, что для облегчения распространения вирус способен сохранять целостность нейронов. Признаки апоптоза отмечались в воспалительных клетках, но не в нейронах. В спинном мозге и стволе мозга больных бешенством не отмечался выход цитохрома С и признаки повышенной проницаемости митохондриальной мембраны, что объясняет отсутствие слабости (обусловленной поражением) переднего рога и сохраненным вплоть до предтерминальной стадии сознанием.
Дисфункция периферического нерва и аксонопатия или миелинопатия являются причинами слабости у больных с паралитической формой бешенства. Сообщалось об аксонопатии у трех больных (один китаец, один мексиканец и один таиландец, инфицированные в соответствующих странах) с паралитической формой бешенства, которая проявилась острой моторной аксонопатией в структуре варианта синдрома Гийена — Барре. У китайского больного дегенерация, подобная валлеровской, была более распространенной в передних, чем в задних корешках. Также были выявлены депозиты IgG и комплемента в RABV- позитивных аксонах, что предполагает опосредованную антителами атаку комплементом. Подтверждением этих данных служит развитие слабости мышц лица, конечностей и флексоров шеи через 36 ч после введения человеческого антирабического иммуноглобулина. Однако этот механизм остается неясным, так как нейтрализующие антирабические антитела в ЦСЖ не были выявлены у этого пациента и у других 30 таиландских больных, инфицированных собачьими вариантами RABV, у 14 из которых была паралитическая форма бешенства. Не обнаружено антигликолипидных антител у одного больного с аксональной и у двух — с демиелинизирующим вариантом паралитической формы бешенства; эти данные важны, поскольку детальный патогенетический механизм паралитической формы бешенства не известен, а единственной гипотезой является участие гуморального иммунного ответа в ее развитии.
Сегментарная демиелинизация и ремиелинизация или утрата миелиновых волокон были характерной особенностью у 11 больных с паралитической формой бешенства. Ни у одного из них не было дегенерации, подобной валлеровской, в качестве единственного проявления. Подобная демиелинизация отсутствовала у больных с буйной формой бешенства. Еще у двух больных с электрофизиологическими признаками вариантов демиелинизации в структуре синдрома Гийена — Барре отмечено воспаление задних и передних корешков спинномозговых нервов, которое было более выраженным, чем в спинном мозге.
Патология, обнаруженная по данным МРТ, дает информацию для проведения дифференциальной диагностики с другими вариантами энцефалита, а именно протяженность и предпочтительные области вовлечения (только мозг или вся нейроось), наличие отека (цитотоксического или вазогенного) или минимальньной геморрагии и степень изменения интенсивности сигнала. MPT-картина у больных бешенством может варьировать, поскольку патологические изменения определяются инфекцией, реактивностью организма-хозяина и осложнениями (гипоксия, шок, кровотечение и метаболические нарушения). Обычно патология МРТ в фазе, предшествующей коме, представляет собой изменения гиперсигнала Т2 без контрастного усиления, которые вовлекают спинной мозг, ствол мозга, таламус, лимбические образования и белое вещество (рис. 6). Обе клинические формы бешенства у человека обладают сходными особенностями МРТ (см. таблицу). Повреждения плечевого сплетения, спинного мозга и корешков нервов видны уже в продромальной стадии как нарушения интенсивности сигнала или его усиление. На протяжении коматозной фазы обнаруживают распространенные Т2 гиперинтенсивные повреждения в стволе мозга и передних отделах головного мозга, что, вероятно, можно связать с индуцированным вирусом нейрональным повреждением и дополнительным гипоксическим инсультом. Как было показано на модели у животных, инфицированных фиксированным RABV (линией CVS), нейрональное повреждение, скорее всего, не связано с оксидантным стрессом. Нарушение проницаемости ГЭБ становится очевидным лишь в поздней фазе болезни, что проявляется участками повреждения, дающими усиление сигнала с гадолинием, вдоль ствола мозга и других срединных структур. В отношении локализации и паттерна интенсивности патологического сигнала у больных с вариантом собачьего RABV и вариантом летучих мышей отмечаются сходные МРТ-изображения. МРТ может быть полезна для диагностики в комбинации с клиническими данными с учетом стадии утяжеления болезни и знаний о наличии у больного нарушений метаболизма, электролитных изменений, гематологической патологии или скомпрометированного состояния сердечно-сосудистой системы. Опубликованы обзоры с детальным описанием характеристик повреждения (ЦНС) в разных стадиях заболевания, которые в данной статье не рассматриваются.
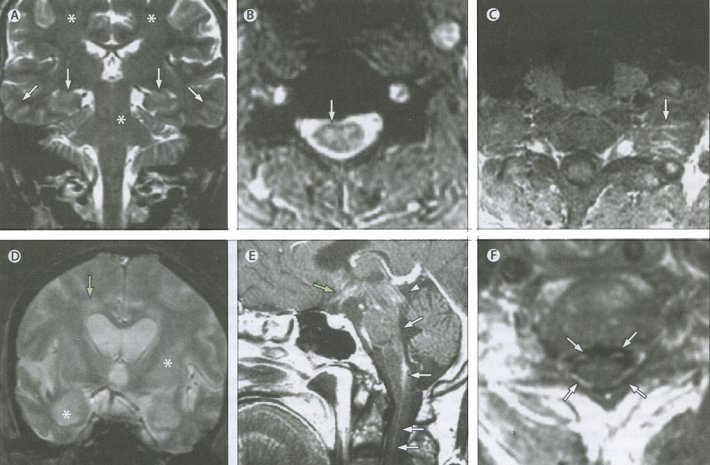
МРТ больных бешенством
Рисунок 6. МРТ больных бешенством
МРТ больного с буйной формой бешенства (A-С) с сохраненным сознанием и больного с паралитической формой, находящегося в коме (D-F). (А) Коронарные спин-эхо Т2-взвешенные МР-изображения мозга демонстрируют диффузные нечетко очерченные незначительные изменения гиперсигнала в белом веществе головного мозга и стволе (звездочки), гиппокампе и височных долях (белые стрелки). (В) Нечетко очерченные изменения гиперсигнала Т2 визуализированы в спинном мозге (белая стрелка). (С) Усиление сигнала от левого плечевого сплетения (белая стрелка) между передней и средней/задней лестничной мышцами укушенной конечности. (D) Выраженные диффузные изменения гиперсигнала Т2 в базальных ганглиях, гиппокампе (звездочки) и белом веществе мозга (зеленая стрелка). (Е) Умеренное нечетко очерченное усиление сигнала от гипоталамуса (зеленая стрелка), пластинки крыши и среднего мозга (белый указатель), задней части моста, от медуллярной области и передней части шейного отдела спинного мозга (белые стрелки). (F) Умеренное усиление сигнала от интратекальных вентральных и дорсальных корешков нервов (белые стрелки).
Определение антител, вероятно, бесполезно для диагностики бешенства, ассоциированного с вариантами RABV собак. Сывороточные (при отсутствии в ЦСЖ) нейтрализующие RABV-антитела определялись только у 6 из 31 больного из Таиланда и ни у одного из 43 невакцинированных больных собачьими вариантами RABV из Камбоджи, Мадагаскара и Сенегала. У таких больных отмечается неадекватное иммунное распознавание и выработка в необходимых титрах нейтрализующих антител к нуклеопротеину вируса бешенства. В США у 21 из 43 больных (1960-2009 гг.) были выявлены нейтрализующие сывороточные антитела; 18 из них были инфицированы вариантами RABV летучих мышей, 2 — собачьими вариантами и один — вариантом рыси. Только сейчас определение антител стали рассматривать в странах, эндемичных по варианту собачьего RABV, в качестве потенциального средства оценки шансов на выздоровление, особенно в случаях, когда вирусную РНК не удалось выявить. Однако больные, у которых в сыворотке крови или ЦСЖ обнаруживались нейтрализующие антитела, но не определялась вирусная РНК, умерли, несмотря на проведение интенсивной терапии.
РНК RABV может определяться в слюне, волосяных фолликулах, образцах биопсии кожи с затылочной части шеи, содержащей волосяные фолликулы, ЦСЖ и в моче. Детальное описание биологических образцов и молекулярных методов определения можно почерпнуть в других источниках. Часто применяемые техники, такие как полугнездовая ПЦР с обратной транскрипцией (hemi-nested reverse transcription — RT PCR), направленная на (выявление) гена большой полимеразы (large polymerase gene — L ген), и TaqMan ПЦР реального времени (real-time — RT-PCR), ген нуклеопротеина, обладают сходной чувствительностью при использовании серийных разведений очищенной РНК из ткани мозга инфицированных RABV собак. Результаты определения вируса в заведомо инфицированных клинических образцах (слюна) у 10 больных бешенством, у инфицированных RABV собак и в ткани мозга человека каждой из техник были сходными. Однако объем ткани может играть определяющую роль для получения адекватной чувствительности. Полугнездовая RT-PCR с образцами биопсии кожи задней поверхности шеи, содержащей волосяные фолликулы (приблизительный диаметр — 4 мм, общий объем — 20 mmi), обладает почти 100% чувствительностью. Сходная чувствительность была получена при исследовании не менее трех последовательных образцов слюны или одновременном исследовании трех типов образцов (слюна, ЦСЖ, моча или волосяные фолликулы). Такой результат, однако, можно с уверенностью получить только у больных с буйной формой бешенства, так как при паралитической форме результат был отрицательный у половины больных (у 3 из 6). Отрицательные результаты чаще отмечены при паралитической форме бешенства, чем при буйной: в случае образцов слюны (7 (78%) из 9 vs 8 (15%) из 53), ЦСЖ (3 (60%) из 5 vs 14 (56%) из 25) и мочи (5 (100%) из 5 V5 20 (56%) из 36). При использовании волосяных фолликулов негативный результат был получен у 12 (48%) из 25 больных с буйной формой по сравнению с одним из одного — с паралитической.
Сообщалось о четырех случаях выздоровления от бешенства. Предсказать, кто из больных может выздороветь, не представляется возможным, однако большинство выживших были инфицированы вариантом бешенства летучих мышей и у них отмечено функционально хорошее восстановление. Клинические проявления у инфицированных вариантами RABV летучих мышей (умерших или выживших) отличались во многих отношениях от тех, что наблюдали у выживших после классических форм бешенства, обусловленного вариантом RABV собак. В эти отличия могут вносить вклад либо различия в клеточном тропизме, либо в путях распространения, либо и то и другое. Поскольку выполнено очень мало экспериментальных исследований распространения вариантов RABV летучих мышей in vivo, остается неясным, связаны ли более высокие шансы на выживаемость больных, инфицированных вариантами RABV летучих мышей, с различиями в модальностях распространения вариантов RABV летучих мышей по сравнению с RABV собак. Важно, что у всех четверых выживших, описанных в научной литературе с хорошим восстановлением, которым проводили или не проводили терапию, отмечен интенсивный и ранний иммунный ответ с аутостерилизацией (то есть вирус или РНК не определялись в тканях или биологических жидкостях) и наличием антирабических антител в плазме крови и ЦСЖ. Двое больных получали индуцирующую кому терапию, один — стандартную интенсивную терапию и еще один — не получал никакой интенсивной терапии, так как течение инфекции было предположительно абортивным. У двух больных, один из которых не получал индуцирующую кому терапию, определялись не-нейтрализующие антитела, что указывает на участие других механизмов освобождения от вируса.
У больных бешенством возникают боль в горле или фобические спазмы. Обычно мы применяем бензодиазепины, барбитураты, кетамин или даже инъекционный морфий. Однако угнетения сознания в результате применения седативных препаратов до степени, требующей поддержания дыхания, следует избегать.
Не существует общепринятой стандартной терапии бешенства. Предложена комбинированная терапия антирабическим иммуноглобулином (поликлональным или моноклональным) плюс вакцинация, рибавирин (противовирусный препарат), кетамин (ради некоторого антагонизма к NMDA-рецепторам) и интерферон α. Иммуноглобулин в высоких дозах, вводимый внутривенно (по 25 г в течение 4 дней), назначали больному с буйной формой бешенства. После лечения (у него) не определялись антирабические антитела в ЦСЖ, что подтверждает интактность ГЭБ; однако такая терапия уменьшала выраженность вегетативных симптомов.
Первоначально Милуоки-протокол был направлен на индукцию комы до электроэнцефалографической стадии, сопровождающейся феноменом вспышка- подавление. Для уменьшения церебральной экситотоксичности больным, выздоровевшим с минимальными последствиями, назначали различные седативные средства (мидазолам, барбитураты, кетамин) и амантадин, а также рибавирин. Однако соблюдение протокола позволило спасти не более 25 больных молодого или среднего возраста с симптомным бешенством, которые были здоровы до инфицирования и начали получать терапию в ранней стадии заболевания. Роль экс-айтотоксических механизмов и польза от назначения кетамина в экспериментах in vitro и in vivo не подтверждается фактами и научными доказательствами. Современная версия Милуоки-протокола рекомендует применение кетамина и мидазолама аналогичное тому, что используется врачами для ведения собачьего варианта RABV в эндемичных странах для облегчения страданий больного и уменьшения нарушений вегетативной нервной системы. Протокол уже не рекомендует индукцию комы. В протокол добавлена рекомендация о применении нимодипина для уменьшения вазоспазма. Однако существующие данные противоречат друг другу — нейровизуализация и посмертные исследования не выявляли признаков, соответствующих локальному (вазо) спазму у больных бешенством, обусловленным собачьими вариантами RABV. Является ли локальный (вазо)спазм специфической особенностью у больных бешенством, обусловленным вариантами RABV летучих мышей, не известно. Учитывая вегетативные нарушения у больных бешенством, нимодипин следует назначать с крайней осторожностью, поскольку применение препарата связано с потенциальным риском выраженной артериальной гипотензии и шоком.
Бешенство является уникальным заболеванием, при котором отмечен самый высокий уровень смертности среди всех энцефалитов вирусной природы. Механизмы, которые позволяют вирусу распространяться в организме-хозяине и скрываться от его иммунной защиты, иногда на очень продолжительное время перед тем как захватить организм-хозяин, удивляют как ученых, так и клиницистов.
Для разработки новых терапевтических подходов необходимо улучшение понимания механизмов, лежащих в основе нейропатогенеза бешенства у человека и животных моделей. Проспективными вариантами терапии (сейчас) являются временное увеличение проницаемости ГЭБ ультразвуком и микропузырьками, терапия миРНК или наноинженерными молекулами, а также методы общего или регионарного охлаждения мозга. Перспективным кандидатом для пре- и постэкспозиционной профилактики бешенства является живая аттенуированная вакцина на основе RABV-варианта с тройным гликопротеином, так как она индуцирует иммунные механизмы, способные ограничивать экспериментальную инфекцию ЦНС, которая обусловлена патогенным RABV. Для любого нового препарата или протокола лечения следует получить подтверждение отсутствия потенциально вредоносных рисков для тяжелобольных пациентов. Врачи общей практики и неврологи должны способствовать распространению идеи об абсолютной необходимости скорейшего назначения профилактической терапии, основанной на доказательствах, всем контактировавшим с RABV. Во многих странах этот подход по-прежнему соблюдается не полностью или даже отсутствует. Столь же важной является необходимость контроля болезни в направлении ее основного вектора — собак. Хотя знания и средства для этого (вполне) доступны, воля и необходимая поддержка общества и правительств часто отсутствуют.
Читайте также:


