Печень при пальпации при хронических гепатитах
Пальпация по методу Образцова— Стражеско позволяет определить:
— увеличение размеров печени;
— чувствительность, болезненность нижнего края печени;
— поверхность печени (гладкая, неровная, бугристая, с узлами);
— консистенцию печени (мягкая, плотная, каменистой плотности);
— край печени (ровный, неровный, заостренный, закругленный, мягкий, плотный, болезненный)
ВЫДОХ
В норме печень не пальпируется или пальпируется край печени, безболезненный, мягкой консистенции.
При гепатитах печень увеличена, болезненна, более плотной консистенции.
При циррозах — печень плотная, обычно безболезненная, край — острый, поверхность ровная или мелкобугристая.
При застойной сердечной недостаточности по большому кругу кровообращения — печень увеличена, мягкой консистенции, край закруглен, при пальпации болезненный, может выявляться симптом Плеша
ВДОХ
Пальпация печени производится следующим образом. Больной лежит на спине с вытянутыми ногами и расположенными вдоль туловища руками, голова лежит низко. Пациент должен глубоко дышать открытым ртом (достигается расслабление передней брюшной стенки). Пальпацию проводят правой рукой. Врач кладет ладонь и четыре пальца левой руки на правую поясничную область, стремясь продвинуть вперед заднюю брюшную стенку. Большим пальцем левой руки врач придавливает нижние ребра спереди, препятствуя расширению грудной клетки на вдохе. Это способствует приближению печени к пальцам правой руки. Ладонь правой руки кладут плашмя с вытянутыми четырьмя последними пальцами при слегка согнутом третьем (концы пальцев составляют прямую линию) в правом подреберье больного на уровне найденной ранее нижней границы печени по средне-ключичной линии. На выдохе рука погружается за реберный край. На глубоком вдохе нижний край печени, отдавливаемый книзу диафрагмой, входит в пространство между реберной дугой и рукой врача и затем огибает пальцы врача и проскальзывает под ними вниз. В этот момент следует определить консистенцию, характер и болезненность нижнего края печени.
При асците, резком метеоризме, когда в лежачем положении печень оттесняется вверх, целесообразно проводить пальпацию нижнего края печени при вертикальном положении больного. Больной должен стоять, несколько наклонившись вперед, и глубоко дышать. Методика пальпации при этом не изменяется.
Низкое расположение края печени встречается при:
— опущении печени (гепатоптоз) встречается при висцероптозе, эмфиземе легких, выпот- ном плеврите, поддиафрагмальном абсцессе, при этом край печени не изменяется, но прощупать его удается не всегда, потому что печень отклоняется вниз и назад;
— увеличении ее размеров, может затрагивать как всю печень (застой крови, острый гепатит, ожирение, инфекции, лейкоз, амилоидоз) так и отдельные части (опухоли, абсцессы, эхинококк).
Уменьшение размеров печени, как правило, наблюдается при циррозах. В этом случае не всегда удается ее пальпация.
В норме печень имеет мягкую консистенцию. Умеренное уплотнение наблюдается при острых гепатитах, значительное — при циррозах, новообразованиях, амилоидозе. Застой крови, ожирение, инфекции, вызывая увеличение печени, не приводят к ее уплотнению.
Характер края печени:
— в норме — острый или слегка закругленный;
— при циррозе — заостряется;
— при застое крови, неалкогольной жировой болезни печени, амилоидозе — тупой, закругленный;
— при раке — неровный.
Поверхность печени удается оценить, когда печень уплотнена. В норме она гладкая. При циррозах она становится неровной, зернистой, при очаговых процессах в печени — бугристой.
Болезненность края печени появляется при перигепатите, остром холангите, застое крови на фоне декомпенсации сердечной недостаточности, в меньшей степени — при остром гепатите. При циррозах, амилоидозе печень безболезненна.
Пульсация печени появляется при недостаточности трехстворчатого клапана сердца. При этом пульсация ощущается по всей поверхности в отличии от передаточной пульсации брюшной аорты, когда пульсация прощупывается по срединной линии.
Клиника
Общими чертами хронического гепатита является, прежде всего, наклонность к прогрессированию процесса, приобретающего часто рецидивирующий волнообразный характер. Общие жалобы больных: более или менее выраженная боль в области печени (чувство тяжести или распирания в правом подреберье). Эти ощущения нередко усиливаются в связи с погрешностями в еде (острые, жареные, тушеные, жирные блюда), в особенности после приема алкоголя, а также при физической работе в наклонном положении или сопровождающейся резкими движениями; усиление болевых ощущений возможно при тряской езде, прыжках, беге, у женщин иногда при менструации. Наблюдаются диспепсические явления: горький вкус во рту, нарушение аппетита, тошнота, реже рвота и изменение стула. Многие больные указывают на снижение работоспособности, повышенную раздражительность, иногда головную боль. Реже наблюдается периодически возникающий кожный зуд, иногда локального характера (например, под правой лопаткой); некоторые больные указывают на периодически развивающуюся крапивницу и другие аллергические проявления.
При осмотре больных только в некоторых случаях отмечается выраженная желтушность кожных покровов, часто пожелтение склер и еще чаще слизистой оболочки мягкого неба. По мере прогрессирования хронического гепатита питание больных снижается. Кожа нередко в результате вторичного гиповитаминоза становится, сухой, шелушащейся, иногда с телеангиэктазиями, которые значительно чаще наблюдаются при циррозе печени и указывают на переход хронического гепатита в цирроз.
При пальпации печень, как правило, увеличена, уплотнена, умеренно болезненна. Край печени, закругленный вначале, в последующем заостряется, консистенция ее становится более плотной, а болезненность при пальпации может уменьшиться и даже исчезнуть. Нередко (до 20%) прощупывается безболезненная, гладкая, несколько уплотненная селезенка, выступающая на 1-2 см (реже больше) из-под края реберной дуги. Лучше и чаще удается прощупать селезенку по методу Сали - в положении больного на правом боку.
Характерно периодическое ухудшение состояния больных, причем усиление неприятных ощущений, нарастание диспепсических явлений сочетается с появлением субфебрильной, реже более высокой температуры тела. В это время обычно усиливается или появляется болезненность (чувствительность) печени, реже селезенки при пальпации.
Для хронического гепатита, особенно для агрессивного (активного) гепатита, характерно нарушение функционального состояния печени, выявляемое с помощью различных биохимических методов исследования. Имеет значение морфологическое исследование пунктатов печени, полученных при помощи игловой биопсии, а также лапароскопическое исследование.
Однако эти методы исследования не могут быть рекомендованы для широкого практического применения. Большое значение имеет сканирование печени. С практической точки зрения важно определение активности хронического процесса. К клиническим признакам активности хронического процесса относятся ухудшение самочувствия больного, появление или нарастание интенсивности боли в области печени, возникновение или усиление диспепсических явлений, повышение температуры тела, возникновение или усиление субиктеричности и т. д. Весьма важны результаты повторного функционального исследования печени, среди которых большое значение имеет изменение белкового спектра сыворотки крови (гипопротеинемия, нарастание гама-глобулинов), увеличение уровня гликопротеидов, снижение альфа-липопротеидов крови и т. д. Большое диагностическое значение в последнее время придают результатам определения активности ферментов крови - "энзимологической биопсии печени" (Вроблевски). В частности, активность хронического гепатита подтверждается повышением трансаминазной активности крови, повышением концентрации альдолазы, нарастанием уровня щелочной фосфатазы, снижением активности псевдохолинэстеразы и пр. Имеют значение и другие показатели состояния функциональной способности печени, в том числе ее протромбинообразовательной и антитоксической функций. Как для определения функциональной способности печени, так и для решения вопроса об активности процесса необходимо проведение комплекса функциональных проб, результаты которых обязательно должны сопоставляться с клиническими данными.
Течение хронического гепатита определяется формой заболевания (агрессивный или персистирующий) и активностью процесса.
Проф. Г.И. Бурчинский
Медицинский справочник болезней
Гепатиты. Хронические гепатиты. Причины, виды и лечение хронических гепатитов.
Хронический гепатит (ХГ) - это воспалительное заболевание печени, продолжающееся более 6 мес. ХГ -- диффузное поражение печени и постоянный воспалительный процесс. ХГ чаще всего бывает с вирусом гепатита В, С и Д, но сюда включаются и другие формы (аутоиммунные, лекарственные и др.).
2 основных этиологических фактора:
Из всех острых вирусных гепатитов наиболее часто переходят в хронический гепатит и цирроз печени гепатит типа В. Наиболее опасные у детей.
Наиболее часто переходят в хроническую форму у лиц среднего и пожилого возраста.
1. Алкогольный фактор в 55% случаев переходят из острого в хронический.
2. Вирусный фактор на 2-месте
3. Холестатический фактор, поражается желчный проток (холедох).
4. Лекарственная форма -- холестатический гепатит
5. Токсическая форма, токсический холестаз (неалкогольная форма)
Классификация Топнера и Шафнера.
Самая четкая классификация по клинико-морфологическим формам.
Различают:
1. Персистирующий, доброкачественный.
2. Агрессивный, злокачественный.
3. Холестатический.
Каждый из этих имеет 2 стадии: обострения и ремиссии, а агрессивный и холестатический --- обострение и внеобострение или стадия неполной ремиссии.
Клиника и диагностика.
Этот вид гепатита характеризуется тем, что в печени имеет место обычный воспалительный процесс в перипортальных и портальных частях, небольшой умеренный воспалительный инфильтрат, который то тлеет, то активируется. Прогрессирует очень медленно, продолжается до 30 лет, иногда при снятии этиологического фактора происходит полное излечение.
Характеризуется длительными периодами ремиссии и короткими обострениями. Для персистирующего гепатита характерен только воспалительный процесс, некроз и фиброз не характерны.
Жалобы.
Быстрая утомляемость, головные боли, диспепсический синдром, распирание, давление, склонность к поносам. Все печеночные больные чувствительны к жирной пище, алкоголю, никотину. Бывают болевые ощущения в правом подреберье, тяжесть. Желтуха (повышение билирубина) не характерна, только у 25 % встречается при обострении.
При пальпации печень слегка болезненна, уплотненной консистенции.
Лабораторные данные.
Гипоальбуминемия, гипопротеинемия, положительные осадочные пробы и повышение билирубина у 20-25% больных.
Ультразвук: небольшие диффузные изменения, умеренное увеличение размеров печени, закругленные края.
- Глюкоза 5% с Эссенциале и с витамином С,
- При алкогольном гепатите - Фолиевая кислота 2,0 в день.
- Если есть повышение липидов, назначают Липостабил, Липоевая кислота и др.
- Пища должна быть белковой, витаминной.
- Также применяется симптоматическое лечение, дезинтоксикация.
Этиологический фактор: причиной является вирусный гепатит. Тяжелая форма гепатита, которая часто переходит в агрессивную форму.
Морфологически:
1. Бурное течение: гиперергическая воспалительная инфильтрация печени, экссудат проникает в дольки печени, но не разрушает дольки, а смазывает его контуры.
2. Элементы некроза: отдельные клетки, группы клеток некротизируются.
3. Фиброз.
Течение:
Короткие ремиссии и частые рецидивы тяжелого течения. Быстро прогрессирует и быстро переходит в цирроз.
Лабораторная диагностика:
Идет повышение трансаминаз. При острых нарушениях идет повышение АлТ, а если повышается АсТ, то процесс более глубокий.
АсТ может повышаться с момента желтухи.
Щелочная фосфотаза (ЩФ) повышается в основном при механической желтухе. Альдолаза повышается при паренхиматозной желтухе.
ГГТ –гамма-глютамилтрансфераза, небольшая патология дает повышение, он повышается и при всех гепатитах. При острых повыш. в 2-3-5 раз, а если в 20-30 раз, то это хронический гепатит, может цирроз. При механической желтухе в 50-60 раз, при раке печени - в 50-60 раз.
Холинэстераза - при заболеваниях печени снижается, так как не синтезируется в печени.
Общий билирубин повышается за счет прямого (связанного) билирубина, то есть он концентрируется в печени, а так как прямой билирубин водорастворимый, то реакция мочи положительная на билирубин после желтухи. А реакция мочи на уробилиноген в моче положительна с 1-го дня гепатита.
ЛЕЧЕНИЕ.
Если это вирусный гепатит, то применяют:
- Интерферон, Пегасис.
- Преднизолон (при высоких титрах антител). После улучшения раз в 7 дней снимают по 1 таб.
Нельзя назначать: при язвенной болезни, сахарном диабете, гипотиреозе. - Гепатопротекторы -- Эссенциале сначала в/в, затем капсулы, Гептрал,Карсил и др.
- Мочегонные, Препараты Са, Витамины.
Может развиваться печеночная энцефалопатия, тогда продукты распада белков накапливаются в организме, происходит интоксикация организма, отравление мозга.
- Гепамерц -- детоксикационный преперат.
- Слабительные, если есть запоры -- Препараты сенны, Лактулоза, Форлакс.
Дюспаталинназначают при метеоризме, вздутии.
ЛЕЧЕНИЕ ХРОНИЧЕСКИХ БОЛЕЗНЕЙ ПЕЧЕНИ (Гепатитов, Циррозов).
Общая схема.
Общие принципы: комплексное лечение, лечебный режим питания, санаторно-куруртное лечение в дальнейшем.
Лечебный режим - постельный режим, в период ремиссии облегченный труд, 1-1,5 часа отдых.
Диета.
Необходима высококалорийная пища, разнообразная, вкусная.
Ограничить соль до 4-5 г в день, должно быть достаточно липотропных факторов (вит В6, В12, метионин, холин).
Содержание белков в пределах нормы, до 130-140 г (при жировом гепатозе), при обычных гепатитах до 100-120 г.
Если есть энцефалопатия, прекома, количество белков нужно снизить до 50 г, если уже печеночная кома, до 20 г (чтобы из белков не образовался аммиак).
Углеводы также в пределах физиологической нормы, до 400 г.
Жиры: сливочное масло - 60-80г, растительное масло - 30-40 г в натуральном виде. Жиры резко ограничить при билиарном циррозе, жировом гепатозе.
Лекарственная терапия .
Базисная терапия --- Глюкоза 5-15% капельно с вит. С, витаминотерапия, инсулин в некоторых случаях.
Печеночные экстракты или гидролизаты .
Гепатопротекторы - -- Гептрал, Карсил, Эссенциале, Лив-52
Гормональные, анаболические стероиды, Иммунодепрессанты, Группу белковых препаратов, Желчегонные,
Препараты, связывающие желчные кислоты, Препараты, улучшающие коньюгацию билирубина,
Липотропные, Антибиотики.
- Печеночные экстракты или гидролизаты - -- стимулируют регенерацию, улучшают все метаболические процессы, гликогенизацию, улучшают кровоснабжение: Сирепар, Гепалон и др.
Ставится проба - в/м 0,2-0,3 мл, 30-40 мин.
Сирепар -- 3-5 мл в день в/в, в/м. Несколько курсов, в зависимости от состояния. Очень эффективны при липотропных гепатитах.
Эссенциале - можно при любом виде поражений печени, стадии. Повышают гепатотропный барьер, очень эффективны.
Дают по схеме:
Первые 1-2 нед, минимум 20 мл, максимум 80 мл в день, разделить на 2-3 раза, в/в кап. с физ. раствором или Глюкозой.
Следующую неделю дозу уменьшить в 2 раза, per os(внутрь) по 1-2 таб. 3 раза в день. Курс 5-6 недель.
Легалон (Карсил, Силебор) – действует также на мембрану клеток, улучшает обмен веществ.. В день по 4 таб. Курс 2 месяца.
Лив-52 - улучшает также кровообращение, желчегонное, уменьшает метеоризм, улучшает аппетит, биостимулятор. Назначать по 2 таб. 3-4 раз в день после еды 30-40 мин.спустя. Если есть дискинезия, давать с Но-шпой. Курс 2 месяца.
- Гормональные препараты.
Имеют противовоспалительное, десенсибилизирующее, противофибробластическое действие..
Назначают, если есть отечно-астецический синдром, где перестали действовать диуретики. Нужно соответственно давать калиевые препараты.
1) При гепатитах с холециститом (температура, боли, активный воспалительный процесс).
2) Если длительно дают гормоны, то в первые 10 дней дают антибиотики, так как при гормональной терапии снижается резистентность организма.
3) При прекоме, чтобы подавлять патогенную кишечную микрофлору. Дают в течение 6-10 дней.
4) Если есть интерурентная инфекция.
- Холестерамин --- если есть зуд, при холестазе.
- Диксорин --- для коньюгации билирубина, улучшения обмена билирубина.
Прежде чем пальпировать печень, рекомендуется перкуторно определить ее границы. Это позволяет не только судить о величине печени, но и определить, с какого места следует начинать пальпацию. Печень при перкуссии дает тупой звук, но поскольку нижний край легкого частично прикрывает се, то можно определить две верхних границы печеночной тупости: относительную (истинную) и абсолютную. На практике, как правило, определяют границы абсолютной тупости, верхнюю и нижнюю.
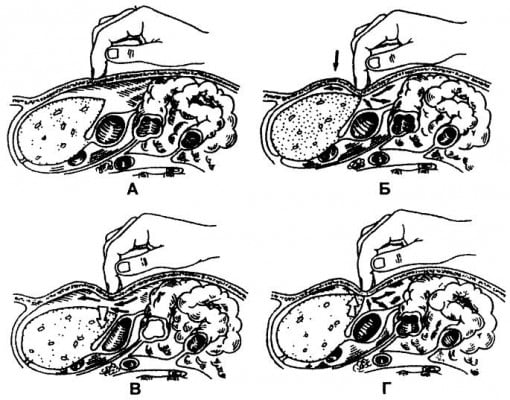
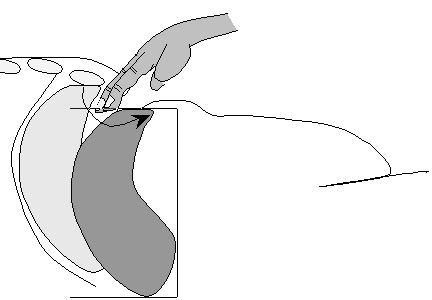
При пальпации печени необходимо соблюдать определенные правила и технику исполнения. Больной должен лежать на спине со слегка приподнятой головой и выпрямленными или чуть согнутыми в коленных суставах ногами. Руки его должны лежать на груди (для ограничения подвижности грудной клетки на вдохе и расслабления мышц живота). Исследующий садится справа от больного, лицом к нему, ладонь правой руки с чуть согнутыми пальцами кладет плашмя на живот, в области правого подреберья, на 3—5 см ниже границы печени, найденной перкуторно, и левой рукой охватывает нижний отдел правой половины грудной клетки, причем 4 пальца ее располагает сзади, а большой палец — на реберной дуге (рис. 59, а). Это ограничивает подвижность (расширение) грудной клетки во время вдоха и усиливает движения диафрагмы книзу. При выдохе больного исследователь поверхностным движением оттягивает кожу вниз, погружает кончики пальцев правой руки в брюшную полость и просит больного сделать глубокий вдох. При этом нижний край печени, опускаясь, попадает в искусственный карман, обходит пальцы и выскальзывает из-под них. Пальпирующая рука все время остается неподвижной. Если нижний край печени не удалось прощупать, манипуляцию повторяют, переместив кончики пальцев на 1—2 см вверх. Это делают до тех пор, поднимаясь все выше, пока не пропальпируется нижний край печени или же правая рука не достигнет реберной дуги.
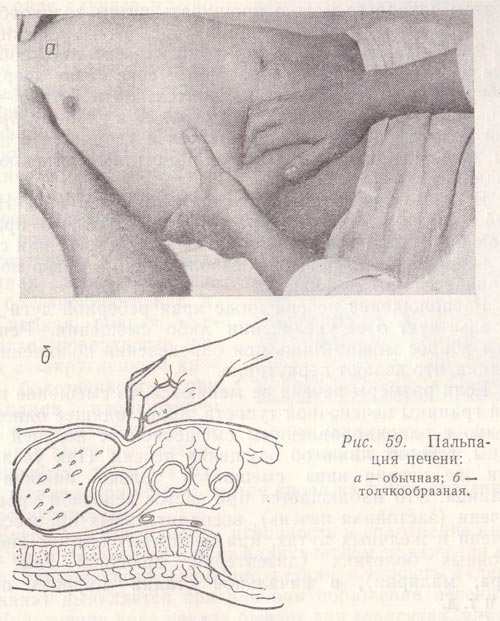
Рис. 59. Пальпация печени:
а – обычная;
б – толчкообразная.
Пальпация нижнего края печени производится обычно по правой срединно-ключичной линии или по наружному краю правой прямой мышцы живота. Однако при необходимости его можно пропальпировать по всем 5 линиям, начиная с правой передней подмышечной и заканчивая левой окологрудинной.
При скоплении в брюшной полости значительного количества жидкости пальпация печени затрудняется.
В норме печень пальпируется в 88 % случаев. Нижний край ее находится у края реберной дуги, по правой срединно-ключичной линии. Он мягкий, острый или слегка закругленный, ровный, безболезненный, легко подворачивается при пальпации.
Расположение печени ниже края реберной дуги свидетельствует о ее увеличении либо смещении. Решить этот вопрос можно лишь при определении положения ее границ, что делают перкуторно.
Если размеры печени не меняются, то смещение нижней границы печеночной тупости, происходящее одновременно с однонаправленным смещением ее верхней границы, говорит лишь об опущении печени. При увеличении же печени вниз смещается только нижняя ее граница. Это наблюдается при застое венозной крови в печени (застойная печень), воспалительных процессах в печени и желчных путях, при некоторых острых инфекционных болезнях (дизентерия, брюшной тиф, холера, малярия), в начальной стадии цирроза печени и т. д.
Смещение же только нижней границы печени вверх может быть вызвано уменьшением размеров печени (например, в конечной стадии портального цирроза ее).
Смещение верхней границы печени (вверх или вниз) сравнительно редко бывает обусловлено поражением самой печени (верхняя граница может смещаться вверх при раке или эхинококкозе печени). Чаще всего это происходит по другим причинам (высокое стояние диафрагмы при метеоризме, асците, беременности; низкое — при эмфиземе, пневмотораксе, энтероптозе; оттеснение печени от диафрагмы в случаях скопления газа под диафрагмой). При правостороннем экссудативном плеврите, пневмонии, инфаркте легкого, сморщивании нижней доли правого легкого возможно кажущееся смещение верхней границы печеночной тупости вверх.
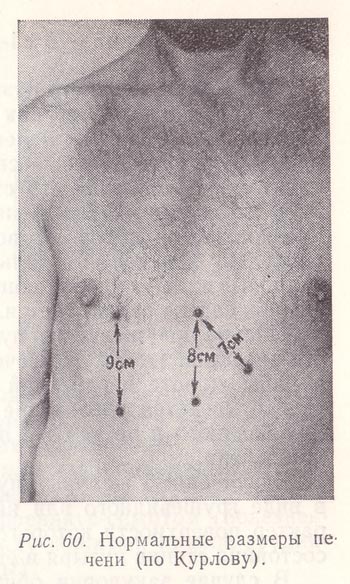
Рис. 60. Нормальные размеры печени (по Курлову).
В ряде случаев можно пропальпировать не только нижний край печени, но и часть ее (пальцы ставят сразу под правой реберной дугой и, легко надавливая на брюшную стенку, скользят по поверхности печени). При этом выясняют особенности ее поверхности (гладкая, ровная, бугристая), консистенции (мягкая, плотная), выявляют наличие болезненности и т. д.
Гладкая, ровная, мягковатая поверхность печени с закругленным краем, болезненность при пальпации наблюдаются при воспалительных процессах в печени и внутрипеченочных желчных путях, а также при остром застое крови на почве сердечной недостаточности.
Уплотнение края печени бывает при гепатитах, циррозе (отмечается и неровная поверхность).
Болезненность печени при пальпации наблюдается при воспалительном процессе или растяжении ее (например, застойная печень).
Размеры печени определяют по методу Курлова (рис. 60). Для этого измеряют расстояние между верхней (найденной перкуторно) и нижней (найденной перкуторно и пальпаторно) границами печени по правой срединно-ключичной и по передней срединной линиям, а также по левой реберной дуге (расстояние между установленной точкой по левой реберной дуге и условной верхней границей печени по передней срединной линии — косой размер). Размеры печени в норме по срединно-ключичной линии в среднем составляют 9 ± 1-2 см, по передней срединной — 8 ± 1-2 см, по левой реберной дуге — 7 ± 1-2 см.
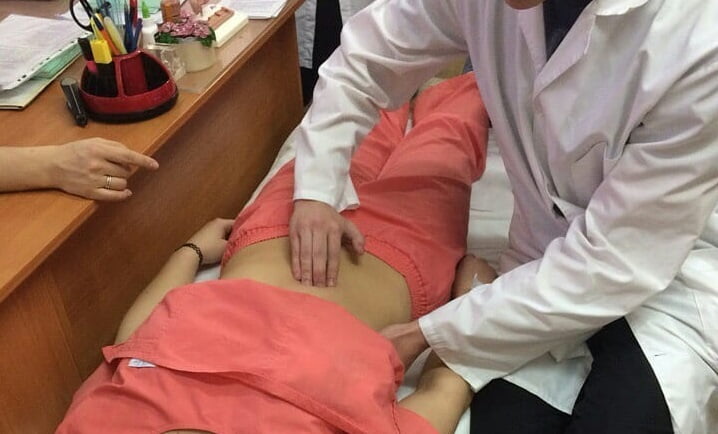
Что такое пальпация и перкуссия
Несмотря на развитие медицинских диагностических технологий и множество приборов находящихся в распоряжении современных врачей, пальпация все еще остается важным методом диагностики в арсенале медиков.
Ощупывание печени основано на подвижности органа в брюшной полости в процессе дыхания. Этот метод клинической диагностики проводится пациентам с заболеваниями желчевыводящих путей и патологиями печени.
Перед проведением прощупывания печени рекомендуют с помощью перкуссии определить ее границы. Это позволит не только предположить увеличение органа, но и понять, откуда именно следует начать пальпацию. Печень является не полым, а плотным органом, потому её перкуссия сопровождается глухим и тупым звуком. Область печени, находящаяся под лёгкими, издаёт при перкуссии короткие звуки. Чтобы определить точность границ печени, врачи перкутируют разные сегменты её, отмечая характер звука.
Пальпацию и перкуссию врачи применяют очень давно для быстрой оценки состояния данного органа. При этом предварительные диагнозы, выставленные после пальпации, чаще всего подтверждаются затем посредством более точных методов, таких как анализы и аппаратные процедуры диагностики.
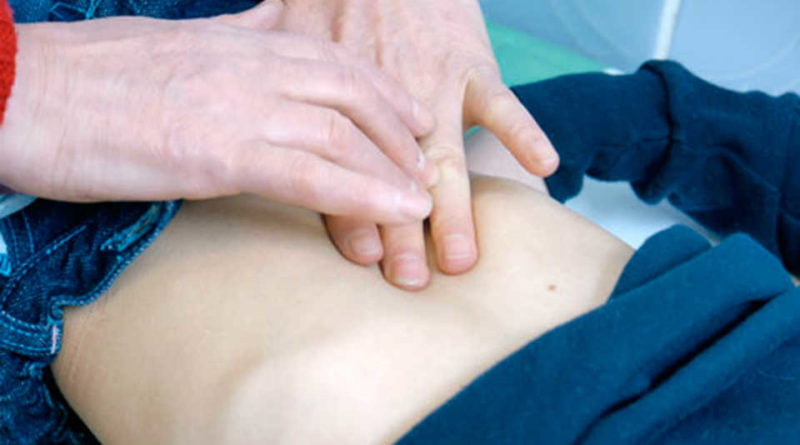
Как проводится пальпация печени
Для начала врач с помощью постукиваний определяет:
- Границы и высоту печеночной тупости;
- Верхний и нижний край органа.
Выполняется перкуссия печени по методу профессора М.Г. Курлова. При этом границы органа фиксируются по трем основным линиям:
- Передней срединной линии;
- Правой срединно-ключичной линии;
- Реберной дуге.
В медицинской практике имеет значение определение нижней границы органа, так как в большинстве случаев изменение размеров печени происходит книзу. С помощью перкуссии специалист определяет, на сколько сантиметров выступает печень из-под реберной дуги.
Различают два вида перкуссии: посредственную и непосредственную.
Непосредственная состоит в осуществлении постукиваний по поверхности грудной клетки или стенке брюшной полости, а посредственная выполняется с помощью плессиметра, роль которого может исполнять специальная пластинка (металлическая или костяная) или пальцы самого врача.
Все время изменяя амплитуду перкуторных манипуляций, опытный специалист способен определить функциональные способности внутренних органов, залегающих на глубине до семи сантиметров.
Затем необходимо обязательно пальпировать область живота. Данная процедура проводится преимущественно во время первичного внешнего осмотра пациента. Такой диагностический метод не требует применения оборудования. Имеют значение только навыки и опыт врача.
Пальпация печени представляет собой метод диагностирования болезней данного органа, основанный на ощущениях врача, получаемых во время касания нижнего края печени в ходе глубокого дыхания больного.
Процедура пальпации осуществляется как в положении пациента лежа, так и стоя. В положении лежа нижняя часть печени находится под ребрами, а в положении стоя орган показывается на 1,5 – 2 см из-под ребер, что дает возможность его обследовать.
Некоторые источники содержат рекомендации о том, как пропальпировать печень самому.
Что позволяет узнать пальпация
На что врач сразу же обращает внимание при пальпации:
- Состояние края печени (форма, плотность, оценка поверхности, выраженность контуров);
- Появление болезненных ощущений у пациента при различных движениях пальцев пальпирующего;
- Правильность расположения и размеров печени.
Процент пальпации, который был заложен В.П. Образцовым-Стражеско, составляет около 88 процентов. Что это означает? Здоровая печень человека должна правильно пальпироваться в 88 случаях из 100 проведенных осмотров.
С помощью ощупывания печени можно определить:
- Локализацию и характер нижнего края органа;
- Болезненность органа;
- Консистенцию и форму печени;
- Расположение нижней границы органа по отношению к реберной дуге;
- Особенности поверхности.
Печень в нормальном состоянии из-под рёбер никогда не выступает. В случае же выступания делается вывод о наличии в ней патологических процессов либо о её опущении, поскольку в норме нижний край при пальпации не должен выступать из-под рёбер. Повреждение печёночных связок, возникшее по причине падения с высоты на ноги, является причиной опущения данного органа.
Печень и у детей, и у взрослых не должна примыкать к дуге рёбер (нормальное расположение этого органа — на 120 мм ниже рёберной дуги). Край должен чётко прощупываться и быть мягким (врачи нередко сравнивают плотность печени с плотностью языка человека), имея явное заострение. Незначительные вынужденные передвижения должны не вызывать боли.
- Очень твердый край печени вызывает подозрение на опухоль, а острый край предполагает цирроз.
- При гепатитах печень увеличена, болезненна, более плотной консистенции.
- Плотная, но не каменистая печень без заостренного края обычно встречается при застойной сердечной недостаточности.
- Узелки указывают на цирроз, но могут встречаться и при раке печени. Эти два заболевания можно различить по размеру узелков (чем крупнее узлы, тем вероятнее опухоль печени).
- У здорового человека печень не пальпируется. Прощупать орган можно только при его опущении или увеличении.
- Мощное развитие мускулатуры брюшной стенки;
- Сопротивление исследуемого пальпации;
- Ожирение;
- Разворот печени назад вокруг фронтальной оси (краевое положение — нижний край печени отодвигается вверх, а верхний — назад и вниз);
- Скопление вздутых петель кишечника между брюшной стенкой и передней поверхностью печени, что оттесняет печень назад.
- Если в брюшной полости скапливается большое количество жидкости, то пальпация печени или затрудняется, или же выполнение данной процедуры становится полностью невозможным.
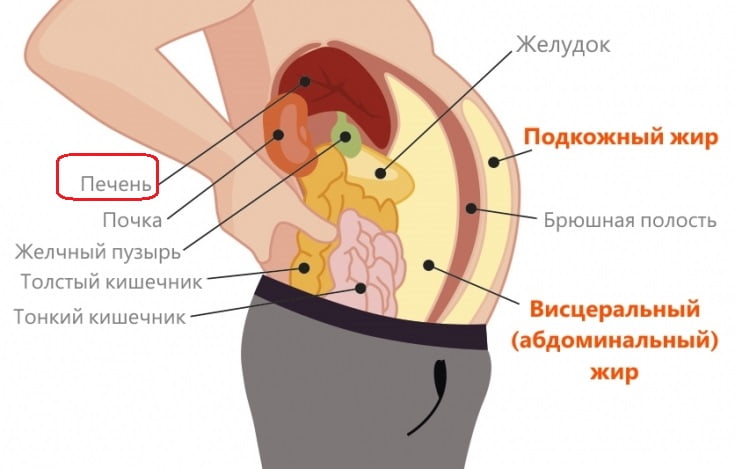
Диагностика и лечение заболеваний печени
Значительное увеличение печени характерно при следующих заболеваниях:
- Раке печени;
- Гепатите;
- Циррозе;
- Хронических заболеваниях печени;
- Правожелудочковой сердечной недостаточности;
- Анемии;
- Лейкозе;
- Лимфогранулематозе;
- Нарушениях оттока желчи;
- Хронических инфекциях.
Заболевания такого рода взрослый не может диагностировать сам, поэтому визит к лечащему врачу является безотлагательным.
Врач изучит симптомы, направит на необходимые анализы и составит план правильного лечения, если проблема все же возникла.
После осмотра первым делом будет рекомендовано сдать анализ крови на биохимический состав, на основании которого будет известен следующий этап.
Если у доктора будет причина полагать, что виной сбоя в работе печени является инфекция, то он выдаст направление к иммунологу. Далее будет назначено УЗИ, чтобы выявить проблему, если она есть, крайне редко может быть взята пункция.
Случается и такое, что решение проблемы возможно только путем хирургического вмешательства, хоть такой итог и редко случается, он все же имеет место быть. Хирургический метод необходим если выявлено внутреннее кровотечение или повреждение органов.
Читайте также:


