Повышенные тромбоциты при гепатите

Тромбоциты – дисковидные клетки, которые вырабатываются мегакариоцитами в красном костном мозге и живут в среднем от 4 до 6 дней. Этот срок сокращается почти вдвое, если свёртывание крови ускорено. В крови циркулирует около 2/3; селезёнка депонирует оставшуюся треть тромбоцитов, которые выбрасываются в кровоток при травмах и кровотечениях. В течение суток число тромбоцитов меняется: максимальное количество определяется от 2 до 4 часов утра (+10% к норме), минимальное – около полудня.
Функции тромбоцитов
Главные функции тромбоцитов – участие в механизмах свёртывания крови, заживлении ран и иммунных реакциях.

- Новорожденные, 0-10 дней: 100-420 х109/л
- Дети до 1 года: 150-350 х109/л
- Дети старше 1 года: 180-320 х109/л
Причины пониженного уровня тромбоцитов, последствия и лечение
Снижение количества тромбоцитов называется тромбоцитопенией. Количественные характеристики, по которым определяется факт тромбоцитопении у детей:
- дети до 1 года: 150 х 109/л
- новорожденные до 10 дней: 100 х 109/л
Примерно у 25% новорождённых, попавших в отделения интенсивной терапии и реанимации, обнаруживается тромбоцитопения, причём она может достигать значения 40х109/л и ниже.
Причины низкого содержания тромбоцитов у детей – повышенное их разрушение и/или уменьшение продукции новых клеток.
- Разрушение тромбоцитов
- При патологии иммунных процессов, связанных с несовместимостью тромбоцитов плода и матери; болезнью матери (болезни Эванса и Верльгофа), либо при собственных аллергических реакциях организма ребёнка на лекарства или вирусы.
- Проблемы с сосудами, возникающие при воспалениях, расстройствах дыхания, пневмонии, при синдроме ДВС — сочетании распространённого тромбоза сосудов с последующим снижением свёртываемости крови.
- Тромбоцитопатии первичные (наследственные) и вторичные – лекарственные, при вирусных инфекциях, при повышении билирубина в крови.
- Массивные замещающие переливания крови, плазмаферез и гемосорбция.
- Тромбозы после травм, при наследственной нехватке антикоагулянтов (веществ, разжижающих кровь).
- Уменьшение продукции тромбоцитов в костном мозге:
- TAR-синдром – недостаток мегакариоцитов;
- врождённый лейкоз, нейробластома;
- хромосомные нарушения у ребёнка;
- опасно малая масса тела новорожденного (при недоношенности плода, голодании или алкоголизме матери);
- гемолитическая болезнь новорождённых;
- воздействие медикаментов, радиации, вирусов.

Симптомы тромбоцитопении выражаются в кровоточивости. Видны точечные кровоизлияния (петехии), единичные или сливающиеся, под кожей или слизистыми. Возможны кровоизлияния в склеру (белая часть глазного яблока), внутричерепные и во внутренние органы.
Для тромбоцитопении характерны кровотечения, по объёму и интенсивности неадекватные повреждениям. Например, после обычного укола или царапины кровь невозможно остановить часами, а банальное носовое кровотечение может привести к огромной кровопотере, опасной для жизни ребёнка.
Лечение тромбоцитопении проводят с учётом причины, вызвавшей проблему.
- При иммунных тромбоцитопениях назначают человеческий иммуноглобулин внутривенно и глюкокортикоиды (преднизолон), чтобы остановить аллергические реакции, разрушающие тромбоциты.
- Переливание тромбоцитарной массы – в качестве временной меры, для остановки кровотечения.
- При умеренной тромбоцитопении (не менее 50-60 х 109/л) – дицинон и кальция пантотенат.
- Отмена препаратов, вызвавших тромбоцитопению, и лечение вирусных инфекций.
- При врождённых дефектах развития мегакариоцитов – пересадка костного мозга от здорового донора.
- При несовместимости тромбоцитов плода и матери – переливание отмытых тромбоцитов. Их получают из крови матери или ближайших родственников, которые имеют ту же группу крови, что и ребёнок.
Причины повышенного уровня тромбоцитов
Повышенное сверх нормы количество тромбоцитов называют тромбоцитозом.
Критерии:
- у детей до года – выше 350х109/л,
- у новорожденных до 10 дней – выше 420х109/л.
По причинам возникновения тромбоцитозы делят на первичные и вторичные.

Первичный тромбоцитоз связан с усилением деления мегакариоцитов при опухолях костного мозга: эритремия, миелобластоз. Тромбоциты, попавшие в кровоток, крупнее обычных, но хуже слипаются и легко образуют кровяные сгустки, что выражается одновременно в кровотечениях и образовании тромбов. Последствия – инсульты ишемические и геморрагические, инфаркт сердечной мышцы, кишечные и желудочные кровотечения.
У детей значительно чаще встречается вторичный тромбоцитоз. Причиной его становятся болезни или лекарства, провоцирующие выработку тромбопоэтина – гормона, который регулирует образование тромбоцитов. После лечения основного заболевания или отмены лекарств уровень тромбоцитов нормализуется.
Лечение первичного тромбоцитоза направлено на снижение риска осложнений – кровотечений и тромбозов. Для уменьшения слипания тромбоцитов используют антиагреганты (аспирин, курантил). Чтобы снизить активность выработки тромбоцитов, назначают цитостатики, подавляющие рост мегакариоцитов. Для удаления тромбов применяют аппаратную фильтрацию крови – тромбоферез.
Лечение вторичного тромбоцитоза зависит от основного заболевания. При тяжело протекающих вирусных инфекциях используют человеческий интерферон, при бактериальных – антибиотики. При анемиях нормализуют питание, добавляют препараты железа и витамины. После удаления селезёнки назначают аспирин в малых дозах, чтобы предотвратить опасность тромбозов.
Итоги:
- Тромбоциты участвуют в остановке кровотечений, в иммунных реакциях, стимулируют заживление ран.
- Тромбоцитопения проявляется в виде геморрагического синдрома – появлении точечных кровоизлияний и внутренних кровотечений.
- Опасность тромбоцитоза – в сочетании распространённых тромбозов и кровотечений, появлении синдрома ДВС.
- У детей чаще встречается вторичный тромбоцитоз. Обычно после лечения основного заболевания количество тромбоцитов нормализуется.
Одно из ведущих мест в структуре этиологических причин поражения печени занимает хронический гепатит С. Часто именно у пациентов с хроническим гепатитом С наблюдается тромбоцитопения.
Клиническое значение тромбоцитопении при хроническом гепатите С определяется повышенным риском развития кровотечений при проведении инвазивных диагностических и лечебных манипуляций (пункционная биопсия печени, эндоскопия, трансплантация печени). Даже при тромбоцитопении менее 50х103/мкл спонтанные кровотечения и кровоточивость встречаются крайне редко. Однако у пациентов со сформированным циррозом печени в исходе гепатита С риск кровотечений при тяжелой тромбоцитопении выше, чем у пациентов с небольшим уровнем фиброза. Уровень тромбоцитов оценивается врачом для решения вопроса о назначении интерферонотерапии.
Тромбоцитопения у пациентов с хроническим гепатитом С возникает вследствие нарушенной продукции и повышенного разрушения тромбоцитов. При гиперспленизме происходит избыточный распад тромбоцитов в гипертрофированной селезенке. Аутоиммунный процесс поломки тромбоцитов связан с образованием антитромбоцитарных антител, которые связывают поверхностные антигены тромбоцитов и образованные иммунные комплексы разрушаются в печени и селезенке. Нарушение выработки тромбоцитов вызвано подавлением костномозгового кроветворения вследствие прямого цитотоксического действия. Кроме того, печень является основным органом, в котором происходит синтез тромбопоэтина, который регулирует созревание и дифференцировку мегакариоцитов в тромбоциты в костном мозге. С развитием фиброза в печени снижается выработка тромбопоэтина. Также нарушается синтез тромбоцитов вследствие действия на процесс кроветворения интерферона-α - основного препарата, который в комбинации с рибавирином используется для лечения вирусного гепатита С. Снижение уровня тромбоцитов происходит у 20-30% пациентов, получающих комбинированную противовирусную терапию. Обычно тромбоциты снижаются на 10-50% от исходного уровня.
Пороговым безопасным исходным значением уровня тромбоцитов для комбинированной противовирусной терапии пегилированными интерферонами и рибавирином является уровень тромбоцитов более 90х103/мкл для Пег-интерферонов более 100х103/мкл. На практике такая выраженная исходная тромбоцитопения встречается преимущественно у пациентов с декомпенсированным циррозом печени (класс С по системе Чайлда-Таркотта-Пью), при котором нельзя проводить противовирусную терапию в связи с риском осложнений.
Инфузии тромбомассы не приводят к желаемому уровню тромбоцитов, имеют высокую стоимость, в связи с чем их введение не используется для подготовки пациентов к противовирусной терапии.
Около 3-6% пациентов требуется модификация терапии пегилированным интерфероном. В соответствии с инструкциями к лекарственным препаратам (Пег-интерферон-α 2а и Пег-интерферон-α 2b) рекомендуется снижение дозы интерферона до половины терапевтической, если число тромбоцитов менее 50х103/мкл и прекращение приема интерферона, если число тромбоцитов менее 25х10з/мкл. Есть данные о том, что такое снижение дозы сопровождается снижением вероятности излечения гепатита С.
Для коррекции начальной и интерферон-индуцированной тромбоцитопении у пациентов с гепатитом С для проведения противовирусной терапии Федеральным агентством по контролю качества пищевых продуктов и лекарственных препаратов США одобрено применение фактора роста тромбоцитов - элтромбопага, который стимулирует пролиферацию и дифференцировку мегакариоцитов. Начальная дозировка элтромбопага - 25 мг перорально ежедневно, максимальная дозировка - 100 мг/сут. Рекомендуемый уровень тромбоцитов на фоне терапии элтромбопагом - (50-150)х10з/мкл. Прием препарата прекращается при прекращении противовирусной терапии.
ТРОМБОЗЫ СОСУДОВ ПЕЧЕНИ
Анатомия сосудов печени
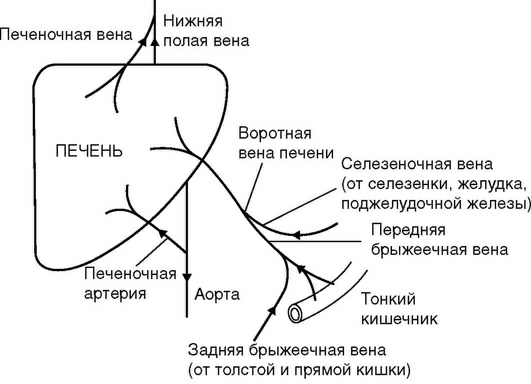
Печень снабжается кровью из двух сосудов: венозного - воротной вены и артериального - печеночной артерии. Воротная (или портальная) вена несет кровь от селезенки, желудка, поджелудочной железы, кишечника. Печеночная артерия ответвляется от чревного ствола, который является одной из основных ветвей аорты. Эти сосуды входят в печень в области ее ворот, где оба сосуда дают ветви к левой и правой долям печени. Венозная кровь от печени оттекает по печеночным венам от левой и правой долей печени, печеночные вены впадают в нижнюю полую вену (рис. 11).
Тромбозы при декомпенсированных заболеваниях печени
У пациентов с декомпенсированным циррозом печени и гепатоцеллюлярной карциномой склонность к венозным тромбозам повышена по сравнению со здоровыми пациентами. Однако в структуре венозных тромбозов непосредственно сосудов печени (воротной вены и печеночных вен) цирроз печени занимает всего 5%, тогда как при гепатоцеллюлярной карциноме тромбоз вен печени происходит в 30% случаев.
Артериальные тромбозы для пациентов с циррозом печени не характерны. Исключение составляют пациенты с неалкогольной жировой болезнью печени, у которых высок риск артериальных тромбозов в рамках метаболического синдрома (инфаркт миокарда, острое нарушение мозгового кровообращения). Тромбоз печеночной артерии может являться осложнением оперативных вмешательств на печени.
При декомпенсированных заболеваниях печени микроскопически часто выявляют тромбозы мелких сосудов печени. Микротромбозы паренхимы печени являются фактором, усугубляющим процесс фиброзирования путем местной ишемии.
Не разработаны эффективные рекомендации по ведению пациентов с тромбозами при декомпенсированных заболеваниях печени.
Тромбоз воротной вены
Тромбоз воротной вены возникает вследствие:
• спленэктомии и других хирургических вмешательств;
• гепатоцеллюлярной карциномы, реже - цирроза печени;
• беременности, длительного приема оральных контрацептивов.
Диагностику тромбоза воротной вены проводят с помощью ультразвукового исследования, которое выявляет в просвете воротной вены тромб, ультразвуковое исследование с допплером оценивает нарушение кровотока. Визуализацию тромба можно проводить с помощью компьютерной и магнитно-резонансной томографии печени с контрастированием, также в воротах печени выявляется сеть расширенных мелких вен. Ангиография выявляет дефект наполнения воротной вены.
В результате гиперспленизма развиваются лейкопения и тромбоцитопения, анемия не развивается (если не происходит кровотечения из варикозно-расширенных вен пищевода). Функциональные печеночные пробы (аланинаминотрансфераза, аспартатаминотрансфераза, γ-глютамилтранспептидаза, щелочная фосфатаза, билирубин, протромбиновый индекс, альбумин) обычно долго остаются в пределах нормы (кроме случаев тромбоза воротной вены на фоне заболевания печени). При выполнении коагулограммы повышены фибриноген и протромбиновый индекс.
При остром тромбозе портальной вены возможно проведение тромболизиса урокиназой, стрептокиназой в воротную вену или верхнюю брыжеечную артерию.
Всем пациентам должна проводиться антикоагулянтная терапия с целью предотвращения распространения тромбоза и, по возможности, восстановления кровотока в воротной вене. Раннее применение антикоагулянтов способствует реканализации воротной вены.
Антикоагулянтную терапию начинают с внутривенного введения нефракционированного гепарина в течение 2-3 нед под контролем АЧТВ.
Можно назначать НМГ (далтепарин, эноксапарин, надропарин), которые так же эффективны и более удобны в применении.
При стабилизации состояния пациента назначается непрямой антикоагулянт - антагонист витамина K - варфарин, доза которого подбирается индивидуально под строгим контролем и поддержанием МНО в пределах 2-3.
Нельзя начинать антикоагулянтную терапию у пациентов с хроническим тромбозом воротной вены, не проведя профилактику кровотечения из варикозно-расширенных вен пищевода.
При циррозах печени с тромбозом портальной вены гепарин или варфарин могут оказать непредсказуемое действие. Ввиду высокого риска кровотечения эти препараты не назначаются у этой группы пациентов. Кроме того, контролировать их дозировку невозможно: АЧТВ у пациентов с циррозом печени зачастую удлиняется, МНО при развитии печеночной недостаточности повышено вследствие низкого синтеза протромбина.
При оперативном лечении имеется большой риск осложнений, в связи с этим хирургическое шунтирование воротной вены выполняется только при продолжающихся кровотечениях из вен пищевода и неэффективности консервативной терапии.
Прогноз определяется основным заболеванием.
Тромбоз печеночной артерии
Тромбоз печеночной артерии встречается крайне редко. Возможные причины тромбоза печеночной артерии:
• осложнение хирургических вмешательств на печени.
Диагноз редко ставится при жизни больного. Работ с описанием клинической картины тромбоза печеночной артерии очень мало. Боль в эпигастрии сопровождается шоковым состоянием, лихорадкой. В результате инфаркта печени быстро нарастает желтуха, повышаются трансаминазы, наблюдается лейкоцитоз. Резко снижается протромбиновый индекс, появляется кровоточивость. При тромбозе крупных ветвей печеночной артерии пациент погибает в течение нескольких суток. Легкое течение тромбоза печеночной артерии, сопровождающееся несильной болью в правом подреберье, может остаться недиагностированным и случайно выявляется при патологоанатомическом вскрытии.
Рутинные исследования показывают гипокоагуляцию. Изменения системы гемостаза, связанные с активацией свертывающих механизмов, можно выявить только с помощью специальных методик, например откалиброванной автоматической тромбинографии.
При ультразвуковом исследовании можно визуализировать гипоэхогенные инфарктные очаги. Также инфаркт печени можно выявить при компьютерной томографии, магнитно-резонансной томографии. Необходимо проведение печеночной артериографии.
Есть скудные данные о применении аспирина для профилактики тромбоза печеночной артерии.
Основной целью является терапия печеночной недостаточности.
Синдром Бадда-Киари - это заболевание, характеризующееся нарушением оттока венозной крови от печени. Основная причина синдрома Бадда-Киари - тромбоз печеночных вен, а также печеночного отдела нижней полой вены.
Причинами синдрома Бадда-Киари могут служить:
• гематологические заболевания (истинная полицитемия, миело-пролиферативные заболевания, АФС);
• использование больших доз эстрогенов;
• гепатоцеллюлярная карцинома, редко - цирроз печени;
• метастатические поражения печени;
• инфекционные болезни печени (туберкулез, амебиаз, аспергиллез);
Клинически синдром Бадда-Киари проявляется надпеченочной портальной гипертензией: гепатомегалией, диуретико-резистентным асцитом, позже присоединяются спленомегалия и варикозное расширение вен пищевода. Поэтому кровотечения из вен пищевода - редкое осложнение синдрома Бадда-Киари. Как правило, гепатомегалия и асцит появляются быстро. Характерен полицитоз, высокий уровень гемоглобина из-за перемещения жидкой части крови в брюшную полость. Быстро прогрессирует печеночная недостаточность, и вследствие этого пациенты погибают. При появлении отеков на ногах следует искать тромбоз нижней полой вены.
Обычно дифференциальная диагностика проводится с печеночной формой портальной гипертензии.
Специфических гематологических тестов не существует. Для диагностики используются допплеровское ультразвуковое исследование, магнитно-резонансная томография и компьютерная томография с контрастированием, золотым стандартом диагностики является печеночная венография. Биопсия печени, использующаяся для дифференциальной диагностики и оценки стадии фиброза печени в случае длительного тромбоза, показывает венозный застой, атрофию печеночных клеток, редко - микротромбозы печеночных венул.
Медикаментозная терапия, направленная на лечение портальной гипертензии и отечно-асцитического синдрома, малоэффективна. Незначительный эффект показали антикоагулянтная (НМГ с переводом на варфарин) и тромболитическая терапия.
Основным методом лечения является хирургическое лечение - проводится портосистемное шунтирование. Некоторым пациентам выполняют трансъюгулярное внутрипеченочное портосистемное шунтирование. Также проводится трансплантация печени.
Дата добавления: 2018-05-02 ; просмотров: 1285 ;
Общий анализ крови при гепатите С входит в перечень обязательных исследований, так как является доступным, быстрым и показательным. Вирусы не способны к репликации вне клетки, поэтому инфекция проникает через клеточные мембраны внутрь, встраивая свой генетический материал в ядро инфицированного организм.

Форменные элементы имеют клеточную структуру и могут поражаться при вирусном процессе, поэтому правильно расшифрованный клинический анализ способствует первичной диагностике заболеваемости и контролю эффективной терапии.
Изменение ОАК при гепатите С типично для вирусного поражения, однако есть некоторые особенности в результатах, особенно в количественном анализе.
Может ли ОАК диагностировать вирус
Гемограмма не относится к скрининговым методам при гепатите С, поскольку не способна определить титр антител к HCV либо обнаружить генетический материал вируса.
Изменение показателей крови включает в себя достаточно составляющих, вариабельность которых поможет заподозрить заболевание и назначить более информативные анализы.
- Показатели красной крови (эритроциты, гемоглобин и цветовой показатель). Снижение количества эритроцитов и Hb при hcv свидетельствует о гемолитической анемии вследствие диффузных дистрофических изменений в печени. Поскольку орган не в полной мере выполняет функцию детоксикации, эритроциты погибают из-за циркуляции токсинов. Цветовой показатель в данном случае остается в норме. Снижение гемоглобина ниже 100 г/л является абсолютным противопоказанием к противовирусной терапии. Эритроцитоз при расшифровке может быть обусловлен гемохроматозом, ген которого распространен среди 10–15% больных хроническим гепатитом С.
- Показатели белой крови (лейкоциты и их фракции). В зависимости от стадии процесса, лейкоциты могут оставаться в норме или незначительно снижаться. При вирусном гепатите С клетками-мишенями являются лимфоциты и моноциты. Относительная лимфоцитоз, моноцитоз и нейтропения свидетельствует о хроническом вирусном процессе. При абсолютной лейкопении ниже 1,5 Г/л и нейтропении ниже 0,75 Г/л противопоказана противовирусная схема.
- Пластинки крови (тромбоциты). Снижение тромбоцитов определяет дисфункцию печени, поскольку факторы свертываемости, необходимые для гемостаза, выделяются органом в меньших количествах, поэтому увеличивается скорость разрушения тромбоцитов. Тромбоцитопения наблюдается при всех расстройствах печени, но при инфицировании HCV 1 генотипа определяется значительное снижение клеток. Число кровяных телец ниже 50 Г/л – противопоказание для проведения ПВТ.
- Скорость оседания эритроцитов (СОЭ). Высокая реакция оседания обусловлена инфекционно-воспалительным процессом, в данном случае протекающим в печени.
Таким образом, для заболеваемости вирусным гепатитом С характерен панцитопенический синдром со снижением количества всех форменных элементов.
Лейкоцитарная формула при гепатите С
Всегда ли повышены лейкоциты? Процентное соотношение фракций лейкоцитов (нейтрофилов, эозинофилов, базофилов, лимфоцитов и моноцитов) описывает лейкоцитограмма. Лейкоцитарная формула при гепатите С в острой фазе характеризуется лейкоцитозом со сдвигом вправо (за счет лимфоцитоза).
При хроническом процессе количество лейкоцитов может оставаться в норме и быть сниженным за счет истощения запасов. Патологический процесс сопровождается абсолютной нейтропенией при относительном лимфоцитозе. Вирусная инфекция способствует быстрому разрушению нейтрофилов, на фоне такой картины крови процентное число лимфоцитов увеличивается.
Изменение показателей крови при лечении вируса
Противовирусный курс в процессе лечения изменяет клиническую картину крови. Повышение лимфоцитов при лечении гепатита Ц указывает на активную борьбу с заболеванием. Если упали показатели нейтрофилов при терапии, в процессе задействованы антитела к нейтрофилам, вырабатывающиеся при лечении интерферонами и рибавирином.
Снижение числа нейтрофилов в крови может способствовать развитию вторичного бактериального инфицирования за счет отсутствия иммунного ответа. Поэтому лечение противовирусными средствами должна осуществляться под строгим наблюдением динамики заболевания.
Что значат тромбоциты в крови
Тромбоцит живет от 7 до 12 суток, а затем разрушается в печени, легких или селезенке.
После ознакомления с основными функциями тромбоцитов становится понятно, почему их нехватка или перебор в организме могут иметь крайне негативные последствия.
Количество кровяных пластинок измеряется в тысячах на 1 микролитр крови. Для мужчин нормой считают 200–400 тысяч Ед/мкл, а для женщин — 180–320 тысяч Ед/мкл. В период менструации уровень может упасть до 75–220 тысяч Ед/мкл — это нормально. Снижается показатель и во время беременности — приблизительно до 100–310 тысяч Ед/мкл.
У детей нормальный показатель содержания тромбоцитов в крови зависит от возраста. Например, у новорожденных он составляет 100–420 тысяч Ед/мкл, а у малышей от 2 недель до 12 месяцев насчитывается 150–350 тысяч Ед/мкл. У детей от 1 года до 5 лет нормальным считается количество — 180–380 тысяч Ед/мкл, а от 5 до 7 лет — 180–450 тысяч Ед/мкл. Нужно раз в год сдавать кровь на анализ, чтобы определить количество тромбоцитов в биоматериале и вовремя заметить отклонения от нормы. Ведь изменение количества этих бесцветных кровяных телец может повысить риск тромбообразования или, наоборот, — кровотечения. При существующих отклонениях рекомендуется проводить исследование чаще 1 раза в год.
Подсчет пластинок производится в лабораторных условиях тремя способами: в счетной камере с использованием фазово-контрастного устройства, в окрашенных мазках крови по Фонио и с помощью гематологических анализаторов. В бланке результата анализа показатель обозначен как PLT или Platelets.
Повышение числа тромбоцитов (тромбоцитоз) может свидетельствовать о туберкулезе, лейкозе, лимфогранулематозе, раке печени и почек. Он сопровождает такие болезни, как эритроцитоз, артрит, хронический миелолейкоз, энтерит, а также острые инфекции, анемии, гемолиз. При общем отравлении, сильном стрессе, кровопотерях тоже увеличивается количество этих клеток. Тромбоцитоз ведет к развитию тромбоцитемии. Количество тромбоцитов возрастает также в результате нарушений функций стволовых клеток костного мозга.
Если имеет место травма, хирургическое вмешательство, избыточный вес, чрезмерное употребление алкоголя, то возникший тромбоцитоз называют вторичным. Он характеризуется усиленной выработкой тромбопоэтина, отвечающего за деление и созревания клетки в костном мозгу.
Независимо от причины, выход за границы нормы показателя требует консультации с врачом и назначения соответствующей терапии. Если результат анализа показал повышенное содержание тромбоцитов в крови, зачастую для постановки диагноза назначают следующие исследования:
- исследование на содержание С-реактивного белка;
- УЗИ органов малого таза и брюшной полости;
- общий анализ мочи;
- анализ крови на содержание железа;
- сдача анализа на тромбоциты с интервалом в 3–5 дней — 3 раза.
Только после проведения дополнительных обследований лечащий врач может назвать истинную причину повышения уровня тромбоцитов в крови.
Частой причиной понижения кровяных клеток (тромбоцитопения) является бесконтрольный прием лекарственных препаратов. Также тромбоцитопения может наблюдаться при гепатите, циррозе, поражении костного мозга, гипертиреозе, гипотиреозе, при некоторых видах лейкоза, мегалобластной анемии, алкоголизме и других болезнях. В результате понижения количества тромбоцитов сосуды теряют эластичность, становятся хрупкими. На низкий уровень бесцветных кровяных телец могут повлиять носовое кровотечение, кровоточивость десен, затяжные менструации, незначительный порез или вырванный зуб.
Для диагностики заболевания, повлекшего тромбоцитопению, чаще всего назначают:
- определение времени свертываемости крови;
- тест на наличие антител в крови;
- магнитно-резонансную томографию;
- УЗИ — для исследования плотности внутренних органов, в данном случае селезенки и печени, а также обнаружения опухолей;
- генетические исследования — выявление мутаций при подозрении на наследственную тромбоцитопению.
Снижение количества тромбоцитов обычно лечится фармакологическими препаратами. Речь может идти также о переливании тромбоцитарной массы.
Чтобы привести в норму уровень тромбоцитов, необходимо сначала устранить причины отклонений. В период восстановления нежелательны физические, эмоциональные и психологические нагрузки.
Чтобы поднять до нормы число тромбоцитов, следует соблюдать ряд рекомендаций:
- Правильно питаться. Нужно исключить из своего рациона острую пищу, маринады, алкоголь, огурцы, красный виноград, клюкву, морскую капусту. И вместо них добавить зеленые яблоки, болгарский перец, морковь, зеленый виноград, сельдерей, бруснику. Кроме этого советуют употреблять печень, свежую рыбу, миндаль, арахис, капусту, гречневую крупу, мясо, зелень, бананы.
- Принимать препараты, помогающие восстановить нужное число кровяных пластинок. Использовать их можно только строго по назначению врача!
- Исключить те лекарственные средства, которые снижают уровень тромбоцитов, в том числе антибиотики и антидепрессанты.
- Принимать витамины А, В12 и С.
Для пациентов с пониженным уровнем тромбоцитов в крови важен здоровый образ жизни: стоит отказаться от вредных привычек, свести к минимуму вероятность возникновения стрессов, нормализовать режим сна и отдыха, вести размеренный образ жизни. Запрещено заниматься активными видами спорта, где присутствует большая вероятность травмирования.
Для понижения показателя тромбоцитов стоит:
- принимать аспирин или иной другой препарат, в состав которого входит ацетилсалициловая кислота;
- отказаться от бананов, плодов шиповника, чечевицы, манго, орехов, граната;
- в рационе должны появиться зеленый чай, лимоны, облепиха, имбирь, свекла, томаты, чеснок и лук, рыбий жир, виноград, клюква, черника, оливковое и льняное масло, то есть продукты, которые хорошо разжижают кровь;
- употреблять продукты с содержанием магния, лимонной, аскорбиновой и яблочной кислоты;
- соблюдать питьевой режим. Если в день выпито менее 2,5 литров, то организм будет обезвоживаться, а вследствие этого сужаются сосуды и сгущается кровь.
Если уровень содержания тромбоцитов в крови не соответствует норме, вам следует обратиться к гематологу. Ни в коем случае не занимайтесь самолечением. Неверно определенная причина повышения или понижения нормы может привести к некорректному лечению. А это чревато тяжелыми последствиями, такими как внутренние кровоизлияния.

Для того чтобы результат анализа на тромбоциты был достоверным, выполните несколько простых правил перед его сдачей. За день до процедуры откажитесь от употребления алкоголя. По возможности прекратите прием лекарственных препаратов. Оградите себя от физических и эмоциональных перегрузок. Помните: сдавать кровь нужно на голодный желудок.
Читайте также:


