При полиомиелите вирусы разрушают что
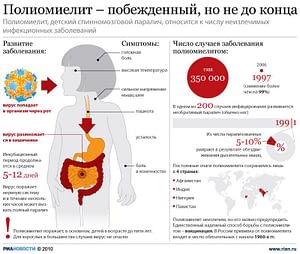
Полиомиелит (или детский спинномозговой паралич) – острое инфекционное заболевание , вызываемое вирусом полиомиелита (poliovirus hominis), который поражает преимущественно центральную нервную систему (серое вещество спинного мозга). Полиовирус относится к виду кишечных вирусов и существует в виде 3 независимых типов. Вирус не разрушается в кислой среде желудка, довольно устойчив во внешней среде, однако, при кипячении и применении хлорсодержащих дезинфицирующих средств быстро погибает. Важно отметить, что вирус полиомиелита нечувствителен к антибиотикам!
Источником инфекции всегда является человек , особенно опасны больные легкими или стертыми формами заболевания. Несмотря на то, что естественная восприимчивость людей высокая, наиболее восприимчивы дети в возрасте до 7 лет . Клинически выраженная инфекция встречается гораздо реже носительства: на один явный случай приходится от 100 до 1000 случаев бессимптомного носительства. Наибольшее выделение вируса происходит в течение первой недели болезни.
Во внешнюю среду вирус полиомиелита попадает вместе с испражнениями больных, он содержится также в слизи носоглотки. Механизм передачи – фекально-оральный , возможна также передача воздушно-капельным путем. Вирус может передаваться с пищей, водой, при бытовом контакте.

Полиомиелит характеризуется разнообразием клинических форм и обычно проявляется развитием потери движения в конечностях вплоть до полного паралича. Первыми симптомами болезни являются лихорадка, усталость, головная боль, рвота и боли в конечностях.
Вирус проникает в организм через слизистую оболочку носоглотки или кишечника. Инкубационный период колеблется от 4 до 30 дней (обычно от 6 до 21 дня). В это время вирус активно размножается в лимфоидной ткани, затем проникает в кровь и достигает нервных клеток. Нервные клетки подвергаются дистрофическим изменениям, распадаются и гибнут.

Абортивная форма болезни начинается остро. Кратковременно повышается температура тела, возникает умеренная интоксикация, головная боль, легкие катаральные явления, боли в животе, жидкий стул. Обычно абортивная форма протекает доброкачественно и завершается выздоровлением.
При непаралитической форме начало так же острое. Температура поднимается до 39—40 °С. Уже в первый день появляется интенсивная головная боль, затем рвота. Могут возникнуть боли в спине, шее, конечностях. Менингеальные симптомы выражены умеренно, могут отсутствовать.
Наиболее неблагоприятной считается паралитическая форма , в которой выделяют 4 периода:
1. Препаралитический - Начинается остро и длится 3—6 дней. Характеризуется лихорадкой, общей интоксикацией, катаральными явлениями (кашель, насморк, боли в горле), диспепсическими расстройствами (боли в животе, жидкий стул) и симптомами поражения центральной нервной системы. Больные вялы, сонливы, дети капризны. Характерна потливость.
2. Паралитический период. Параличи могут возникнуть на 2-6 день болезни, обычно после нормализации температуры.
3. Восстановительный период длиться до 2 недель от момента возникновения параличей.
4. Резидуальный период характеризуется атрофией пораженных мышц, развитием контрактур суставов, остеопорозом, деформацией костей, у детей — отставанием пораженных конечностей в росте, при поражении мышц спины — искривлением позвоночника.
Гибель четверти нервных клеток в утолщениях спинного мозга ведет к парезу конечностей – человек чувствует, что ему не хватает сил двигать руками или ногами. При дальнейшей гибели нервных клеток возникает паралич – полная неспособность двигать конечностями. Чаще всего парализует ноги. Иногда наступает паралич мышц туловища и шеи. Наиболее тяжелыми поражениями являются паралич дыхательных мышц и повреждение продолговатого мозга, которые приводят к тяжелым расстройствам дыхания и кровообращения. Чаще больные погибают от нарушения дыхания.
Из-за устойчивости вируса к антимикробным препаратам полиомиелит не лечится – применяется только поддерживающая терапия. Восстановительный период после болезни может продолжаться от нескольких месяцев до 3 лет. Постинфекционный иммунитет - типоспецифический, пожизненный только к тому типу вируса, который вызвал заболевание, поэтому лица, перенесшие заболевание не освобождаются от профилактических прививок.

Остаточные явления, которые возникают у одного человека из 100 заболевших, характеризуются инвалидизацией - стойкими вялыми параличами, атрофией мышц, деформациями конечностей, туловища. Полиомиелит опасен и другими осложнениями: развитием пневмонии, ателектаза легких; иногда развиваются тяжелые желудочно-кишечные расстройства с кровотечением и язвами.

Учитывая отсутствие прямого этиологического лечения и тяжесть последствий, единственным эффективным методом борьбы с полиомиелитом остается вакцинация . После повсеместного распространения вакцинопрофилактики, полиомиелит был почти полностью побежден. В 1988 году правительства создали Глобальную инициативу по ликвидации полиомиелита (ГИЛП), чтобы навсегда избавить человечество от этой болезни. По оценкам ВОЗ, с 1988 по 2014 год число случаев заболевания полиомиелитом уменьшилось, с 350 000 до 359 случаев заболевания в год. А в 2015 году во всем мире было зарегистрировано всего 73 случая. В настоящий момент неблагоприятными регионами по риску заразиться диким полиовирусом остаются только Афганистан и Пакистан.
Помимо вакцинации важными средствами профилактики остаются:
Соблюдение правил личной и общественной гигиены;
Употребление в пищу только доброкачественных продуктов и воды.
Однако, до тех пор, пока в мире остается хоть один инфицированный человек, риску заражения диким штаммом полиомиелита подвергаются дети во всех странах.
Помните, отказ от вакцинации подвергает серьезному риску здоровье вашего ребенка!
Материал подготовлен на основе информации
из открытых источнико в.
Подробнее о вакцинопрофилактике полиомиелита читайте далее:
Полиомиелит – острозаразное инфекционное заболевание, вызванное вирусом Poliovirushominis. Развитие патологических симптомов со стороны нервной системы обусловлено поражением серого вещества (substantiagrisea). Очаг локализации полиовируса – нейроны спинного мозга.

Полиомиелит рассматривается в Международном классификаторе болезней 10-го пересмотра (МКБ-10) под кодами A80 и B91. В современности заболевание утратило характер сезонных эпидемических вспышек благодаря введению в повсеместную мировую практику вакцинации. Однако среди не привитого населения эпизодически фиксируются единичные случаи болезни.
Лица всех возрастов могут быть инфицированы вирусом полиомиелита. Однако максимальная восприимчивость к данной инфекции характерна для детей дошкольного возраста. Младенцы до трехмесячного возраста не болеют этим заболеванием благодаря переданному им от привитой матери иммунитету. Полиомиелит развивается при первой встрече с патогеном. Вторичное соприкосновение с микроорганизмом не чревато развитием повторного эпизода болезни, что объяснено существованием стойкой иммунной защиты после первого случая заболевания.
Классификация
В клинической практике принято подразделять случаи полиомиелита на различные формы.
В зависимости от интенсивности двигательных расстройств и выраженности симптомов интоксикации заболевание может протекать с различной степенью тяжести:
- легкой;
- средней;
- тяжелой.
По течению заболевание может иметь:
- гладкий характер;
- негладкий характер, когда имеют место осложнения в виде наслоения вторичной бактериальной инфекции.
Выделяют несколько типов полиомиелита:
- типичный, при котором определяется поражение структур центральной нервной системы;
- атипичный, для которого характерно отсутствие знаков, свидетельствующих о поражении отделов центральной нервной системы, однако подтверждено вирусоносительство.
Типичный полиомиелит может протекать по двум вариантам: непаралитический (менингеальная и абортивная форма) и паралитический(спинальная, бульбарная, понтинная и смешанная форма).
- Менингеальная форма полиомиелита имеет клиническую картину серозного менингита. Осмотр выявляет менингеальные симптомы. Больной жалуется на тошноту и многократные рвотные приступы. Характерный признак – болевой синдром в нижних конечностях. Заболеванию свойственно лихорадочное состояние больного. Болезнь имеет доброкачественное течение. Симптомы полностью исчезают максимум через один месяц с момента старта недуга.
- Абортивная форма проявляется типичными клиническими симптомами острого респираторного заболевания. Основные жалобы больных: недомогание, общая слабость, быстрая утомляемость, незначительная цефалгия, гиперемия зева, повышение температуры, озноб. Заболевание заканчивается полным выздоровление пациента в течении максимум пяти суток.
- Спинальная форма первично характеризуется возникновением общеинфекционных симптомов. Однако вместо мышечной слабости постепенно развивается паралич мышц верхних и нижних конечностей. У некоторых больных возникает полное прекращение произвольных движений мускулатуры диафрагмы, что чревато развитием тяжелых дыхательных расстройств.
- Бульбарная форма дает о себе знать частичным или полным параличом мышц дыхательной системы, что представляет реальную угрозу преждевременного летального исхода.
- Понтинная форма проявляется парезом либо параличом лицевого нерва, что внешне проявляется отсутствием мимических движений.
- Смешанная форма представляет собой различные варианты сочетания симптомов поражения центральной нервной системы.
Этиология и патогенез
Возбудитель заболевания – poliovirushominis, представитель семействапикорнавирусов, относящихся к группе кишечных инфекций – энтеровирусов. Изучено три отдельные типа полиовирусов. Чаще всего фиксируются заболевания, вызванные poliovirushominis первого типа.
Болезнетворный микроорганизм обладает высокой устойчивостью к различным средам. В водных резервуарах он остается жизнеспособным более 3 месяцаев, в фекалиях – до полугода. Полиовирус устойчив к воздействию экстремально низких температур. Пищеварительные соки не способны расщепить микроорганизм. Гибель патогенного организма происходит при получасовом воздействии температурой свыше 50 градусов Цельсия. Мгновенно уничтожить вирус способно кипячение, ультрафиолетовые лучи, попадание хлорсодержащих веществ.
Источник и переносчик инфекции – зараженный человек (вирусоноситель) или болеющая особа. Максимальную угрозу распространения вируса представляют лица, у которых полиомиелит протекает в абортивной форме или с стертыми симптомами. Вирус выделяется во внешнюю среду при кашле, чихании, дыхании, или с фекалиями. Механические распространители инфекции – мухи.
Механизм передачи инфекции:
- аэрогенный, реализуемый воздушно-капельным путем;
- алиментарный, при заглатывании загрязненной воды (водный путь), продуктов питания (фекально-оральный путь), с грязными руками и предметами обихода, игрушками (контактно-бытовой путь).
Первичное накопление и репродукция вируса происходит в лимфатическом глоточном кольце (миндалины), лимфатических узлах, пейеровых бляшках (локальном тканевом скоплении лимфоцитов в области тонкого кишечника). Из лимфатических структур болезнетворный агент попадает в кровеносное русло (процесс вирусемии). При типичной форме заболевания (около 1% всех случаев) вирус гематогенным путем (по току) крови проникает в центральную нервную систему, минуя гематоэнцефалический барьер. Типичная локализация микроорганизмов – мотонейроны (крупные двигательные клетки передних рогов спинного мозга).
При проникновении и активном размножении болезнетворного агента в крупных мультиполярных нервных клетках в передних рогах спинного мозга, со временем происходит гибель пораженных мотонейронов. Незапрограммированная гибель нервных клеток приводит к необратимому частичному или полному отсутствию произвольных движений (к парезу и параличу) в группе мышц, иннервируемых пораженными нервными тканями.
Заболевание часто протекает бессимптомно (без видимых внешних признаков) или в стертой форме (с минимальными проявлениями). В таких ситуациях подтвердить вирусоносительство можно лишь путем проведения лабораторных исследований. В иных ситуациях инкубационный период длится от трех суток до одного месяца. Спустя этот срок проявляются клинические симптомы полиомиелита, различные для отдельных форм.

Клиническая картина
Проникновение вируса в кровеносное русло (вирусемия) проявляется подъемом температуры, вызванным перестройкой терморегуляции организма. Лихорадка присутствует в начальном периоде. Температура имеет гиперфебрильные значения.
При повреждении эпителиальной ткани верхних отделов дыхательной системы развиваются различные катаральные явления: сухой кашель, першение в горле, покраснение слизистой оболочки ротовой полости, отечность миндалин, выделения из носовых ходов. Если внедрение вируса, воспроизведение его генетического материала и белков, высвобождение потомства проходит в клетках тонкого кишечника, возникает расстройство стула – диарея.
При вирусном поражении вегетативных отделов нервной системы усиливается потоотделение. У некоторых больных на коже появляются высыпания. Иногда возникают расстройства мочеиспускания – недержание мочи.
Характерный симптом полиомиелита – миалгия (мышечная боль). Пациенты часто указывают на парестезии – субъективные ощущения покалывания, жжения, ползания мурашек. Жалобы больных включают чувство холода в дистальных отделах тела. Осмотр обнаруживает цианоз – синюшный окрас кожного покрова. Типичное явление при полиомиелите – скачки артериального давления.
Заболевание проявляет себя парезом и параличом мышц, что со временем приводит к атрофии скелетной мускулатуры. Прогрессирование нисходящего паралича происходит в течении одних-двух суток. В пораженной конечности тонус мышц сниженный или полностью отсутствует. Сухожильные рефлексы минимальные или вовсе не определяются.
При разных формах заболевания страдают различные группы мускулатуры. Самый опасный вариант – паралич дыхательной мускулатуры, приводящий к дыхательным расстройствам. Утрата способности к произвольным движениям носит стойкий необратимый характер из-за массовой гибели крупных двигательных нейронов. При менингеальной форме полиомиелита определяются соответствующие признаки: ригидность мышц шейного отдела, симптомы Кернига и Брудзинского.
Диагностика
Крайне важно своевременное выявление и идентификация возбудителя заболевания, поскольку инфицирование многими иными болезнетворными микроорганизмами проявляет себя идентичными клиническими симптомами. Для выделения патогена проводят исследования крови, ликвора, кала, выполняют посев из носоглотки. При полиомиелите возможно помутнение цереброспинальной жидкости. При остром воспалительном процессе в ликворе повышается содержание а-глобулинов. В начале заболевания в спинномозговой жидкости преобладают нейтрофилы, затем доминируют лимфоциты.
Лечение
При подозрении на полиомиелит требуется незамедлительная госпитализация больного. По месту жительства пациента проводят дезинфекционные мероприятия. Лечение проводится инфекционистов и неврологом. Крайне важно соблюдение строгого постельного режима. При паралитической форме терапия направлена на восстановление двигательной активности, нормализации работы центральной нервной системы, предупреждение атрофии мышц.
Специфических лечебных мер на сегодня не разработано. Проводят патогенетическую и симптоматическую терапию. Медикаментозное лечение полиомиелита предусматривает использование обезболивающих препаратов, дегидратирующих средств, дыхательных аналептиков. Для восстановления трофики мышечных тканей выполняют различные физиотерапевтические процедуры и массаж. После выписки из стационара рекомендовано регулярные занятия лечебной физкультурой, периодическое оздоровление в санаториях.
Прогноз
При непаралитической форме полиомиелита прогноз благоприятный: заболевание завершается выздоровлением пациента. При паралитической форме болезни после угасания инфекционного синдрома у человека сохраняются некоторые дефекты в опорно-двигательной системе. При поражении дыхательной мускулатуры или зон мозга, ответственных за двигательную активность, прогноз крайне неблагоприятный, вплоть до летального исхода.
Профилактика
Основной метод профилактики полиомиелита – своевременная вакцинация. Введенная вакцина формирует устойчивый иммунитет к вирусу.
Полиомиелит (болезнь Гейне-Медина) – это опасное вирусное заболевание вследствие инфицирования человека полиовирусом. Группа высокого риска заболеваемости – дети до 7 лет. Характеризуется высокой контагиозностью (передачей возбудителя через непосредственный контакт или предметы обихода) особенно в межсезонный период. Заражение вирусом вызывает глубокое поражение двигательных клеток серого вещества спинного мозга, что обуславливается необратимыми процессами атрофирования в области спины, верхних и нижних конечностей (спинномозговой паралич). Болезнь классифицируется по МКБ-10 под кодами А80-А80.9 как неизлечимая патология центральной нервной системы.
Вирус полиомиелита, структура вируса, как распространяется, от чего погибает
Возбудитель болезни полиомиелита – вирус P oliovirus hominis. Выделен из организма инфицированного носителя в начале ХХ века. Относится к кишечной группе энтеровирусов (разновидности ЕСНО-вирусы и Коксаки). 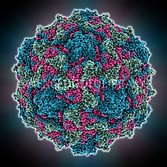
Условно подразделен на три типажа – особое распространение среди людей получил I -й паразитирующий тип. Представляет собой сферическую молекулу простого строения около 30 нм размером, содержащую однонитевую РНК, которая обладает позитивной полярностью и состоит из более 7 тысяч нуклеидов. Особой патогенностью для человека владеет вирион I типа, он же является возбудителем известных эпидемий (85% паралитической формы болезни). Полиовирус II типа встречается реже. А возбудитель полиомиелита III типажа чаще всего вызывает латентный исход болезни (носительство).
Патогенез полиомиелита
Источником инфицирования является больной носитель. Поскольку характеристика болезни чаще всего является практически бессимптомной, или с идентичными легкой простуде признаками недомогания, носитель может не подозревать о существующем заражении.
Заражение полиомиелитом происходит
- фекально-оральным путем – немытые руки, предметы общего использования, пищевые продукты, мухи;
- воздушно-капельный – тесный контакт с вирусоносителем или больным на любой стадии болезни полиомиелит.

Проникновение вируса полиомиелита в здоровый организм происходит через рот. Попадая на слизистую оболочку, вирион начинает активное размножение в области миндалин, кишечнике. Затем бактерия проникает в кровоток и лимфу, парализует функции и разрушает структуру двигательных клеток спинного мозга.
Прогноз выздоровления зависит от иммунной защиты организма инфицированного. При сильно ослабленном иммунитете в 2% случаев последствием перенесенного полиомиелита является вялотекущий паралич нижних конечностей (поражение поясничных позвонков). Грудные и шейные атрофии встречаются редко. Большинство заразившихся людей переносят легкую форму болезни без последствий, приобретают стойкий иммунитет и становятся полностью невосприимчивыми к последующим атакам вируса.
Полиомиелит: у стойчивость возбудителя
Вирион обладает стабильной устойчивостью к внешней среде вне носителя. Зафиксированы случаи активной жизнедеятельности бактерии до 100 суток в воде и до 6 месяцев в фекалиях зараженного человека. Вирион устойчив к воздействию желудочных кислот и не чувствителен к антибиотикам. Резкая смена температурного режима переводит возбудитель в более пассивную стадию, однако случаи инфицирования замороженным вирусом не исключаются.
При нагревании более 50 градусов Цельсия наблюдались необратимые структурные изменения в молекуле до полного разрушения в течение получаса. Температура кипения воды, ультрафиолетовое облучение полностью уничтожают молекулярную активность возбудителя. Дезинфекция хлористыми содержащими растворами деактивирует способность вириона к популяризации.
Заболеваемость полиомиелитом
Вирусной популяризации полиомиелита способствуют климатические условия, образ жизни, постоянное нахождение в социуме, отсутствие нормальных условий медицинского обслуживания. Инфицирование фекально-оральным способом чаще всего происходит через грязное полотенце, не мытые продукты, зараженную воду, использование общих вещей – полотенца, чашки, тарелки или игрушек. Воздушное заражение обуславливается контактом с больным через рукопожатие, разговор, поцелуй.
![]()
Клинические симптомы полиомиелита
Степень проявления видимых показателей заболевания полиомиелитом зависит от устойчивости иммунитета ребенка. На развитие болезни также влияет количество находящихся в организме молекул вируса. При слабой иммунной системе после заражения полиомиелитом у детей развивается вирусемия (быстрое проникновение в кровь). Вирион в основном характеризуется поражением клеток ЦНС, однако способен инфицировать легкие, сердце, миндалины.
Период инкубации колеблется от 5 до 14 дней. Временной промежуток зависит от иммунной сопротивляемости, однако уже зараженный носитель является распространителем возбудителя. В период с 7 до 40 дней больным выделяется огромная концентрация вириона вместе с фекалиями.
- Инаппаратная
Бессимптомное течение болезни. Период активной выработки организмом иммунной защиты к вирусу. В это время вирион полиомиелита можно обнаружить только в лабораторных анализах при выделении антител. - Висцеральная (абортивная) – первый этап болезни (1-3 дня)
Наиболее распространенная классификация – до 80% больных. Проходит под обычными простудными симптомами: боль в голове, насморк, вялость, отсутствие аппетита, кашель и субфебрильная температура тела. Заканчивается через недели, обычно прогноз благоприятный. - Поражение ЦНС
Болезнь осложняется наступлением дефектного атрофирования у 50% больных. - Непаралитическая
Характерна проявлением более выраженных симптомов висцеральной классификации. Диагностировать полиомиелит можно по наличию миненгиальных проявлений – отсутствие или затрудненность двигательной реакции затылочных мышц, резкая боль в голове. Процесс выздоровления занимает около месяца, осложнений в виде паралича не наблюдалось. - Паралитическая (появление 4-6 день заболевания)
Отмечается быстрое нарастание признаков болезни, состояние больного ухудшается. Поражение ЦНС характеризуется бредом, головной болью, судорогами, нарушением сознания. Больной жалуется на боль по ходу нервных окончаний, симптомы менингии выражены. При обследовании смена местоположения тела больного очень болезненна, пальпаторно определяется локализация болевого синдрома в области позвонков.
Поскольку развитие паралитической классификации болезни бывает редко, в зависимости от места локализации вирусного поражения выделены несколько форм последствий полиомиелита (замещений погибших клеток глиозной органической тканью).
- спинальный – паралич вялый в области конечностей, туловища;
- бульбарный – нарушение функций глотания и дыхания, возможно речевое замедление;
- понтинный – атрофирование лицевых мышц;
- энцефалитный – поражение участков головного мозга с утратой подведомственных функций.


Внезапное возникновение полного паралича развивается на фоне сниженной температуры тела и сопровождается массовой гибелью третьей части нервных клеток переднероговой области спинного мозга. Вследствие клеточного отмирания атрофируются мышцы нижних конечностей, пациент прикован к постели по причине отказа двигательной функции ног и нуждается в сестринском уходе. Редко наблюдаются случаи атрофирования туловища или группы дыхательной мускулатуры.
Летальный исход заболевания полиомиелитом обусловлен поражением продолговатого мозга, где расположен центр жизнеобеспечения человеческого организма. Нередко значительно осложняющими исход болезни причинами являются бактериальное заражение крови, развитие воспалительного процесса дыхательных путей (более 10% летального исхода от полиомиелита).
Диагностика полиомиелита
Идентифицирование возбудителя проводится микробиологическим выделением белкового, лимфоцитного содержания, а также обнаружению антител классового расположения M и G , по биоматериалу больного – спинномозговой жидкости, крови, слизи носовых проходов и испражнениях.
| признаки | полиомиелит | синдром Гийена-Барре | миелит |
поперечный
Лечение полиомиелита

На основании микробиологических данных разрабатывается комплекс назначений при обнаружении и классифицировании текущей стадии болезни. Поскольку сегодня эффективных лекарств для лечения полиомиелита не существует, комплексная терапия ограничивается снижением болевых ощущений и облегчением состояния больного до полного выздоровления.
Первоначальным этапом терапии является полная госпитализация выявленного больного с назначением обезболивающих, успокаивающих средств и тепловых процедур. С целью ограничения параличных осложнений пациенту обеспечивается полная физическая неподвижность, для стимуляции иммунной защиты применяются иммуноглобулины и витаминизированные инъекции. Использование физиопроцедур (парафиновое обертывание, диатермия, влажные аппликации) помогает минимизировать риски развития паралича. В восстановительном периоде применяются процедуры бассейного плавания, массаж и лечебные гимнастики.
Прогноз выздоровления после полиомиелита чаще всего благоприятен при непаралитической классификации заболевания. В случаях мышечного поражения велика вероятность последующей дефектной атрофии, поэтому очень важно своевременное соблюдение раннего ортопедического режима.

При формировании паралича очень важно начать быструю восстановительную терапию для развития и укрепления соседних участков головного мозга. Утрату подведомственных функций пораженной области могут восполнить неповрежденные участки ЦНС.
Полиомиелит – вакцинация
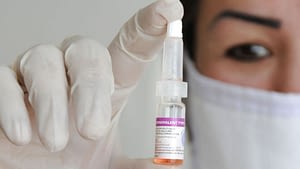
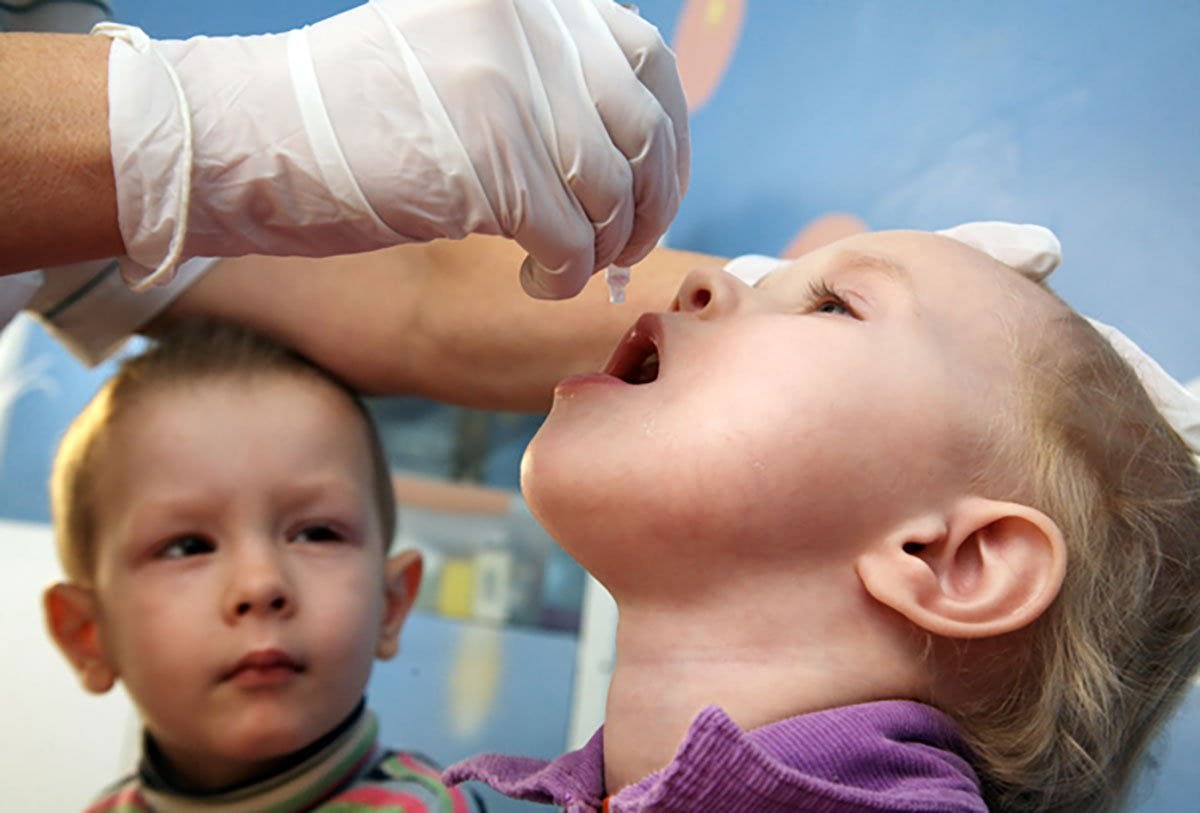
Вакцинирование – самый лучший и действующий способ профилактики полиомиелита. Учитывая специфику последствия заболевания, вакцина от полиомиелита включена МОЗ в список обязательных детских прививок до года.
На практике используются два вида прививок от полиомиелита:
- первая (живая вакцина полиомиелита) разработана А.Себиным на основе живого, но ослабленного вириона. Выпускается в виде драже или розовых капель от полиомиелита;
- вторая (инактивированная) синтезирована Д.Солком из синтетического полиовируса, деактивированная формалином. Применяется в виде инъекций.
Новорожденный грудничок находится под надежной защитой материнского иммунитета, поэтому до достижения 3 месяцев ребенок непривитый. Первая вакцинация проводится живой вакциной в виде розовых капель в рот детям 3, 4, 5 месячного возраста. Введение живой бактерии способствует возникновению и мощной стимуляции иммунной защиты организма, направленной на подавление ослабленного вибриона и активной выработке антител.

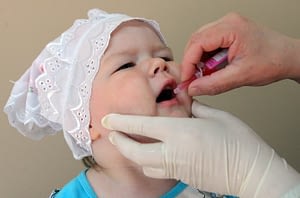
Следующий период ревакцинации полиомиелита проводится в 1,5 года, 6 лет и 14 лет, ребенку вводится инактивированная прививка после АКДС. Троекратное внутримышечные прививки вакцины стимулирует развитие гуморального иммунитета у ребенка, начиная с периода профилактики полиомиелита в саду и заканчивая профилактическими мерами в школе.
Взрослым требуется вакцинация от полиомиелита в случаях, когда человек не был привит с детства, а также при посещении опасных зон по заболеванию. Последующая ревакцинация должна производиться каждые 5-10 лет.
На сегодняшний день обе вакцины являются самыми эффективными в профилактике полиомиелита. Однако современные врачи отдают предпочтение живой вакцине – вирионы, размножаясь в кишечнике, выделяются и циркулируют в социуме, постепенно вытесняя дикие неподконтрольные штаммы полиовируса.
С 1950 гг. эпидемии полиомиелита возникали во многих развитых странах. Вспышки характеризовались до 40% инвалидностью, и 10 % смертельного исхода. После разработки и введения живой вакцины (начало 1960гг.) заболеваемость резко снизилась. Инактивированная вакцина доказала свою эффективность. Широкая иммунизация привела к резкому упадку уровня заболеваемости среди населения. В некоторых населенных пунктах были полностью ликвидированы очаги болезни. Начиная с 1980 года, в России регистрируются единичные очаги инфекции, что составляет 0,0002% общего населения. Одиночные вспышки обусловлены миграцией не вакцинированных людей из стран подверженных возникновению и развитию очагов болезни (Таджикистан, Чечня, Дагестан, Ингушетия).

Существует тенденция к возникновению заболевания в самый уязвимый период – 4-5 лет. Во время стремления и окружающего познавания отмирающие клетки особо невосприимчивы к реабилитации и восстановлению. Заболевание полиомиелитом опасно и для взрослых, поэтому очень важно проводить своевременную вакцинацию населенного пункта повсеместно. Каждая новая вспышка полиомиелита способствует дальнейшему распространению вируса, поэтому пока есть риск заболевания полиомиелитом, необходимо строго соблюдать периоды вакцинации во избежание популяризации обширных эпидемий.
Читайте также: