Прививка от гриппа и ларингит
Воспаление гортани, расположенной в области шеи, называют ларингитом.
Чаще патология встречается в детском возрасте из-за незрелой иммунной системы и особенностями анатомического строения организма ребенка.
У взрослых болезнь возникает при наличии определенных предрасполагающих условий.
Лечение ларингита направлено на устранение фактора, вызвавшего патологию, и облегчение симптомов.
Причинами воспалительного процесса гортани служат:
- Бактериальная инфекция. В таком случае ларингит возникает как следствие гайморита, тонзиллита, фарингита, трахеита.
- Поражение вирусом. Попадая на слизистую оболочку гортани, патогенная флора вызывает отек, воспаление, покраснение.
- Аллергическая реакция, чаще на запахи, реже — на определенные продукты, препараты.
- Излишнее напряжение голосовых связок.
- Раздражение слизистой оболочки гортани едким дымом, табачными смолами, химическими веществами.
- Нарушения работы желудочно-кишечного тракта, например, гастроэзофагеальный рефлюкс (обратный заброс кислого содержимого желудка).
Опасность начала ларингита повышается при:
- ослабленном иммунитете;
- курении;
- неблагоприятных условиях работы и экологии;
- частых переохлаждениях;
- избыточном содержании в рационе холодной, острой, соленой пищи или напитков;
- слишком сухом воздухе.
В зависимости от течения различают несколько видов ларингита, причем каждая форма болезни имеет свои особенности лечения.
Симптомы острого ларингита развиваются резко:
- появляется осиплость голоса, вплоть до полной его потери;
- если причиной болезни стала бактериальная или вирусная инфекция, возможно повышение температуры тела;
- боли в горле при глотании;
- кашель может быть либо сухим при катаральном ларингите, либо с примесью гнойной мокроты при гиперпластическом.
Серьезным осложнением острой формы болезни, требующим немедленного лечения, является так называемый ложный круп. Из-за воспаления развивается отек стенок гортани, при котором затрудняется вдох.
Для грудничков и детей раннего возраста это состояние чревато возникновением необратимых изменений в других органах из-за недостатка кислорода.
Клиническая картина хронического ларингита развивается постепенно. Появляется стойкое изменение тембра голоса, после длительных нагрузок на связки он может даже пропасть. Больные жалуются на несильный, но постоянный кашель с небольшим количеством отделяемой мокроты.
Терапевтические мероприятия для лечения ларингита у детей и взрослых направлены на:
- устранение вирусного или бактериального инфекционного процесса;
- обезболивание;
- смягчение слизистой оболочки гортани;
- снятие отека;
- остановка аллергической реакции.
С этой целью назначают различные группы лекарственных препаратов. Вне зависимости от формы ларингита необходимы средства для местного применения. Они обладают смягчающим действием на слизистую оболочку, оказывают антисептический, обезболивающий и противомикробный эффект.
Самыми распространенными медикаментами являются:
Дозировка препаратов зависит от общего состояния и возраста больного. Кроме того, некоторые лекарства противопоказаны при беременности. Также следует учитывать, что для лечения ларингита у детей до 4 лет нельзя использовать спреи из-за повышенного риска ларингоспазма.
Нестероидные противовоспалительные средства эффективно борются с факторами воспаления, устраняют боль. Кроме того, они незаменимы при повышении температуры. Однако стоит принять во внимание, что препараты, содержащие ибупрофен, принимают не чаще, чем раз в 6 часов, а средства на основе парацетамола — раз в 4 часа.
Для детей и взрослых безопасны:
- Парацетамол и его аналоги Панадол, Цефекон;
- Ибупрофен (Нурофен, Ибуфен).
Препараты для облегчения кашля должен назначать только врач. Как утверждает доктор Е.О. Комаровский, отхаркивающие препараты при отеке тканей гортани могут привести к ларингоспазму из-за резкого увеличения количества отделяемой мокроты.
Поэтому при сухом кашле необходимы медикаменты, угнетающие активность рецепторов на стенках дыхательных путей и в головном мозге:
Однако если ларингит сопровождается обильным выделением секрета, рекомендуют лечение отхаркивающими средствами:
- Амброксол (Лазолван, Амбробене, Флавамед);
- Ацетилцистеин (АЦЦ, Флуимустил);
- Проспан.

Лекарства для устранения отека и облегчения аллергической реакции зависят от тяжести течения ларингита. Если нет угрозы ларингоспазма, то назначают обычные антигистаминные препараты (Супрастин, Эриус).
В тяжелых случаях показаны адреноблокаторы (Беродуал, Вентолин, Пульмикорт при ларингите) или кортикостероиды (Дексаметазон, Гидрокортизон). Их вводят в виде инъекций или ингаляций в небулайзере.
Комплексным действием обладает препарат Эреспал. При лечении ларингита он не только снимает спазм мускулатуры гортани, но угнетает секрецию мокроты и производит противовоспалительный эффект.
При развитии бактериальной инфекции показаны антибиотики широкого спектра действия. В идеале их следует назначать на основании результатов бакпосева и определения чувствительности к противомикробным лекарствам. Однако при высокой температуре, прием медикаментов начинают незамедлительно. А затем, при необходимости, препарат меняют.
Обычно прописывают такие антибиотики:
- Азитромицин (Сумамед, Азитрокс);
- Амоксициллин (Аугментин, Амоксиклав);
- Цефуроксим (Зиннат, Зинацеф).
Параллельно необходимы эубиотики для восстановления кишечной микрофлоры. Для лечения неосложненного ларингита можно использовать антибактериальный спрей для местного применения Биопарокс или полоскание раствором Мирамистина. Кстати, этот препарат обладает и противогрибковой активностью.
Параллельно с медикаментозной терапией хороший эффект оказывает дополнительное лечение народными средствами в домашних условиях. Специалисты рекомендуют ингаляции, полоскания отварами лекарственных трав, согревающие водочные или горчичные компрессы. Большое значение в успешном лечении ларингита имеет соответствующее питание и соблюдение режима.
Профилактикой болезни являются мероприятия, направленные на укрепление иммунитета (физическая активность, прогулки на свежем воздухе, закалка), поддержание оптимального уровня влажности (не ниже 50%) и температуры в помещении (20 — 22°С).
Пульмикорт при ларингите и другие медикаменты: сравнительная характеристика
На сегодняшний день ассортимент препаратов для лечения воспаления гортани очень широк, они различны по цене, составу. Некоторые можно применять в раннем возрасте и во время беременности. Описание наиболее популярных медикаментов и их особенности описаны в таблице.
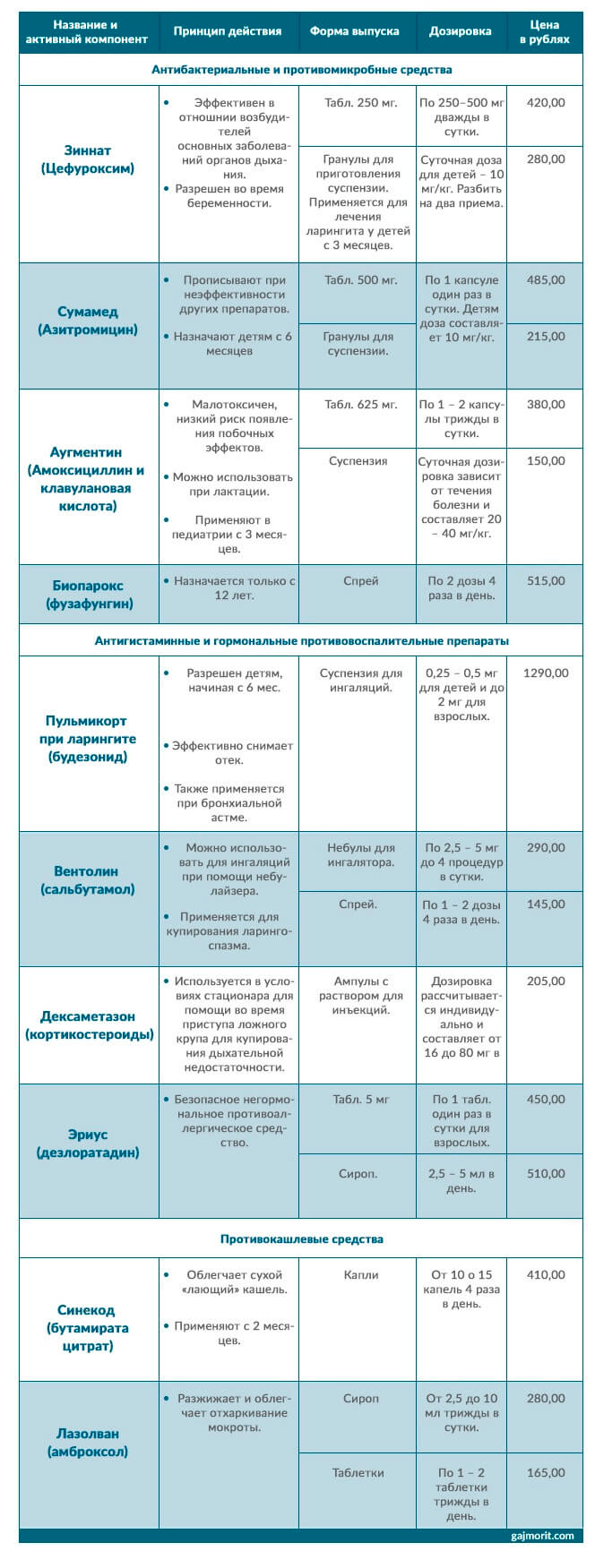
Механизм действия таблеток для рассасывания по большому счету одинаков. При лечении ларингита они оказывают легкое бактерицидное и противогрибковое действие. Спреи с растительными компонентами смягчают ткани гортани, способствуют восстановлению голосовых связок, пострадавших во время болезни.
Средство от ларингита у взрослых, лечение в домашних условиях

Применение различных народных средств от ларингита у взрослых и детей должно проводиться параллельно с медикаментозной терапией. Перед началом лечения необходимо проконсультироваться с врачом. В противном случае ситуация может усугубиться ларингоспазмом.
Можно воспользоваться такими рецептами:
- Полоскания, процедуру советуют повторять через каждые 30 — 60 минут:
- теплый раствор соды (1 ч.л. на стакан воды);
- отвар из смеси цветков ромашки, календулы, листьев подорожника, травы зверобоя (10 г на 200 мл кипятка).
- Ингаляции негорячим паром, делать 3 — 4 раза в сутки:
- отварами из чабреца, шалфея, листьев березы, кровохлебки, фиалки, мать-и-мачехи, ромашки, эвкалипта, хвои и шишек сосны;
- теплой минеральной водой в паровом ингаляторе или небулайзере.
- Компрессы следует накладывать на переднюю поверхность шеи, избегая области щитовидной железы:
- водочный или спиртовой (для детей рекомендуют развести алкоголь водой);
- из мякоти картофеля;
- из теплого размятого творога.
- Горячие ножные ванны. Процедура должна продолжаться не дольше 15 — 20 минут. В воду можно добавить горчицу.
Для смягчения голосовых связок и нежного эпителия гортани рекомендуют обильное теплое питье, молоко, чаи с медом и небольшим кусочком масла какао (его можно приобрести в аптеке).
Однако средства от ларингита у взрослых и детей будут неэффективны при несоблюдении режима. Процесс терапии продолжается около 2 недель. Течение болезни можно облегчить, следуя таким рекомендациям:- Щадящая диета с исключением специй, алкоголя, кофе. Пища должна быть слегка теплой.
- Отказ от курения.
- Ограничение нагрузок для голоса.
- Соблюдение температурного режима и влажности в помещении, регулярные проветривания.
Ложный круп: кашель и нарушение дыхания. Первая помощь ребенку при ларингите и простуде
Одно из самых неприятных состояний, которое может возникнуть у ребенка на фоне простуды или ОРВИ — стенозирующий ларингит, или ложный круп. Родителям стоит хорошо представлять себе развитие этого заболевания, потому что малышу может понадобится срочная помощь. Особенно это актуально в праздничные дни, когда вызов врача может быть затруднен.

При ларингите в результате воспаления снижаются защитные и очистительные свойства слизистой оболочки носа, и слизь вместе с вирусами спускается ниже по дыхательным путям, достигая гортани. А некоторые вирусы сразу поражают гортань, потому что предпочитают размножаться в покрывающем ее эпителии — например, вирусы парагриппа, РС-вирусы. Во время эпидемий ОРВИ ларингит могут вызывать также вирусы гриппа, риновирусы.
В раннем детском возрасте (до 3 лет) вокруг гортани находится много рыхлой соединительной ткани, а сама гортань относительно узкая. При ларингите в результате воспаления отек может распространиться со слизистой оболочки вглубь, в эту окружающую гортань рыхлую ткань, в результате она становится плотной, увеличивается в объеме и в тяжелых случаях может сдавить дыхательные пути, нарушив движение воздуха по ним. Это состояние называют крупом, а также обструктивным или стенозирующим ларингитом, и оно может угрожать жизни малыша. Дети старшего возраста переносят ларингит намного легче.
Признаки ларингита у детей
Ларингит может начаться внезапно или постепенно — это зависит от реакции организма малыша, а также от типа вируса. Так, например, температура тела при гриппе высокая, а вирусы парагриппа вызывают незначительное ее повышение. При легком течении заболевания температуры может не быть вообще.
Так как в воспалительный процесс вовлекаются голосовые связки, расположенные в гортани, у ребенка изменяется голос — он становится осипшим, грубым. Появляется звонкий лающий кашель, сначала сухой и непродуктивный из-за раздражения дыхательных путей. Он доставляет много неприятных ощущений ребенку. Из-за кашля и учащенного шумного дыхания малыш возбужден и беспокоится, вдох длится дольше выдоха (в норме — наоборот).
Наиболее опасен стенозирующий ларингит, или ложный круп. При истинном крупе (например, при дифтерии) образующиеся пленки в дыхательных путях могут закупорить их просвет в самом узком месте — гортани — и вызвать удушье. При ложном крупе дыхательные пути сужаются за счет отека и воспалительной инфильтрации (скоплении лейкоцитов) голосовых связок и подсвязочного пространства. Тогда в дыхании кроме диафрагмы начинают участвовать вспомогательные мышцы, и можно видеть у ребенка втяжение межреберий и западение яремной ямки при вдохе, в более тяжелых случаях — посинение носогубного треугольника. Если через некоторое время после шумного и напряженного дыхание у малыша становится тише — это может быть неблагоприятным признаком переутомления дыхательных мышц.
До приезда врача состояние ребенка нужно облегчить — попытаться его успокоить, проветрить комнату так, чтобы воздух стал прохладным, подышать над теплым (не горячим!) паром, сделать отвлекающие теплые ножные ванночки, вытерев ноги после этого насухо. Можно дать теплое питье, оптимально — теплую минеральную воду без газа, понемногу маленькими глотками. В вертикальном положении (сидя, стоя) ребенку будет легче, чем лежа. Ни в коем случае нельзя оставлять ребенка с острым ларингитом одного на какое-то время, он постоянно должен быть под присмотром взрослого.

Лечение ларингита в домашних условиях
Если нет сужения гортани и необходимости в госпитализации, то ларингит можно лечить в домашних условиях, естественно, под наблюдением врача. Для этого необходимо соблюдать ряд правил:
- В комнате, где находится ребенок, всегда должен быть свежий прохладный воздух — помещение придется проветривать чаще, чем обычно. Также воздух не должен быть сухим, а такое часто бывает в квартирах, особенно зимой, когда включено отопление. Увлажнить воздух можно как с помощью современных приспособлений, специально для этого созданных, так и старыми подручными методами — расставить в комнате емкости с водой, повесить на батареи влажные полотенца.
Важно, чтобы ребенок дышал носом, а не ртом — в носовой полости воздух увлажняется и очищается, поэтому при заложенности его применяют сосудосуживающие капли. Если нет температуры, и малыш себя нормально чувствует, можно продолжать прогулки на свежем воздухе.
- Из питания необходимо исключить все продукты, способные вызывать аллергию (цитрусовые, экзотические фрукты, мед и шоколад, красную рыбу и др.), а также крепкий бульон, колбасу и другие копчености и пряности — они могут спровоцировать реакции по типу аллергических и ухудшить течение болезни.
- Важно отвлечь малыша — занять его интересным делом или игрой, он сосредоточится на чем-то, кашель тогда станет реже.
- Детям более старшего возраста можно объяснить, как важно для быстрого выздоровления поберечь голосовые связки — разговаривать недолго и негромко.
По медицинским вопросам обязательно предварительно проконсультируйтесь с врачом
Статья предоставлена журналом "Растим ребенка"

Что такое ларингит и почему он возникает
Заболевание может протекать самостоятельно, а может развиться как сопутствующая патология. Ларингит — это острый воспалительный процесс слизистой оболочки гортани. Через две недели после начала заболевание может перейти в хроническую форму.
Для того чтобы более полно представить клиническую картину ларингита, нужно рассмотреть устройство гортани — одного из органов дыхательной системы человека. В её полости, на уровне примерно трети длины, расположены голосовые связки, посредством которых человек может произносить звуки и слова. Они приводятся в движение вдыхаемым и выдыхаемым воздухом, и возникающее колебание связок даёт возможность говорить.

Голосовые связки при ларингите могут отечь и полностью закрыть просвет гортани
Гортань тесно связана с воздействием окружающей среды. Она может подвергаться негативному влиянию атмосферного воздуха, вдыхаемого через рот, табачного дыма, вредных химических веществ и т. д. При воздействии этих и других факторов возникает заболевание — ларингит. Чаще всего болезнь развивается при таких обстоятельствах:
- на фоне инфекционных заболеваний (ОРВИ, гриппа);
- при остром переохлаждении;
- при наличии очагов инфекции (воспаления миндалин, заболеваний дёсен и зубов);
- при негативном воздействии факторов окружающей среды;
- при активном и пассивном курении;
- при профессиональных вредностях;
- после перенесённых травм головы и лица;
- при перенапряжении голоса.

Ларингит — частый спутник любителей сигарет и спиртных напитков, а также певцов и учителей
Острый ларингит возникает, как правило, при инфекционных заболеваниях. Грипп, ОРВИ, скарлатина, корь легко могут его спровоцировать. В связи с этим очевидно, что своевременная вакцинация и профилактика вышеуказанных болезней помогут защититься и от ларингита.
Классификация: как отличить формы болезни
В зависимости от характера течения выделяют острую и хроническую формы заболевания, формы и проявления ларингита при этом отличаются.
Выделяются следующие разновидности острого ларингита:
По характеру симптомов можно различить такие виды:
- катаральный (проявляется в виде хронического отёка слизистой гортани);
- отёчно-полипозный (к отёку и инфильтрации подлежащих тканей присоединяются разрастания в виде полипов, чаще всего требующие операции);
- атрофический (истончение слизистой гортани приводит к охриплости голоса, выраженному постоянному кашлю);
- гиперпластический (характеризуется образованием на голосовых связках мелких разрастаний, которые могут пройти самостоятельно в подростковом возрасте либо требуют хирургического вмешательства).
По виду воззбудителя ларингит бывает вирусным (90% случаев заболевания) и бактериальным. Последний, в свою очередь, подразделяется на:
- стрептококковый;
- стафилококковый;
- туберкулёзный (процесс распространяется из лёгких, возникают специфические утолщения в ткани гортани);
- сифилитический (является осложнением сифилиса, ведёт к деформации гортани и хрипоте).
Ларингит может быть и аллергическим — осложнением реакции непереносимости того или иного вещества.
Важно: в детском возрасте ларингит возникает чаще всего у грудничков (малышей до года). Заболевание представляет собой непосредственную угрозу для жизни ребёнка!
- Стеноз первой степени (компенсированный).
- Стеноз второй степени (субкомпенсированный).
- Стеноз третьей степени (декомпенсированный).
- Стеноз четвёртой степени (терминальная стадия).
На второй стадии дыхание шумное с участием вспомогательной мускулатуры, возникает значительная одышка, кожные покровы бледнеют, наблюдается синюшность носогубного треугольника, появляется и держится выраженная тахикардия (учащение сердцебиения).
На третьей стадии симптоматика нарастает, появляется спутанность сознания. Ребёнку становится трудно вдохнуть, кожные покровы синюшные, холодные на ощупь, сердцебиение — учащённное с перебоями.
На четвёртой стадии ребёнок теряет сознание, не может вдохнуть, пульс частый, неритмичный, возникают судороги, удушье. Такое состояние при приступе требует немедленной госпитализации.
Особенности протекания ларингита у беременных
Особое внимание при развитии ларингита инфекционной природы следует уделить беременным женщинам. Это связано с тем, что патогенные агенты могут достаточно быстро распространиться по организму больной и проникнуть в плаценту, тем самым вызвав инфицирование. Такое состояние опасно для плода и чревато развитием врождённых патологий или невынашиванием беременности. Лечение ларингита у беременных должно быть начато своевременно и только под контролем врача.
Диагностика заболевания
Диагноз заболевания ставится на основании совокупности методов:
- Простой визуальный осмотр врачом.
- Тщательный сбор анамнеза у пациента (наличие инфекций, профессиональных вредностей, острых переохлаждений и т. д.).
- Ларингоскопия (осмотр гортани при помощи специального прибора — ларингоскопа).
- Сдача анализов крови, мочи (выявление признаков воспаления — лейкоцитоз, нейтрофильный сдвиг влево, ускоренная СОЭ и т. д.).
- Стробоскопия (исследование гортани с помощью прерывистого света с определённой длиной волны).
- Компьютерная томография (для выявления возможной опухоли гортани).
- При необходимости — биопсия (взятие кусочка слизистой на гистологическое исследование).

Внимательный осмотр — первый шаг диагностики
В современной медицине не существует методов специфической профилактики ларингита. Но сделать прививку можно от сезонного гриппа, кори и других заболеваний. Это первый шаг в предупреждении недуга, так как многие инфекции могут вызвать ларингит. Кроме того, следует полностью санировать другие очаги воспаления в организме (пролечить зубы, миндалины). Уделять внимание иммунитету, общему закаливанию организма. Взрослым следует отказаться от вредных привычек, беречь голосовые связки, вовремя лечить хронические воспаления. Помните, что раннее выявление заболевания облегчает процесс терапии.

Вакцинация – самый доступный и эффективный метод массовой и индивидуальной профилактики гриппа. Только прививка от гриппа защищает от конкретных подвидов и штаммов вируса, активизирующегося в сезон простуд. Других методов, сравнимых по эффективности с вакцинацией, будь то закаливание, противовирусные препараты или народные средства, не существует. Вот почему так важно и взрослым, и подросткам, и родителям маленьких детей осознать необходимость иммунизации.
Подкрепить это осознание поможет информация о применяемых сегодня прививках, их особенностях и степени безопасности.
Чем опасен грипп
Сегодня большинство инфекционных заболеваний, представляющих смертельную угрозу для человека, подлежат медикаментозной профилактике. Появление вакцины от гриппа дало возможность предупреждать заболеваемость, тяжёлое течение и осложнения этой респираторно-вирусной инфекции. Как показывает клинический опыт, это заболевание коварно по ряду причин:
- многие пациенты благополучно выздоравливают, из-за чего в быту распространён миф о безопасном самоизлечении и ненужности вакцинации против гриппа;
- другая часть больных переносит грипп настолько тяжело, что некоторым так и не удаётся выжить после осложнений.
Основными осложнениями гриппа выступают тяжелые инфекции:
- лёгких (пневмония, иногда – геморрагический отёк лёгких);
- верхних респираторных путей и ЛОР-органов (синуситы, фронтиты, отиты);
- почек (нефриты, пиелоцистит);
- воспаление сердечной оболочки (перикардит).
Имеются данные об учащении частоты развития ОСН (острой сердечно-сосудистой недостаточности) и инфарктов миокарда в периоды эпидемии гриппа.
Наиболее уязвимы к вирусу маленькие дети (это 90% госпитализированных при гриппе) и беременные женщины.
Дети тяжелее переносят эту инфекцию, чаще подвержены осложнениям и таким остаточным явлениям после пневмонии, как бронхоэктатическая болезнь.
Беременным женщинам стоит опасаться гриппа из-за риска внутриутробной смерти плода или самопроизвольного прерывания беременности.

Какие гриппозные вакцины существуют
В РФ зарегистрировано несколько трёхвалентных вакцин от гриппа разных производителей:
Три- или трёхвалентными их называют потому, что в состав этих прививок включены поверхностные белки – гемагглютинин (N) и нейраминидаза (N) – 3 типов вируса гриппа: двух подтипов А и одного типа B.
Тривалентные вакцины обеспечивают защиту от трёх штаммов вируса гриппа.
Добавление в состав прививки ещё 1 подтипа вируса типа B позволило повысить её действенность. Трёхвалентная вакцина может оказаться неэффективной при активизации вируса гриппа типа B, не включённого в состав прививки.
Достоверно известно, что в течение эпидемического сезона в популяции с одинаковой вероятностью циркулирует 2 подтипа вируса гриппа B. Такая действительность и породила необходимость создания 4–валентных вакцин от гриппа:
- Ультрикс Квадри;
- Гриппол Квадривалент.
Четырёхвалентные вакцины небезосновательно считаются более эффективными вариантами прививок против гриппа.

Импортные вакцины от гриппа, как правило, не содержат консервантов. Согласно рекомендациям ВОЗ, действующие компоненты в зарубежных прививках используются с антигенами в дозе по 15 мкг каждого типа. Наиболее распространённые прививки от гриппа зарубежного производства:
- Ваксигрипп – французская вакцина, трёхвалентная;
- Инфлювак – эта 3-валентная вакцина изготовляется в Нидерландах.
В программах бесплатной иммунизации в РФ импортные прививки не присутствуют.
Для бесплатной иммунизации в поликлиниках по месту жительства в РФ используются вакцины отечественного производства. Названия вакцин уже хорошо известны прививающимся, участвующим в ежегодной профилактике от гриппа:
- Пандефлю – 1-валентная, предназначена для профилактики гриппа типа A (H1N1), содержит консервант (тиомерсал);
- МикроФлю – 3-валентная без тиомерсала;
- Совигрипп – 3-валентная с адъювантом совидон и консервантом или без него;
- Флю-М – 3-валентная с консервантом;
- Флюваксин – 3-валентная с тиомерсалом.
- Ультрикс Квадри – 4-валентная без консерванта и без адъюванта;
- Гриппол Квадривалент – 4-валентная с адъювантом и консервантом.
В большинстве отечественных препаратов для прививок используется вещество, имеющее адъювантное (иммуностимулирующее) свойство. Это совидон или полиоксидоний (азоксимера бромид), благодаря которым дозу антигенов в составе вакцины можно снизить в 3 раза (с 15 до 5 мкг). При снижении антигенной нагрузки уменьшается и выраженность побочных эффектов. Кроме того, адъювант дольше удерживает антигены в организме, давая иммунной системе больше времени на формирование иммунного ответа.
Квадривалентные вакцины не в любом медицинском учреждении имеются в наличии. Однако врачи рекомендуют прививаться хотя бы 3-валентными вакцинами, чем не делать прививки совсем.
Антигенный спектр в составе прививок от гриппа ежегодно пересматривается ВОЗ и при необходимости модифицируется. Это обусловлено способностью вирусов к антигенному дрейфу, или сдвигу. Коррекция состава необходима для создания иммунитета в отношении эпидемически опасного вируса в определённой части света в конкретный сезон. Например, для сезона 2019-2020 гг. рекомендуется использование следующих антигенов в составе вакцины: 
- A (H1N1), подобный вирусу A Brisbane, спровоцировавшему пандемию в феврале 2018;
- A (N3H2) Kansas, отметившийся эпидемией в 2017 году;
- B/Colorado (линии Victoria);
- B/Phuket (линии Yamagata) – для квадривалентной вакцины от гриппа.
Помимо активного компонента в состав прививки входят вспомогательные вещества и производственные примеси. Наибольшую обеспокоенность у противников прививок вызывает присутствие консерванта и адъюванта в некоторых формах вакцин.
Использование адъюванта обосновано стремлением уменьшить антигенную нагрузку на организм и снизить частоту побочных реакций на прививку.
В качестве консерванта обычно используется тиомерсал (мертиолят). Это химическое соединение содержит в незначительных количествах ртуть, на что и обращают внимание оппоненты вакцинации.
Последние исследования доказали отсутствие пагубного воздействия тиомерсала на ЦНС детей. В частности, теория учащения случаев аутизма, связанного с прививкой, была опровергнута.
Названия лучших препаратов
Успешное применение 4-валентных вакцин доказало их фармакологические, экономические и клинические преимущества. ВОЗ также настаивает на необходимости прививаться квадривалентными вакцинами. Поэтому, если есть выбор привиться 3-х или 4-х валентной вакциной от гриппа, не стоит даже задумываться, какая из них лучше – разумеется, четырёхвалентная. Напомним названия 4-валентных вакцин от гриппа:
- Ультрикс Квадри (РФ) противопоказана детям до 18 лет, может применяться для вакцинации беременных и кормящих с осторожностью;
- Гриппол Квадривалент (РФ) противопоказана беременным и детям до 18 лет.
При невозможности использовать указанные вакцины, можно обратить внимание на хорошие 3-валентные – Ваксигрипп и Инфлювак зарубежного производства.
Из российских 3-валентных можно выделить Ультрикс (противопоказана беременным и кормящим) и Флю-М (предназначена только для пациентов старше 18 лет). В составе этих вакцин антигены присутствуют в дозировках, рекомендуемых ВОЗ.
Для вакцинации беременных и кормящих женщин и детей лучше использовать российский препарат Совигрипп, он не имеет противопоказаний для этих групп населения.
4 сентября 2019 года глава Министерства здравоохранения РФ В. Скворцова объявила о старте иммунизации новой 4-валентной вакциной от гриппа. Название новейшей прививки от гриппа пока не уточняется. Вакцинацию этим препаратом в первую очередь пройдут лица из групп повышенного риска. А к 2023 году Минздрав планирует полностью заменить имеющиеся 3-валентные вакцины новым препаратом.
Как действует вакцина для профилактики гриппа
Полнота сведений о прививке невозможна без понимания механизма её действия. Предлагаем ознакомиться с тем, как действует вакцина от гриппа.
Прививка от гриппа действует не всю оставшуюся жизнь, а лишь определённый период времени. Для формирования устойчивого иммунитета от сезонного вируса требуется от 8 до 14 суток.

Как, когда и кому проводится вакцинация
Вакцинация показана всем без исключения людям, начиная с 6-месячного возраста, не имеющим серьёзных противопоказаний к прививке. Обязательной вакцинации подлежат здоровые люди, входящие в особые группы риска:
- врачи и педагоги;
- дети, посещающие дошкольные и учебные учреждения;
- работники общепита и других сфер, деятельность которых сопряжена с обслуживанием или нахождением в людных местах.
Крайне желательно сделать прививку от гриппа и таким группам пациентов:
- людям преклонного возраста (65 лет и старше);
- пациентам с ослабленной сердечно-сосудистой системой;
- больным с хроническими заболеваниями дыхательной системы и другими хроническими патологиями;
- лицам с иммунодефицитными состояниями;
- женщинам, планирующим беременность, и беременным.
Учитывая, что эпидемическая активность возрастает с декабря по февраль, нетрудно подсчитать, когда можно делать прививку от гриппа. Прививочный сезон начинается в сентябре. Вакцину для профилактики гриппа можно ввести и позже (например, в ноябре), при условии, что человек не инфицирован. Врачи говорят, что прививка от гриппа это тот самый случай, когда лучше сделать поздно, чем никогда.
Обзор отзывов взрослых пациентов о переносимости и эффективности
Анализируя отзывы о разных прививках от гриппа, можно сделать вывод, что в большинстве случаев вакцинация переносится хорошо. Рекомендации и положительные отзывы оставляет большая часть взрослых пациентов, сделавших прививку – не менее 60% по каждой из вакцин.
У вакцин зарубежного производства, как правило, более высокие показатели по таким параметрам, как переносимость и эффективность. Российские вакцины более привлекательны в экономическом плане. Что касается переносимости, то авторы положительных отзывов уверены – отечественные прививки не хуже импортных вакцин. Просто их нужно делать своевременно, с учётом особенностей организма и противопоказаний и под наблюдением врача.
Куда делают прививку
Самым маленьким пациентам прививка от гриппа делается, как правило, во внешнюю поверхность бедра. Взрослым прививку от гриппа делают в дельтовидную мышцу, куда раньше кололи вакцину от оспы. Препарат вводится только внутримышечно или подкожно и никогда внутривенно.
Можно ли мочить место укола
Нет никакого разумного ответа на вопрос, почему нельзя мочить прививку. Как и после других подобных медицинских процедур, контакт места укола с водой не запрещён. В течение 3 дней нельзя тереть и чесать место укола, а мочить руку можно в любое время.
Осторожное мытьё в душе или ванне при условии, что место укола не будут тереть или перегревать, разрешается. Париться в бане и растираться мочалкой привитому человеку не следует.
Как переносится и чем опасна прививка
В большинстве случаев, как показывают отзывы врачей и самих пациентов, прививка от гриппа переносится хорошо. Инструкцией по применению предусмотрены и считаются неопасными: 
- небольшое покраснение, уплотнение и боль в месте укола;
- общее недомогание и головная боль;
- небольшое повышение температуры;
- раздражительность (а у малышей – патологический плач).
В норме такие симптомы могут длиться не более 3 дней, после чего проходят без применения медикаментозной терапии.
В редких и редчайших случаях вакцинация может сопровождаться аллергической реакцией на прививку:
- папулезной или эриматезной сыпью;
- крапивницей;
- ангионевротическим отёком;
- анафилактическим шоком.
Подобные проявления обычно развиваются в течение 30 минут после введения препарата. Тяжёлые реакции на прививку от гриппа опасны, требуют применения специфической терапии и являются противопоказаниями для вакцинации человека в будущем.
Предугадать аллергическую реакцию невозможно, поэтому после прививки пациент должен не менее 30 минут находиться под наблюдением медицинского работника. Прививочные кабинеты должны быть оснащены всем необходимым для применения экстренной терапии в указанных случаях.
Сколько сохраняется приобретённый иммунитет
Прививка от гриппа не даёт такого же стойкого иммунитета, как вакцины от других опасных заболеваний. Обычно уровень вакцинных антител снижается спустя 6-10 месяцев после введения прививки. Вот почему вакцинироваться нужно каждый год – прививка от гриппа действует только на протяжении одного эпидемического сезона.
Где можно привиться
В начале сезона прививочные кабинеты открываются во всех поликлиниках и частных медицинских учреждениях. В частных клиниках вакцинация платная.
Становится традицией приглашение медицинских специалистов на предприятия с целью вакцинации сотрудников. Мобильные прививочные кабинеты открываются у станций метро и в других местах скопления людей.
Врачи рекомендуют привиться от гриппа там, где у врачей есть о вас хоть какие-то сведения. То есть в поликлинике по месту жительства или у семейного врача. В этом случае будут учтены индивидуальные особенности вашего организма и возможные противопоказания.
Когда начинают проводить вакцинацию
Прививочная кампания стартует в сентябре. Терапевты и педиатры оповещают своих пациентов о начале вакцинации и рекомендуют принять в ней участие.
Руководители предприятий также нередко начинают мотивировать сотрудников делать прививки от гриппа, когда приближается эпидсезон. Для этого на предприятиях организовываются прививочные пункты.
Большинство взрослых делают прививку от гриппа тогда, когда возникает реальная угроза инфицирования опасной болезнью.
Противопоказания
У гриппозной вакцинации есть постоянные и временные противопоказания. К постоянным относятся тяжёлые негативные реакции на вакцины гриппа. Достоверно известная аллергия на куриный белок также является противопоказанием. К временным относятся фебрильные и субфебрильные состояния, вызванные различными инфекциями или обострение хронических патологий.

Несмотря на возрастающее количество прививающихся от гриппа, остаётся немало людей, сомневающихся в целесообразности вакцинации. Здесь можно было бы привести несколько случаев, когда противники прививок умерли от осложнений гриппа. Но главное, чем должен руководствоваться человек при выборе – прививаться или нет, – понимание того, что предупредить грипп несравненно легче и дешевле, чем лечить.
Прививка детям
Маленькие пациенты представляют одну из наиболее уязвимых групп для опасного вируса. Они намного хуже справляются с инфекцией и чаще сталкиваются с осложнениями. Поэтому детей, посещающих воспитательные или учебные учреждения, нужно прививать в первую очередь.
Вакцинируют ли беременных и кормящих женщин
Грипп опасен и для женщин, ожидающих ребёнка, и для кормящих грудью. На фоне ослабления иммунитета, связанного с беременностью и родами, болезнь у них может принять тяжёлую форму. Кроме того, грипп у не привитых беременных может привести к трагическим последствиям для внутриутробного развития малыша. Беременным и кормящим прививаться нужно, но для этого должна быть подобрана вакцина без противопоказаний для этой группы.
Читайте также:


