Путь передачи гриппа туберкулеза
Тяжелое поражение тканей легкого и образование определенных очагов воспаления с явно выраженной симптоматикой является туберкулезной инфекцией. Некоторое время назад этот недуг считался страшным диагнозом, но на сегодняшний день подход к лечению такой патологии изменился. Передача туберкулеза может происходить разными путями в зависимости от источника заражения и способа попадания возбудителя в организм.
Как развивается заболевание
Возбудитель туберкулеза – палочка Коха – достаточно устойчива к факторам внешней среды. Микроскопическая бактерия способна присутствовать в организме человека, при этом находясь до 30 лет в пассивном состоянии.
После того как бактерия внедрится в легкие, ткань органа начинает частично отмирать, образуя небольшой очаг отмершей ткани, которая имеет вид свернувшегося молока. Такая стадия является первоначальной (закрытой) и протекает без выраженных симптомов. Если иммунная система человека функционирует на должном уровне, то вокруг очага воспаления будет сформировываться капсула. В этом случае не подозревая, что он является носителем инфекции, человек может прожить долгую жизнь.
Открытая форма туберкулеза (вторичная) при ослабленном иммунитете начинает развиваться через 60-90 дней после заражения. При этом очаг первичного заболевания прорывается и болезнь распространяется по всему организму. Постепенно пораженная ткань начинает замещаться нефункциональной соединительной тканью, после чего изменения структуры становятся необратимыми.
Из всех факторов, к наиболее провоцирующим развитие туберкулеза относят:

- Курение и чрезмерное употребление спиртных напитков, что в значительно мере отрицательно влияет на общее состояние организма.
- Стрессовые ситуации и затяжные депрессии.
- Неполноценное некачественное питание.
- Наличие сопутствующих патологий в организме человека.
Все эти факторы приводят к снижению защитных функций организма, что приводит к невозможности противостоять такой инфекции. Носителями являются примерно 80% всего населения земного шара, однако переход в опасное заболевание возможен лишь в одном из десяти случаев. Инфицированные люди и зараженный крупный рогатый скот являются главными переносчиками заболевания.
Пути заражения туберкулезом
Пути передачи туберкулеза можно разделить на несколько основных:
- Воздушно-капельный путь.
- Контактно-бытовой путь.
- Внутриутробный.
- Алиментарный.
- Воздушно-капельный путь заражения
Выделение микобактерий туберкулеза у больного человека наблюдается при чихании, кашле и даже при обычном разговоре. Здоровый человек при этом вдыхает зараженные капли выделений, после чего происходит его заражение. Данный путь заражения является наиболее распространенным. Возможность заражения туберкулезной палочкой Коха достаточно велика: при кашле возбудитель способен поразить организм здорового человека на расстоянии от 2 м, при чихании – от 9 м.
Микроскопические зараженные капли могут находиться в воздухе до 1 часа, после чего они остаются на мебели, полу, предметах обихода. Наиболее благоприятным местом для них являются помещения непроветриваемого типа. При уходе за пациентом встряхивание белья и постельных принадлежностей, вдыхание зараженного воздуха также относятся к ситуациям, характеризующим высокий риск заражения.
Контактно-бытовой путь
Данный способ размножения подразумевает, что бактерии способны проникать в организм человека во время использования личных вещей, предметов гигиены или посуды. Проживание с инфицированным человеком и тесные соприкосновения повышают вероятность возникновения заболевания у здорового человека в разы. Имеющиеся на теле здорового человека трещины, царапины или раны в значительной мере увеличивают риск заражения через кровь от инфицированного человека.
Помимо этого палочка Коха может проникнуть через слизистые ткани глаза, при возникновении острого конъюнктивита. Зараженный рогатый скот тоже может быть источником инфекции и передавать бактерии через мясные полуфабрикаты или прямой контакт при уходе за животным-переносчиком.
В группе риска находятся работники лабораторий, врачи при несоблюдении ими санитарных норм.
Внутриутробный путь
Данный способ заражения диагностируется не очень часто. Выявление туберкулеза у будущей матери не гарантирует обязательное заражение ребенка и существует вероятность, что ребенок не будет инфицирован. Определить наличие заболевания у новорожденного возможно только спустя несколько часов после рождения.
Источником инфекции при данном способе заражения является инфицированная плацента, либо ее повреждение во время родов. Если ребенок все же был инфицирован, то прогнозы для него чаще всего являются неутешительными. Отсутствие сформированного иммунитета и невозможность проведения полноценной медикаментозной комплексной терапии приводит к тому, что для новорожденного практически не существует способа улучшить его состояние.
Алиментарный путь
Алиментарный путь обозначает инфицирование через органы пищеварения. Данному способу заражения наиболее подвержены места, где распространено ведение сельского хозяйства и не проводятся специальные лабораторные исследования молочной и мясной продукции. Этот путь заражения характеризуется попаданием в организм человека нескольких сот зараженных палочек, в отличие от воздушно-капельного, для которого достаточно проникновения нескольких десятков микобактерий.
Туберкулез не выбирает людей по социальному статусу, однако наиболее часто инфекция встречается в асоциальных слоях населения. Туберкулез, пути передачи которого изложены выше, может носить эпидемиологических характер. Массовые случаи возникновения заболевания возникают тогда, когда показатели заболеваемости в конкретном месте проживания превышены в несколько раз (5-6 раз). Продолжительность контакта с источником заболевания и степень концентрации микобактерий оказывают прямое влияние на вероятность инфицирования, разовый контакт не обязательно приведет к заражению.
В группы риска можно определить следующие группы людей:
- Алкоголики, наркоманы, ВИЧ-инфицированные люди, без определенного места жительства.
- Люди, пребывающие в местах, имеющих повышенный уровень опасности заражения (места лишения свободы).
- Люди, имеющие заболевание сахарный диабет.
- Пациенты с хроническими заболеваниями лор-органов.
- Дети раннего и подросткового возраста в связи с процессом формирования их иммунитета.
Даже обладая информацией о том, что такое туберкулез, способы передачи которого описаны выше, полностью исключить вероятность контакта с источником инфекции не представляется возможным. Для своевременного выявления заболевания необходимо проходить ежегодную процедуру флюорографии (для детей проводят диагностику с помощью пробы Манту).
Раннее диагностирование патологии и своевременно начатое лечение увеличивает шансы на благоприятный исход. Именно поэтому при первых возможных признаках туберкулеза следует в обязательном порядке обратиться за консультацией к специалисту.
Когда существует необходимость в сдаче анализов на туберкулез
Данная инфекция живет в организме человека долгие годы, никак себя не проявляя – это заслуга слаженно работающего иммунитета нашего организма. Но при определённых обстоятельствах (нарушениях в организме, снижении иммунной активности) туберкулезная инфекция за 2-3 месяца распространяется по многим органам и системам организма. А поскольку такое опасное заболевание на ранних стадиях можно спутать со многими другими болезнями инфекционного генеза, от правильной и своевременной диагностики напрямую зависит эффективность лечения.
Самой коварной чертой этого заболевания является длительное не проявление симптоматики: палочки Коха, попавшие в гортань, могут находиться там более года, никак не давая о себе знать. В группу риска по заражению туберкулезом в первую очередь попадают дети, поэтому в образовательных учреждениях детям периодически ставятся пробы Манту на выявление инфекции. Положительная реакция не всегда стопроцентно свидетельствует о заражении, поэтому в таких случаях проводится разные виды исследований, включая лабораторные анализы.

Среди необразованных в медицинском плане людей бытует такое мнение, что заражаются и болеют туберкулезом только неблагополучные категории граждан. Но это далеко не так: каждый человек с ослабленной иммунной системой может заразиться палочкой Коха. Неважно, какой у него социальный статус – заболеть может и простой рабочий, и полицейский, и высокопоставленный руководитель.
При инфицировании пациент замечает общее ухудшение состояния, сопровождающееся кашлем любой формы, одышкой; у него наблюдается снижение аппетита – буквально за месяц он может потерять в весе более 10 кг. Также, если наблюдается бледность кожи, боль в горле, повышенная потливость, снижение работоспособности, учащенное сердцебиение – то это тоже можно считать показаниями к лабораторным исследованиям на туберкулез.
Для установления точного диагноза взрослому населению назначаются лабораторные виды исследований. Анализ на туберкулёз может включать в себя:
- Общеклинический анализ крови
- ПЦР – диагностирование
- Биохимическое исследование крови
- Анализ на иммуноферментацию
- T-SPOT анализ
- Микроскопическое исследование мокроты на микобактерии
- Бактериоскопия
- Анализ мочи
- Фазово – контрастная микроскопия
- Методика Циля-Нильсена
- Люминисцентная микроскопия.
В последние несколько лет все виды исследований на туберкулезную инфекцию усовершенствовались, и результативность их достигает 100%. Поэтому при любом сомнении со стороны врача или пациента развернутые лабораторные исследования помогут определить диагноз, либо его опровергнуть.
Общеклинический анализ крови
В общеклиническом анализе крови на туберкулез берется для рассмотрения такой показатель как СОЭ (скорость оседания эритроцитов): если пациент инфицирован, то СОЭ имеет высокие показатели. Например, при норме 20 мм./ч., при туберкулезном заражении СОЭ возрастает до 50.
Также врач смотрит на уровень эозинофилов: при туберкулезе их уровень также повышается. У детей отклонение от нормы достигает 8%, у взрослых пациентов – 5%.
Это исследование помогает врачу отследить общее состояние здоровья. Назначается при положительной пробе Манту у детей и подростков до 18 лет, при необходимости – лицам старшего возраста.
ПЦР – диагностирование
Открыт этот вид медицинского исследования совсем недавно американским микробиологом Керри Муллисом в 1983.ПЦР – это не что иное, как полимерный цепной процесс, который позволяет выявлять и диагностировать инфекционных возбудителей с помощью генной инженерии. Такой метод позволяет работать с любым биоматериалом (кровь, моча, мокрота, мазок и др.); ПЦР находит в нем ДНК бактерии, и определяет чувствительность палочки Коха к антибиотикам.
Преимуществом этого исследования также является быстрая обработка биоматериала и выдача готового результата через 4-5 часов.
Биохимическое исследование крови
Биохимический анализ назначается в комплексе с другими видами лабораторной диагностики, поскольку по его результатам можно оценить только изменения в составе белка. Ее назначают для выявления побочных эффектов при антибактериальной терапии.
Анализ на иммуноферментацию
Это анализ на антитела. С его помощью обнаруживаются иммуноглобулины к туберкулезному возбудителю. Часто врачи применяют такое исследование у взрослых пациентов как альтернативу Манту.
Степень развития патологии этот анализ определить не сможет, да и антитела, циркулирующие в крови, не всегда свидетельствуют об инфицировании пациента. А туберкулез суставов чаще всего диагностируют именно этим методом.
T-SPOT анализ
Также является современной альтернативой Манту. Диагностика туберкулеза таким методом выполняется с точностью до 97% — он выявляет количество пятен, образующихся в клетках иммунитета организма. Ошибочных данных в медицинской сфере с помощью данной методики еще не получали, поэтому она считается одной из самых эффективных. Также способ не имеет противопоказаний – его используют в исследованиях пациентов с хроническими заболеваниями (ВИЧ, сахарный диабет и др.)
Микроскопическое исследование мокроты на микобактерии
Бактериоскопия
Культурный посев выявленной в мокроте бактерии туберкулезной палочки делается для выявления патогенных микроорганизмов и установления их группового вида. Мазок помещается в специальную среду, с необходимым для роста и размножения бактерии температурным режимом.
Анализ мочи
Сдача этого анализа является обязательной при диагностировании туберкулеза. При этом заболевании нарушается нормальное функционирование почек – это является следствием попадания микобактерий в мочевыводящие пути. В лаборатории моча исследуется на признаки амилоидоза.
Фазово – контрастная микроскопия
Это обследование делается специальным фазово-контрастным аппаратом и заключается оно в наблюдении за живыми бактериями и их жизнедеятельностью в мокроте или (если невозможно ее получить) в смыве их бронхов. Эта процедура полностью безопасна для пациента.
Методика Циля-Нильсена
Этим способом пользуются для выявления возбудителя туберкулёза. Образец слюны обрабатывают фуксином и нагревают, повторяя эти действия несколько раз. Затем излишки раствора вымываются водой. Далее мазок проходит процедуру обесцвечивания с помощью серной кислоты – в конце исследования выполняется окрашивание метиленовым синим цветом. К этому раствору туберкулезная палочка нечувствительна, что подтверждает ее наличие в образце.
Люминесцентная микроскопия
Когда очаги заражения окрашиваются специальным раствором, то в ультрафиолетовом облучении патогенные бактерии начинают светиться. С помощью люминесцентной микроскопии, за короткое время, медики могут обследовать достаточно обширную площадь — часто такой метод назначается при подозрениях на туберкулез позвоночника.
Бронхоскопия
Назначается это исследование тогда, когда у пациента отсутствует отхождение мокроты, даже при приеме отхаркивающих препаратов. Оно заключается в применении бронхоскопа, который вводится в нос, трахею и далее — в бронхи и легкие. Таким образом, оценивается состояние мокроты, берутся пробы для анализа или удаляется из дыхательных путей. Делается такая процедура под местными видами анестезии, а если инструмент жесткий — то не исключена возможность и общего наркоза.
Туберкулез – основная причина смерти среди инфекционных заболеваний. По данным ВОЗ в мире ежегодно регистрируется 10 млн случаев заболевания. Около 2 млн больных туберкулезом погибают, не получая необходимого лечения. Подавляющее большинство людей, заболевших туберкулезом, проживает в странах с низким уровнем жизни, дохода и здравоохранения. 80% случаев туберкуле за регистрируется в 22 странах мира, в которые входит и Россия. Остальные 197 стран практически свободны от него.
В 2014 году Ассамблея ООН провозгласила декларативную цель – искоренить туберкулез до 2035 года. Цель направлена на то, чтобы уменьшить количество новых случаев туберкулеза на 90% и создать такие условия, при которых ни одна семья не несла бы катастрофических расходов на лечение болезни. Победить туберкулез человечество планировало еще в прошлом веке: в середине XX века были изобретены эффективные противотуберкулезные препараты и иллюзорно казалось, что искоренить туберкулез на планете – дело двух-трех десятилетий. Однако все пошло не по оптимистичному сценарию.
Дело в том, что микобактерия туберкулеза ( Mycobactérium tuberculósis ) способна мутировать в неблагоприятных для нее условиях. Она хорошо приспосабливается к факторам внешнего воздействия, в том числе и к лекарственным препаратам при их неправильном применении. Все больше людей на планете заболевает туберкулезом с множественной лекарственной устойчивостью микобактерий. По данным ВОЗ, Россия входит в число 27 стран с наибольшим количеством больных лекарственно-устойчивым туберкулезом. Больше таких пациентов проживает только в Китае и Индии.
По объему и характеру поражения различают два основных вида туберкулеза – легочный и внелегочный. Микобактерия туберкулеза может поражать не только легкие и бронхи, но и кости, суставы, кишечник, лимфоузлы, оболочки головного мозга и другие органы. Эпидемическую опасность представляет больной туберкулезом, в мокроте которого находятся микобактерии, особенно если он еще не знает о своем заболевании и не получает лечение. При закрытой форме, когда микобактерия туберкулеза не выявляется в анализах мокроты, риск передачи инфекции от больного практически отсутствует (при контакте с такими пациентами необязательно носить респиратор).
Всего выделяют четыре классических пути передачи туберкулеза: аэрогенный (воздушно-капельный и воздушно-пылевой), алиментарный, через пищеварительный тракт (например, через инфицированное молоко или мясо больного животного), контактный (через конъюнктиву и поврежденную кожу) и вертикальный (от матери к плоду).
Аэрогенный путь передачи возможен при кашле, чихании, громком пении, когда микобактерии попадают в воздух внутри капель распыляемого пациентом инфицированного аэрозоля. Затем микобактерии, которые содержатся в этих каплях, с потоком воздуха попадают в организм здорового человека. Но это не значит, что человек обязательно заболеет. Чаще всего слаженная работа иммунной системы не позволяет микобактерии внедриться в организм. И даже если это происходит, она вызывает минимальное местное воспаление, которое не переходит в заболевание. Так формируется состояние, которое мы называем латентная туберкулезная инфекция.
Заражение через книгу, на которую мог чихнуть человек с туберкулезом, – это больше из области мифов. Даже если в книге сохранилась жизнеспособная микобактерия, она вряд ли сможет проникнуть в глубокие отделы легких другого человека.
Самый серьезный случай передачи туберкулеза через алиментарный путь произошел в немецком городе Любеке в 1930 году, в эру до появления противотуберкулезных препаратов. В те времена вакцину БЦЖ ( Bacillus Calmette-Guérin , вакцина от туберкулеза) вводили перорально в виде капель. При плановой вакцинации 240 новорожденным по ошибке вместо БЦЖ была введена вирулентная культура микобактерии туберкулеза. Вследствие заражения заболели все дети, 77 из них умерли от туберкулеза. Некоторые дети клинически оставались здоровыми, однако длительный период наблюдения показал, что все они перенесли туберкулез. Через несколько лет у детей стали выявлять крупные кальцинаты (скопления солей кальция) в брюшных лимфатических узлах, которые указывали на перенесенный туберкулез.
Сейчас заразиться туберкулезом через вакцину практически невозможно: живая ослабленная микобактерия искусственно выделенного штамма БЦЖ, которая используется для создания вакцины, практически утратила вирулентность для человека.
В настоящий момент вакцина от туберкулеза выпускается во флаконах темного стекла в виде порошка, который перед введением необходимо развести растворителем. Внешний вид флакона и процедура подготовки вакцины, условия хранения сводят к минимуму вероятность перепутать ее с другими препаратами.
Контактный и вертикальный пути заражения туберкулезом на практике встречаются крайне редко. Например, в медицинской литературе описаны случаи, когда патологоанатом, вскрывая труп умершего от туберкулеза человека, поранил кожу, впоследствии у него развился туберкулез кожи на месте пореза. Чтобы произошел вертикальный путь заражения, плацента матери должна быть поражена туберкулезом, а этот орган эволюционно хорошо защищен от проникновения инфекций.
По мнению экспертов ВОЗ примерно треть населения планеты инфицированы микобактерией туберкулеза, то есть имеют латентную туберкулезную инфекцию. Латентная туберкулезная инфекция (ЛТИ) определяется как состояние стойкого иммунного ответа на попавшие ранее в организм микобактерии туберкулеза. Люди с латентной туберкулезной инфекции не заразны, но у них имеется повышенный риск развития активной формы туберкулеза.
Иногда при рентгенологическом обследовании у человека с ЛТИ находят мелкие кальцинаты в легких и внутригрудных лимфатических узлах. Однако чаще эти изменения настолько минимальны, что не проявляются ни клинически, ни рентгенологически. ЛТИ выявляют с помощью иммунологических тестов, к которым относятся реакция Манту, Диаскинтест и тесты на высвобождение интерферона гамма (IGRA-тесты).
ВОЗ рекомендует проводить обследование на наличие латентной туберкулезной инфекции людям, относящимся к группе риска: людям ВИЧ-инфекцией, людям, контактировавшим с больными туберкулезом, пациентам на диализе, пациентам, готовящимся к трансплантации органов, а также пациентам с силикозом. В этой ситуации активацию латентного туберкулеза можно предотвратить при помощи химиопрофилактики противотуберкулезными препаратами.
Кроме кашля у человека может быть потливость, особенно ночью, слабость, а также температура, которая поднимается преимущественно к вечеру и редко достигает 38°C. Нельзя сказать, что больной туберкулезом очень хорошо себя чувствует, но у него сохраняется работоспособность, и он может с заболеванием длительно ходить на работу. Понять, что эти симптомы являются именно признаками туберкулеза, не совсем легко, так как они часто присутствуют и при других заболеваниях.
Самый заразный пациент – это человек, который еще не знает о своем заболевании. Он болен, но пока не ведает, что представляет опасность для окружающих, соответственно, не принимает необходимых мер по предотвращению заболевания.
В нашей стране для выявления туберкулеза до клинических проявлений проводят всем взрослым и подросткам, начиная с 15 лет, флюорографическое обследование не реже одного раза в два года. Людям с повышенным риском заболевания чаще. Для детей и подростков скрининг на туберкулез проводится раз в год с использованием иммунологических тестов: реакция Манту до 8 лет, после – Диаскинтест.
БЦЖ (вакцина от туберкулеза) – это вторая вакцина, которую получает человек, после вакцины от гепатита В. Как правило, ее проводят на 3-7 день жизни новорожденного. Вакцина приготовлена из ослабленных живых микобактерий искусственно выделенного штамма БЦЖ, которые практически утратили вирулентность для человека. Живые микобактерии штамма БЦЖ, размножаясь в организме привитого, приводят к развитию иммунитета к туберкулезу в среднем на 5-12 лет. Повторная вакцинация проводится в 7 лет, если ребенок не инфицирован микобактерией туберкулеза. Защита от ревакцинации значительно ниже, поэтому большинство стран отказались от нее.
Нужно сказать, что вакцина БЦЖ не способна защитить от туберкулеза на 100%. Она снижает вероятность его развития и предохраняет от тяжелых форм, таких как менингит, милиарный туберкулез, казеозная пневмония. В эру до БЦЖ у детей такие формы встречались часто.
Так как вакцина БЦЖ живая, необходимо учитывать противопоказания. Каждый год фиксируется до 4% метотводов от вакцинации БЦЖ в роддоме. Позже часть этих отводов снимают и детей прививают от туберкулеза уже после выписки из роддома. Во многих европейских странах (например, в Германии, Франции, Швейцарии) вакцинация БЦЖ отменена в связи со спокойной эпидемиологической ситуацией по туберкулезу в этих регионах и оставлена только в группах риска. Однако в России по-прежнему рекомендуется вакцинироваться от туберкулеза из-за достаточно высокого распространения заболевания в стране.
По данным ВОЗ, курение повышает риск развития туберкулеза в 2-7 раз, отрицательно влияет на эффективность противотуберкулезной терапии и способствует рецидивам туберкулеза. В настоящий момент считается, что более 20% глобальной заболеваемости туберкулезом может быть вызвано курением .
Верхние дыхательные пути становятся первым препятствием на пути проникновения микобактерии в организм. Наш респираторный тракт выстлан мерцательным эпителием (ресничками). У некурящего человека при контакте с инфицированным аэрозолем 90% микобактерий будут выведены обратно, благодаря работе этих ресничек.
Микобактерии туберкулеза могут долго сохранять свою жизнеспособность вне организма. Например, если ВИЧ попадает во внешнюю среду, он практически сразу погибает. Чтобы погибла микобактерия туберкулеза, нужно очень постараться. По сопротивляемости к различным способам дезинфекции она уступает только спорам сибирской язвы. У микобактерии туберкулеза очень сложная клеточная стенка, благодаря которой она устойчива к химическим веществам, кислотам, щелочам, спирту, фенолу, ацетону. Но она чувствительна к хлорсодержащим дезинфектантам и к ультрафиолетовому облучению. Именно поэтому важно соблюдать санитарные правила и проводить уборку в медицинских учреждениях и домах ухода в соответствии с требованиями СанПиНа.
Что способствует распространению туберкулеза, правильнее сказать микобактерий туберкулеза? Закрытые пространства, в которые не попадает солнечный свет, где невозможна достаточная рециркуляция воздуха. Когда больной туберкулезом, выделяющий микобактерии, находится в помещении, по правилам инфекционного контроля в течение часа там должно смениться 12 объемов воздуха. Если в хосписе или в доме ухода плохая вентиляция, необходимо как можно чаще проветривать помещение и установить ультрафиолетовые бактерицидные излучатели или ультрафиолетовые рециркуляторы воздуха.
Волонтерам с ВИЧ-инфекцией, сахарным диабетом, системными заболеваниями, например, такими как ревматоидный артрит, системная красная волчанка нужно поберечь свое здоровье и стараться избегать контактов с больными туберкулезом. Так как риск заболеть у них значительно выше, чем у других людей.
В некоторых хосписах медперсоналу и волонтерам запрещено носить маски из уважения к пациентам. Но если у пациента выявлена открытая форма туберкулеза, все, кто входят в палату, должны быть защищены от инфекции – нельзя подвергать их риску заражения. Врачи, персонал, особенно санитарки, волонтеры, которые имеют частый контакт с пациентом, должны надевать респираторы.
Желательно, чтобы кашляющий пациент носил хирургическую маску – она блокирует распространение инфекционного аэрозоля. Маску необходимо надевать при общении со здоровыми людьми: родственниками, волонтерами, медицинским персоналом. Посещающие пациента люди должны носить респиратор, чтобы обезопасить себя от заражения туберкулезом. Маску рекомендуется менять не реже раза в день.
Важно отметить, что на фоне адекватно подобранной противотуберкулезной терапии больной туберкулезом быстро становится незаразным: иногда к концу первой недели терапии и в подавляющем большинстве случаев к концу первого месяца лечения.
Бывали ли у вас случаи, когда в переполненном транспорте или другом общественном месте при кашле людей вы чувствовали некую боязнь за то, не болеют ли они опасными или тяжелыми респираторными заболеваниями.
В этом материале постараемся объяснить путь передачи туберкулеза и предостеречь вас от заражения.
Что такое МБТ и откуда она берется?
МБТ – это аббревиатура микробактерии туберкулеза. Чаще можно услышать еще одно название возбудителя – палочка Коха. В далеком 1882 году Роберт Кох первым обнаружил в легких зараженных животных продолговатые палочки, размещенные небольшими группами. Именно они стали причиной гибели многих людей в свое время и продолжают губить жизни дальше.
Примерно 80% жителей земного шара являются носителями, однако лишь в одном из десяти случаев оно перерастет в опасное заболевание. Другие же даже знать не будут о существовании в их организме МБТ. Она поражает не только легкие, но и прочие органы человека, кроме ногтей и волос.
Бояться нужно не просто больного чахоткой, а людей с открытой формой. Самый известный и распространенный способ заражения здорового человека – воздушно-капельный. Туберкулез и путь его передачи не ограничивается указанным вариантом. Попробуем по порядку во всех них разобраться.
Воздушно-капельный путь
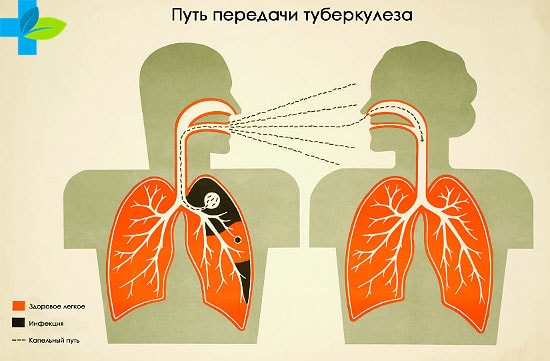
Легочный туберкулез встречается чаще всего (примерно 90-95% поражения).
При кашле распространение микробактерий осуществляется в радиусе 1-2 метров, при чихе – до 9 метров. Этому процессу сопутствует выделения мокроты и, в запущенных формах, кровохарканье. Будучи невидимой человеческому глазу, инфекция через дыхательные пути попадает в организм окружающих, становясь причиной возникновения туберкулеза легких. При этом МБТ оседают на одежде или других предметах обихода, еде.
Да-да, она является переносчиком болезнетворной палочки. Если зараженный чихнул или другим способом оставил в помещении микробактерию, она высыхает и становится инфицированной пылью. Передача указанным способом является неким подвидом воздушного. Заражение пылью не свойственно на открытой местности. Находясь несколько часов под прямыми солнечными лучами, бактерия гибнет.
Пищевой (или алиментарный)

Палочка Коха легко приспосабливается к окружающей среде. Ей нипочем ни зной, ни 20 градусный мороз. Поэтому она сохраняет свою жизнедеятельность, в зависимости от условий, от одного месяца до нескольких лет.
Соответственно, поразив продукты питания (в том числе через попадание на продукты зараженной мокроты), МБТ попадает в желудочно-кишечный тракт, инфицируя кишечник, желудок или другие органы пищеварительной системы.
Однако, для такого заражения необходимо в несколько сот раз больше бактерий, нежели при воздушно-капельном.
Предметы обихода
В основном этот путь касается тех, кто проживает с больным или находится с ним в близком контакте. Общее полотенца, посуда, постель и все то, чем может пользоваться больной и к чему имеют свободный доступ его сожители, является переносчиком бациллы.
К нему также относится заражение через кровь при царапинах, трещинах на коже здорового человека, конъюнктиву глаз, поцелуи или интимную жизнь. Миллионы болезнетворных палочек Коха, кроме мокроты, также попадают во внешнюю среду через свищи, гнойные выделения, мочу, кал.
Животные и продукты питания животного происхождения

Инфицироваться могут даже домашние любимцы, но в большинстве случаев страдает крупный рогатый скот и свиньи. Молоко с другими молочными продуктами может заразиться из-за туберкулеза вымя у коров. Кал, моча и прочие выделения больных животных тоже несут опасность, заражая пастбища, помещения ферм или сараев.
Вертикальный или от матери к ребенку
Стоит отметить, что инфицирование от матери к ребенку встречается крайне редко, и в большинстве случаев у таких мам детки рождаются абсолютно здоровыми. Однако и ему стоит уделить немного внимания. Возбудители заболевания могут попасть на плод еще в утробе матери через плаценту или во время родов.
Диагностика наличия болезни у детей производится путем обследования плаценты роженицы. Если все хорошо, то после появления на свет, врачи изолируют новорождённых от матери на некоторое время, чтобы вакцинировать и обезопасить их от возможного заражения уже иными методами.
К примеру, во время вскармливания болезнетворная бактерия попадает в организм малыша вместе с молоком или при вдохе инфицированным воздухом.
К сожалению, в случае обнаружения МБТ, прогнозировать выздоровление грудничков сводится практически к нулю. Слабый иммунитет таких детей не способен подавлять микробактерию, после чего наступает гибель.
Генетическая предрасположенность
Об этом варианте передачи спорило не одно поколение врачей. Но все же они пришли к выводу, что это невозможно. Не исключена повышенная чувствительность к бациллам, но сама болезнь никаким образом не проявляется.
Итак, исходя из вышеперечисленного, выделяют такие основные способы передачи туберкулеза:
- воздушный (аэробный)
- воздушно-капельный;
- пылевой;
- пищевой (алиментарный);
- контактный (через предметы обихода);
- от животного к человеку;
- вертикальный.
Нельзя исключать человеческий фактор. Известный случай, когда по ошибке вместо вакцины детям был введен кильский штамм. Вследствие этого чахоткой заразилось 199 детей, 68 из которых вскоре умерли (процесс в Любеке).
Эта болезнь не выбирает людей по социальному статусу. Туберкулёзом могут заразиться те, у кого слабый иммунитет, неспособный подавлять микробактерии. Передаются они, как видите, совершенно разными путями.
Принято выделять следующие факторы, влияющие на понижение иммунитета:
- хронические заболевания дыхательной системы;
- бронхиальная астма;
- грипп;
- простуда;
- ветряная оспа;
- коклюш;
- корь;
- язва желудка или двенадцатиперстной кишки;
- ВИЧ, СПИД;
- неправильное и несбалансированное питание;
- курение;
- алкоголизм и наркомания;
- малоподвижный образ жизни.
Но и неизлечимых случаев нет. Если болезнь еще не в запущенной стадии, пациент придерживается всех рекомендаций врача и четко их соблюдает, то велика вероятность противостоять недугу и побороть его.
Для профилактики чаще проветривайте помещение и проводите влажную уборку, занимайтесь спортом, правильно питайтесь, откажитесь от вредных привычек, соблюдайте правила личной гигиены. По возможности отходите от чихающих и кашляющих людей, придя домой, не ходите по жилищу в обуви и одежде, в которой вы ходили по улице.
Обязательно ежегодно проходите флюорографию (детям медики проводят диагностику с помощью пробы Манту).
Отдельным вариантом профилактики у детей является вакцинация БЦЖ.
Берегите себя и свое здоровье!
Читайте также:


