Рак шейки матки и гепатит вмиг отступают
Почти как в Африке: россиянок губит рак шейки матки
Специалисты предупредили, что заболеваемость раком шейки матки в России к 2030 году может увеличиться в два раза, сообщает ТАСС.
Ежегодно в мире регистрируется 528 тысяч новых больных раком шейки матки и 266 тысяч смертей от этого заболевания. Широкое распространение этого заболевания отмечено в развивающихся странах, на которые приходится 78% случаев.
На юге Африки рак шейки матки поражает более 28 женщин на 100 тыс. Для сравнения, в Северной Америке, Канаде, Австралии, Саудовской Аравии и еще нескольких странах всего 6,5 случая на 100 тыс.
В России показатели заболеваемости довольно высокие — 14,7-20,2 случая на 100 тыс. Такие же они, например, в Индии, Казахстане, Республике Чад.
Смертность составляет 4,4–7,1 случая на 100 тыс., как в Мексике или Ливии. Самая низкая смертность от рака шейки матки, менее 2,2 случаев на 100 тыс., в упомянутых выше странах с самой низкой заболеваемостью.
В 2016 году в России было зарегистрировано 16 423 новых случаев рака шейки матки, т.е. на долю этой патологии в структуре заболеваемости женщин злокачественными новообразованиями пришлось 5,3% (5 место). По сравнению с 2006 годом прирост показателя заболеваемости на 100 тыс. женского населения составил 24,28%. В возрастной группе 30—34 лет заболеваемость раком шейки матки была максимальной (23,76%) по сравнению с другими. На ранних стадиях заболевание выявляется у 65,6% пациенток.
В структуре смертности от онкологических заболеваний в России в 2016 году среди женщин рак шейки матки составил 4,8%, что соответствует 10 месту. Летальность на первом году с момента установления диагноза — 14,6%. В возрастной группе 30—39 лет смертность от РШМ также была максимальной (23,6%) по сравнению с другими возрастными группами.
Среди причин рака шейки матки первое место занимает вирус папилломы человека — с 16 и 18 типами связаны 75% случаев заболевания, с 31 и 45 — еще 10%. Частая смена половых партнеров повышает риск инфицирования. В среднем за всю жизнь с вирусом сталкивается 80-90% женщин.
При этом большинство инфицированных женщин (около 91%) избавляются от ВПЧ без каких-либо медицинских вмешательств в течение двух лет.
Риск повышается при курении — оно способствует развитию дисплазии шейки матки, которая может прогрессировать в рак. Среди женщин с папилломавирусом курильщицы и бывшие курильщицы страдают от рака в два-три раза чаще некурящих. Пассивное курение также связано с ростом риска.
Кроме того, риск увеличивается при длительном приеме оральных контрацептивов. Женщины, которые использовали оральные контрацептивы в течение 5–9 лет, сталкиваются с раком шейки матки примерно вдвое-втрое чаще тех, кто вообще их не принимал, а те, кто использовал их в течение 10 лет или дольше, имеют примерно в четыре раза более высокий риск.
Также на вероятности развития рака шейки матки отрицательно сказывается многодетность.
У женщин с ВПЧ, родивших семь и более детей, рак шейки матки встречается в четыре раза чаще, чем у нерожавших.
В 2016 году американские онкологи провели исследование влияния физической активности на риск развития рака шейки матки. Выяснилось, что риск развития опухоли в 2,5 раза выше у женщин, которые не занимались спортом, чем у тех, кто активно тренировался хотя бы четыре раза в месяц.
Наиболее частые симптомы, которые могут свидетельствовать о раке шейки матки, — нерегулярные мажущие кровянистые выделения или слабое кровотечение в период между месячными у женщин детородного возраста, мажущие выделения или кровотечение у женщин в постменопаузе, кровотечение после полового акта, более обильные выделения из влагалища, иногда с неприятным запахом.
По мере прогрессирования рака могут появляться более тяжелые симптомы, в том числе постоянная боль в спине, ногах, области таза, потеря веса, утомляемость, снижение аппетита, неприятно пахнущие выделения и дискомфорт во влагалище, отек одной или обеих нижних конечностей.
При далеко зашедших формах рака могут развиться и другие тяжелые симптомы, в зависимости от того, на какие органы распространился рак.
Окончательный диагноз ставится по итогам гистологического исследования. Стадию заболевания устанавливают на основании размеров опухоли и распространения процесса на область таза и отдаленные органы. Выбор метода лечения зависит от стадии рака, при этом в перечень возможных вариантов входят хирургическая операция, лучевая терапия и химиотерапия. Кроме того, важную роль в ведении пациентов с онкологическими заболеваниями играет паллиативная помощь, позволяющая облегчить боль и страдания, причиняемые болезнью.
Пятилетняя выживаемость при раке шейки матки составляет от 90% до 10% в зависимости от стадии. При выявлении рака на первой стадии возможно даже сохранить репродуктивную функцию. Однако для этого необходимы регулярные гинекологические осмотры, на которые решаются лишь половина женщин в России — 40% бывают в кабинете врача раз в год, 9% — раз в полгода. Остальные либо вспоминают о враче, когда появляются жалобы, либо вообще не помнят, когда в последний раз приходили на консультацию. Причиной тому — некорректное поведение гинекологов. Около трети женщин в 2018 году пожаловались на запугивания, высмеивание отсутствия (или наличия) половой жизни, навязывание родов как способа решить все проблемы со здоровьем.
«Лечат чаще всего не роды, а сами изменения в гормональной системе. Однако и эта информация не совсем верна. Роды действительно могут вылечить только одну болезнь — эндометриоз.
Основной способ профилактики рака шейки матки — вакцинация от ВПЧ. Прививку рекомендуется делать в возрасте от 9 до 26 лет, но некоторые вакцины можно использовать и в более старшем возрасте. Прививка снижает риск заражения ВПЧ на 70-90%. Также возможна вакцинация мальчиков — она уменьшит возможность того, что они станут переносчиками ВПЧ и снизит риск развития у них ассоциированных с ВПЧ видов рака (прямой кишки, полового члена и т.п.).
Плановая вакцинация применяется в более чем в 86 странах мира, среди которых США, Канада, Австралия, Франция, Германия, Швейцария, Норвегия. В России программы вакцинации проводятся лишь в нескольких регионах, но в настоящее время оценивается возможность включения вакцины от ВПЧ в Национальный календарь профилактических прививок.
Пользу вакцинации наглядно демонстрирует пример Австралии, где благодаря 10-летней программе массовой иммунизации населения против ВПЧ уровень заболеваемости раком шейки матки среди женщин в возрасте от 18 до 24 лет снизился до 1,1% к 2015 году.
В 2018 году около 311 000 женщин умерли от рака шейки матки. Из них более 85% проживали в странах с низким и средним уровнем дохода. В том же году было зафиксировано 570 000 новых случаев заболевания.
Рак шейки матки можно предотвратить и вылечить, если его диагностировать на ранней стадии.
Почему же тогда женщины по всему миру продолжают умирать от цервикального рака? Для начала необходимо разобраться, как развивается это онкологическое заболевание.
Подавляющее большинство случаев заболевания цервикального рака связаны с вирусом папилломы человека (ВПЧ). Папилломовирус передается половым путем и является одной из самых распространенных вирусных инфекций этого типа - ей одинаково подвержены как мужчины, так и женщины. Существует более 100 штаммов вируса папилломы, но только типы 16 и 18, наиболее опасные виды вируса, провоцируют развитие рака шейки матки.
У многих женщин инфекция проходит сама по себе. У других с течением времени хроническая инфекция вызывает патологические изменения в клетках шейки матки, ведущие к предраковому состоянию. При отсутствии лечения, в течение 15- 20 лет это может привести к незаметному, но не бессимптомному развитию рака, о чем мы расскажем ниже.

Стоит отметить, что ВПЧ-инфекция особенно опасна для ВИЧ-положительных девушек и женщин. Это означает, что у них рак шейки матки может развиться почти в два раза быстрее.
Из-за поздней диагностики заболевания в Малави средний возраст установки диагноза рак – 49 лет. Часто это происходит слишком поздно, чтобы избежать наступления терминальной стадии болезни и сопутствующих ей страданий.
Женщины и девушки не должны болеть цервикальным раком.
Болезни и страданий в их случае можно было избежать.
Профилактику рака необходимо начинать в детстве, до начала половой жизни. Лучший способ защиты от вируса - вакцинация, которую по рекомендации ВОЗ следует делать в период с 9 до 14 лет.
Следующий шаг - скрининг для выявления предраковых изменений на рак шейки матки в комплексе с лечением. В странах с низким уровнем дохода комплексные программы скрининга и лечения позволяют выявить, уничтожить или удалить предраковые изменения шейки матки. С условием регулярного проведения диагностики возможно отслеживать рецидивы и принимать необходимые меры, или же направлять пациентов на дальнейшее лечение.

C появлением в 2006 году вакцины против ВПЧ программы вакцинации успели себя успешно зарекомендовать во многих странах. Есть все основания полагать, что в ближайшем будущем рак шейки матки полностью исчезнет в странах с высоким уровнем дохода.
В настоящее время две фармацевтические корпорации выпускают три вакцины против штаммов ВПЧ. Фармацевтическая компания Merck доминирует на рынке, являясь производителем двух из трех существующих вакцин.
Однако, компания Merck не смогла обеспечить вакциной страны с наибольшим числом пациентов с цервикальным раком. Вакцина недоступна во многих странах, поскольку Merck отдает предпочтение потребителям с высоким уровнем дохода, проживающим в странах Европы и Северной Америки. В результате только 21% населения из стран с низким уровнем дохода начал использовать вакцину от ВПЧ. Для сравнения: в странах с высоким уровнем дохода, этот показатель достигает 79% 1 . В качестве временного решения острого дефицита вакцины ВОЗ выпустила новое руководство, где, в частности, присутствуют рекомендацию по вакцинации только одной группы пациенток, например, девятилетних девочек.

Согласно последним оценкам, Малави занимает первое место среди стран по уровню смертности от рака шейки матки, второе — по количеству новых случаев заболевания, которые выявляют ежегодно. В январе 2020 года во второй раз прошла общенациональная кампания по вакцинации от ВПЧ, в рамках которой девочки девяти лет получили вакцину впервые, а десятилетние девочки прошли вакцинацию повторно.
Скрининг остается ключевым средством профилактики рака шейки матки, несмотря на эффективность вакцинации против ВПЧ, в особенности с учетом того, что многие современные женщины вступали во взрослую жизнь до появления вакцины, и в настоящее время у многих девушек по-прежнему нет к ней доступа. Но после проведения скрининга обязательно должно начаться лечение.
С помощью метода визуального осмотра с использованием уксусной кислотой(тест VIA) медсестры и акушерки могут невооруженным глазом определять патологические изменения или предраковые состояния шейки матки, для проведения цервикографии они могут использовать фотоаппарат и смартфон. Кроме того, благодаря имеющемуся оборудованию они могут приступить к лечению в пределах имеющихся возможностей. При помощи зонда проводится криотерапия (воздействие на опухоль холодом) или радиочастотная термоаблация (разрушение опухоли высокой температурой). Вся консультация, включая необходимую психологическую поддержку пациенток, занимает полчаса.

В районе Гуту в Зимбабве скрининг и лечение прошли 75% населения.

Хирургическое лечение
Если скрининг не был проведен вовремя и рак прогрессирует, вариантов лечения в условиях ограниченных возможностей остается немного. Высококвалифицированная хирургическая помощь может быть недоступна, еще меньше шансов может быть на проведение химио- и лучевой терапии.
Быстро прогрессирующий и опасный рак шейки матки возможно вылечить на ранней стадии только хирургическим путем. Хирургическая операция по удалению матки и последующая реабилитация в медицинском учреждении могут напугать женщину и ее семью.
-
Зимбабве;
Филиппины;
В 2016 году в партнерстве с местной НКО Лихаан мы открыли проект по оказанию поддержки местной клинике в проведении скрининга на рак шейки и криотерапии. Мы также оказываем медицинскую помощь в области сексуального и репродуктивного здоровья в столице страны, городе Манила.
С 2016 года в стационарных и мобильных клиниках мы провели скрининг более чем 9 300 женщин, 6 400 из них впервые проходили тестирование. Те, у кого были обнаружены предраковые изменения, получили своевременную медицинскую помощь. В 2017 году мы провели вакцинацию против ВПЧ 22 000 девочек в возрасте 9-13 лет в городе Тондо.
Эсватини;
Мали;
Малави;

Вероятно, эти женщины жили в обществе, где мало об этом заболевании мало известно, где они чувствовали себя все хуже, страдали. Вероятно, они потратили немалые деньги на лечение необъяснимых симптомов или просто остались без денег, когда работать стало слишком тяжело. Их рак может быть калечащим, отдаляющим.
В связи с бременем рака шейки матки возникла огромная потребность в паллиативной помощи. MSF признала, что усилия, чтобы заполнить этот пробел в области здравоохранения и уменьшить страдания пациенток, необходимы.
В столице Мали, Бамако, наша организация поддерживает программу оказания паллиативной помощи на дому и в условиях стационара одной из немногих больниц в столице, которая ведет такую работу. Около 50% из числа пациентов приезжают из других городов. Эта деятельность включает профилактику и лечение симптомов, облегчение боли, а также психосоциальную и моральную поддержку. Женщины также получают лечение от побочных эффектов химиотерапии, нераковых заболеваний и ран, вызванных опухолями.
Дважды в неделю медики также посещают пациентов на дому. Часто они настолько бедны или находятся в таком тяжелом состоянии, что просто не могут добраться в больницу.
Страны с высоким уровнем дохода добились серьезных успехов в борьбе с раком шейки матки. Тем не менее, сохраняется серьезный разрыв между качественной медицинской помощью в этих странах и помощью, доступной в условиях ограниченности ресурсов. ВОЗ опубликовала предварительный текст стратегии по искоренению рака шейки матки, которая будет представлена на утверждение Всемирной Ассамблеи здравоохранения в мае 2020 года. Если кампании по вакцинации, диагностики и лечения не будут расширены, рост смертности продолжится.
Что еще мы можем сделать в сложившейся ситуации?
Необходимо срочно расширить программы по лечению рака. Ввиду того, что уровень смертности остается по-прежнему высоким, химиотерапия, радиотерапия и хирургия должны быть доступны для женщин, прошедших раннюю диагностику. Наконец, важное значение имеет система психологической и социальной поддержки, чтобы женщины и их близкие знали больше о раке и предраковом состоянии.
Недопустимо, чтобы риск летального исхода зависел главным образом от того, где живет женщина.
Просим Вас помочь нам привлечь внимание к проблеме лечения рака шейки матки.
Поделитесь этой статьей с вашими друзьями и близкими в преддверии Международного женского дня.
В России приблизительно каждая пятая женщина с онкологическим диагнозом страдает от злокачественной патологии половых органов. При этом в большинстве случаев болезнь обнаруживается уже в ярко выраженной стадии. Рассказываем об основных видах женского рака.
Cosmo рекомендует

Рак матки является самым частым раком женских половых органов — он составляет 50% всех раковых заболеваний. Делится на два основных типа злокачественных образований: рак эндометрия и рак тела матки.
Симптомы
- В 90% случаев первым признаком являются нерегулярные кровотечения в детородном периоде , перименопаузе , а также кровотечения после менопаузы.
- Боль , тяжесть и вздутие в области матки. Это состояние может быть связано с мышечным типом рака.
Диагностика
- Гистологическое исследование фрагмента слизистой эндометрия.
- УЗИ малого таза , а также КТ или МРТ — для выявления опухоли и возможных метастазов.
Лечение
Хирургическим путём — то есть удаление матки , придатков , лимфатических узлов. Наиболее щадящие методы позволяют сохранить способность к беременности и вынашиванию детей. В таких случаях используется прогестероновая терапия в высоких дозировках. Минус этого метода заключается в том , что даже в случае излечения женщина остаётся в группе высокого риска возврата заболевания. Существует также возможность замораживания яйцеклеток у женщин , которые хотят сохранить возможность иметь детей в будущем. На поздних стадиях — облучение малого таза. Иногда дополнительно требуется химиотерапия.
Факторы риска
Врачи выделяют два вида рака эндометрия: эстрогенно-зависимый и эстрогенно-независимый. Первый тип чаще встречается у молодых женщин и обладает лучшим прогнозом , чем второй. Причины повышенного уровня эстрогена:
- ожирение;
- сахарный диабет;
- поликистоз яичников;
- отсутствие беременности;
- раннее начало месячных или поздняя менопауза;
- нерегулярные месячные , отсутствие овуляции;
- в группе риска находятся также женщины , которые проходят гормональную терапию эстрогеном , не принимая при этом прогестероновые препараты для предотвращения развития гиперплазии эндометрия;
- больные раком груди , принимающие лечение препаратом тамоксифеном;
- пациентки с семейной историей рака матки и толстого кишечника.
Профилактические меры
- Осмотры у гинеколога — каждые шесть месяцев; кроме того , обследование нужно обязательно проходить и в случае нерегулярных кровотечений.
- Если в семейной истории болезни были случаи рака матки или прямой кишки , желательно посетить генетическую консультацию , чтобы определить свою предрасположенность к злокачественной патологии. Необходимо также регулярно проходить обследования прямой кишки и вести наблюдение у гинеколога.

Рак шейки матки занимает третье место по раковым заболеваниям у женщин после рака матки и яичников. Самой частой причиной рака является заражение папиломмавирусом , который передается половым путем. Большинство раковых заболеваний шейки матки можно предотвратить с помощью программы цитологического исследования мазка шейки матки , а также с помощью вакцинирования.
Симптомы
- Кровотечение — самый частый симптом рака шейки матки. Чаще всего оно происходит при половом акте либо после него.
- На поздних стадиях — боли в спине , внизу живота или в тазу.
- Иногда опухоль перекрывает мочеточник и может вызывать почечную недостаточность.
Диагностика
- Кольпоскопия — то есть осмотр шейки матки с помощью специального микроскопа.
- Биопсия шейки матки. В случае предраковых изменений показана более обширная биопсия при помощи электрической петли.
- При положительной биопсии — УЗИ , КТ и МРТ.
Лечение
Зависит от стадии , на которой обнаружено заболевание. На ранних стадиях — лучевая терапия или радикальная экстирпация матки или шейки матки. В последнем случае на область , где раньше была шейка матки , накладывается шов. При таком варианте возможность забеременеть и выносить ребёнка сохраняется , однако роды происходят лишь путём кесарева сечения. На поздних — химиотерапия и облучение. Перед лечением пациенток обычно консультируют о возможности сохранения функции яичников путем их пересадки. Женщине , которая желает впоследствии забеременеть , могут заранее извлечь яйцеклетки , чтобы потом провести искусственное оплодотворение , либо же заморозить ткань яичника для последующей пересадки.
Факторы риска:
- заражение вирусом папилломы;
- курение;
- большое количество половых контактов , а также раннее начало половой жизни;
- частые беременности;
- сниженный иммунитет;
- пренебрежение барьерной контрацепцией.
Профилактические меры:
- вакцинация от папиломмавирусных инфекций;
- во избежание риска заражения половыми инфекциями — исключение беспорядочных связей , использование презервативов.
Этот недуг считается одним из наиболее коварных , так как ранняя диагностика очень проблематична. Обычно пациентки обращаются за помощью уже на поздних этапах , и даже в случае излечения риск возврата болезни очень высок.
Симптомы
Симптомы не специфичны. На ранних этапах возможны нерегулярные месячные. Если опухоль заполняет малый таз , возможны учащенное мочеиспускание , боли , запоры. Вздутие живота , слабость и резкое снижение массы тела , как правило , появляются на более поздних стадиях заболевания.
Диагностика
- Пальпация таза или брюшной полости.
- УЗИ области малого таза. С его помощью можно установить размеры и охарактеризовать вид опухоли.
- Маркеры крови — СА 125 — неспецифичный маркер , может быть повышен и при других ситуациях , но помогает при диагностике и наблюдении результатов лечения.
- При подозрении на патологию необходимо хирургическое вмешательство , при котором производится уточнение стадии заболевания.
Лечение
Зависит от стадии. Иногда достаточно только хирургического удаления матки , придатков и сальника. В большинстве же случаев требуется дополнительная химиотерапия.
Факторы риска:
- бесплодие;
- малое количество беременностей и родов;
- наследственная предрасположенность , в частности мутации генов BRCA1 и BRCA2 , синдром Линча ( рак матки , яичника и толстой кишки);
- пик заболевания приходится на возраст 60 лет.
Профилактические меры:
- наличие хотя бы одной беременности и родов;
- установлено , что при приёме противозачаточных таблеток в течение пяти лет и более риск заболеть снижается на 50%. Особенно этот метод рекомендован , если у женщины были случаи рака яичников в семье;
- профилактическое удаление придатков ( при наличии генетической предрасположенности);
- УЗИ малого таза дважды в год.

Зачастую в нашей стране при обнаружении миомы во избежание её перерождения в злокачественную опухоль врачи настаивают на частичном или полном удалении матки. Однако эта рекомендация обоснована далеко не всегда. Установлено , что риск появления в ней раковых клеток крайне низок. Кроме того , решение о любом операционном вмешательстве должно производиться только после тщательного взвешивания всех факторов. Показаниями к хирургическому удалению миомы являются боли , обильные кровотечения , которые не поддаются лечению , а также крайне быстрый рост и большой размер опухоли. Наряду с этим учитывается расположение миомы , а также желание женщины в дальнейшем забеременеть. Операция оправдана , если миоматозный узел крупный и обнаруживается в месте , где может навредить потенциальному плоду. Во всех остальных случаях лучше прибегнуть к медикаментозной терапии. Механизм действия современных препаратов основан на блокировании прогестероновых рецепторов в миоме , в связи с чем она быстро уменьшается в объёме.
Стоит отметить , что современная медицина достигла немалых успехов в излечении рака. Если опухоль обнаружить на ранних стадиях , выздоровление практически гарантировано. Так что лучший способ обезопасить себя — вести здоровый образ жизни , а также регулярно , не менее одного-двух раз в год , проходить обследование у врача-гинеколога.
Cosmo благодарит за помощь в подготовке материала эксперта компании Madanes Людмилу Островскую , израильского врача-гинеколога , специализирующегося на женской онкологии.
Худей по науке: 7 правил перехода к здоровому образу жизни
На сегодняшний день от рака шейки матки умирает до шести с половиной тысяч россиянок в год, уменьшилась и выживаемость женщин
ДУШАНБЕ, 24 янв — Sputnik. В ближайшие десять лет в России почти в два раза увеличится заболеваемость раком шейки матки, пишут авторы научной статьи, опубликованной в Journal of the Royal Society of Medicine.

Медики прогнозируют, что в этот период будет взафиксировано, как минимум триста тысяч таких диагнозов и почти 130 тысяч пациенток погибнут.
На сегодняшний день от опухоли этого вида рака умирает до шести с половиной тысяч россиянок в год, а выживаемость женщин с 2000-х годов уменьшилась до 65, 9 (с 72,6) процента.
И это, несмотря на то, что данный вид рака, практически единственный, от которого можно защититься сделанной вовремя прививкой. Стоит отметить, что в России заболеваемость раком шейки матки находится на пятом месте в структуре заболеваемости среди женщин.
Смертность от рака шейки матки среди россиянок на шестом месте, и эти показатели далеко неутешительные. В целом по миру они не самые высокие, если сравнивать со странами Южной Америки или Африки, но в Европе Россия - в числе лидеров.
Злокачественные опухоли у женщин чаще всего обнаруживают в Карелии, где ежегодно фиксируют 31 новый случай болезни на сто тысяч женского населения.
"И в ближайшее десятилетие заболеваемость будет только расти. По нашим прогнозам, к 2030 году в России будет регистрироваться 29 случаев рака шейки матки на сто тысяч населения", — отметил президент Противоракового общества России, заведующий отделом эпидемиологии и профилактики опухолей "НМИЦ онкологии имени Н. Н. Блохина" Минздрава России Давид Заридзе.

В связи с тем, что ситуация накаляется, ученые решили принять меры и разработали вакцину, которая способна подавить вирус папилломы человека (ВПЧ), ведь именно он, как правило, является провокатором развития злокачественных опухолей шейки матки.
Кроме того, прививка может защитить от вирусов шестого и одиннадцатого типов, которые являются возбудителями такого венерического заболевания как остроконечная кондилома.
В результате длительных клинических исследований медики пришли к выводу, что вакцина является высокоэффективной, поэтому не исключено, что в скором времени женщин начнут прививать от этого вида рака.
Стоит отметить, что первой страной, которая проявила бдительность и уже начала прививать от ВПЧ своих граждан, стала Австралия. Девочек-подростков здесь вакцинируют с 2007 года, и за десять лет уровень инфицированности вирусом среди женщин в Австралии сократился почти в 20 раз.
К 2020 году в список обязательных прививок для девочек-подростков вакцинацию от ВПЧ внесли уже 98 стран, но Россия среди них не числится.
"Мы потеряли 12 лет и до сих пор ничего не делаем. Хотя пример той же самой Австралии говорит, что пора действовать. Вакцинация от ВПЧ должна быть бесплатной. Прививки защищают не только подростков, но и взрослых женщин", - отметил онколог.

Хотя сейчас в отдельных регионах, в том числе в Москве, эту прививку уже можно сделать в обычных поликлиниках, но проблема заключается в том, что поставляемые из-за рубежа в Россию вакцины, до конца не изучены.
Существует вероятность, что они вызывают бесплодие. Также известно, что пациентам, уже зараженным ВПЧ, вакцина не помогает, а, наоборот, она может спровоцировать дальнейшее развитие папилломы, при этом снизив иммунитет.
Кроме того, неоднократно были зафиксированы случаи госпитализации и летального исхода у пациентов, которые сделали прививку.
Обструкция мочеточников при раке шейки матки поздних стадий. Больные с двусторонним сдавленней мочеточников и уремией вследствие прогрессирования рака шейки матки (РШМ) и рака эндометрия (РЭ) представляют серьезную проблему для врачей. Этих женщин желательно разделить на две группы:
1) не получавших ранее ЛТ;
2) с рецидивом заболевания после тазовой ЛТ.
Отличие сдавления мочеточников, вызванного РЭ, от их обструкции при РШМ заключается в том, что в первом случае причина чаще всего связана с распространением процесса за пределами таза, что создает более трудные условия для лечения. Кроме того, при использовании стандартной брахитерапии необходимые дозы облучения сложнее подвести к телу матки, чем к шейке. Этим обусловлен более низкий эффект лечения больных РЭ с помощью ЛТ.
Двустороннее сдавление мочеточников вследствие нелеченного злокачественного новообразования или рецидива рака после хирургического лечения считают серьезным показанием для отвода мочи с последующей адекватной ЛТ. Процент успешных исходов в этой ситуации низкий. Поэтому, несмотря на то что поддерживающая терапия не может остановить прогрессирование уремии и летального исхода, она должна рассматриваться как альтернатива более агрессивному лечению.
Если от поддерживающей терапии в качестве единственного метода воздержались и выбрали активную тактику ведения больной, первым делом следует попытаться установить ретроградные мочеточниковые стенты во время цистоскопии. Если эта попытка не удалась, выполняют чрескожную нефростомию, а затем стент устанавливают антеградно. Третий вариант хирургического отведения мочи заключается в формировании мочевого проводника из петли подвздошной кишки, в которую имплантируют мочеточники, а дистальный конец выводят на кожу (операция Бриккера), либо в создании мочевого резервуара из сегмента кишечника.
Как правило, отведение мочи выполняют до начала ЛТ, что позволяет во время лапаротомии оценить распространенность заболевания. Если обнаруживают метастазы за пределами таза, тактику изменяют, т. к. шансы на выздоровление значительно снижены.
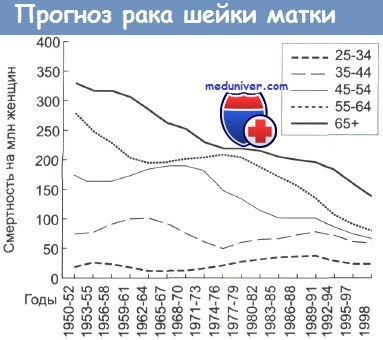
Смертность от цервикального рака в зависимости от возраста женщин.
Больные с двусторонней обструкцией мочеточников после полного курса тазовой ЛТ представляют еще более сложную проблему. Менее чем у 5 % из них сдавление мочеточников вызвано радиационным фиброзом; эту группу больных очень сложно выявить. Для того чтобы исключить рецидив заболевания, выполняют обследование под наркозом: цистоскопию, ректороманоскопию и множественные биопсии.
Если рецидив опухоли не обнаружен, отведение мочи спасает жизнь больной. Поэтому всех больных с двусторонним сдавленней мочеточников после курса облучения необходимо тщательно обследовать с целью дифференциальной диагностики лучевого фиброза и рецидива злокачественного новообразования.
Если доказано, что причина двусторонней обструкции мочеточников обусловлена рецидивом заболевания, решение о дальнейшем лечении — трудная и, в какой-то степени, умозрительная задача. Многочисленные исследования указывают на то, что отведение мочи не обеспечивает приемлемое качество жизни этой группе больных. Brin и соавт. сообщили о 47 больных (5 из них с диагнозом РШМ), которым в связи с обструкцией мочеточников вследствие распространенных злокачественных опухолей, локализованных в тазу, выполнено отведение мочи.
Результаты неутешительны: медиана выживаемости составила 5,3 мес; 50 % больных прожили 3 мес. и только 20 % — 6 мес; после отвода мочи 63,8 % времени оставшейся жизни приходилось па стационар. Delgado сообщил о незначительном увеличении выживаемости больных с выявленными рецидивными опухолями в тазу и почечной недостаточностью, которым проведено отведение мочи. Автор полагает, что не следует прибегать к этой операции, т. к. она исключает более легкую смерть от уремии.
Очевидно, решение об операции следует принимать вместе с семьей и даже, по возможности, с больной. После отведения мочи наблюдается усиление других симптомов рецидива заболевания, вызывающих страдания: мучительной боли в тазу, повторных инфекций и кровотечений. Боль и прогрессирующая кахексия тяготят и больную, и врача. Массивные тазовые кровотечения поднимают непростую в этих ситуациях проблему переливания крови. Неизбежно увеличивается время пребывания в стационаре, а следовательно, финансовые затраты семьи больной достигают огромного размера.

Свищи при раке шейки матки поздних стадий
Свищи ободочной кишки и мочевых путей — типичные осложнения прогрессирующего рака шейки матки (РШМ) и рака эндометрия (РЭ), которые значительно ухудшают качество жизни. Лечение всегда начинают с отведения мочи или кала, что уменьшает соответствующую симптоматику. Постоянная катетеризация мочевого пузыря устраняет недержание мочи, обусловленное наличием свища, что отменяет необходимость хирургического вмешательства. Ушивание свища мочеточника с чрескожной нефростомией — второй вариант лечения.
Однако для эффективного отведения мочи требуется сформировать мочевой резервуар или выполнить другие хирургические вмешательства. Существующие методы хирургической коррекции свищей мочевых путей, возникших вследствие рецидива рака или облучения, редко дают удовлетворительные результаты.
Паллиативное лечение влагалищно-толстокишечного свища сводится к наложению колостомы. Согласно мнению одних хирургов, петлевая колостома обеспечивает адекватное опорожнение кишечника и препятствует выделению кала через свищ. Другие отдают предпочтение одноствольной колостоме, утверждая, что ушивание культи кишки, как при операции Хартманна, полностью блокирует попадание кала во влагалище. При любой ситуации требуется мини-лапаротомия, во время которой и определяют объем операции.
Сексуальная дисфункция при раке шейки матки поздних стадий
Лечение женщин со злокачественными новообразованиями половых органов может осложниться патологическими изменениями влагалища, вызывающими сексуальные расстройства. Чаще они развиваются после лечения рака вульвы, влагалища и РШМ по сравнению с РЭ и РЯ. Это объясняется более частым применением комбинированного лечения (радикальных хирургических операций и ЛТ) при лечении первых трех локализаций опухолей. Согласно публикациям, частота сексуальных расстройств после хирургического лечения, ЛТ или комбинации обоих методов колеблется в широких пределах.
Кроме того, зафиксировано укорочение влагалища после лечения и снижение увлажнения во время полового акта. Женщины жаловались, что эти изменения отрицательно влияют на половую жизнь и вызывают глубокие переживания. Тем не менее частота оргазмов была одинаковой в обеих группах, но диспареуния наблюдалась чаще у женщин, перенесших РШМ. Наконец, данное ретроспективное исследование не выявило статистически значимых различий в количестве сексуальных расстройств между женщинами, перенесшими радикальную операцию и ЛТ. В других же аналогичных исследованиях обнаружено существенное превалирование сексуальных дисфункций у женщин, получивших ЛТ, по сравнению с теми, кто перенес хирургическое лечение РШМ.
Важно учитывать и сравнивать не только результаты лечения рака шейки матки (РШМ), полученные с помощью лучевого или хирургического метода, но и показатели качества жизни и половой функции. Рекомендуют регулярно проводить бужирование влагалища после ЛТ с целью сохранить его длину и эластичность. Заметим, что эффективность этого вмешательства в проспективных исследованиях не изучена. Грамотное назначение ЗГТ и мазей улучшает качество половой жизни у этих женщин.
Следует выявлять и лечить диспареунию, возникающую после лечения злокачественных опухолей женских половых органов, т. к. она ведет к снижению либидо, а это ухудшает отношения между женщиной и ее партнером. Потеря полового влечения женщинами, перенесшими онкологическое заболевание, — типичное явление, представляющее сложную проблему. Спустя длительное время после улучшения общего состояния женщины жалуются на снижение полового влечения или его отсутствие. Психологическая помощь и участие в группах поддержки могут быть полезными в решении этой омрачающей жизнь проблемы.
Читайте также:




