Сахар при гепатите с можно или нет

Гепатит С является опасным и тяжелым заболеванием. Редко этот недуг приходит сам, очень часто он сопровождается ко-инфекциями и другими сопутствующими хроническими заболеваниями. В этих случаях течение заболевания значительно осложняется, происходит стремительно и грозит серьезными последствиями. Поэтому при наличии дополнительных болезней при ВГС очень важно своевременно диагностировать болезнь.
Но что делать, если диагностирован диабет при гепатите С? Как происходит заражение ВГС у диабетиков? Что делать, если при гепатите С сахар в крови повышен? Как лечить ВГС при сопутствующем хроническом заболевании? Есть ли специфическая диета? Ответы на каждый из этих вопросов вы сможете найти в нашей статье.
Течение гепатита С при диабете
Гепатит С и диабет являются довольно частыми спутниками. Зафиксировано немало случаев, когда диабет приводил к ВГС и наоборот. Повышенный сахар при гепатите С обусловлен недостаточной работой печени, зарождающимися проблемами с метаболизмом.
Если же диабет был диагностирован пациенту ранее, он рискует заразиться гепатитом несколько больше, чем другие. Иммунитет таких больных в значительной мере ослаблен, что приводит к неминуемому заражению при любом контакте с инфицированной кровью. В особенности рискуют пациенты, проходящие процедуру гемодиализа или переливания кровяной плазмы. При наличии диабета следует регулярно сдавать кровь на антитела ВГС.
Эти симптомы не купируются обычными лекарствами от гриппа, но со временем могут пройти без дополнительного вмешательства. При повышенном уровне сахара инфекция крайне редко переходит в острую форму. В крайне редких случаях развиваются следующие симптомы:
- Боль в правом подреберье
- Депрессивное состояние
- Утренние приступы тошноты и рвоты
- Желтушность кожных покровов и склер глаз
- Повышение температуры тела
- Осветление кала и потемнение мочи
Для гепатита С при диабете вирусоносительство нехарактерно.
Как происходит заражение ВГС у диабетиков?
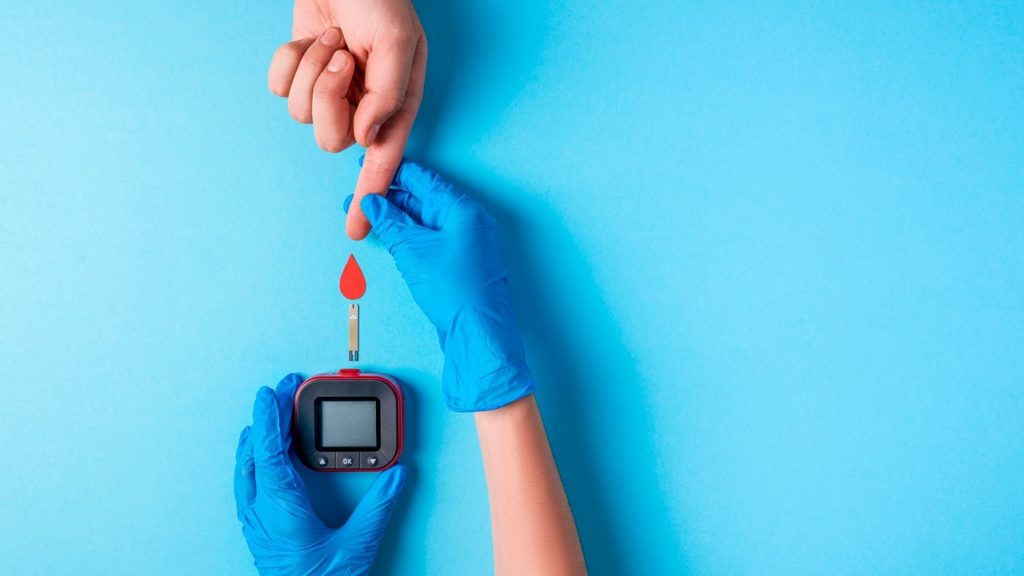
На фоне резко сниженного иммунитета риск заражения гепатовирусной инфекцией возрастает в 10 раз. Поэтому очень важно следить за соблюдением санитарных норм и мер личной гигиены при взаимодействии пациента с окружающими.
Сахарный диабет бывает двух типов:
- Первый – тяжелое хроническое заболевание, характеризующееся дефицитом инсулина, требующее регулярного приема препарата. Эта форма не поддается лечению, со временем приводит к патологиям сердца и сосудов, почек и глаз.
- Второй – лечится при помощи специализированных лекарств, нормализующих уровень сахара в крови.
О возможном наличии данной болезни говорит постоянная жажда и ощущение сухости во рту. При появлении данных симптомов следует как можно быстрее сдать анализы крови на проверку уровня сахара.
Так как симптомы ВГС при диабете достаточно стерты, одновременно с тестом на уровень глюкозы рекомендуется сдать и анализы на наличие гепатовируса. Заразиться гепатитом С пациент может:
- При нанесении татуировки или пирсинга
- Во время стоматологических, хирургических или процедурных медицинских манипуляций
- При использовании чужой зубной щетки или бритвы
- При уходе за инфицированным пациентом
Лечение гепатита С при диабете
Рассматриваемые заболевания приводят к серьезным осложнениям. Но, если диабет поддается лечению не всегда, то ВГС в настоящее время лечится достаточно быстро. Пр подтверждении соответствующего диагноза приступить к терапии необходимо как можно быстрее, так как чем быстрее пациент приступит к терапевтическим мерам, тем больше шансов на выздоровление у него будет.
Так как вирусный гепатит С может негативно повлиять на количество сахара в крови больного с началом лечения лучше не медлить. Также следует помнить, что:
- Лечение ВГС Интерфероном и Рибавирином при диабете противопоказано. Это связано с тем, что Интерферон повышает уровень глюкозы в крови и ингибирует углеводный обмен. В случае повышения глюкозы, от приема Интерферона необходимо отказаться. Рибавирин, в свою очередь, не подходит для монотерапии и не может самостоятельно победить болезнь.
- Некоторые лекарства, применяемые при диабете, негативно влияют на всасываемость Софосбувира. Поэтому их прием должен контролировать лечащий врач.
Для лечения вирусного гепатита рекомендуется принимать инновационные противовирусные препараты прямого действия (ПППД). Основой любой схемы лечения, основанной на применении ПППД, является Софосбувир. По результатам анализа на генотипирование, определяется дополнительный препарат из разряда NS5A-игнибиторов:
- Ледипасвир — при генотипах 1, 4, 5 и 6
- Даклатасвир — при gen 1, 2, 3 или 4
- Велпатасвир — применяется при всех генетических типах заболевания
Терапевтический курс, в зависимости от тяжести заболевания, длится от 12 до 24 недель. После курса приема ПППД можно принимать гепатопротекторы для ускоренного восстановления функций печени.
Диета для диабетиков при ВГС
Немаловажной при лечении гепатита и диабета является специализированная диета. Больному придется отказаться от сладкого, жирного, жаренного, острого и свежей выпечки. Так как при гепатите С сахар в крови пациента нестабилен, ему следует отдавать предпочтение следующим продуктам и блюдам:
- Отварной куриной грудке без специй или диетическим котлетам на пару
- Свежим овощам, овощным рагу и бульонам
- Свежим фруктам в умеренном количестве (так как во фруктах содержится много сахара, фруктозы)
- Злаковым кашам, приготовленным на воде
В случае диабета при гепатите С больному придется навсегда отказаться от спиртных напитков и табакокурения. Эти вредные привычки способствуют перегрузке печени и развитию цирроза и фиброза в ее тканях.
Заключение
Таким образом, повышенный сахар при гепатите С не является препятствием для терапии данного заболевания. Однако самолечение при ВГС и сахарном диабете недопустимо. Лечение должен подобрать лечащий специалист.

Гепатит с диабетом диагностируется одновременно довольно часто. Гипергликемия ослабляет иммунитет, нарушает целостность кожных покровов, ухудшает работу печени. Это существенно повышает риск заражения вирусной инфекцией. Обе болезни требуют коррекции лечения, так как многие противовирусные средства повышают показатели глюкозы и вызывают ряд побочных реакций.
Взаимосвязь двух болезней
Выявлено, что распространенность гепатита С у людей с сахарным диабетом оказалась выше, чем в общем по популяции (5-33% против средних по планете 3%). Связано это с тем, что вирус гепатита С оказывает прямое действие на обмен глюкозы. Испанские ученые выяснили, что при инсулинорезистентности повышается активность антивоспалительных цитокинов. Гормоноподобные пептиды и белки способствуют появлению сахарного диабета.
Хронический гепатит С способствует образованию иммунных комплексов. Они расстраивают работу поджелудочной железы. В результате нарушается углеводный обмен, развивается диабет.
Риск заражения гепатитом увеличивается у всех диабетиков:
- Больные могут заразиться вирусом при многоразовом использовании глюкометров или шприцев, через которые вводится инсулин.
- Фактор, повышающий риск инфицирования, – это наличие ран на слизистых и коже у людей, страдающих от диабета. Через долго не заживающие язвы вирус с легкостью проникает в организм.
- Люди с диабетом вынуждены чаще посещать медицинские учреждения и проходить манипуляции, которые потенциально повышают риск инфицирования ВГС.
Вероятность заражения гепатитом на фоне сахарного диабета и наоборот повышается из-за того, что у больного очень ослаблен иммунитет.
Гепатит С не только способствует развитию диабета, но и в разы повышает вероятность появления рака или цирроза печени.
Клиническая картина
Сахарный диабет 2 типа и гепатит сопровождаются характерной симптоматикой. Это осветление каловых масс и изменение цвета мочи, ухудшение настроения, слабость, пожелтение белков глаз и лица.
Другие симптомы совместного протекания вирусной инфекции и эндокринного заболевания:
- ухудшение аппетита;
- постоянно повышенная температура (37-38,5°C);
- мышечная, суставная боль;
- увеличение печени (в зоне правого подреберья появляется выпирание).
Лечение гепатита С при сахарном диабете
При наличии характерных симптомов диабета и вирусного поражения печени нужно срочно обратиться к инфекционисту или гепатологу. Чтобы подтвердить диагноз, следует сдать общий и биохимический анализ крови, исследовать кровь на свертываемость. Также проводится ПЦР-диагностика, позволяющая определить присутствие возбудителя даже при его минимальной концентрации в крови.
Терапия вирусного поражения печени и диабета должна быть комплексной. Стоит отказаться от пагубных привычек, регулярно получать умеренную физическую нагрузку. Больному необходимо правильное питание, основанное на здоровых блюдах.
Лечение гепатита при диабете заключается в специфических препаратах, которые не вызывают гипергликемию. Пациенту назначаются противовирусные средства, гепатопротекторы, витамины группы В. Также рекомендован прием лекарств, снижающих уровень холестерина и нормализующих деятельность желчевыводящей системы.
Диабетики с гепатитом С не могут проходить традиционный курс терапии. Больным нельзя применять некоторые противовирусные препараты. Во время их приема увеличивается концентрация сахара в крови, ухудшается здоровье.
При тяжелом декомпенсированном нарушении углеводного обмена диабетикам противопоказано лечение интерфероном (часто назначаемое лекарство от гепатита С).
Интерферон увеличивает показатели глюкозы, нарушает обмен углеводов. Поэтому при диабете от применения препаратов, содержащих это вещество, стоит отказаться.
Значительно повысить вероятность выздоровления способны противовирусные средства, оказывающие прямое воздействие на возбудителя инфекции. Это Даклатасвир, Велпатасвир, Ледипасвир, Софосбувир и их дженерики из Индии или Египта. Подобные препараты не расстраивают углеводный обмен, практически не провоцируют негативных реакций.
Исследования показали, что при приеме противовирусных лекарств по назначенной врачом схеме у диабетиков нормализовался уровень глюкозы.
При одновременном протекании заболеваний показано сбалансированное питание. Важно, чтобы количество калорий не было минимальным – для женщин около 1500 ккал, для мужчин – 1800 ккал в сутки.
Врачи рекомендуют ежедневно употреблять овощи и зелень. Эти продукты содержат компоненты, необходимые печени. Также они улучшают процессы переваривания в кишечнике.
Не менее полезно есть пищу, богатую белком. Мясо, рыба, орехи, бобовые, нежирная молочная продукция или семена нормализуют уровень сахара в крови.
Для энергии организму необходимы сложные углеводы, продукты, богатые клетчаткой, витаминами группы В, цинк, минералы. Все эти вещества содержит цельный овес, дикий или коричневый рис, гречка.
При хроническом гепатите С организм плохо перерабатывает железо. Переизбыток вещества перегружает печень. Поэтому продукты, содержащие железо, важно употреблять в умеренном количестве.
Чтобы не усугубить течение заболеваний, необходимо отказаться от употребления спиртного, вредной жирной пищи. Противопоказаны фаст-фуд, сладости, соленые продукты.
Так как диабет и вирусный гепатит часто протекают совместно, диабетикам необходимо сдавать анализы на ВГС каждые 3 года. Результаты исследований показали, что успешная терапия вирусной инфекции может предупредить опасные осложнения гипергликемии и облегчить течение хронического эндокринного заболевания.

- Эффективность: лечебный эффект через 30 дней
- Сроки: постоянно
- Стоимость продуктов: 1500-1600 руб. в неделю
Общие правила
Среди разновидностей гепатитов гепатит С наиболее опасен. Смертность значительно выше, чем при гепатите А. В 75% случаев он приобретает хроническое течение, а 20-40% больных страдают циррозом печени, у 1-4 % возникает гепатоцеллюлярная карцинома. Если у больного в крови определяется РНК вируса гепатита С в течении 6 месяцев, можно говорить о хронической форме заболевания. Заболевание является потенциально фатальным. Прогрессирующее поражение печени часто протекает без симптомов и проявляется на стадии цирроза, когда лечение уже неэффективно.
Основной путь передачи — с кровью, именно поэтому заболевание приобретает распространение в связи со шприцевой наркоманией и многоразовым использованием нестерильных игл. Возможны и другие пути заражения: гемодиализ, переливание крови, повреждение кожи нестерильными иглами, передача со слюной и во время половых контактов. При попадании вируса в организм возможно развитие двух вариантов:
- Острый гепатит (желтушная или безжелтушная форма) с обязательными клиническими симптомами гепатита (увеличение печени, интоксикация, астенический и диспепсический синдромы).
- Бессимптомная форма — отсутствуют жалобы и симптомы, характерные для гепатита.
Острые манифестные формы бывают легкой, средне тяжелой и тяжелой степени. В ряде случаев отмечается затяжное течение: с длительной желтухой и повышением ферментов в крови. Бессимптомная форма наиболее распространенная, но не обнаруживается в острый период. Пациенты нe подозревают о наличии у них инфекции и служат источником заражения других. В дальнейшем субклинические формы могут заканчиваться выздоровлением или переходить в хронический гепатит.
Выздоровление наблюдается в 15-25% всех случаев острого гепатита, в остальных случаях — переход в хроническую форму. При хроническом течении клинические проявления незначительны: повышенная утомляемость, слабость, плохое настроение, может быть снижение аппетита, тошнота после жирной или острой пищи. При варианте хронической формы с высокой активностью заболевание носит волнообразный характер — периоды обострения сменяются ремиссией. Многократно повторяющиеся обострения заканчиваются переходом в вирусный цирроз печени.
Лечение гепатита С дорогостоящее, а вероятность выздоровления невысока. Для лечения рекомендуется использовать Роферон А (интерферон альфа-2а). Интерферон-терапия показана больным от 18 до 60 лет, при наличии постоянного повышения уровней АЛТ и РНК ВГС в крови. Вводится 3 млн МЕ 3 раза в неделю в течение года, если РНК ВГС исчезает через 3 месяца от начала лечения. Если обнаруживается после 3 месяцев лечения, то продолжать терапию нецелесообразно. Наиболее эффективно лечение ИФН альфа при низком уровне РНК вируса и наличии умеренных гистопатологических изменений в печени по результатам биопсии.
Кроме интерферона альфа-2а может быть применен рибавирин. Существует несколько схем лечения: ИФН альфа, рибавирин в комбинации с ИФН альфа, только рибавирин, кортикостероиды с рибавирином.
А терапия интерфероном абсолютно эффективна у 35% больных, в 65% случаев способствует положительной динамике печеночных трансаминаз и в 29% оказывает поддерживающий эффект. Тем не менее, у 50-90% больных после отмены наблюдается повторное обострение. Весьма перспективным можно считать лечение препаратом Пегасис. Длительное выведение его из организма дает возможность назначения 1 раз в неделю. Официальная медицина против того, чтобы применять лечение голоданием при вирусных гепатитах. Это связано с тем, что:
- Печень не получает полезные вещества и может потерять 50% своего объема. Она является органом метаболизма, поэтому у больных происходят глубокие нарушения обмена веществ.
- При голодании токсины из кишечника всасываются и проходят через печень.
- Вирусная нагрузка возрастает.
- Длительное голодание при циррозе может способствовать развитию печеночной энцефалопатии.
Следует учитывать, что нет подтвержденных данных о высокой эффективности голодания при этом заболевании. Единичные случаи улучшения состояния здоровья не могут быть приняты во внимание. Определенные ограничения и исключение из рациона вредных для печени блюд и продуктов считается лечебной диетой, а не голоданием.
Такие факторы, как злоупотребление алкоголем и неправильное питание во многом ускоряют процесс поражения печени. Какая диета при гепатите С должна применяться? Больные должны соблюдать Диету №5 в период ремиссии, а при обострении — №5А. Ассортимент продуктов данного варианта соответствует Диете №5, но в ней присутствует более тщательная кулинарная обработка — отваривание и обязательное протирание или пюрирование. Диета применяется на 2-4 недели, а потом больной переводится на основной стол.
Общими принципами питания больных являются:
- Обеспечение полноценным белком (1,0–1,2 г на кг веса).
- Увеличение его содержания при жировом гепатозе. Отмечено, что при вирусном гепатите С присутствует выраженная жировая дистрофия гепатоцитов.
- Ограничение белка при печеночной недостаточности в стадии декомпенсации и угрожающей коме.
- Адекватное содержание жира до 80 г/день.
- Обеспечение сложными углеводами (они должны составлять 50% от энергетической ценности) за счет употребления круп, злаков, овощей и фруктов.
- Обогащение рациона витаминами (группы В, С, фолатами).
- Контроль содержания соли (ограничение до 8 г, а при отеках и асците — до 2 г).
- Включение в питание специализированных продуктов (белковых композитных смесей для белковой коррекции рациона).
Рацион питания не должен содержать продуктов, которые раздражающе действуют на желчные протоки, а также плохо усваивающихся тугоплавких жиров. Для пациентов с хроническим гепатитом С характерно повышение веса, что обусловлено повышенной калорийностью рациона за счет животных жиров и большого количества простых углеводов, поэтому они ограничиваются в рационе.
Диета при гепатите С должна содержать достаточное количество белка, так как его употребление снижает катаболические процессы (распада), нормализует иммунный статус больного и улучшает функции печени. Употребление адекватного количества белка является условием поддержания мышц и регенерации клеток печени.
Питание больного обогащено липотропными продуктами — они улучшают обменные процессы в печеночной клетке и предупреждают развитие жировой дистрофии. Это нежирная говядина, молоко, сыворотка, творог, соя, соевая мука. Пища готовится на пару, тушится, отваривается или запекается и подается в теплом виде 5 раз в день. В основной диете пища не измельчается.
Рацион должен содержать достаточное количество витаминов (группы В, кислот фолиевой и липоевой).
Источники фолиевой кислоты: листья салата, лука, петрушки, фасоль, бобы, чечевица, брокколи, цветная капуста и брюссельская, обычная белокочанная, морковь, кукуруза, арбузы, помидоры, тыква, свекла, спаржа. В чечевице содержится почти половина суточной нормы. Из фруктов можно назвать апельсины, лимоны, минеоле, груши, яблоки, малина, смородина, абрикосы, клубника, бананы, киви, виноград, гранат, папайя. Ее содержат: гречиха, пшеница и рожь, но количество уменьшается при приготовлении. Витамин усвоится полностью, если есть пророщенные зерновые.
Липоевую кислоту содержат говядина, все виды капусты, зеленый горошек, болгарский перец, тыква, свекла, репчатый лук, маниока, баклажан, рис, гречиха, овсяная крупа, говядина, сметана, кисломолочные напитки, яйца, гранат, абрикосы, хурма, вишня, апельсины, яблоки, слива, айва, инжир, черная смородина, шелковица, ежевика, фундук, миндаль, кешью.
Для больных с хроническими заболеваниями печени важна обеспеченность селеном, медью, кальцием, магнием, фосфором, а при циррозе — еще и цинком. Установлено, что дефицит цинка усиливает явления печеночной энцефалопатии. Нужно включать продукты с этими микроэлементами или восполнять приемом минерально-витаминных комплексов.
Источники селена — морепродукты, бразильские орехи, цельные злаки, мука грубого помола, печень птицы, говяжья и свиная печень, пшеничные отруби, рис, пшеница, кукуруза.
Магний можно получить, употребляя семена кунжута, кешью, миндаль, бразильский орех, бананы, курагу, чернослив, грейпфрут, манго, дыни, соевые бобы, черные бобы, арахис, листовые овощи, тыкву, артишок, мангольд, палтуса, окуня, камбалу.
Высокое содержание кальция в молочных продуктах, цитрусовых, семени кунжута.
Медь вместе с витамином С снижает активность вирусов и особенно важна при гепатитах. Источники меди — соя, твёрдые сыры.
Известными источниками цинка являются морепродукты, говядина, печень животных, отруби пшеничные, кольраби, арахис, кедровый орех, бразильский, грецкий, семена мака, кунжута, семечки тыквы и подсолнечника.
Большинство больных с заболеваниями печени имеют дефицит витамина Д. В организме под действием солнечного облучения продуцируется этот витамин. Но больным с гепатитом солнечная радиация может нанести вред. Она может усугубить течение заболевания и снизить эффективность противовирусного лечения, если больной его получает. Кроме того, рибоверин и софосбувир вызывают светочувствительность (аллергия на солнце), сопровождающуюся сыпью, зудом и даже солнечными ожогами. В связи с этим нужно избегать длительного пребывания на солнце и принимать солнечные ванны до 10 утра после 18 часов. Необходимо использовать солнцезащитный крем с SPF 30 и защитную одежду.
Витамин Д можно получить с продуктами питания. Это сельдь, печень трески и палтуса, сметана, лосось, скумбрия, кисломолочные продукты, творог, сливочное масло. Иногда можно позволить себе эти калорийные продукты.
При гепатите можно устраивать разгрузочные дни: яблочный (до 1,5 кг в день), овощной (такое же количество сырых овощей, можно частично заменять фруктами), творожный (норма 500 г), кефирный (1,5 л в день).
При циррозе печени с явлениями печеночной недостаточности в рационе больного ограничивают количество белка. Это необходимо для профилактики энцефалопатии.
Больной должен употреблять преимущественно растительный белок (зеленый горошек, бобовые, крупа киноа, орехи, семечки, кунжут). Параллельно в рацион вводятся белковые смеси с разветвленными аминокислотами. Показано также увеличение углеводов в рационе за счет простых и сложных.
Предусматривается использование пищевых волокон (злаки, хлеб из муки грубого помола, овощи, фрукты, отруби). Растворимые пищевые волокна (фрукты, овощи, сушеные бобы, чечевица, соя, овсяная крупа, рис, ячменная крупа, орехи, семечки) и плохо всасывающиеся дисахариды (лактулоза) влияют на метаболизм азота в кишечнике и полезны при печеночной недостаточности. Важно также использование добавок, содержащих цинк.
При легкой энцефалопатии ограничение белка вводится на непродолжительное время. Количество ограничивается (50-75% от возрастной нормы) для профилактики отека мозга. При прогрессирующей недостаточности в прекоматозном состоянии полностью исключают животный белок и резко ограничивают/исключают жиры. В достаточном количестве больной должен получать легкоусвояемые углеводы: фруктовые и ягодные соки, чай с сахаром, настой сухофруктов, кисели и компоты.
Больным назначают парентеральное питание, а питьевой режим находится под строгим контролем, так как нарастают асцит и отеки. Эффективная нутритивная поддержка включает энтеральное питание: доказогексаеновую кислоту и структурируемые липиды, аминокислоты с разветвленными цепями. Это позволяет обеспечить нормальное питание и повысить качество жизни больных.
В период выхода из комы в питание постепенно вводят белок и увеличивают его количество. Длительное пребывание на безбелковом питании не обеспечивает нормальных репаративных процессов в печени. Легкий асцит, который не вызывает большого дискомфорта при дыхании и движении, чаще не требует ограничения соли. В более тяжелых случаях соль ограничивается до 1-2 ммоль/кг веса.
Разрешенные продукты
Правильное питание в период ремиссии включает:
- Нежирное мясо и птицу (следует предпочесть говядину, курицу, индейку, телятину, мясную свинину можно употреблять ограничено), приготовленные отвариванием и запеканием после отваривания. Для разнообразия можно готовит блюда из фарша (котлеты, зразы, кнели, биточки, запеканки).
- Нежирную рыбу, которую нужно включать в рацион чаще мяса, поскольку она легче усваивается. Рыбные блюда тоже готовят в отварном и запеченном виде. Используют треску, путассу, судак, минтай, навагу, щуку, хек.
- Сметанные или молочные соусы для мясных, рыбных и овощных блюд. Эти соусы используют для запекания.
- Супы на овощных бульонах. Их готовят с крупами, макаронами или овощами. В период ремиссии составляющие супов не измельчаются, а рацион расширяется за счет борщей и щей, которые можно готовить с савойской капустой, если белокочанная вызывает вздутие. Обязательным условием приготовления первых блюд является не использование зажарки овощей и ограничение количества томатной пасты.
- Серый и белый хлеб, можно ржаной и с отрубями. Любой хлеб употребляется подсушенным. Больные могут употреблять галетное печенье, бисквит, печеные пироги из несдобного теста.
- Многие овощи (исключается редька, редиса, чеснок, грибы, зеленый лук, маринованные овощи). Их употребляют в сыром или тушеном виде. Из зеленого горошка можно готовить пюре. Зеленый горошек является легкой белковой пищей, которая, в отличие от блюд из зрелых бобовых, не вызывает вздутия. В винегреты разрешается добавлять некислую квашеную капусту, а блюда заправлять укропом и петрушкой.
- Фрукты и ягоды в любом виде. Единственное условие — они должны быть спелыми. Полезны для больных сухофрукты, поскольку содержат микроэлементы, необходимые при этом заболевании. Из фруктов готовят компоты, кисели, желе.
- Умеренное количество сладостей. Может быть безе и меренги, мармелад, карамель, конфеты без шоколада, натуральная пастила, варенье и мед.
- Яйца употребляют в виде омлетов или всмятку.
- Сливочное масло (20-30 г), поскольку оно хорошо усваивается и содержит жирорастворимые витамины. Необходимо ограничивать тугоплавкие жиры в связи с тем, что они плохо усваиваются, и вызывают развитие жировой дистрофии печени. Очень важно употребление растительных масел, которые усиливают желчеобразование и желчеотделение. Ненасыщенные жирные кислоты растительных масел активируют липолиз (распад жиров) и улучшают холестериновый обмен. Можно употреблять любые нерафинированные масла (оливковое, хлопковое, соевое, подсолнечное, льняное, кукурузное). Их добавляют в натуральном виде в блюда. Количество зависит от переносимости — обычно 2-3 ст. л.
- Нежирные молочные продукты, которые обладают липотропным действием, должны ежедневно присутствовать в рационе. Кроме того, они обеспечивают больного кальцием. Можно употреблять кефир, йогурт без добавок, ацидофилин, простоквашу, полужирный творог и молоко в составе блюд. Сметана используется как приправа к блюдам.
- Любые крупы, из которых готовят каши, запеканки с овощами и творогом.
- Некрепкий зеленый чай, травяной чай, воду без газа, овощные и фруктовые соки, настой шиповника.

Питание при гепатите С
- Ни в коем случае не употреблять алкоголь ни в каком виде.
- Табакокурение (а тем более – наркотики) придется бросить.
- Сон должен быть полностью налажен, спать нужно не меньше 7 часов в сутки.
- Нельзя доводить себя до состояния острого голода – есть нужно дробно и не пропускать прием пищи. Однако, и переедать, наверстывая упущенное, если пропустил, тоже нельзя.
- Постоянно следить за весом, не допускать резких похуданий или избыточного набора веса.
- Обязательно заниматься физкультурой, поддерживать физическую форму.
- Не допускать стрессовых ситуаций, избегать нервозного состоя\ния, стараться пребывать в хорошем настроении.
- Диета при гепатите должна содержать мало жиров и много клетчатки, которая есть в овощах, фруктах, цельнозерновых кашах.
Одно из составляющих лечения гепатита – это диета. При гепатите назначается диетический стол №5. Задача данной диеты – как можно более результативное восстановление работы печени, поэтому употребляемые продукты не должны повреждать клетки печени и провоцировать нарушение метаболического процесса.
- Питание при гепатите обязательно подразумевает регулярность и полноценность, Витамины и другие полезные вещества должны присутствовать в полном объеме, но при этом пища должна быть легкоусвояемой.
- Нельзя употреблять т.н. трансжиры – они содержатся в маргарине, фастфудной продукции, концервированных продуктах, магазинной выпечке. Нельзя употреблять гидрогенизированные масла. Для этого при покупке, например, крекеров нужно внимательно читать состав.
- Содержание холестерина и насыщенных жиров в еде должно быть низким – до 30; за день. Продукты, содержащие насыщенные жиры: сливочное масло, цельное молоко, мороженое, мясо красных сортов. Нельзя поэтому есть жареные блюда.
- Свежих овощей и фруктов в меню должно быть много. При этом сухофрукты и соки не должны заменять свежие продукты.
- Если больной любит каши, лучше отдать предпочтение крупам с отрубями, из цельного зерна.
- Белковые продукты лучше употреблять растительного происхождения – орехи. бобовые, семечки. горох, гречка.
- Сахара и соли должно быть минимум.
- Жидкости в день нужно принимать до 8 стаканов за день.
- Калорийность дневного рациона должна быть ниже затрат, если нет цели прибавить в весе.
- Голодание при гепатите – неподходящий способ лечения. При рвотных позывах нужно уменьшить количество съедаемой за раз пищи, но увеличить количество подходов к столу.
- Температура пищи должна быть нейтральной, теплой.
Растительное масло, мясо отварное или запеченное, вегетарианские супы, рыба нежирных сортов, обезжиренные кисломолочные продукты, каши гречневая, овсяная, манная, рисовая, хлеб черствый, фрукты, ягоды и овощи. Лучше все измельчать в блендере или делать пюре.
Сласти – мороженое, конфеты, пирожное, вся выпечка, специи и приправы, кофе, шоколад, копчености и маринад, крепкие бульоны, жирные мясо и рыба, яичные желтки, мясная требуха, колбасы, консервы, грибы.
САМЫЕ ИНТЕРЕСНЫЕ НОВОСТИ
Продукты, которые нельзя употреблять при вирусном гепатите С
Печень принимает участие в многих важных процессах в организме, включая пищеварение и обезвреживание опасных токсических веществ. Вирусный гепатит С может повлиять на функционирование печени и нарушить ее деятельность. Важную роль в предотвращении развития цирроза играет правильное питание. Каждому пациенту с вирусным гепатитом С нужно знать, какие продукты следует избегать.
Полное устранение спиртных напитков из своей жизни – это самое главное изменение в образе жизни для больных с вирусным гепатитом.
Клейковина очень сильно способствует воспалению, так как организм человека не приспособлен к ее перевариванию. Пшеница – особенно ее генномодифицированные сорта – содержит большое количество глютена.
Водопроводная вода может содержать большое количество тяжелых металлов, хлора, фтора, неорганических химических веществ и соединений, которые могут повредить печень. Даже при ежедневном приеме душа в организм могут попасть токсины путем всасывания через кожу и вдыхания через легкие. Вместо водопроводной, лучше употреблять фильтрованную или питьевую воду в бутылках. Дистиллированную воду пить можно только в небольших количествах.
Бесполезные продукты – это пища, которая не обладает никакими полезными для организма свойствами. Они, как правило, не являются хорошими источниками питательных веществ. Более того, эти продукты часто содержит ингредиенты, от которых человеку с гепатитом лучше держаться подальше – жиры, сахара, химические вещества и пищевые добавки. Больной печени не нужен этот дополнительный стресс.
Белую муку часто обрабатывают химическими веществами. Во время этого процесса утрачивается большинство витаминов и минералов (примерно 78%). При употреблении продуктов из такой муки организму для их переваривания необходимы дополнительные витамины и минералы.
Гидроненизированные (рафинированные) масла – еще один продукт, с которым трудно справиться печени пациентов с гепатитом. Лучше всего употреблять льняное или оливковое масло.
Фруктовые соки содержат сахар в высоких концентрациях. Сахар – это шок для печени, стресс для процесса пищеварения и поджелудочной железы. Кроме того, он является питательным веществом для вируса гепатита С.
Эти вещества очень тяжело перерабатываются печенью. Если у человека есть гепатит, от их употребления необходимо отказаться.
Молочные продукты очень тяжело усваиваются в пищеварительном тракте взрослого человека. У пациента с гепатитом их употребление может способствовать вздутию и боли в животе, метеоризму, диарее, тошноте и рвоте.
Все эти продукты содержат неестественные вещества, консерванты, наполнители и химические соединения. Здравый смысл говорит, что они вредны для здоровья любого человека, тем более больного вирусным гепатитом.
Принципы диеты при гепатите С
Какая диета при гепатите С, В и А самая эффективная? Медики утверждают, что при гепатитах рацион должен состоять из продуктов с низким содержанием холестерина и жиров. Для того чтобы восстановить нормальную работу печени, в день нужно употреблять не менее 300-350 г сложных углеводов.

Диета при гепатите А должна быть щадящей. В меню надо включить пищу, которая обеспечит нормальное функционирование печени и желчевыводящих путей. Основная цель диеты #8212; нормализовать жировой обмен и функцию накопления гликогена.
Медики утверждают, что питание при гепатите А на 65-70% должно состоять из сложных углеводов. В день желательно съедать не менее 350 г углеводов, 90 г белка и 80 г жиров. Отметим, что из рациона лучше всего исключить животные жиры. Кушать надо дробно и небольшими порциями. Медики рекомендуют питаться не менее 5-6 раз в день. Дробное питание обеспечит нормализацию обменных процессов в организме и снимет нагрузку с печени. Отметим, что желательно снизить потребление соли. Медики советуют съедать не более 3-4 г соли в день.
Важное значение имеет температура пищи. Температура блюд должна составлять не более 60°С. Таким образом еда не будет перегружать печень и будет лучше усваиваться. Кроме того, нельзя забывать о питьевом режиме. В день рекомендуется выпивать не менее 2-2,5 л воды.
Что можно есть при гепатите А? Специалисты советуют включить в меню следующие продукты:
- Диетические галеты.
- Овощные бульоны.
- Нежирное мясо. Например, можно есть постную говядину или мясо кролика. В качестве альтернативы можно употреблять нежирную рыбу. Отлично подойдет хек, окунь или камбала.
![]()
- Каши. Рекомендуется отдать предпочтение рису, гречке и овсянке. Иногда можно съедать немного вермишели.
- Омлеты из яичных белков, приготовленные на пару.
- Мед.
- Обезжиренные кисломолочные продукты. Например, можно есть творог или йогурт.
- Зеленый чай или отвар шиповника.
- Некислые фрукты.
На диете нельзя есть кондитерские изделия, помидоры, жирные молочные продукты, жареную пищу, грибы, консервы, сало, майонез, копчености, соленья, жирную рыбу, мучные изделия, яичные желтки и жирное мясо. Кроме того, запрещено пить кофе, алкогольные напитки, газировку и черный чай. Также нельзя добавлять в пищу острые приправы.
Питание при гепатите В не имеет большого количества ограничений.
Медики утверждают, что при данном недуге нужно придерживаться общих правил сбалансированного питания. В меню должны преобладать злаки, рис, гречка, овощи и фрукты. Молочные продукты и мясо нужно есть в ограниченном количестве. Специалисты придерживаются мнения, что в день нужно съедать не более 80-100 г белка. Львиную долю рациона должны составлять сложные углеводы. Кондитерские изделия и мучное можно есть, однако в ограниченном количестве.
Питаться при гепатите В следует дробно и небольшими порциями. Отметим, что запивать еду крайне не рекомендуется. Диета при хроническом гепатите В будет несколько отличаться. Например, пациенту нельзя употреблять мучное, алкогольные напитки и сладости. Кроме того, при хроническом гепатите следует снизить количество соли в рационе.
Примерное меню при гепатите В будет следующим:
- Завтрак: 250 г овсяной каши с медом, стакан зеленого чая.
- Второй завтрак: 1 банан или 2 груши.
- Обед: 300 г овощного бульона, 250 г отварной курицы, стакан компота из сухофруктов.
- Полдник: стакан нежирного кефира или 250 г творога.
- Ужин: 250 г овощей, приготовленных на пару. Также можно съесть 200-250 г отварной индейки.
Существуют рецепты блюд, которые помогут разнообразить рацион при диете.
Например, можно приготовить морковный салат с курагой. Для его приготовления возьмите 150 г моркови, 50 г кураги, ½ ч. л. сахара и 30 г сметаны. Морковь нужно очистить от кожицы и натереть. Затем опустить курагу в кипяток примерно на 5-10 мин и нарезать ее мелкой соломкой. После этого смешать курагу с морковью, добавить сахар и сметану.
Еще можно сделать пудинг. Для приготовления десерта возьмите 2 ст. овсяных хлопьев, 100 г натертой тыквы, 1 ст. молока, 2 ст. л. сахара и 2 куриных яйца. Для начала отварите овсяные хлопья и добавьте к ним сахар. Затем положите натертую тыкву на сковороду, добавьте к ней молока и тушите в течение 10-15 мин. После этого смешайте тыкву с овсяными хлопьями. К полученной кашице добавьте взбитые яичные белки. Далее намажьте немного масла на противень и выложите на него полученную смесь. Запекайте десерт при температуре 180°С в течение 20-30 мин.
Диета при гепатите С должна быть строгой. Медики отмечают, что сбалансированное питание поможет ускорить процесс выздоровления и снимет лишнюю нагрузку с органов желудочно-кишечного тракта. Питание при гепатите С должно состоять преимущественно из сложных углеводов и полезных жиров. Рацион можно дополнить небольшим количеством белковых продуктов. Отметим, что питание при гепатите С в стадии обострения будет несколько меняться. Например, калорийность рациона и количество белка в нем должно быть значительно снижено.

Что нельзя есть при данном заболевании? Медики советуют исключить из рациона следующие продукты:
- Соленья.
- Консервы.
- Жареную пищу.
- Мясо птицы.
- Жирную рыбу.
- Мясные бульоны.
- Кондитерские жиры.
- Хлебобулочные изделия.
- Крепкий чай, кофе.
- Алкоголь.
- Острые специи.
- Кондитерские изделия.
Употреблять в пищу следует только полезные продукты. Например, меню должно включать в себя творог, каши на воде, ягоды, овощные соки, цельное молоко. Отметим, что желательно выбирать кисломолочные продукты с минимальным количеством жира. Каши можно заменить небольшим количеством макаронных изделий. Овощи и фрукты желательно готовить на пару или в духовке. Из сладостей можно есть мед или пастилу.
Для того чтобы разнообразить диету для больных гепатитом С, можно использовать различные рецепты блюд. Например, можно приготовить котлеты из мяса кролика. Для приготовления блюда вам понадобится 150 г кролика, 1 ст. л. молока, 10 г твердого сыра, 15 г сливочного масла. Для начала пропустите мясо через мясорубку и добавьте в фарш натертый сыр. После этого приготовьте соус. Для этого смешайте в блендере молоко, сливочное масло и твердый сыр. Далее сформируйте котлеты и полейте их соусом. Запекайте котлеты в духовке при температуре 180°С в течение 30-35 мин.
Диета после гепатита С будет иметь меньше ограничений. Например, можно употреблять в небольшом количестве мучные изделия, кофе и жирную рыбу. С разрешения врача можно включить в рацион мясо птицы и бульоны.
Отметим, что диета после гепатита С не должна включать в себя консервы, острую пищу и алкогольные напитки. Кроме того, после выздоровления нужно соблюдать все принципы правильного питания при гепатите С.
Например, питаться следует дробно. Кроме того, нельзя забывать о питьевом режиме. В день надо выпивать по крайней мере 2 л очищенной воды.
Читайте также:






