Структура генома вируса гепатита тест
По оценкам эпидемиологов, в России около 5 млн человек имеют HBV вирус в крови. В мире эта цифра достигает 2 миллиардов, то есть, каждый четвертый житель планеты болен или является носителем вируса.
О чем я узнаю? Содержание статьи.
Что такое HBV?
Строение ДНК HBV
Вирус гепатита В состоит из 3 антигенов:
- Поверхностный антиген ( HBsAg ) формирует оболочку вируса.
При заболевании анализ покажет высокие значения HBsAg. - Антиген инфекциозности ( HBeAg ) обеспечивает повышенную заразность HBV.
- Ядерный, или сердцевидный антиген, тесно связанный с ДНК-полимеразой вируса ( HBcAg, он же HBcorAg ).
Молекула ДНК HBV состоит из двух цепочек, замкнутых в кольцо. Одна из цепочек полная, содержит около 3200 нуклеотидов. Другая цепь укороченная , в ней 1800-2800 нуклеотидов. За синтез белков и воспроизводство вирусных частиц отвечают последовательности ДНК. Ген Р кодирует полимеразу, ген С – HBcAg, ген S отвечает за HBsAg, ген Х формирует белок, регулирующий экспрессию генов.
Размножение HBV происходит в гепатоцитах – клетках печени. Элементы вируса оказываются в крови, слюне, сперме и других биологических жидкостях человека.

Анализ крови на HBV
Для диагностики заражения HBV применяют следующие исследования:
- выявление антигенов вируса;
- исследование антител к компонентам вируса гепатита В;
- обнаружение ДНК HBV методом ПЦР (полимеразной цепной реакции).
Анализ методом ПЦР очень чувствителен. Присутствие ДНК вируса в крови измеряют качественно или количественно.
Качественный анализ определяет присутствие или отсутствие HBV DNA (ДНК) в исследуемом образце. При положительном результате проводят количественное исследование, которое показывает концентрацию ДНК вируса. На основе результатов анализа делают прогноз перехода болезни в хроническую стадию. Если после 3-6 месяцев терапии концентрация HBV DNA не снизится хотя бы в 10 раз, схему лечения меняют.
Исследование методом полимеразной цепной реакции (ПЦР) выявляет даже мутантные штаммы вируса. Анализы на антигены и антитела в этом случае не дадут полной картины. Какой-либо из антигенов при заражении мутантной инфекцией может отсутствовать, что приводит к неверному толкованию результатов.
Для исследования нужна венозная кровь. Требуется стандартная подготовка к сдаче крови из вены: накануне избегать жирной пищи и сильных нагрузок, за час до манипуляции не курить, минут 20 посидеть спокойно. Если кровь берут утром, явиться в лабораторию натощак. При сдаче анализа в другое время суток не есть хотя бы 4 часа.
Определение антител
В тех случаях, когда человек заражен немутантным вирусом HBV, анализ на выявление антител информативен. Изменения значений титров говорит не только о присутствии вируса гепатита в организме, но и о стадии заболевания или перенесенной инфекции в прошлом.
При заражении HBV для связывания антигенов вируса организм вырабатывает специфические антитела: anti-HBcor, anti-HBe, anti-HBs.
Анализ anti-HBcor сумм. включает anti-HBcor IgM и anti-HBcor IgG. Anti-HBcor IgM свидетельствуют об острой фазе болезни, anti-HBcor IgG говорят о перенесенной инфекции. Антитела к ядерному антигену (cor) классов M и G обнаруживаются при остром гепатите В ещё до желтухи или в первые дни проявлений болезни. Антитела М циркулируют в крови 3-5 месяцев, иногда сохраняются на протяжении года. Антитела G остаются на всю жизнь.
Anti-HBs-антитела появляются на этапе выздоровления. В зависимости от состояния иммунитета больного, этот период длится от месяца до года. Антитела к поверхностному антигену защищают от вируса. Их значение проверяют для оценки эффективности прививки от гепатита В.
Людям с высоким риском заражения HBV рекомендуется контроль титра Anti-HBs через 5 лет после вакцинации. Если уровень антител снижен, значит, пора ставить новую прививку.
Расшифровка результатов
Качественный анализ ПЦР имеет два возможных результата: ДНК вируса либо обнаружена, либо нет. Современные тесты выявляют инфекционный агент при концентрации от 100 МЕ/мл (международных единиц на миллилитр плазмы крови). Более низкие показатели считаются отрицательным результатом.
Чувствительность количественного теста выше. Результат представлен в МЕ/мл или количестве копий ДНК.
Как правило, при умеренной виремии после острого гепатита больной полностью выздоравливает. Концентрация ДНК HBV в пределах 2*10 4 –2*10 6 приводит к хронизации заболевания в каждом четвертом случае. При более высоких показателях гепатит переходит в хроническую форму в 98-100% случаев.
200 копий ДНК соответствуют 90 МЕ/мл. Это значение – нижний порог чувствительности большинства амплификаторов (приборов, в которых происходит подсчет ДНК методом ПЦР). Зная соотношение, можно перевести результат из одной системы в другую.
Что делать, если HBV или антитела к вирусу обнаружены?
При назначении лечения врач руководствуется не только значениями маркеров гепатита в крови. Он учитывает значения билирубина, АЛТ и АСТ, при необходимости назначает биопсию или эластографию печени. Высокие шансы на полное выздоровление у тех, кто заразился и переболел острым гепатитом В будучи взрослым. Заражение в возрасте до 5 лет наиболее опасно.
Если результаты анализов говорят о носительстве HBV, потребуется контроль каждые 3-6 месяцев. Носитель должен позаботиться о безопасности близких: возможно заражение через зубную щетку, бритву, маникюрные инструменты. Малейшие травмы кожи следует закрывать пластырем.
Больным гепатитом также необходим повтор анализа крови каждые 3 месяца. По изменению в концентрации маркеров судят об эффективности терапии. При необходимости врач изменит схему лечения.
Положительный анализ на гепатит В – основание для проведения исследования на гепатит D. Последний более опасен, но не передается без HBV.
Заразность гепатита В почти в 100 раз выше, чем ВИЧ. К тому же, вирус очень устойчив во внешней среде. От заболевания убережет вакцинация. Курс прививок обеспечивает защиту на срок от 5 до 25 лет. Заболеть гепатитом от прививки невозможно, так как в вакцине нет ДНК вируса, есть только поверхностный антиген. Помимо вакцинации, для защиты от инфицирования нужно принимать такие меры:
- правильно стерилизовать многоразовые инструменты, связанные с нарушением целостности кожи;
- там, где возможно, применять одноразовые инструменты и иглы, следить за целостностью упаковки;
- избегать контакта с биологическими жидкостями посторонних людей;
- не пользоваться чужими средствами личной гигиены, никому не давать своих.
Представление об этиологии, патогенезе, клинической картине, которую провоцирует вирус гепатита С, формировалось на протяжении многих лет. Досконально изучить сам возбудитель патологии, выделить его РНК и разработать технику скрининга удалось только после 1992 года с появлением новых иммунохимических и молекулярно-биологических методов исследования.
На сегодняшний день известны 9 ДНК- и РНК-содержащих вирусов, способных вызвать гепатит. В основу их клинической классификации положены различия в путях передачи. Фекально-оральный механизм заражения характерен для А и Е разновидностей заболевания. Hepatitis C Virus (вирус HCV) передается преимущественно через кровь.
По данным ВОЗ, гепатит С является одной из самых распространенных парентеральных инфекций.
До начала 1990-х годов основным способом заражения было переливание крови и/или пересадка донорских органов. Однако с появлением эффективных методик скрининга зарегистрированы единицы случаев инфицирования таким путем. Передача возбудителя возможно только при трансфузионных процедурах, проведенных с использованием не проверенного должным образом биологического материала.
В настоящее время инфицирование возможно при:
- посещении стоматолога, косметолога, медицинской лаборатории (вирус гепатита C попадает в кровь здорового человека с недостаточно и/или неправильно продезинфицированных инструментов);
- проведении эндоскопии и других инвазивных процедур;
- выполнении гемодиализа;
- частых медицинских манипуляциях (например, при длительном пребывании в больнице, необходимостью постоянного внутривенного или внутримышечного введения лекарственных препаратов, выполнение различных диагностических процедур);
- наличии ВИЧ (неадекватный иммунный ответ приводит к значительному повышению риска инфицирования при малейшем контакте с возбудителем);
- использовании одного шприца несколькими людьми для внутривенного введения наркотических средств;
- незащищенном половом контакте с носителем HCV;
- использовании общих с больным человеком предметов обихода (при условии наличия высохшей крови, реже – других биологических жидкостей, в которых вирус может долгое время сохранять жизнеспособность).
В такой форме заболевание протекает годами, в то время как в тканях печени происходят изменения, не поддающиеся ни лечению, ни восстановлению хирургическим путем, за исключением трансплантации. Первым этапом осложнений считают фиброз: замещение участков некроза гепатоцитов соединительнотканными структурами. Затем почти у половины пациентов развивается цирроз, сопровождающийся яркими нарушениями функциональной активности печени. У 7% больных конечным этапом HCV служит гепатоцеллюлярная карцинома, злокачественное новообразование, которое крайне сложно поддается терапии, особенно на фоне прогрессирующей вирусной инфекции.
История открытия HCV и эпидемиология
Практически сразу разработаны методики скрининга вируса, особенно важным были тесты, способные определять наличие РНК HCV в донорском биологическом материале. Таким образом удалось существенно снизить уровень заболеваемости в ходе трансфузионных процедур.
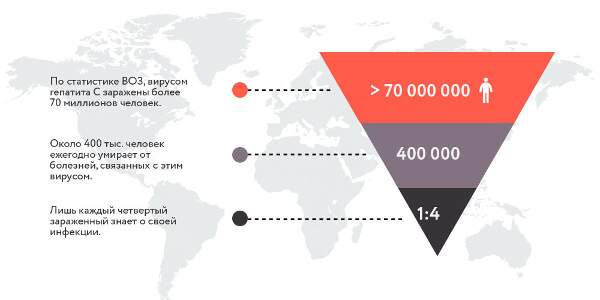
Но на сегодняшний день точных данных относительно эпидемиологии гепатита С нет. Имеется лишь информация из официальных статистических источников, в соответствии с которой HCV диагностирован почти у 200 млн. человек. Ежегодный прирост числа инфицированных составляет от 3 до 5 млн. человек. Однако при этом учитываются только известные случаи гепатита С, предполагают, что с учетом бессимптомного носительства, широкого распространения заболевания среди асоциальных категорий населения, реальные цифры гораздо выше официальных.
По мнению специалистов, долгое время занимающихся молекулярным изучением HCV, история болезни начинается на Африканском континенте. Передача вируса происходила в процессе проведения различных религиозных ритуалов, связанных с обменом кровью. Позже, при развитии мореплавания, HCV появился на Европейском и Американском континентах.
В настоящее время вирусный гепатит С встречается повсеместно. Однако отмечают четкую связь распространенности генотипа патологии и региона. В России и странах бывшего СНГ преимущественно диагностируют 1 и 3 разновидности, 1 и 2 – на территории Северной Америки, 4 и 5 – в Африке, 2 и 6 – в странах Азии. Но миграция населения создает условия для повсеместного распространения генотипов и их мутации.
Показатели заболеваемости HCV-инфекцией напрямую зависят от уровня среднего дохода населения. Чем ниже количество людей, употребляющих наркотики, чем лучше качество и доступность медицинской помощи, тем реже диагностируются случаи вирусного гепатита С. Инфекция поддается терапии, в отличие от вызываемых HCV осложнений. Поэтому доктора рекомендуют регулярно выполнять соответствующие исследования для своевременной диагностики заболевания.
Строение РНК вируса гепатита С
Основу генома вирусного гепатита С составляет 5’нетранслируемый участок с кодом для протеина-предшественника из 3000 аминокислот и 3’некодируемого региона.
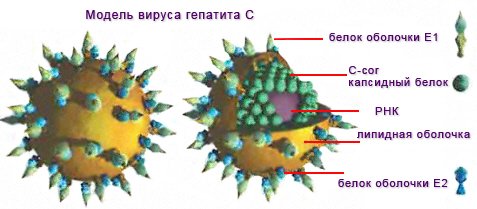
После протеолитического расщепления протеина-предшественника клеточными и вирусными протеазами образуются 3 структурообразущие белковые структуры:
- ядерный С-core протеин;
- протеины оболочки Е1 и Е2;
- неструктурные белки NS2–NS5B.
Репликация вируса происходит при изменении полярности (транскрипции) РНК-нити генома с положительную на отрицательную. Как и другие РНК-содержащие вирусы, HCV склонен к мутациям, происходящим на уровне Е1 и Е2. Специалисты предполагают, что таким образом подавляется выработка антител (АТ), и это сопровождается хроническим течением патологии и постоянной репликации HCV в клетках печени.
Специалисты дают точное объяснение, что значит РНК вируса гепатита С. HCV относится к семейству Flaviviridae, роду Hepacivirus. Сама патогенная частица представляет собой сферу размером порядка 50 нм. Включает однонитевую линейную молекулу рибонуклеиновой кислоты (РНК), протяженность которой составляет более 9500 нуклеотидных остатков.
Кратко строение и жизненный цикл вируса представлены на схеме:
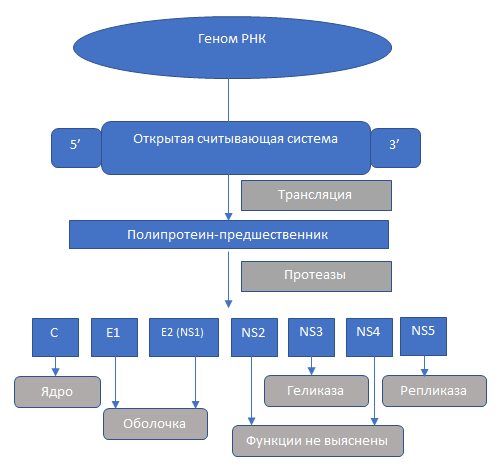
Структурные белки возбудителя гепатита С представлены:
Доктора сравнили образцы крови одного и того же пациента с гепатитом С, взятые в разные периоды заболевания. В процессе исследования обнаружен гипервариабельный регион в участке гена Е2. Именно его изменчивостью и объясняют ускользание вируса от иммунной системы человека и переход заболевания в хроническое течение.
В неструктурной зоне РНК HCV выделяют:
Большинство из этих белков необходимы для репликации вируса. Вырабатываемые на неструктурные протеины АТ не обладают протективными качествами.
Определение РНК вируса гепатита С – цель одного из основных диагностических тестов – полимеразной цепной реакции (ПЦР). А продуцируемые на структурные и неструктурные протеины антитела выявляют иммуноферментным анализом (ИФА). Если при проведении двух исследований HCV не обнаружен, повторное определение вируса либо не делается, либо выполняется через 4–6 недель.
Устойчивость возбудителя
Такой вопрос, как устойчивость вируса гепатита С во внешней среде, часто беспокоит родственников и членов семьи инфицированного человека. При комнатной температуре (стандартной влажности и прочих условиях) HCV остается заразным до 4 суток в высохшей крови (при высокой вирусологической нагрузке у больного достаточно нескольких капель).
Особенно в плане инфицирования (при условии совместного использования с зараженным человеком) опасны:
- полотенца;
- бритвы;
- зубные щетки;
- медицинские и косметологические инструменты;
- ножи (после случайных порезов в процессе приготовления блюд);
- постельное и нательное белье.
При кипячении (температурный режим 95–100°С) инактивация вируса происходит за 5–10 минут. Для уничтожения патогена при 60°С требуется не менее 20 минут. Поэтому для дезинфекции белья достаточно постирать его в автоматической машине в полноценном режиме, а затем с двух сторон прогладить утюгом.
Для обработки поверхностей и предметов обихода пользуются стандартными дезинфицирующими растворами. На вопрос, погибает ли от спирта возбудитель гепатита С, доктора дают положительный ответ. Кроме того, жизнедеятельность HCV останавливается под влиянием раствора хлорки и других средств, применяемых для обеззараживания и дезинфекции.
В донорской крови HCV остается заразным на протяжении длительного времени, в том числе и под влиянием низких температур: для сохранности биологический материал замораживают. Поэтому, начиная с 1992 года, кровь проверяют дважды: непосредственно после забора и спустя полгода. Таким образом практически полностью исключается риск инфицирования здорового человека при трансфузионных процедурах.
Где содержится HCV кроме крови? Вирус разносится по всему организму. Однако концентрации в слюне, сперме, менструальных выделениях незначительны. Исключение составляют пациенты с высокой вирусологической нагрузкой.
Поэтому для предупреждения заражения необходимо соответствующим образом обрабатывать предметы личной гигиены, постель, нательное белье инфицированного человека. После постановки диагноза, врач подробно объясняет пациенту, убивает ли спирт вирус, перечисляет меры профилактики заражения других людей.
Способы заражения
Основной путь инфицирования HCV – парентеральный. Здоровый человек может заразиться при любом контакте с контаминированной кровью: при медицинских манипуляциях, случайном порезе при проведении косметологических процедур и т.д. Также возможна передача инфекции при использовании общих с зараженным человеком предметов гигиены, на которых сохранились капли крови (слюны и спермы – в крайне редких случаях).
Существует 15–20% вероятность инфицирования при половом контакте, особенно, если партнеры отдают предпочтение нетрадиционному сексу и не пользуются презервативами. В настоящее время установлено, что HCV не способен пройти через плацентарный барьер, поэтому заражение ребенка происходит через кровь больной матери при прохождении по родовым путям.
Что происходит в организме после инфицирования
С момента обнаружения HCV, строение вируса, его жизнедеятельность и патогенез гепатита С изучались в образцах крови как инфицированных людей, так и шимпанзе. После заражения патоген выделяют не только в гепатоцитах, но и в гемопоэтических клетках.
Специалисты не могут с уверенностью сказать, осуществляется ли репликация вируса вне печени. Однако случаи повторного возникновения заболевания после тотальной трансплантации печени указывают на такую возможность. О внепеченочном развитии патологии свидетельствуют криоглобулинемия, поздняя кожная порфирия, гломерулонефрит и ряд других болезней.
Отдельные звенья развития вируса и иммунного ответа человека изучены не до конца. Вскоре после заражения в крови обнаруживаются антитела против структурных и неструктурных протеинов HCV: core, Е1, Е2, NS3–NS4. Данный физиологический защитный механизм лежит в основе одного из методов диагностики гепатита С.
Перенесенный HCV не приводит к формированию защитного иммунитета. После лечения возможно или реинфицирование, или заражение другим генотипом.
Опасны осложнения вирусной инфекции. Установлено, что репликация HCV приводит к некрозу клеток печени, а отмершие участки замещаются соединительной тканью. Впоследствии фиброз сменяется циррозом. У 5–6 человек из 100 с подтвержденным диагнозом гепатита С приблизительно через 20–25 лет (иногда раньше, т. к. многое зависит от генотипа) выявляют злокачественное новообразование в печени.
Чтобы подтвердить наличие инфекции в организме, доктора назначают специфические исследования, которые проводятся в несколько этапов.
Принципы диагностического процесса приведены на схеме:
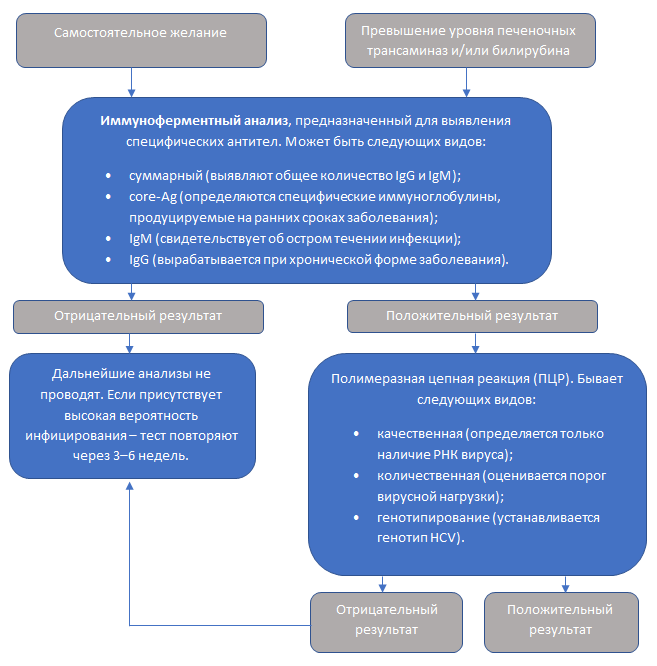
В соответствии с общепринятым протоколом, диагностировать гепатит С начинают с серологического иммуноферментного анализа (ИФА). Данное исследование заключается в выявлении специфических иммуноглобулинов (IgG и IgM), которые являются реакцией организма на определенные протеины HCV.
Однако результаты ИФА нельзя считать 100% гарантией наличия или отсутствия гепатита С. Для подтверждения инфицирования (или же при сомнительных данных) в обязательном порядке проводят качественный анализ методом полимеразной цепной реакции. Исследование позволяет установить, есть ли в крови РНК возбудителя заболевания.
Если HCV не обнаружен, дальнейшее обследование пациента прекращают. Но если риск заражения высок (например, при контакте с кровью, половой акт с инфицированным, рождение ребенка от больной матери и т.д.) перечисленные исследования выполняют заново через несколько недель. При положительном результате качественной ПЦР необходим количественный анализ для определения РНК вируса, выяснение генотипа и ряд других тестов.
Аналитическая чувствительность РНК HCV современных тест-систем ПЦР позволяет выявить возбудителя через 1,5–2 недели после заражения.
Генотипирование вируса гепатита С
Генотипирование вируса гепатита С – обязательная часть обследования больного. Анализ проводится до начала курса лечения. В России и странах СНГ чаще всего выявляют 1 или 3 генотип HCV. Разновидность вируса – один из основных показателей, определяющих ход терапии и риск развития осложнений.
Первый генотип отличается склонностью к бессимптомному течению и быстрой хронизации патологического процесса. Третий характеризуется высоким риском серьезных осложнений. Гепатоцеллюлярная карцинома чаще встречается у пациентов именно с данной разновидностью HCV.
Но в некоторых случаях генотипирование непоказательно. Если не определился генотип вирусной инфекции, это означает, что РНК вируса либо отсутствует, либо его недостаточно для определения разновидности HCV.
Эффективные методы борьбы с вирусом
Возбудитель HCV – это вирус или бактерия? Специалисты дают однозначный ответ на этот вопрос. Гепатит С – поражение печени исключительно вирусной природы, требующее длительной терапии. При этом лечение подбирают после проведения всех диагностических тестов. Только квалифицированный специалист может объяснить пациенту, как убить вирус гепатита С. Самостоятельный прием каких-либо препаратов противопоказан.
Для предотвращения инфицирования необходимо избегать возможного контакта с кровью больного человека. С этой целью рекомендуют:
- тщательно подходить к выбору стоматологической клиники;
- по возможности следить, чтобы медицинские манипуляции проводились стерильными и/или одноразовыми инструментами;
- делать маникюр и педикюр с использованием стерильного инструментария;
- при половых контактах пользоваться презервативами;
- не применять бывшие в использовании шприцы, иголки и т.д.
Особенно важно соблюдать меры профилактики при постоянном проживании с больным человеком.
Правила дезинфекции и стерилизации
Для обработки поверхностей подходят стандартные дезинфицирующие растворы. Можно приобрести специальные средства в аптеке либо пользоваться хлоркой. Стирку одежды, белья, полотенец выполняют при максимально допустимой для ткани температуре с последующей обязательной глажкой. Необходимо регулярно кипятить предметы личной гигиены инфицированного.
Современные рекомендации ВОЗ подробно описывают, как лечить вирус гепатита С. Существующие на сегодняшний день медикаменты могут полностью вывести из организма инфекцию за несколько недель. В большинстве случаев при использовании комбинации из двух и более противовирусных средств положительный результат лабораторно подтверждается через 4 недели.
Для эффективного лечения назначают Софосбувир, Ледипасвир, Даклатасвир и другие средства. Иногда при реинфекции, резистентности, отсутствии результата от предшествующей терапии дополнительно прописывают Рибавирин либо Интерферон. Курс лечения в среднем продолжается 12 или 24 недели. Отрицательный результат качественной ПЦР на 48 неделе после окончания терапии характеризует полное выздоровление.
Медицинский справочник болезней
Вирусные гепатиты А, В, С, Д, Е.
Вирусный гепатит -- инфекционное заболевание печени, вызывающее диффузное воспаление печеночной ткани.
При гепатите в воспалительный процесс вовлекается вся печень и в результате нарушаются функции печени, что проявляется различными клиническими симптомами. Гепатиты могут быть инфекционными, токсическими, лекарственными и другими.
Вирусные гепатиты относятся к самым распространенным заболеваниям в мире.
В большинстве случаев протекает субклинически и диагностируется только на основании дополнительных исследований, включая лабораторные данные. Спектр клинических проявлений очень варьирует.
Острые вирусные гепатиты могут быть вызваны разными типами вирусов.
К ним относятся -- вирус гепатита А, В, С, Е, Д и другие вирусы.
Причины Гепатитов.
Частые причины гепатитов:
- Вирусный гепатит А (энтеральный, через рот),
- Вирусный гепатит В и С(парентеральные, через кровь),
- Алкоголь.
Менее частые причины гепатитов:
- Вирус гепатита Е ( энтеральный) ,
- Вирус Эпштейна-Барра,
- Лекарства.
Редкие причины гепатитов:
- Вирус гепатита Д (дельта), цитомегаловирус, вирус простого герпеса, вирусы Коксаки А и В, эховирус,аденовирус (Ласса), флавивирус (желтая лихорадка), лептоспироз, риккетсия (тифус), химические вещества, токсины грибов.
Пути заражения.
Инфекции передаются от больного человека к здоровому.
Гепатит А – кал, слюна;
Гепатит В – кровь, сперма, слюна, перинатальный (заражение ребенка от матери);
Гепатит С – кровь;
Гепатит Е – кал, слюна;
Гепатит Д – кровь, сперма.
Инкубационный период по продолжительности значительно варьирует.
Гепатит А – от 2 до 6 недель;
Гепатит В – от 8 до 24 недель;
Гепатит С – от 6 до 12 недель;
Гепатит Е – от 2 до 8 недель;
Гепатит Д – не установлен.
Симптомы Острых Вирусных Гепатитов .
Эпидемичность характерна для гепатита А и Е.
Продромальный (инкубационный) период характеризуется слабостью, анорексией, отвращением к табаку, тошнотой, миалгией, лихорадкой. Эти симптомы более типичны для острых вирусных гепатитов и редко встречается при других гепатитах.
При появлении желтухи симптомы продромального периода обычно ослабевают, часто моча становится темной, стул светлым, иногда появляется кожный зуд, чаще при алкогольном гепатите с холестазом.
Внепеченочные проявления, включая артралгию, артриты и уртикарную сыпь --- встречается обычно только при вирусном гепатите В. При этой форме в желтушном периоде, как правило, также ухудшается общее самочувствие, в отличие от вирусного гепатита А, при котором в желтушном периоде в состоянии больных наступает улучшение.
Обьективные физикальные данные.
Диагностика Вирусных Гепатитов.
Исследования.
Повышение уровня АлАТ и АсАТ более, чем в 10 раз выше нормы является надежным тестом острого гепатита.
Билирубин повышается при тяжелом течении.
Нейтропения часто выявляется при вирусных гепатитах, особенно в продромальный период.
Гемолитическая анемия иногда наблюдается при остром вирусном гепатите В.
Выраженный холестаз, характеризующийся желтухой и кожным зудом, не является характерным для острых вирусных гепатитов, часто втречается при алкогольном гепатите. Надо исследовать уровень ЩФ в крови. При холестазе ее уровень возрастает в 3 раза и более нормы.
Ферментная диагностика.
Определение уровня сывороточных ферментов: трансаминазы, лактатдегидрогеназы, амилазы.
Уровень этих ферментов повышается при острых диффузных поражениях, острых гепатитах, постнекротическом циррозе.Существенное повышение этих ферментов наблюдается также и при некоторых хронических гепатитах, при портальном и билиарном циррозе.
Серологические исследования.
- Всем больным необходимо исследовать антитела к вирусу гепатита А класса Ig M и HBsAg.
- HBeAg должен быть исследован у HBsAg положительных больных для оценки инфекциозности (фазы релаксации вируса).
- Д-антиген необходимо исследовать у HBsAg положительных больных, у наркоманов и при тяжелом течении гепатита.
- Тесты для вируса гепатита С проводятся, если отсутствуют сывороточные маркеры на вирус гепатита А и В.
Есть предположение о существовании других форм вирусных гепатитов (F, G ), т.е. ни А ни В ни С.
Инструментальная диагностика.
- Ультразвуковая: диффузные поражения, очаговые изменения.
- Лапараскопия. В тяжелых случаях, при острой необходимости вводят и под контролем берется биоптат.
- Рентген имеет меньшее значение, но в некоторых случаях проводится.
- Пальпация, определение контуров.
Доля Риделя. У астеников краевая часть правой доли в виде язычка свисает вниз. Это доля Риделя, которую можно принять за опухоль, блуждающую почку, желчный пузырь.
В диагностике решающее имеет клиника: осмотр, пальпация, перкуссия, жалобы.
Исходы.
Полное выздоровление при острых гепатитах обычно наступает в течение нескольких недель, реже месяцев. Усталость и анорексия (отсутствие аппетита) часто сохраняется у большинства больных на длительный период. Острый вирусный гепатит В, С и Д нередко переходят в хроническую форму .
Фульминантная печеночная недостаточность, обусловленная массивными некрозами, почти никогда не бывает при вирусном гепатите А и втречается примерно в 1% случаев при вирусном гепатите В, в 2% при вирусном гепатите С и более часто при вирусном гепатите Д. Острые гепатиты иногда характеризуются рецидивирующим течением.
Наиболее неблагоприятный исход острого гепатита — хронизация болезни.
ЛЕЧЕНИЕ ОСТРОГО ГЕПАТИТА.
Специфических методов лечения не существует и поэтому большинству больных проводится базисное лечение (см.лечение хронических вирусных гепатитов, ниже).
- Постельный режим не является обязательным для большинства больных.
- Тщательное соблюдение личной гигиены (мытье рук, раздельная посуда и т.д.).
- Госпитализация необходима при тяжелом течении болезни и при отсутствии возможности обеспечения режима в домашних условиях. Уход за больным должен предусматривать меры, исключающие передачу инфекции (дезинфекция, работа в перчатках и т.д.)
- Строгая Диета не обязательна, но нужно исключить из рациона жиры, пить соки.
Контактные с больными лица.
- При вирусном гепатите А лица, находящиеся в контакте с больным, обычно к моменту появления желтухи уже могут быть инфицированы и потому в изоляции и лечении не нуждаются. С профилактической целью возможно введение в/м введение им человеческого Ig (5 мл однократно).
- Сексуальные партнеры больных вирусным гепатитом В подлежат обследованию с определению сывороточных маркеров и при их отсутствии этим лицам показано введение Рекомбинированной HBV вакцины. Возможно введение Гипериммунного HBVиммуноглобулина в течение 2-4 недель.
Наблюдения за больными, перенесшими острый гепатит.
- Воздержание от приема алкоголя до полной нормализации функции печени (нормализация АлАТ, АсАТ, ГГТП и др.), но небольшое количество алкоголя (4-8 порций в неделю) не оказывает отрицательное влияние на течение восстановительного периода. Полное воздержание от алкоголя необходимо только при алкогольных гепатитах.
- Умеренная физическая активность может возобновлена после исчезновения симптомов болезни.
- Повторное исследование печеночных ферментов, в основном АлАТ и АсАТ проводят через 4-6 недель от начала болезни, и если они остаются неизмененными, то в дальнейшем их повторяют через 6 месяцев. Увеличение уровня трансаминаз более, чем в 2 раза через 6 месяцев, является основанием для проведения углубленного исследования, включая биопсию печени.
Иммунизация.
Гепатит А.
Пассивная иммунизация в/м введением 5 мл нормального человеческого Ig является эффективным в течении 4 месяцев. Она проводится с профилактической целью.
1. Лицам, отправляющимся в эпидемиологические регионы (Индонезия, Средний Восток, Южная Америка, Мексика и др.).
2. Лицам, находящемся в; тесном контакте с больными.
Гепатит В.
Пассивная иммунизация проводится лицам находящемся в тесном контакте с больными. В/м введение гипериммунного HBV иммуноглобулина по 500 ЕД дважды с интервалом в 1 месяц.
ХРОНИЧЕСКИЕ ВИРУСНЫЕ ГЕПАТИТЫ.
Хронический Вирусный Гепатит В.
Развивается в исходе острого вирусного гепатита В.
Вирус гепатита В (ВГВ) не оказывает цитопатогенного эффекта на гепатоциты, а их повреждение связано с иммунопатологическими реакциями. Резкое усиление иммунного ответа приводит не только к массивным повреждениям паренхимы печени, но и к мутации генома вируса, что приводит в дальнейшем к деструкции гепатоцитов в течении продолжительного времени. Возможно воздействие вируса и вне печени: мононуклеарные клетки, половые железы, щитовидная железа, слюнные железы (иммунологическая агрессия).
Хронический Вирусный Гепатит С.
Развивается в исходе острого вирусного гепатита С, хронизация у 50% больных. Вирус оказывает на гепатоциты цитапатогенный эффект.
Симптомы ХВГ- С.
У большинства больных характеризуется умеренно выраженным астеническим и диспептическим синдромами, гепатомегалией. Течение болезни волнообразное с эпизидами ухудшения, когда на этом фоне появляются геморрагические проявления (носовые кровотечения, геморрагическая сыпь), умеренная желтуха, боли в правом подреберье и др. ХВГ-С может оставаться в активной форме до 10 и более лет без трансформации в ЦП. Внепеченочные проявления могут быть обычно при переходе в ЦП.
Отмечается увеличение активности аминотрансаминаз, уровень которых колеблется, не достигая 10-кратного увеличения даже в период заметного ухудшения состояния больного, изредка отмечается умереная и транзиторная гипербилирубинемия. Выявление РНК-вируса и антител к нему потверждает этиологическую роль вируса гепатита С.
Хронический Вирусный Гепатит Дельта (Д).
Заболевание является исходом ОВГ-Д, протекающего в виде суперинфекции у больных ХВГ-В.
Вирус Д оказывает на гепатоциты цитопатогенный эффект, непрерывно поддерживает активность, а следовательно, и прогрессиривание патологического процесса в печени, подавляет репликацию вируса гепатита В.
Симптомы ХВГ- Д.
У большинства характеризуется тяжелым течением с выраженными симптомами печеночно-клеточной недостаточности (выраженная слабость, сонливость днем, бессоница ночью, кровоточивость, падение мссы тела и др.). У большинства появляется желтуха, кожный зуд. Печень, как правило, увеличена, но при высокой степени активности ее размеры уменьшаются. Нередко убольных появляются системные поражения. В большинстве случаев заболевание приобретает прогрессирующее течение с быстрым формированием ЦП.
При исследовании обнаруживаются некрозы паренхимы. В крови отмечается постоянное повышение активности активности аминотрансфераз, билирубина, реже щелочной фосфотазы (обычно не боле 2-х норм). У большинства выявляются умеренная гипергаммаглобулинемия, дисиммуноглобулинемия, увеличение СОЭ.
При переходе в ЦП в крови выавляются маркеры интеграции вируса гепатита Д и антитела к нему (Ig G, Ig M).
ЛЕЧЕНИЕ ХРОНИЧЕСКИХ ВИРУСНЫХ ГЕПАТИТОВ.
Всем больным проводится базисная терапия, протививирусная терапия.
Основные компоненты базисной терапии являются диета, режим, исключение приема алкоголя, гепатотоксических лекарств, вакцинации, сауны, профессиональных и бытовых вредностей, лечение сопутствующих заболеваний органов пищеварения и других органов и систем.
- Диетадолжна быть полноценной: 100-120 г белка, 80-90 г жиров, из них 50% растительного происхождения, 400-500 г углеводов. При назначении диеты необходимо учитывать индивидуальные привычки больного, переносимость пищевых продуктов и сопутствующие заболевания органов пищеварения.
- Курсовое лечение Антибактериальными препаратами , невсасывающимися и не оказывающими гепатотоксический эффект (один из следующих препаратов — стрептомицина сульфат, левомицетина стеарат, канамицина моносульфат, фталазол, сульгин внутрь, 5-7 дней).
- С последующим приемом Биологических прапаратов(бификол, лактобактерин, бифидум-бактерин, бактисубтил - один из препаратов) в течении 3-4 недель.
- Одновременно назначают Ферментные препараты, не содержащие желчные кислоты, которые оказывают повреждающее действие на гепатоциты.
- Дезинтоксикационные мероприятия.
1) Внутривенное капельное введение по 200-400 мл Гемодеза в течение 2-3 дней,
2) Внутрь Лактулозу (нормазу) по 30-40 мл 1-2 раза в день,
3) Возможно 500 мл 5% в/в раствора Глюкозы с Витамином С по 2-4 мл и с Эссенциале 5,0 мл.
Продолжительность базисной терапии в среднем 1-2 месяца. - Противовирусная терапия.
В противовирусной терапии ведущая роль принадлежит Альфа-Интерферону, который оказывает иммуномоделирующий и противовирусный эффекты -- угнетает синтез белков вируса, усиливает активность естественных киллеров. Показан при гепатитах В и С.
Показания для назначения Альфа-Интерферона:
Абсолютные: хроническое течение, наличие в сыворотке крови маркеров репликации HBV (HbeAg и HBV- ДНК), повышение уровня сывороточных аминотрансфераз более чем в 2 раза. Дозы и схемы лечения зависят от активности процесса, уровня сывороточной ДНК HBV. - Пегасиспоказан при вирусных гепатитах В и С. Применяют и при комбинированной и при монотерапии.
- Зеффикс (Ламивудин) высокоактивен при вирусном гепатите В.
- Ребетол, в комбинированной терапии с Альфа-Интерфероном при вирусном гепатите С.
- Копегус,в комбинированной терапии при вирусном гепатите С с Альфа-Интерфероном и Пегасисом.
Читайте также:


