Узи при остром вирусном гепатите в

Медицинский журнал по ультрасонографии - бесплатная подписка (для врачей УЗД).
Хронический вирусный гепатит дельта (ХГD) является одной из самых сложных проблем современной гепатологии, поскольку до настоящего времени недостаточно изучены особенности клинической картины, течение, прогноз заболевания, не решены вопросы патогенеза HDV-инфекции, что создает сложности в разработке адекватной терапии болезни.
Заболевание вирусным гепатитом дельта вызывается вирусом-паразитом, требующим для своего существования присутствия вируса гепатита В. Источником заболевания являются больные острым и особенно хроническим гепатитом В (ХГВ), носители HbsAg, инфицированные дельта вирусом. Передача заболевания осуществляется через препараты крови. Возможна передача и контактно-бытовым путем, в том числе внутрисемейным, через скрытые травмы в случае попадания инфицированной крови на раневую поверхность. Описаны случаи трансплацентарной передачи HDV от матери плоду [1]. Хронический вирусный гепатит дельта имеет практически повсеместное, но неравномерное распространение. В настоящее время приблизительно 15 млн человек инфицированы HDV [2, 3]. На территории России зоной высокой эндемичности являются Якутия, Тува.
Течение процесса может быть быстропрогрессирующим с развитием декомпенсации и печеночной недостаточности (5% случаев), относительно благоприятным (15%) и в 80% случаев с развитием выраженного фиброза и цирроза печени.
При постановке диагноза, основываясь на современной классификации хронических гепатитов, учитывают клинико-лабораторные, гистологические и этиопатогенетические данные [3]. Как указывалось в нашей предыдущей работе [6], сравнительный анализ ультразвуковых и морфологических данных у детей с хроническими гепатитами В, С, аутоиммунным гепатитом и некоторыми метаболическими заболеваниями печени позволил выявить совокупные эхо-признаки, которые могут быть использованы при оценке степени активности процесса, выраженности фиброза, эффективности терапии, что особенно важно в случае невозможности проведения пункционной биопсии [7].
Целью настоящего исследования явилась ультразвуковая оценка паренхимы печени и внутрипеченочной гемодинамики у детей с хроническим вирусным гепатитом дельта на фоне противовирусной терапии и после оперативного лечения: спленэктомии и наложения спленоренального анастомоза.
Под наблюдением находились 54 ребенка с хроническим вирусным гепатитом дельта в возрасте от 3 до 17 лет, из них 45 мальчиков и 9 девочек. При анализе медицинской документации в анамнезе у 8 детей были отмечены два эпизода острого вирусного гепатита, у 30 детей - один эпизод острого вирусного гепатита, у 16 пациентов данные о перенесенном острого вирусного гепатита отсутствовали. Дети с хроническим вирусным гепатитом дельта были взяты на медицинский учет после эпизода желтухи (38 детей), в связи с выявленной гепатоспленомегалией при обследовании по поводу сопутствующих заболеваний или в связи с контактом с больным хроническим гепатитом (16 детей). Парентеральный анамнез был отягощен у 39 из 54 больных. Нельзя было исключить инфицирования на 1-м году жизни у 24 детей, в семьях 7 пациентов был зарегистрирован хронический вирусный гепатит дельта. Врожденный гепатит В с последующей суперинфекцией HDV подтвержден у 5 детей. Предполагаемый возраст суперинфицирования составил 1,2±0,2 года.
Диагноз установлен на основании обнаруженного спектра антител к вирусам гепатита В и D: HbsAg, HbeAg, анти-Hbe, анти-Hbcor (суммарные), анти-Delta (суммарные), определяемые методом иммуноферментного анализа; ДНК НВV, РНК НDV - методом полимеразной цепной реакции. Возраст установления диагноза хронический вирусный гепатит дельта в среднем составил 5,1±0,5 года.
Заболевание протекало волнообразно, с небольшими периодами улучшения, с умеренной и высокой степенью биохимической активности. Уровень трансаминаз колебался в больших пределах - от нормальных значений 5-35 до 836 МЕ/л. Высокую активность заболевания подтверждали повышение уровней IgG и IgM, а также явления диспротеинемии за счет увеличения уровня γ-глобулинов. Показатели общего анализа крови, общего белка, альбуминов соответствовали нормальным значениям, что свидетельствовало об относительно сохранной белковосинтетической функции печени.
У 16 больных при прогрессировании заболевания наблюдалось непостоянное повышение уровня билирубина за счет непрямой фракции от 10 до 40 мкмоль/л (при норме 3,7-22,0 мкмоль/л). Синдром холестаза был зарегистрирован у 5 пациентов на основании повышения уровня щелочной фосфатазы от 120 до 644 ед/л (при норме 60-400 ед/л) и γ-глютаминтранспептидазы от 12 до 81 ед/л (при норме 5-35 ед/л).
Всем детям проводились ультразвуковое исследование органов брюшной полости, допплерографическое исследование кровотока по сосудам портальной системы (воротная и селезеночные вены) и сосудам чревного ствола (общая печеночная и селезеночная артерии) с помощью современного ультразвукового аппарата с использованием конвексного (6-8 МГц) и линейного (10-14 МГц) датчиков по общепринятой методике. Основными критериями оценки кровотока являлись средняя линейная и объемная скорости кровотока по воротной и селезеночной венам, индекс резистентности в общей печеночной и селезеночной артериях и форма допплерографической кривой по средней печеночной вене.
Данные ультразвукового исследования сравнивались с результатами пункционной биопсии печени, которая была выполнена у 32 из 54 детей. Разница во времени между этими исследованиями не превышала 3-5 дней. На момент проведения пункционной биопсии печени средний период инфицирования обследованных пациентов составил 9,5±0,7 года. Для оценки степени активности патологического процесса наряду с качественной характеристикой структурных изменений в биоптате печени был определен индекс гистологической активности (ИГА) Кноделя [6]. Суммарная выраженность морфологической активности процесса складывалась из трех основных показателей: перипортальных и мостовидных некрозов, внутридольковой дегенерации и очаговых некрозов, а также портального воспаления. Отдельно учитывалась выраженность фиброза и цирротических изменений.
У 1 ребенка была выявлена минимальная степень гистологической активности, у 9 - низкая, у 17 - умеренная и у 5 детей - высокая степень гистологической активности. Минимально и умеренно выраженный фиброз наблюдался у 6 и 2 детей соответственно. Признаки выраженного фиброза имели место у 11, цирроз печени - у 13 детей.
Полное клинико-лабораторное и ультразвуковое обследование всех больных проводилось в интервале от 6 до 24 мес.
а) Определения:
• Воспаление печени, вызванное вирусной инфекцией или токсическими веществами
б) Визуализация острого гепатита:
1. Общая характеристика:
• Основные диагностические признаки:
о Острый вирусный гепатит при УЗИ:
- Гепатомегалия и диффузное снижение эхогенности паренхимы печени
- Стеатогепатит: гепатомегалия и диффузное увеличение эхогенности паренхимы печени
• Локализация:
о Диффузная; в обеих долях
• Размер:
о Острый: печень увеличена
о Хронический: печень уменьшена
• Неалкогольная жировая болезнь печени (НЖБП):
о Стеатоз печени: патологическое чрезмерное накопление липидов в гепатоцитах
о Важная причина развития острых и прогрессирующих болезней печени
о Приблизительная распространенность в США - 30%
• Алкогольный гепатит:
о Острый: гепатомегалия с увеличением размеров печени
о Хронический: размер печени варьирует, эхогенность повышена
• Вирусный гепатит:
о Инфицирование печени вирусами из небольшой группы гепа-тотропных вирусов
о Стадии: острый, хронический активный гепатит и хронический персистирующий гепатит
о Является причиной 60% случаев молниеносной печеночной недостаточности в США
о Самая распространенная причина гепатитов
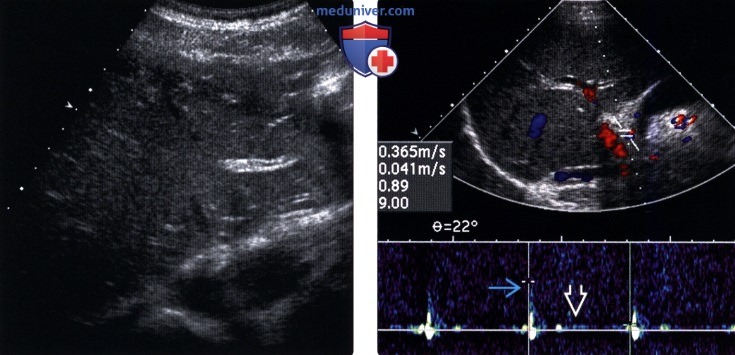
(Левый) Поперечный серошкальный ультразвуковой срез левой доли печени. У пациента с острой молниеносной печеночной недостаточностью, вызванной токсическим действием ацетаминофена, отмечается небольшое снижение эхогенности паренхимы печени.
(Правый) Поперечный ультразвуковой срез со спектральной допплерографией печеночной артерии у этого же пациента с острой молниеносной печеночной недостаточностью, вызванной токсическим действием ацетаминофена. Отмечаются существенные отклонения от нормы в спектрограмме печеночной артерии: слабо выраженный систолический пик и снижение диастолического кровотока.
3. КТ при остром гепатите:
• КТ без контрастирования:
о Острый вирусный гепатит:
- Гепатомегалия, утолщение стенок ЖП
о Хронический острый вирусный гепатит:
- Лимфаденопатия в воротах печени, желудочно-печеночной связке и в забрюшинном пространстве (в 65% случаев)
- Узлы регенерации повышенной рентгенографической плотности
о Острый алкогольный гепатит:
- Гепатомегалия:
- Стеатоз: диффузное снижение ослабления в печени:
Разница в ослаблении печень-селезенка менее 10 HU
В норме печень 60-65 HU; 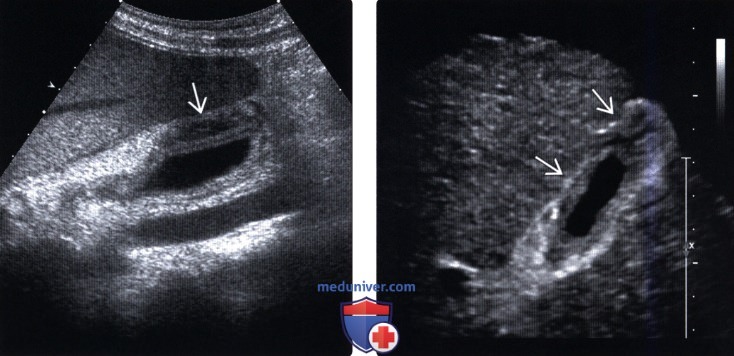
(Левый) Продольный вид желчного пузыря у пациента с острым гепатитом. Отмечается утолщение стенки желчного пузыря, обычная ультразвуковая находка при остром гепатите.
(Правый) Поперечный трансабдоминальный ультразвуковой срез. Отмечается диффузное утолщение стенки желчного пузыря при хроническом гепатите С. Поверхность печени бугристая, а дно желчного пузыря окружено асцитической жидкостью.
в) Дифференциальная диагностика острого гепатита:
1. Инфильтративный печеночноклеточный рак:
• Развивается на фоне цирроза
• Вовлекается воротная вена
2. Лимфома:
• Гепатомегалия, вызванная диффузной инфильтрацией
• Может наблюдаться фоновое нарушение архитектоники сосудов
• Лимфома чаще встречается у пациентов с нарушениями иммунитета
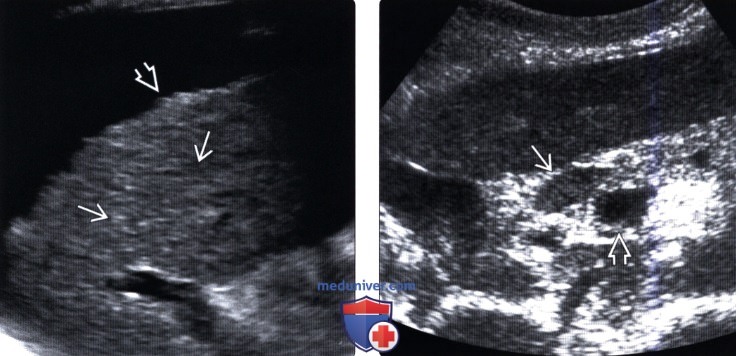
(Левый) Поперечный ультразвуковой срез. Отмечается неоднородность печеночной паренхимы с бугристой поверхностью, что подчеркивается асцитом у пациента с хроническим активным вирусным гепатитом.
(Правый) Поперечный трансабдоминальный ультразвуковой срез. Визуализируются увеличенные лимфатические узлы у пациента с вирусным гепатитом, прилежащие к воротной вене.
1. Общая характеристика:
• Этиология:
о Вирусный гепатит: вызван одним из пяти вирусных агентов:
- Вирус гепатита A (HAV), В (HBV), С (НСV), D (HDV) или Е(HEV)
о Другие причины развития гепатита:
- Злоупотребление алкоголем
- Аутоиммунные реакции
- Нарушения обмена веществ
- Повреждения, вызванные лекарственными препаратами
- Воздействие факторов окружающей среды
- Лучевая терапия
• Различные стадии гепатита:
о Клеточная дисфункция, некроз, фиброз, цирроз
• Гепатит В: сенсибилизированные цитотоксические Т-клетки → некроз гепатоцитов → повреждение ткани
• Алкогольный гепатит: воспалительная реакция приводит к острому некрозу клеток печени
2. Стадирование, оценка и классификация острого гепатита:
• Острый гепатит:
о Чаще всего разрешается самопроизвольно
• Хронический гепатит:
о Фиброз и цирроз развиваются у 20% пациентов с гепатитом С и у 10% с гепатитом В
• Определение стадии фиброзных изменений: о Биопсия печени:
- Является золотым стандартом для определения стадии фиброзных изменений
о Эластография поперечной волны и магнитно-резонансная эластография:
- Новые неинвазивные методы оценки фиброзных изменений печени
3. Общие патологические и хирургические особенности:
• Острый вирусный гепатит: увеличенная печень + напряжение капсулы печени
• Хронический фульминантный гепатит: атрофические изменения печени
• Алкогольный стеатогепатит: увеличенная, желтая, жирная печень
4. Гистологические особенности:
• Острый вирусный гепатит: коагуляционный некроз с ↑ эозинофилией
• Хронический вирусный гепатит: лимфоциты, макрофаги, плазмоциты или мелкоочаговый некроз
• Алкогольный гепатит: нейтрофилы/некроз/тельца Мэллори
д) Клинические особенности острого гепатита:
1. Проявления:
• Наиболее частые признаки/симптомы:
о Острый гепатит:
- Острый гепатит А: в более чем 80% случаев проявляется недомоганием, отсутствием аппетита, лихорадкой, болевыми ощущениями, гепатомегалией или желтухой
- Острый гепатит С: более 75% случаев инфицирования протекают бессимптомно:
В 25% отмечается слабость, боли в правом верхнем квадранте (ПВК) живота
• Клинический профиль:
о Подростки или пациенты среднего возраста с лихорадкой, болями в ПВК живота, гепатомегалией или желтухой в анамнезе
• Лабораторные данные: ↑ серологических маркеров, ↑ функциональных проб печени
• Диагноз основывается на:
о Серологических маркерах; вирусологических или клинических данных
2. Демография:
• Возраст:
о Любая возрастная группа (чаще подростки/люди среднего возраста)
• Пол:
о М=Ж
• Эпидемиология:
о Вирусные гепатиты в США:
- Гепатиты А, В и С составляют соответственно 40%, 30% и
Редактор: Искандер Милевски. Дата публикации: 29.10.2019
Можно ли увидеть гепатит на УЗИ? Что такое гепатит? Какие есть ультразвуковые признаки этого заболевания? Достаточно ли пройти УЗИ, чтобы установить диагноз гепатита? Вот такой круг вопросов мы обсудим в этой статье.
Что такое гепатит?
Гепатит - это воспаление ткани или, другими словами, паренхимы печени. Причем, это воспаление затрагивает всю ткань печени, поэтому относится к диффузным заболеваниям. В отличие от очаговых заболеваний, которые поражают не всю ткань органа, а какую-то его часть (очаг).
Само слово "гепатит" произошло от греческого "hepar", в родительном падеже - "hepatos", что означает - "печень". А окончание "ит", во всех медицинских терминах, говорит о том, что речь идет о воспалении. Все же слово, как вы теперь понимаете, переводится, как "воспаление печени". Что вполне соответствует истине.
По характеру течения все гепатиты делят на острые и хронические
Острое течение - это бурное развитие воспаления, протекающее с выраженными симптомами, характерными для любого воспаления:
- повышение температуры
- боль
- отек воспаленного органа
- нарушение функции (работы) воспаленного органа
Поэтому при остром гепатите у человека повышается температура тела, он чувствует боль в правой подреберной области (там, где находится печень), печень увеличивается за счет отека всей паренхимы. Функция печени тоже страдает, что можно определить, сделав анализы крови.
А внешне нарушение функции печени видно по появившейся желтизне кожных покровов и слизистых оболочек. Это, так называемая, желтуха.
Подробная информация о клинике и каждом докторе, фото, рейтинг, отзывы, быстрая и удобная запись на прием.
Ультразвуковые признаки острого гепатита существуют. Но беда в том, что признаки эти не специфичны. Что это значит? Это означает, что такие же признаки могут наблюдаться и при других заболеваниях.
Поэтому поставить диагноз острого гепатита, опираясь только на ультразвуковое исследование, нельзя. Для того чтобы поставить диагноз острого гепатита, нужно еще осмотреть пациента, расспросить его, сделать анализы крови.
На УЗИ можно видеть такие признаки острого гепатита:
1.Увеличение печени - признак не постоянный и не специфический Не постоянный, потому что вначале заболевания и при легкой степени заболевания увеличения печени может и не быть. А не специфический - потому что печень может быть увеличена при многих заболеваниях, а не только при остром гепатите. При остром гепатите правая доля увеличивается более значительно, чем левая. 2.Диффузное снижение эхогенности печени Говоря простым языком, печень на экране ультразвукового аппарата становится более темной, чем обычно. Такое темное изображение органа объясняется его отеком. Отек - это насыщение органа жидкостью. А жидкость прекрасно проводит ультразвук и практически не отражает его. Поэтому жидкость на экране выглядит темной (не эхогенной или анэхогенной), практически черной. А органы, пропитанные жидкостью (отечные) - более темные, чем нормальные (сниженной эхогенности, гипоэхогенные). О том, что такое эхогенность вы можете прочитать в статье "Что значит эхогенность?" При этом повышается звукопроводимость печеночной ткани. И это понятно: чем больше орган содержит жидкости, тем лучше он проводит ультразвук. Диффузное снижение эхогенности - признак тоже не специфический, так как характерен не только для острого гепатита, но и для некоторых других заболеваний. Например, для застойной печени при хронической сердечной недостаточности. При сердечной недостаточности тоже наблюдается отек многих органов и печени - в том числе. Конечно, опытный доктор ультразвуковой диагностики всегда отличит темную застойную печень от темной воспаленной печени по другим признакам. Но, тем не менее, признак этот не специфичен для острого гепатита. И не постоянен. Так как при легкой степени болезни отек может быть не выраженным и печень останется нормальной эхогенности. 3.Неоднородность ткани печени Этот признак говорит о том, что в ткани печени разные участки подвержены отеку в разной степени. Участки ткани более насыщенные отечной жидкостью выглядят более темными. Участки паренхимы менее насыщенные отечной жидкостью - более светлыми. Признак этот тоже не специфичен и не постоянен. 4.Более выраженный сосудистый рисунок печени Этот признак - тоже следствие отека паренхимы печени. Так как ткань печени становится более темной, на ее фоне более отчетливо видны плотные стенки сосудов. Такой эффект наблюдается только тогда, когда хорошо выражен отек ткани. Он тоже не постоянен и не специфичен. Важно еще и то, что сосудистый рисунок при остром гепатите виден слишком хорошо, но нет деформации и искажения этого рисунка, что бывает при других болезнях печени. 5.При достаточно выраженном отеке слишком хорошо видна капсула печени Изображение капсулы - эхогенное, то есть, светлое, и на фоне темной печени ее видно очень хорошо. Лучше, чем тогда, когда печень имеет обычную эхогенность.
Хронический гепатит - это заболевание длительно протекающее, длящееся годами, во время которых периоды затишья и относительного благополучия сменяются обострениями.
Говоря о хроническом гепатите, следует отметить, что начальные стадии и легкая степень этого заболевания, как правило, не определяются при ультразвуковом исследовании.
Печень в этих случаях выглядит нормально, структура ее не нарушена. Может быть не большое увеличение размеров печени. Но этого мало для того, чтобы заподозрить хронический гепатит.
Поэтому на данном этапе особое значение приобретают анализы крови, которые на ранних стадиях гепатита указывают на нарушенную функцию печени, при сохранившемся (пока еще) нормальном ее внешнем виде.
При дальнейшем прогрессировании этого заболевания появляются и ультразвуковые его признаки. Какие?
1.Увеличение размеров печени, как правой, так и левой ее доли 2.Контур печени остается ровным и четко видимым Только при выраженном гепатите, переходящем в цирроз отмечается неровность и нечеткость контура. 3.Нижний край печени становится более округлым 4.Повышается эхогенность ткани Причем, чем более выражен гепатит, тем больше эхогенность печени. Повышение эхогенности свидетельствует о том, что в ткани печени увеличивается количество плотной соединительной ткани. А это - признак любого хронического воспаления. 5.Неоднородность паренхимы Этот признак может долго отсутствовать, и появиться только на поздних стадиях развития болезни. Чем больше выражен процесс хронического воспаления, тем больше неоднородность ткани. 6.Постепенно обедняется сосудистый рисунок печени Происходит это потому, что становятся все хуже видны мелкие сосуды печени. Такой эффект объясняется тем, что более эхогенная, более светлая паренхима печени маскирует собой тонкие стенки мелких сосудов. 7.Обеднение сосудистого рисунка происходит за счет ухудшения видимости печеночных вен и мелких ветвей портальной вены Тогда как крупные ветви портальной вены, зачастую, видны более отчетливо. Этот эффект объясняется тем, что при некоторых формах хронического гепатита вокруг портальных сосудов идет более интенсивное разрастание соединительной ткани. При этом крупные ветви видны более четко, чем обычно. 8.Снижается звукопроводимость органа К такому эффекту приводит то, что при хроническом воспалении в паренхиме органа разрастается плотная соединительная ткань, которая плохо проводит ультразвуковые волны. О том, что такое звукопроводимость вы можете прочитать в статье "Что такое звукопроводимость?"
Как видите, существует достаточно много ультразвуковых признаков, которые позволяют увидеть гепатит на УЗИ. И, хотя эти признаки характерны не только для гепатита, опытный доктор учтет их сочетание и соответствие жалобам пациента, получит подтверждение в анализах крови и обязательно поставит правильный диагноз.
А ведь правильный диагноз - это самый первый и главный шаг к правильному и эффективному лечению.
У вас есть вопросы?
Вы можете задать их мне вот здесь, или доктору, заполнив форму, которую вы видите ниже.
Особенности диагностики гепатита
Чем бы ни был вызван гепатит, разрушения, произведенные им, практически всегда одинаковы — клетки печени перестают выполнять свои функции и гибнут.
Самая распространенная группа гепатитов. Разрушения в клетках печени происходят из-за проникновения в организм специфических вирусов. Различают несколько форм вирусного гепатита — A, B, C, D, E и G.
А, В, D и Е проявляются относительно одинаково — диарея, тошнота и рвота, нарастающая слабость, боль в области желудка и правого подреберья, пожелтение кожных покровов и белков глаз, увеличение печени в размерах. Гепатиты С и G более коварны и нередко долгие годы единственным симптомом является непреходящая усталость.
Лабораторные методы диагностики являются основными при выявлении заболевания. Обязателен ПЦР-анализ на выявление фрагментов РНК вируса и иммунологическое исследование, определяющее наличие антител к вирусу. Также необходимо сделать биохимический анализ крови, определить уровень билирубина и ферментов (например, АлТ, АсТ).
Не только вирусы, но и токсины растительного и искусственного происхождения могут вызвать гепатит. Различные отравляющие вещества, яды, которые содержатся в растениях и грибах, способствуют гибели клеток печени. Диагностика гепатита этого типа проводится путем выявления уровня билирубина, альбумина и протромбина, а также ферментов.
Одним из проявлений лучевой болезни, которая возникает из-за радиационного воздействия, является лучевой гепатит. В клинической практике данное заболевание встречается редко. Чтобы возник риск развития этой болезни, человек должен достаточно долго (в течение 3-4 месяцев) получать дозы радиации, превышающие 400 рад. Главный лабораторный метод диагностики лучевого гепатита — биохимический анализ крови и анализ на билирубин.
Это редкая форма гепатита, и наука до сих пор не может объяснить, почему такое заболевание возникает. При аутоиммунном гепатите защитная система дает сбой и начинает атаковать клетки печени так, словно это чужеродные организмы. Данная форма гепатита часто сопровождает другие аутоиммунные заболевания, но может развиваться и самостоятельно. Для лабораторной диагностики аутоиммунного гепатита исследуется уровень гамма-глобулинов и IgG (болезнь можно заподозрить, если их показатели выше нормальных вдвое и больше), АсТ, АлТ.
Поскольку вирусные гепатиты распространены шире всего, остановимся на лабораторных методах их диагностики подробнее. Следует сказать, что именно анализ крови может дать больше всего информации об этом заболевании. Инструментальные методы (КТ, МРТ, УЗИ) для диагностики гепатита малоэффективны, они могут дать информацию о состоянии и структуре печени, но не о том, какой именно вирус поразил организм и как давно это произошло.
- Общий и биохимический анализ крови . Для этого типа гепатита характерны низкий уровень лейкоцитов и высокая скорость оседания эритроцитов (СОЭ), пониженный альбумин и билирубин.
- Выявление антител к вирусу . Антитела к вирусу гепатита А Анти-НАV IgM можно обнаружить в самом начале заболевания, при появлении первых симптомов, сразу после окончания инкубационного периода. Самый надежный метод диагностики — ПЦР-анализ, позволяющий побнаружить в сыворотке крови антитела даже тогда, когда их концентрация ничтожно мала. Более того, метод ПЦР дает информацию о том, когда именно произошло заражение.
- Анализ на определение РНК вируса . ПЦР-анализ дает возможность обнаружить и фрагменты РНК вируса гепатита А.
- Общий и биохимический анализ крови . Как и при гепатите А, этот анализ позволяет оценить изменения в работе и состоянии печени.
- Анализ на антигены. HBsAg — самый ранний маркер этого вируса, его можно обнаружить уже в инкубационном периоде. Количественное определение этого антигена используют не только для подтверждения диагноза, но и для определения стадии — острой или хронической.
- Анализ на антитела к антигенам вирус а. Наличие антител к HB-core Ag может говорить о том, что человек когда-то переболел гепатитом В, поскольку эти антитела сохраняются в крови еще очень долго после выздоровления, иногда — всю жизнь.
- Общий и биохимический анализ крови.
- Анализ на антитела . При проведении выявляется наличие антител IgM.
- Анализ на определение РНК вируса . Проводится методом ПЦР, позволяет выявить болезнь на ранней стадии и избежать ее перехода в хроническую форму.
- Определение интерлейкина 28 бета . Анализ, проводится методом ПЦР, позволяет спрогнозировать возможную эффективность лечения.
- Общий и биохимический анализ крови.
- Определение антител к антигенам. В момент, когда заболевание находится в острой стадии, анализ показывает высокое содержание антител IgM. После этого в течение какого-то времени могут быть обнаружены другие антитела — IgG.
- Определение РНК вируса. При помощи ПЦР-метода РНК вируса можно обнаружить даже при его малой концентрации. Анализ дает информацию не только о типе вируса, но и о стадии болезни.
- Общий и биохимический анализ крови.
- Анализ на определение антител. Это основной лабораторный метод диагностики гепатита Е. Он показывает наличие антител IgM и IgG.
Лабораторные исследования — крайне важная часть диагностики гепатита, и если у вас есть подозрение на это заболевание, необходимо срочно сдать анализы. От их результатов зависит схема и эффективность лечения гепатита.

Очень часто диагностика гепатита включает в себя не только лабораторные, но и инструментальные исследования — как правило, УЗИ печени. Однако этот метод считается лишь вспомогательным.
Острый вирусный гепатит – группа инфекционных поражений печени, имеющих вирусную этиологию, проявляющихся симптомами печеночной недостаточности и интоксикацией. Для данной патологии характерны желтуха, увеличение печени, боли в правом подреберье, повышенная кровоточивость, асцит, неврологические нарушения, утомляемость. Для диагностики используют серологические и молекулярно-генетические исследования крови (ИФА, ПЦР), УЗИ печени и желчного пузыря, МРТ печени и желчевыводящих путей, ОФЭКТ печени, пункционную биопсию. Лечение консервативное: диета, противовирусные препараты и гепатопротекторы, отказ от вредных привычек.
Общие сведения
Острые вирусные гепатиты, имеющие парентеральный путь передачи (В, С, D), являются наиболее серьезной инфекционной патологией в России. Ежегодно регистрируются тысячи новых случаев заболевания, а высокая степень хронизации процесса и инвалидизации приводит к поиску новых методик диагностики и лечения этой патологии. Главной проблемой острых вирусных гепатитов является то, что пациент наиболее заразен в преджелтушной стадии, когда еще нет практически никаких симптомов.
К острым вирусным гепатитам, передающимся фекально-оральным путем (А, Е, F), наиболее восприимчивы дети дошкольного возраста и лица трудоспособного возраста. Этой группе острых гепатитов присуща сезонность и периодичность. К гепатитам А, Е и F формируется стойкий и пожизненный иммунитет. Заразиться острыми вирусными гепатитами В, С, D, G, SAN, TTV можно различными путями: парентеральным, половым, вертикальным (к плоду во время беременности), контактно-бытовым. Инфицированию данными формами патологии подвержены абсолютно все возрастные категории, в течении заболевания нет сезонности и периодичности. Иммунитет также формируется пожизненный. Острый вирусный гепатит приводит к выздоровлению или переходит в хроническую форму в течение трех месяцев.
Причины острого вирусного гепатита
Острые вирусные гепатиты вызываются своими типами вирусов (HAV, HBV, HCV, HDV, HEV, HFV, HGV, HTTV, HSANV) либо их комбинацией. Возбудители гепатитов В и TTV содержат в своей основе дезоксирибонуклеиновую кислоту, остальные – рибонуклеиновую кислоту. Вирусы с энтеральным путем передачи (А, Е) наименее чувствительны к воздействию агрессивных факторов окружающей среды, а вирус гепатита В наиболее стоек – он выдерживает даже длительное кипячение (в течение более чем 10 минут).
Вирусы, имеющие фекально-оральный путь передачи (А, Е, F), при попадании в организм мигрируют сначала в кишечник, затем в печень, где и начинают размножаться, с током желчи вновь попадая в кишечник. Присутствие вирусных тел в крови активирует иммунитет, вследствие чего начинают продуцироваться антитела, останавливающие репликацию вируса. Данная группа острых вирусных гепатитов отличается адекватным ответом иммунитета на инфекцию, благодаря чему они имеют благоприятный прогноз и хорошую чувствительность к лечению.
Патогенез острых вирусных гепатитов с парентеральным путем передачи более сложный. Репликация вирусов в печени вызывает активацию аутоиммунных процессов, оказывающих повреждающее действие на печень с постепенным переходом заболевания в хроническую форму. Течение острых вирусных гепатитов В, С, D, F, G, SAN, TTV обычно тяжелое, часто встречаются фульминантные (молниеносные) формы, особенно при заражении беременных в последнем триместре.
К инфицированию гепатитами А, Е, F предрасполагает несоблюдение гигиенических мероприятий; парентеральными формами острых вирусных гепатитов – беспорядочная половая жизнь, переливание недостаточно обследованных и некарантинизированных препаратов крови, использование инъекционных наркотических средств, посещение маникюрных и тату-салонов, стоматологических клиник с сомнительной репутацией, совместное использование средств гигиены (особенно бритв).
Острые вирусные гепатиты классифицируют по ряду параметров:
- По этиологии: гепатит А, В, С, D, Е, F, G, SAN, TTV, неустановленной этиологии.
- По течению: субклиническая форма, с типичной клинической картиной, стертая форма, безжелтушная и холестатическая.
- По тяжести: легкое течение, средней тяжести, тяжелое и фульминантное (злокачественное) течение.
Симптомы острого вирусного гепатита
В течении заболевания дифференцируют пять периодов: инкубационный, преджелтушный, период разгара, постжелтушный и период реконвалесценции. Кроме того, клиническая картина может отличаться в зависимости от конкретного типа вируса, степени тяжести патологического процесса, формы заболевания.
Во время инкубационного периода происходит активное размножение вирусов, при этом нет никаких клинических проявлений. Первые клинические симптомы соответствуют началу преджелтушного периода, в течении которого различают несколько синдромов: катаральный (гиперемия зева, повышение температуры, озноб, насморк) – при гепатите А, Е; диспепсия – при гепатите А, Е, TTV; астеновегетативный – при всех видах гепатитов; артралгический (боли в суставах, сыпь вокруг них) – при гепатитах В, D, иногда С; геморрагический (петехии на коже, кровоизлияния, кровотечения из носа) и абдоминальный (боли в животе, напряжение передней брюшной стенки) – очень редко при гепатите В. К концу данного периода печень увеличивается, становится плотной, моча темнеет, а кал обесцвечивается.
Во время желтушного периода иктеричность кожи и слизистых постепенно нарастает в течение 3-5 дней, сохраняется около 10 дней и затем постепенно снижается. Печень и селезенка увеличиваются в размерах. Явления интоксикации с развитием желтухи постепенно снижаются. На высоте разгара симптомов возможно появление кожного зуда. Желтушный период длится около двух недель, максимальная его продолжительность – три месяца. Постжелтушный период характеризуется постепенным исчезновением желтухи, но ферментативная активность сохраняется повышенной. Период реконвалесценции может длиться до полугода, за это время происходит постепенная нормализация всех показателей.
Выше описана типичная клиническая картина острого вирусного гепатита. Субклиническая форма заболевания не имеет явной симптоматики, обычно этот диагноз выставляется контактным лицам при повышении активности ферментов и положительных серологических тестах. Безжелтушная форма характеризуется отсутствием изменений окраски кожи, мочи и стула. Активность ферментов повышена в несколько раз, однако уровень билирубина значительно не вырастает; печень увеличена. Стертая форма проявляется кратковременным окрашиванием кожи и изменением цвета мочи и кала (в течение не более 3-х суток), незначительным увеличением печени и уровня билирубина. Холестатическая форма обычно имеет течение средней тяжести, желтуха очень интенсивная и сохраняется от полутора до четырех месяцев, сопровождается сильным зудом. Моча очень темная, кал полностью обесцвечивается. Цифры билирубина увеличиваются значительно, повышена активность показателей, указывающих на холестаз (ЩФ, холестерин, альдолаза).
При остром вирусном гепатите А инкубационный период продолжается 10-45 дней. Преджелтушный период длится около недели, проявляется катаральными симптомами, диспепсией, повышенной утомляемостью. Как только начинается период разгара (появляется желтуха), интоксикационные явления значительно уменьшаются, самочувствие улучшается. Желтуха в среднем сохраняется не более недели или двух. Гепатит А редко протекает в тяжелой форме, чаще в легкой или среднетяжелой. Вирусоносительство и переход в хроническую форму для гепатита А не характерны.
При остром вирусном гепатите В период инкубации намного дольше – от 45 до 180 дней. Заболевание развивается постепенно, до периода разгара пациента беспокоят боли в суставах и животе. В среднем в течение двух недель появляется желтуха, на этом фоне состояние больного значительно ухудшается. Желтушное окрашивание кожи и слизистых держится не менее месяца. Течение острого вирусного гепатита В чаще тяжелое. Для данного заболевания характерно формирование вирусоносительства, возможен переход в хроническую форму у 1/10 больных. В будущем у таких пациентов может обнаруживаться цирроз печени, гепатоцеллюлярная карцинома.
Инкубационный период при остром вирусном гепатите С составляет от 15 дней до трех месяцев. Преджелтушный период обычно стертый, может характеризоваться повышенной утомляемостью, диспепсией, болями в животе и суставах. Начало заболевания чаще острое, при этом желтуха и признаки интоксикационного синдрома выражены слабо. Острому вирусному гепатиту С присуще легкое или среднетяжелое течение без выраженной клинической симптоматики. Вирусоносительство встречается достаточно часто. Патология практически в 70% случаев переходит в хроническую форму и заканчивается циррозом печени, формированием гепатокарциномы.
Гепатит D может протекать в двух формах: коинфекции (одновременное инфицирование вирусным гепатитом В и D) либо суперинфекции (заражение гепатитом D пациента, уже страдающего вирусным гепатитом В или являющегося носителем вируса). Для коинфекции характерен инкубационный период от полутора месяцев до полугода. Начало болезни острое, клиническая картина протекает с преджелтушным и желтушным периодами. Выздоровление занимает длительное время, вирусоносительство и хроническая форма заболевания формируются у десятой части больных. При наличии суперинфекции инкубация проходит быстро (за 15-50 дней), течение очень тяжелое, волнообразное, часто приводит к летальному исходу. У выживших больных хроническая форма с малигнизацией развивается более чем в 90% случаев.
Период репликации (инкубации) вирусов при остром вирусном гепатите Е длится от десяти дней до полутора месяцев. Характеризуется острым началом, в преджелтушном периоде артралгический синдром и боли в животе преобладают в клинической картине. Заболевание протекает обычно в легкой форме, желтуха не сопровождается выраженной интоксикацией. Вирусный гепатит Е чаще всего приводит к развитию фульминантных форм болезни у беременных, если заражение произошло в последнем триместре беременности. Вирусоносительства не развивается, в хроническую форму не переходит.
Диагностика острого вирусного гепатита
Консультация гастроэнтеролога позволит предварительно определить клиническую форму, степень тяжести и период острого вирусного гепатита. Для установления точной этиологической формы острого вирусного гепатита назначаются специальные лабораторные тесты. Для этого производят определение уровня антител (IgM, IgG) в крови с помощью ИФА, вирусной ДНК и РНК в биологических жидкостях методом ПЦР. Таким образом выявляют гепатиты A, B, C, D, E. Специфическая диагностика остальных гепатитов на данный момент только внедряется в практических лабораториях.
Неспецифическая диагностика позволяет определить степень активности и тяжести вирусного поражения печени. Для этого проводят печеночные пробы, в которых определяют уровень билирубина и его фракций, протромбина, фибриногена, АСТ, АЛТ, ЩФ, антитрипсина и альдолазы. В анализе мочи регистрируется повышение уровня прямого билирубина, снижение уробилина. В кале значительно снижен уровень стеркобилина. Дополнительные сведения для установления точного диагноза и степени тяжести процесса предоставляют УЗИ печени и желчного пузыря, МРТ печени и желчевыводящих путей, ОФЭКТ печени, пункционная биопсия печени.
Лечение и профилактика острого вирусного гепатита
Все пациенты с острым вирусным гепатитом (кроме гепатита А в легкой форме) требуют госпитализации в инфекционный стационар. Базисная терапия включает в себя рациональные физические нагрузки, соблюдение диеты №5 или 5а, соответствующую тяжести заболевания терапию.
Из медикаментозных средств назначают холекинетики и спазмолитики, поливитамины, дезинтоксикационные средства, ингибиторы протеаз, гормональные и антибактериальные средства, десенсибилизирующие препараты и гепатопротекторы. При гепатитах B, C и D используют противовирусные средства и интерфероны.
Профилактика острого вирусного гепатита может быть неспецифической (направленной на предупреждение заражения) – контроль за санитарным состоянием пищи, воды, соблюдение санитарно-противоэпидемического режима, своевременное выявление и изоляция больных острым вирусным гепатитом. Специфическая профилактика заключается в вакцинации населения из групп риска.
Прогноз при гепатитах А, Е благоприятный. Гепатиты с парентеральными путями передачи часто переходят в хроническую форму, пациенты в течение длительного времени должны наблюдаться в отделении гастроэнтерологии или гепатологии. Острые вирусные гепатиты могут приводить к летальному исходу.
Читайте также:


