В очаге вирусного гепатита а что проводится
Терапия вирусных гепатитов с фекально-оральным механизмом передачи исходит из общих принципов:
1. госпитализация больных в инфекционные отделения или больницы;
2. у подавляющего числа больных с легким или среднетяжелым течением вирусного гепатита болезнь завершается выздоровлением при проведении только базисной терапии;
3. лечебные мероприятия должны быть индивидуализированы с учетом особенностей организма больного (возраст, сопутствующие заболевания и др.);
5. основой лечения среднетяжелых и тяжелых форм болезни является патогенетическая терапия
Базисная терапия включает лечебно-охранительный режим, диету и охрану печени от дополнительных нагрузок. Диета полноценная, калорийная (3000 ккал для взрослых), щадящая. Пища должна содержать 400 г углеводов, полноценные животные белки (100 г) и обязательно содержать легко эмульгированные жиры (30 — 40 г сливочного масла в день), с ограничением соли – не более 5-6 г в день. В рацион включаются соки, компоты, фрукты и овощи. Рекомендуется обильное питье жидкости до 2,5 — 3,0 л/сутки. Необходимо следить за стулом и добиваться регулярного опорожнения кишечника.
Больные с легкими формами ВГА и ВГЕ не нуждаются в медикаментозном лечении.
При дефиците факторов свертываемости при печеночно-клеточной недостаточности с заместительной целью, коррекции метаболических нарушений показано переливание свежезамороженной плазмы 200 — 400 мл в сутки. Обоснованным является назначение препаратов, повышающих энергетические процессы в гепатоцитах (рибоксин внутрь или внутривенно), антиоксидантов (цитохром С, кверцетин) курсом в 10 — 14 дней.
При преобладании синдрома холестаза с выраженным кожным зудом применяется холестирамин (4,0 гр.
Желчегонные средства назначаются по окончании фазы ахолии, а при наличии дискинезии желчеотводящих путей и болевого синдрома их сочетают со спазмолитиками (но-шпа, платифиллин, спазган и др.). Из желчегонных в первую очередь показаны отвары трав (кукурузные рыльца, спорыш, цветы зверобоя, плоды шиповника).
При наличии постгепатитной гипербилирубинемии и синдрома Жильбера эффективны фенобарбитал, зиксорин (флюмиценол) в среднетерапевтических дозах. Показано применение гепатопротекторов и стабилизаторов клеточных мембран (эссенциале, карсил, гепатофальк, фосфолив, гептрал и др.). Для предупреждения кишечной аутоинтоксикации, уменьшения образования и всасывания аммиака и улучшения опорожнения кишечника показано введение лактулозы (через зонд или в клизмах по 30-45 мл с интервалом в 8 часов).
Применение глюкокортикостероидов при тяжелом течении ВГА и ВГЕ проблематично. В основном они обладают ʼʼотбеливающимʼʼ эффектом и уменьшают зуд кожи.
Выписка из стационара производится по клиническому выздоровлению, нормализации уровня билирубина и близкой к норме активности аминотрансфераз. Диспансерное наблюдение за переболевшими осуществляется врачом кабинета инфекционных заболеваний. Осмотр проводится не позже, чем через 1 месяц после выписки из стационара. В случаях, когда больной был выписан с повышенной активностью аминотрансфераз, первый осмотр проводится через 10-14 дней после выписки.
Реконвалесценты ВГА и ВГЕ снимаются с учета через 3 мес. от начала заболевания при условии отсутствия жалоб, нормализации размеров печени и селезенки, показателей аминотрансфераз и функциональных проб печени.
Реконвалесценты, имеющие остаточные явления, проходят повторную диспансеризацию не реже 1 раза в месяц и снимаются с учета через 3 месяца после нормализации клинических и биохимических показателей.
После выписки из стационара реконвалесценты нуждаются в освобождении от работы на 2 недели. При затянувшейся реконвалесценции данный срок может увеличиваться. В течение 3-6 месяцев реконвалесценты нуждаются в освобождении от тяжелой физической работы, командировок, а учащиеся — от занятий спортом (по заключению КЭК).
В течение 6 месяцев после выписки из стационара противопоказаны профилактические прививки (кроме столбнячного анатоксина и антирабической вакцины). Нежелательно проведение плановых операций, противопоказан прием гепатотоксических препаратов и алкоголя.
Профилактика.Мероприятия по профилактике ВГА и ВГЕ должны быть направлены на активное выявление источника инфекции, разрыв естественного механизма передачи инфекции и на восприимчивый человеческий организм.
Первичное выявление больных осуществляется врачами и средними медицинскими работниками всех учреждений здравоохранения. Все больные подлежат обязательной регистрации в эпидемиологическом отделе территориального центра санэпиднадзора.
За лицами, бывшими в контакте с больным, устанавливается систематическое (не реже раза в неделю) медицинское наблюдение в течение 35 суток со дня разобщения с больным. Дети дошкольных учреждений наблюдаются ежедневно. При повторных заболеваниях отсчет продолжительности наблюдения ведется от последнего случая.
С момента выявления больного до его госпитализации или в случае изоляции его на дому в очаге проводится текущая дезинфекция, которую организует участковый врач.
Иммуноглобулинопрофилактика при ВГА проводится по эпид. показаниям внутримышечно в дозах: 1-6 лет — 0,75 мл, 7-10 лет — 1,5 мл, старшим детям и взрослым — 3,0 мл.
Для профилактики ВГА применяется вакцина ʼʼХаврикс 1440ʼʼ для взрослых и ʼʼХаврикс 720ʼʼ для детей. В возрасте от 1 года до 18 лет вакцина вводится внутримышечно в дозе 0,5 мл; взрослым 1 мл внутримышечно. Указанные дозы вакцины рекомендуется повторить в период от 6 до 12 месяцев после первой вакцинации. Защитный уровень антител обнаруживается у 88 % вакцинированных к 15 дню после вакцинации, достигая 99% через 1 месяц.
Заключение. Проблема вирусных гепатитов с фекально-оральным механизмом передачи является актуальной для врачей-клиницистов. Значение ее обусловлено повсеместным распространением инфекции, длительностью и дороговизной терапии, определенными сложностями диагностики и возможностью возникновения осложнений болезни.
Ранняя клинико-эпидемиологическая диагностика ВГА и ВГЕ возможна и должна основываться на тщательном сборе жалоб больного, анамнеза (выявление того или иного типа преджелтушного периода), эпидемиологического анамнеза и данных объективного исследования (желтушность кожи, слизистых, цвет кала, мочи, гепатолиенальный синдром и др.). Этиология заболевания подтверждается обнаружением специфических антител-маркеров.
В лечении ведущее значение имеет базисная терапия и пероральная дезинтоксикация. При тяжелых формах болезни дезинтоксикация осуществляется внутривенным введением коллоидов и кристаллоидов. Желчегонные препараты рационально назначать в фазе разрешения желтухи. После выписки из стационара реконвалесценты наблюдаются врачом-инфекционистом КИЗа.
Применение вакцины ʼʼХавриксʼʼ для профилактики ВГА обеспечивает практически 100 % защитный эффект. В очаге ВГА и ВГЕ обязательно проводятся профилактические и противоэпидемические мероприятия. Информация органов санитарно-эпидемиологического надзора о выявлении случая гепатита А или Е является обязательной.
Задание студентам для самостоятельной работы.
1. Обратить внимание на этиологию вирусных гепатитов с фекально-оральным механизмом передачи, маркерный спектр гепатитов и трактовку обнаружения антител-иммуноглобулинов разных классов.
2. Изучить пути и факторы реализации фекально-орального механизма передачи инфекции.
3. Вспомнить пигментный обмен.
4. Обратить внимание на патогенетические особенности ВГА и ВГЕ.
5. Изучить особенности клиники и лабораторно-инструментальную диагностику и дифференциальную диагностику желтух.
6. Оценить особенности базисной и патогенетической терапии.
7. Обратить внимание на профилактические и противоэпидемические мероприятия в очаге, порядок и правила диспансерного наблюдения.
ТЕМА: Вирусные гепатиты
Контрольные вопросы
Профилактика и мероприятия в очаге
Профилактические мероприятия направлены на предотвращения загрязнения возбудителем объектов окружающей среды, санитарное благоустройства источников водоснабжения, соблюдение правил удаления и обеззараживания нечистот, снабжение населения безопасными продуктами питания.
В очаге проводятся мероприятия, направленные на предупреждение воздушно-капельного и фекально-орального механизма заражения. В детских учреждениях дети, бывшие в контакте с заболевшим, изолируются на 14 дней и им вводится человеческий иммуноглобулин. Работники родильных домов и детских учреждений, бывшие в контакте с больным, переводятся на другую работу на 14 дней.
Помимо клинических данных при госпитализации учитываются эпидемиологические критерии – лица из организованных коллективов, работники детских учреждений и пищевых предприятий. Срок изоляции 14 дней. Специфическая профилактика не разработана.
1. Как происходит заражение энтеровирусами?
2. Основные клинические проявления энтеровирусной инфекции?
3. С какими заболеваниями проводится дифференциальная диагностика?
4. Как проводятся противоэпидемические мероприятия в очаге? Профилактика.
Вирусные гепатиты – группа заболеваний, вызываемых гепатотропными вирусами, с различными механизмами заражения, характеризующихся паренхиматозным поражением печени, интоксикацией и часто желтухой.
В группу вирусов, вызывающих вирусные гепатиты, входят вирусы А, В, С, Д и Е. В зависимости от механизма заражения выделяют две группы вирусов: 1) энтеральные, передающиеся фекально-оральным механизмом: вирусы А и Е; 2) передающихся гемоконтактным (парентеральным ) механизмом: вирусы В, С, Д. Имеются и другие вирусы, которые в настоящее время ещё недостаточно изучены (вирусы F,G и др.). Перекрёстного иммунитета к различным вирусам не существует.
Этиология. Возбудителем вирусного гепатита А (ГА) является мелкий РНК–содержащий вирус, относящийся к роду энтеровирусов семейства пикорнавирусов. Возбудитель вирусного гепатита А (ВГА) устойчив во внешней среде – способен длительно сохранятся в воде (3-10 мес.), почве, экскрементах (до 1 мес.) и на предметах хозяйственного обихода. При кипячении ВГА инактивируется через 5 мин., чувствителен к ультрафиолетовому облучению, формалину, относительно устойчив к хлорсодержащим дезинфектантам.
Эпидемиология. Источник инфекции больной человек, особенно со стертыми и безжелтушными формами. Выделение вируса с фекалиями начинается с конца инкубационного периода, интенсивно происходит в преджелтушный период и первые дни желтушного периода.
Механизм заражения, как и при других кишечных инфекциях, фекально-оральный, который реализуется алиментарным, водным и контактно-бытовым путями.
Восприимчивость к гепатиту А всеобщая. Наиболее часто болеют дети старше 1 года (особенно в возрасте 3-13 лет) и молодые лица (15-30 лет). Дети первого года жизни мало чувствительны к заражению вследствие пассивного иммунитета, полученного ими от матери. Иммунитет после перенесённого заболевания длительный, пожизненный. Максимум заболеваемости приходится на летне-осенний период. Заболевание может встречаться в виде эпидемии, эпидемических вспышек и спорадических случаев.
Патогенез. После попадания ВГА в организм человека через рот, первичная репликация его происходит в эндотелии слизистой оболочки тонкой кишки и мезентериальных лимфатических узлах с последующим попаданием вируса в кровь. Вследствие вирусемии развивается общеинтоксикационный синдром, и возбудитель заносится в печень. Вирус оказывает прямое цитолитическое действие на гепатоциты, вызывая воспалительные и некробиотические процессы в них, с последующим увеличением печени и селезёнки. Для ГА характерно преимущественное поражение периферических отделов печёночной дольки.
Воспалительные и некробиотические процессы печёночной ткани приводят к возникновению следующих клинико-биохимических синдромов: цитолитического, холестатического и мезинхиально-воспалительного. Основным при вирусных гепатитах является цитолитический синдром, который обусловлен непосредственным воздействием размножающегося вируса в гепатоцитах. В результате цитолитического эффекта вируса нарушается клеточный метаболизм, повышается проницаемость клеточных мембран гепатоцита, с последующим разрушением его, что лабораторно подтверждается повышением активности трансфераз сыворотки крови (АлАТ и АсАТ).
Холестатический синдром обусловлен нарушением оттока желчи с накоплением её компонентов в крови, что лабораторно подтверждается повышением уровня прямого билирубина и активности щелочной фосфатазы сыворотки крови.
Мезенхимально-воспалительный синдром обусловлен вовлечением в патологический процесс стромы печени и клеток ретикулогистоцитарной системы, о чём свидетельствует лабораторные тесты – повышение уровня α-, β- и γ- глобулинов, изменение коллоидных проб (снижение сулемовой и повышение тимоловой проб), повышение иммуноглобулинов всех классов (A, M, G).
Оценивая выраженность основных клинико-биохимических синдромов при вирусных гепатитах, следует отметить, что при ГА преобладает мезенхимально-воспалительный синдром по сравнению с цитолитическим и холестатическим.
Распад некротизированных гепатоцитов приводит к высвобождению вируса и его антигенов, что способствует бурному накоплению специфических антител класса М и быстрому очищению организма от вирусов. В результате образования IgG формируется стойкий видоспецифический иммунитет.
Клиника. Заболевание отличается разнообразием клинических проявлений. Выделяют субклиническую (иннаппарантную), безжелтушную, стёртую и желтушную форму, по тяжести – лёгкую, среднетяжёлую и тяжёлую.
Желтушная форма. Для ГА характерна цикличность течения с последовательной сменой периодов болезни: инкубационный, продромальный (преджелтушный), разгара болезни (желтушный период) и реконвалесценции.
Инкубационный период длитсяот 6 до 50 дней (чаще 15-30 дней).
Преджелтушный период продолжается в среднем 5-7 дней и характеризуется разнообразными клиническими проявлениями. По ведущему синдрому выделяют гриппоподобный (катаральный, лихорадочный), диспепсический, астеновегетативный и смешанный синдромы.
При гриппоподобном синдроме заболевание начинается остро, температура тела повышается до 38-39ºC и сохраняется 1-3 дня. Отмечается головная боль, общая слабость, разбитость, снижение аппетита. Могут развиться катаральные явления со стороны верхних дыхательных путей.
Диспепсический синдром характеризуется снижением или даже отсутствием аппетита (анорексией), болями в эпигастрии или в правом подреберье, тошнотой и реже рвотой.
Астеновегетативный вариант проявляется постепенным развитием общей слабости, повышенной утомляемости, сонливости, раздражительности, головной боли, головокружения, снижением работоспособности.
При смешанном варианте имеют место симптомы нескольких синдромов, чаще всего гриппоподобного и диспепсического.
За 2-3 дня до появления желтушности кожи моча становится тёмно-коричневой, цвета крепкого чая, позже обесцвечивается кал, напоминает серую глину. К этому времени выявляется увеличение печени и реже селезёнки.
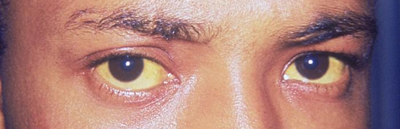
Желтушный период (период разгара болезни) длится в среднем 2-3 недели и характеризуется появлением желтушной окраски склер, слизистых оболочек ротоглотки и кожи. При появлении желтухи самочувствие больных заметно улучшается: снижается до нормы температуры тела, уменьшаются или исчезают симптомы интоксикации, что является важным дефференциально-диагностическим критерием между гепатитом А и В. В желтушном периоде выделяют стадию нарастания, максимального развития и спада желтухи. В начале заболевания появляется желтушность слизистых оболочек ротоглотки и склер, а затем кожи. Интенсивность желтухи (слабая, умеренная и интенсивная) соответствует тяжести болезни и достигает шафранового оттенка при тяжелых формах.
В разгар заболевания сохраняется общая слабость, астения, может появиться зуд кожи на фоне желтухи, диспепсические проявления: ощущение тяжести и распирания в эпигастрии и правом подреберье, тошнота и реже - рвота, сухость и горечь во рту, отвращение к пище. Язык обложен белым или желтоватым налетом, увеличены печень и селезенка, моча остается темной и кал обесцвеченным (ахоличным). Со стороны сердечно-сосудистой системы отмечается склонность к брадикардии и гипотонии, приглушение тонов сердца.
Угасание желтухи происходит постепенно, начиная с кожных покровов, а затем склер и слизистых оболочек ротовой полости. Параллельно уменьшаются и все другие проявления болезни.
Исчезновение желтухи указывает на развитие периода реконвалесценции, длительность которого составляет от 1-2 до 6 месяцев. В этот период постепенно исчезают клинические проявления болезни, уменьшаются или нормализуются размеры печени.
В оценке тяжести желтушных форм ГА учитываются следующие критерии: степень интоксикации, интенсивность желтухи, динамика размеров печени в соответствии с изменением симптомов интоксикации и желтухи, а также уровень билирубина сыворотки крови (норма 8,5-20,5 мк моль/л).
При лёгкой форме интоксикация и желтуха выражены слабо, печень увеличена, уровень билирубина в крови до 100 мк моль/л.
Среднетяжёлая форма характеризуется умеренной интоксикацией и желтухой, увеличением печени с уровнем билирубина в крови до 200 мк моль/л.
При тяжёлой форме интоксикация и желтуха выражены резко, может появиться геморрагическая экзантема, размеры печени могут уменьшаться в динамике болезни, содержание билирубина в сыворотке крови превышает 200 мк моль/л.
Безжелтушная форма характеризуется отсутствием желтушности склер и кожи, кратковременным повышением температуры тела, вялостью, снижением аппетита в течение 3-5 дней. Основным симптомом является увеличение размеров печени и повышение активности трансфераз сыворотки крови (АлАТ, реже АсАТ) при нормальном уровне билирубина. Имеет значение в диагностике безжелтушных форм наличие контакта с больными клинически выраженными формами ГА.
Стёртая форма: симптомы интоксикации выражены слабо или отсутствуют, незначительная и слабая иктеричность склер, размеры печени увеличены незначительно. Окраска мочи и кала мало изменены, уровень билирубина в крови повышен слабо, преимущественно за счёт свободного (непрямого), активность АлАТ повышена умеренно.
При субклинической форме симптомы заболевания отсутствуют. Диагноз устанавливается при наличии контакта с больными ГА, с помощью биохимических показателей (повышение активности АлАТ) и выявления антител к вирусу гепатита А класса М (анти-ВГА IgM).
Больные безжелтушными, стёртыми и субклиническими формами имеют важное эпидемиологическое значение как источники инфекции.
Вирусный гепатит А по течению бывает острым (длительностью 1-3 месяца) и затяжным (3-6 месяцев). Хроническое течение при ГА не развивается и реконвалесцентное вирусоносительство не формируется. По тяжести преобладают легкие формы, тяжелые – в единичных случаях. Желтушные формы ГА у детей составляют 5-10%, у взрослых 50-75%. Соотношение желтушных форм к безжелтушным и бессимптомным составляет у детей 1:20-1:25, у взрослых 3:1-4:1.
Полное выздоровление после ГА составляет около 90%, у остальных выявляются остаточные явления в виде постгепатитного астенодиспепсического синдрома, постгепатитной гипербилирубинемии, фиброза печени, затяжной реконвалесценции, поражения желчевыводящих путей в виде дискенезии их или холецистита.
Именно такой вопрос возникает у человека любого возраста после контакта с больным человеком. Как передается гепатит А, насколько велики шансы заболеть этим заболеванием, какие меры предосторожности следует соблюдать – на все эти вопросы существуют достаточно конкретные ответы. Соблюдая простые и понятные правила, человек практически не может заразиться этим вирусным заболеванием.

Особенности вируса гепатита А
От свойств возбудителя, в данном случае определенных характеристик вируса гепатита А, напрямую зависят возможные пути передачи инфекции. Вирус размножается преимущественно в клетках печени, в меньшей степени – в желчевыводящих путях и клетках эпителия пищеварительного канала.
Вирус гепатита А устойчив к действию ряда факторов внешней среды, а именно к хлору и дезинфектантам, низкой температуре. Таким образом, данный возбудитель может проникать в водопроводную воду и прекрасно в ней сохраняться, а инфекция – передаваться несмотря на традиционное хлорирование водопроводной воды.
Источник инфекции
Гепатит А относится к группе антропонозных инфекций с преимущественным фекально-оральным механизмом передачи. Это означает, что в любой ситуации источником инфекции является больной человек. Выделение вируса достаточно длительное: начинается в инкубационном (скрытом) периоде и заканчивается иногда даже несколько позднее, чем клиническое выздоровление пациента. Таким образом, человек представляет опасность для окружающих в течение всей болезни и даже до появления клинической симптоматики.
В течении вирусного гепатита А выделяют следующие периоды:
- инкубационный (то есть скрытый) – длительность его составляет 14-30 (до 55) дней, симптомы болезни отсутствуют, именно в этот период наиболее высока вероятность заражаться от инфицированного человека;
- кратковременный продромальный (преджелтушный) период – всего 6-7 (до 10) дней; интенсивное выделение вируса продолжается;
- период явных клинических проявлений (период разгара) может ограничиться 10-14 днями, а может затянуться на целый месяц и больше, если развиваются обострения или осложнения; выделение вируса продолжается, но менее активное;
- выделение вируса в периоде реконвалесценции (выздоровления) значительно варьирует, поэтому говорить о какой-либо средней продолжительности в этом периоде достаточно сложно.
Еще одна важная деталь: в одинаковой степени опасен человек с явно желтыми кожными покровами (так называемая манифестная форма болезни) и без существенного изменения общего состояния (так называемая безжелтушная форма). Кроме того, при гепатите А достаточно часто развивается так называемые скрытые или абортивные формы болезни. Человек никак не ощущает признаки заболевания собственного организма, при этом он выделяет возбудитель инфекции в окружающую среду и заразен для других людей.
С этой точки зрения, для здоровых людей наибольшую опасность представляет человек с безжелтушной формой болезни. Никакие противоэпидемические мероприятия в данном случае не проводятся, так как такое состояние редко диагностируется. Человек с явной желтухой подлежит госпитализации и изоляции, все окружающие его предметы – дезинфекции.
Каким путем передается гепатит А
Современные медицинские книги указывают следующие возможные пути заражения гепатитом А:
Все способы передачи предполагают определенные ситуации, опасные в плане инфицирования. В одних случаях заражение мало вероятно, в других – с точностью до наоборот.
Для гепатита А не типична передача воздушно-капельным путем и трансмиссивным. Воздушно-капельный механизм передачи – это инфицирование при вдыхании воздуха, содержащего капельки слизи с носоглотки больного. Поскольку вирус гепатита не размножается в дыхательных путях, инфицирование только при общении (без непосредственного контакта) с больным человеком невозможно.
Трансмиссивный путь передачи – это инфицирование при укусе больного человека живым переносчиком (вошь, клещ, комар, москит). При гепатите А этот вариант в современной медицинской литературе не описан.
- употребление для питья некипяченой воды из любого источника (в том числе и из центрального водоснабжения);
- наиболее опасны (потенциально содержать большее количество вируса) колодцы, артезианские скважины, водопроводные сети старой постройки (есть вероятность смешивания канализационных стоков и водопроводной воды);
- использование воды для мытья посуды, овощей и фруктов без последующей обработки дезинфицирующими средствами или высокой температурой;
- в существующем очаге вирус может попадать в ротовую полость в процессе чистки зубов и при выполнении других гигиенических процедур.
Вирусный гепатит А при реализации водного пути передачи может охватывать целый населенные пункты, организованные детские коллективы закрытого и открытого типа.

Вирусный гепатит А нередко передается пищевым путем, для реализации которого опасны следующие ситуации:
- использование одной посуды вместе с больным человеком;
- употребление одних кулинарных продуктов;
- включение в пищевой рацион плохо помытых и не подлежащих термической обработке овощей, фруктов и прочего.
Пищевой путь передачи наиболее типичен для детских коллективов, которые питаются в одном учреждении общепита (например, школьная столовая). Распространению способствуют несоблюдение гигиенических навыков, отсутствие мыла и прочее.
Заражающий окружающих больной человек прикасается к множеству предметов, посредством которых вирус передается другим людям.
Контактный путь передачи реализуется:
- при непосредственном контакте с больным человеком;
- при использовании общих предметов обихода (зубная щетка, полотенце);
- в процессе игры общими игрушками (твердыми и мягкими);
- несоблюдении правил гигиенической обработки туалета (как общественного, так и домашнего).
Все способы заражения гепатитом А могут быть реализованы как в домашних условиях, так и на общественной территории. Посещение предприятий общественного питания любого класса, туалетов общего пользования повышает риск инфицирования.
Эпидемиологические особенности гепатита А
- рост заболеваемости отмечается в теплое время года;
- преимущественный возраст пациентов до 35 лет;
- простота инфицирования обуславливает возможность развития эпидемической вспышки;
- после перенесенного заболевания остается пожизненный иммунитет;
- тщательное соблюдение гигиенических правил позволяет легко контролировать эту инфекцию.
Передача гепатита А – процесс достаточно легкий, но правила предупреждения этой болезни также просты, понятны и доступны человеку любого возраста.
Тема заражения гепатитами известна и страшна любому. Заболевание вызывается вирусом, относящимся к виду энтеровирусов, распространяется фекально-оральным способом от одного человека другому. В профилактике гепатита А важно уменьшение количества инфицированных. Заболевание отягощает сопутствующие хронические патологии организма.
О чем я узнаю? Содержание статьи.
Способы заражения гепатитом А
Строение возбудителя предоставляет сохранение жизнедеятельности при неблагоприятных условиях окружающей среды. Частая причина заражения – употребление грязной питьевой воды. Защитная оболочка возбудителя вирусного гепатита А выдерживает высокие температуры, воздействие активных химических веществ таких, как хлор. Только при кипячении воды, при 100 градусах защитная оболочка вируса разрушается и он погибает. Поэтому важно следить за качеством употребляемой воды.
Немытая зелень, овощи, фрукты становятся причиной заражения, если они произрастали вблизи сточных вод или орошались зараженной водой. Морепродукты из грязных водоемов, куда попадали зараженные фекалии, также становятся источником заражения.
Заражение возможно при тесном контакте с больным, предметами ухода, например, если сожители пользуются одним полотенцем, общей посудой и так далее. Инфицированный больной становится источником распространения инфекции еще до появления первых клинических симптомов.
Кто находится в группе риска?
Для профилактики вирусного гепатита А важна смена времен года. Количество зараженных увеличивается осенью и летом. Чаще заражаются дети – нередко они пренебрегают мытьем рук, свежих овощей, фруктов. Маленькие дети должны находиться под присмотром родителей.
Люди, направляющиеся в страны, где нередко фиксируются случаи заражения гепатитом А также относятся к группе риска. В особенности лица, которые никогда не болели этим заболеванием.
Профилактика гепатита А
Заключается в двух видах профилактики – специфической и неспецифической. Простая, неспецифическая профилактика производится путем обязательного кипячения воды, использования только чистой, не стоячей воды для полива огорода. Обязательное мытье фруктов, овощей, зелени перед употреблением.
Профилактика при контакте с инфицированным больным заключается в обработке туалетных принадлежностей, не пользоваться с больным одной посудой, столовыми приборами. Обработка туалета обязательна, после каждого посещения зараженным гепатитом А. Профилактика способна исключить вероятность распространение инфекции.
Понимание родственников, что профилактические меры способны исключить распространение вируса другим людям очень важно. Сам больной должен соблюдать личную гигиену, пользоваться только собственными предметами ухода. Храниться они должны отдельно от предметов ухода остальных членов семьи.
Специфическая профилактика требуется в случае контакта здорового с зараженным. Проводится в течение двух недель после контакта. Человеку вводится иммуноглобулин для создания иммунитета для борьбы с вирусом.
Основные понятия о гигиене, которая входит в профилактику, прививаются уже в детском саду. Службы по контролю над инфекционными заболеваниями занимаются также информированием населения. Осведомленность людей уменьшает вспышки инфекционных заболеваний, количества больных.
Охрана окружающей среды, своевременная уборка улиц, соблюдение правил личной гигиены – все это входит в общие меры профилактики инфекций. Каждый человек должен соблюдать чистоту, не пить воду из источников, рек и озер – только после кипячения вода становится безопасной для употребления. Осведомленность граждан о симптомах заболевания позволяет не допустить распространения вируса, так как люди знают, как обезопасить себя и своих близких.
Заключаются в плановой профилактической вакцинации. Существуют определенные группы риска, в которую входят дети и взрослые, ранее не болеющие гепатитом А. У таких людей отсутствует иммунитет и антитела к вирусу. Те, у кого присутствуют заболевания печени тоже подлежат обязательной вакцинации. Вакцина вводится внутримышечно или подкожно.
Специфическая профилактика затрагивает близкое окружение медицинских работников, военнослужащих, работающих на закрытых территориях и подвержены заражению. Сельскохозяйственные работники и те, кто несет ответственность за питание в детских и школьных учреждениях также подлежат вакцинации. Первые вакцинации против гепатита начинают с трех лет, а в дальнейшем, согласно утвержденному графику.
Осложнение заболевания
Каждая разновидность гепатита губительно действует на печень, разрушая структуры клеток, вызывая воспалительные процессы. Осложнения могут возникнуть в случае игнорирования лечения или при неполном соблюдении предписаний врача по лечению заболевания. Таким образом, вирус разрушает ткани печени, влияет на поджелудочную железу, что в дальнейшем вызывает:
- Печеночную недостаточность;
- Панкреатит;
- Перерождение клеток печени в клетки рака;
- Застой желчи;
- Воспаление желчного пузыря;
- Холецистит;
- Цирроз.
Если человек вовремя начал лечение, ни одно из перечисленных осложнений ему не грозит. Организм способен справиться с вирусом с помощью лекарственной терапии и диеты. После заболевания в крови человека навсегда остается ослабленный вирус, который не способен провоцировать развитие гепатита. Таким людям запрещено становиться донорами.
Читайте также:


