Ветряная оспа это гепатит а или нет
Ветряная оспа (варицелла, ветрянка) является острым и очень заразным заболеванием. Оно вызвано первичной инфекцией вирусом ветряной оспы. Вспышки ветряной оспы возникают во всём мире, и при отсутствии программы вакцинации затрагивают большую часть населения к середине молодого возраста.

Когда возникла ветряная оспа?
Ветряная оспа была известна с древних времён. В течении некоторого времени она считалась лёгким течением натуральной оспы и только в 1772 году она была выделена в отдельное заболевание. А в 1909 году было установлено, что ветряная оспа и опоясывающий лишай имеют одного и того же возбудителя, что впоследствии было подтверждено лабораторными исследованиями. Последующее изучение особенностей вируса привело к разработке живой аттенуированной вакцины против ветряной оспы в Японии в 1970-х годах. Вакцина была лицензирована для использования в Соединенных Штатах в марте 1995 года.
Чем вызывается ветряная оспа и как можно заразиться?
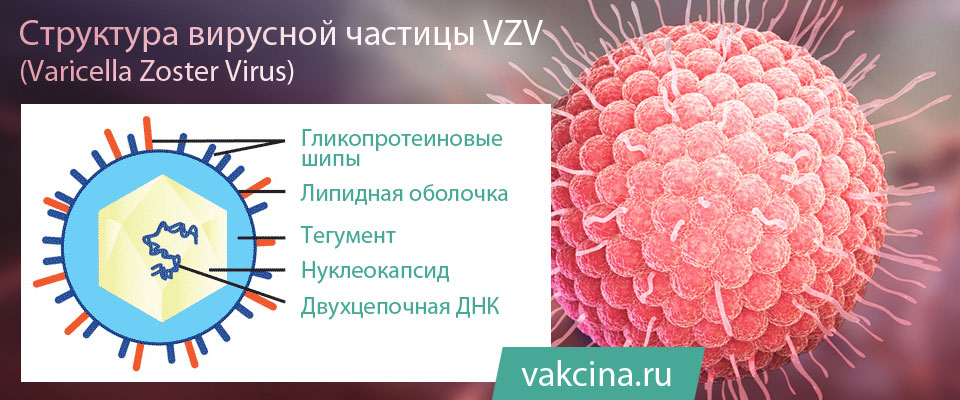
Varicella zoster virus (VZV) – это вирус, который является возбудителем ветряной оспы и принадлежит к семейству герпесвирусов. Как и другие вирусы этой группы, он обладает способностью сохраняться в организме после первичной инфекции.
После того, как человек переболел ветрянкой, VZV не покидает его организм, а сохраняется в сенсорных нервных ганглиях.
Таким образом, первичная инфекция VZV приводит к ветряной оспе, а опоясывающий герпес является результатом реактивации скрытой инфекции этого вируса, которая обусловлена снижением иммунитета вследствии различных обстоятельств (переохлаждение, стрессы и др.) либо сопутствующими заболеваниями, которые сопровождаются иммунодефицитом (злокачественные заболевания крови, ВИЧ и т. д.). За наличие этого свойства вирус ветряной оспы и относится к группе возбудителей медленных инфекций. Стоит отметить, что вирус ветряной оспы и сам имеет иммунодепрессивное свойство.
Считается, что VZV имеет короткое время выживания в окружающей среде. Все герпесвирусы чувствительны к химическому и физическому воздействию, в том числе к высокой температуре.
Источником инфекции является человек больной ветряной оспой или опоясывающим герпесом. Вирус содержится на слизистых оболочках и в элементах сыпи. Заразным больной считается с момента появления сыпи до образования корочек (обычно до 5 дня с момента последних высыпаний).

Вирус ветряной оспы обладает высокой контагиозностью, то есть с очень большой вероятностью передаётся через респираторные капли или прямой контакт с характерными поражениями кожи инфицированного человека. С этим связан тот факт, что большая часть населения заболевает уже в детском возрасте.
На возраст до 14 лет приходится 80-90 % случаев. Также для ветряной оспы характерна высокая восприимчивость (90-95 %).
Большинство стран имеют тенденцию к более высокому уровню заболеваемости в городских населённых пунктах (700-900 на 100 000 населения) и значительно меньшему в сельских регионах. Эпидемиология заболевания отличается в разных климатических зонах, например, существенная разница наблюдается в умеренном и тропическом климатах. Причины этих различий плохо изучены и могут относиться к свойствам вируса (которые, как известно, чувствительны к теплу), климату, плотности населения и риску воздействия (например, посещение в детском саду или школе или число братьев и сестёр в семье).
Относительно нетяжёлое течение и невысокая летальность долгое время были причиной предельно спокойного отношения к этой инфекции.
Однако, на данный момент, как результат многочисленных исследований, было установлено, что возбудитель может поражать не только нервную систему, кожу и слизистые, но и лёгкие, пищеварительный тракт, мочеполовую систему.

Вирус оказывает неблагоприятное влияние на плод, при возникновении заболевания у беременных женщин. При этом стоит помнить, что мать может передать инфекцию плоду, если она больна ветряной оспой или опоясывающим герпесом (вирус способен проникать через плаценту на протяжении всей беременности).
Какие проявления ветряной оспы (ветрянки)?
Вирус ветряной оспы проникает через дыхательные пути и конъюнктиву. Считается, что вирус размножается в слизистой носоглотки и региональных лимфатических узлах.
Первичное попадание вируса в кровь возникает через несколько дней после заражения и способствует попаданию вируса в эпителиальные клетки кожи, где и происходит дальнейшее размножение вируса и соответствующие кожные изменения.
Затем происходит вторичное попадание в кровь. Следует помнить, что поражаться может не только эпителий кожи, но и слизистые желудочно-кишечного тракта, дыхательных путей, мочеполовая система. Учитывая то, что вирус является тропным к нервной ткани в нервных узлах, корешках чувствительных нервов и спинном мозге могут развиваться дегенеративные и некротические изменения.
Инкубационный период. Период от попадания вируса в организм до начала клинических проявлений составляет от 5 до 21 дня после воздействия, чаще 1-2 недели. Инкубационный период может быть более долгим у пациентов с ослабленным иммунитетом.
У инфицированных людей может быть мягкий продромальный период, который предшествует наступлению сыпи. У взрослых это может быть от 1 до 2 дней лихорадки и недомогания, но у детей чаще всего сыпь является первым признаком заболевания.
Начало чаще всего острое. Лихорадка длиться 2-7 дней, при тяжёлом течении дольше. Больные жалуются на возникновение зудящей сыпи, ломоту в теле, снижение аппетита, нарушение сна, головную боль. Могут наблюдаться тошнота и рвота.
Первые элементы сыпи появляются на лице и туловище, а затем на волосистой части головы и конечностях; наибольшая концентрация поражений находится на туловище с появлением подсыпаний в течении 4-6 дней. При этом элементы сыпи присутствуют на нескольких стадиях развития (например, покраснения и папулы могут наблюдаться одновременно и в той же области, что и везикулы и корочки).
Сыпь также может возникать на слизистых оболочках ротоглотки, дыхательных путей, влагалища, конъюнктивы и роговицы.
Элементы сыпи обычно имеют диаметр от 1 до 4 мм. Везикулы (пузырьки) являются поверхностными, однокамерными и содержат прозрачную жидкость, окружены красным ободком. Со временем они подсыхают и превращаются в корочки, после отторжения которых остается временная пигментация и изредка маленькие рубчики.

Количество элементов сыпи колеблется от единичных до множественных. Везикулы могут разорваться или загноиться до того, как они высохнут и приобретут вид корочек. Высыпания сопровождаются выраженным зудом.
У 20-25 % больных высыпания могут возникать на слизистых рта, дёснах. Обычно они быстро вскрываются, образуют эрозии и сопровождаются болезненностью, жжением и повышенным слюноотделением.
Около 2-5 % заболевших имеют элементы сыпи на коньюнктивах.

Также при ветряной оспе, как правило, увеличиваются лимфатические узлы (подчелюстные, шейные, подмышечные, паховые).
Восстановление от первичной инфекции ветряной оспы обычно приводит к пожизненному иммунитету. Но в последнее время всё чаще наблюдаются случаи повторного заболевания ветряной оспой. Это не является обычным явлением для здорового человека, и чаще всего происходит у лиц с ослабленным иммунитетом.
Болезнь обычно имеет нетяжёлое течение, но могут возникать осложнения, включая бактериальные инфекции (например, бактериальные кожные поражения, пневмония) и неврологические (например, энцефалит, менингит, миелит), которые могут закончиться летальным исходом.
Вторичные бактериальные инфекции кожных покровов, которые вызваны стрептококком или стафилококком, являются наиболее распространённой причиной госпитализации и амбулаторных медицинских визитов. Вторичная инфекция стрептококками инвазивной группы А может вызвать абсцессы и флегмоны.
Пневмония после ветряной оспы обычно является вирусной, но может быть и бактериальной. Вторичная бактериальная пневмония чаще встречается у детей моложе 1 года. Она характеризуется нарастанием температуры до 40⁰С, нарастанием бледности и цианоза кожи, появлением загрудинного сухого кашля и одышки. Больные могут принимать вынужденное положение в постели.
Поражение центральной нервной системы при ветряной оспе варьируются от асептического менингита до энцефалита. Вовлечение мозжечка с последующей мозжечковой атаксией является наиболее распространенным проявлением нарушений центральной нервной системы, но, как правило, имеет положительный исход.
Энцефалит – одно из самых опасных осложнений ветряной оспы (10-20 % заболевших имеют летальный исход). Проявляется это осложнение головной болью, тошнотой, рвотой, судорогами и часто приводит к коме. Диффузное вовлечение головного мозга чаще встречается у взрослых, чем у детей. Вместе с энцефалитом или самостоятельно может возникнуть ветряночный менингит.
Редкими осложнениями ветряной оспы являются синдром Гийена-Барре, тромбоцитопения, геморрагическая и буллёзная ветряная оспа, гломерулонефрит, миокардит, артрит, орхит, увеит, ирит и гепатит.
После заражения вирус остается скрытым в нервных клетках и может быть реактивирован, вызывая вторичную инфекцию - опоясывающий герпес. Обычно это происходит у взрослых в возрасте старше 50 лет или при ослаблении иммунитета и связано с болезненной сыпью, которая может привести к постоянному повреждению нервов.
Опоясывающий герпес (herpes zoster, опоясывающий лишай) возникает у людей, как проявление реактивации латентной инфекции, вызванной вирусом, который находился в нервных ганглиях, после перенесённой ветряной оспы. Локализация последующих высыпаний будет зависеть от того, в каком нервном узле находился вирус (VZV) в латентном (спящем) состоянии.

Локализация сыпи при поражении узла тройничного нерва – на волосистой части головы, в области лба, носа, глаз, нижней челюсти, нёба, языка; при наличии вируса в спинальных ганлиях - на шее, туловище, верхних и нижних конечностях.
Особенностями сыпи при опоясывающем герпесе являются:
- везикулы располагаются на коже группами вдоль соответствующего нерва,
- начинается заболевание чаще всего с болевых ощущений, после чего следует покраснение и соответствующие высыпания,
- со временем боль становится всё меньше и меньше,
- процесс всегда односторонний,
- обычно высыпания сопровождаются повышением температуры, недомоганием, слабостью.
Какие существуют методы диагностики ветряной оспы?
Обычно диагноз ставится на основании клинической картины и объективного осмотра больного.
Для подтверждения диагноза лабораторными методами берут кровь, спинномозговую жидкость, а также содержимое пузырьков и пустул. Как ориентированный метод проводят микроскопию.
В современной практике используются серологические методы диагностики (ИФА, РСК, РНГА, РИА). При этом кровь берут дважды: в начале заболевания и в период реконвалесценции. Реакция считается положительной, если титр антител вырос в 4 раза и более.
Стоит заметить, что наиболее часто используются ИФА и ПЦР. Также существует метод культивирования вируса, но в связи с трудоёмкостью и большими затратами, сейчас не используется.
Пациентов с неосложненным течением чаще всего лечат в домашних условиях. Элементы сыпи обрабатывают концентрированным раствором перманганата калия. Кислород, который выделяется вследствии этого, предотвращает присоединение вторичной инфекции, а также снижает зуд. При небольшом количестве высыпаний можно использовать бриллиантовый зеленый.

Только при тяжелых или осложненных вариантах необходимо лечение, которое направлено на возбудителя. Это препараты ацикловир, валацикловир, фамцикловир, принимать которые можно только после консультации врача-инфекциониста или семейного доктора. Противовирусное лечение является обязательным при опоясывающем герпесе. Также возможно локальное применение мазей ацикловира.
При выраженном зуде заболевшим ветряной оспой необходимо принимать антигистаминные препараты. При сильных болях у пациентов с опоясывающим герпесом – анальгетики. Если имеет место высокая температура и сильная интоксикация показана дезинтоксикационная терапия (внутривенное введение определенных растворов). Лицам, у которых снижен уровень иммунитета, показан иммуноглобулин.
Как предупредить заболевание ветряной оспой?

При проведении клинических испытаний было установлено, что лица, которые были вакцинированы, либо не подвержены ветряной оспе, либо переносят её в очень лёгкой форме.
Необходима вакцинация тем категориям людей, которые имеют сниженный иммунитет и, как следствие, высокую возможность тяжелого и осложненного течения заболевания. К ним относятся следующие категории:
- лица имеющие злокачественными заболевания,
- ВИЧ-инфицированные,
- те группы людей, которые имеют тяжёлую хроническую патологию,
- пациенты, которые принимают глюкокортикостероиды.
Показана вакцинация:
- с профилактической целью, особенно рекомендована категориям повышеного риска:
- обычная вакцинация в возрасте 12-15 месяцев,
- обычная вторая доза в возрасте 4-6 лет. - для экстренной профилактики тех, кто не болел ветряной оспой и не был привит, но при этом контактирует с больными.
Минимальный интервал между дозами вакцины против ветряной оспы составляет 3 месяца для детей в возрасте до 13 лет.
Хотя однодозовые программы эффективны для профилактики тяжёлой болезни ветряной оспы, что подтверждается исследованием, проведенным в Австралии (она является одной из немногих стран, которые включили вакцинацию против ветряной оспы в рамках своей национальной программы иммунизации), данные свидетельствуют о том, что для прерывания передачи вируса требуется введение двух доз. Возникающие школьные вспышки и высокие показатели ветряной оспы, хотя обычно и не тяжёлые, побудили некоторые страны осуществить двухдозовый график вакцинации.
Вакцинация — самое эффективное медицинское вмешательство, когда либо изобретённое человеком

ВЕТРЯНКА – вирусное заболевание, вызванное вирусом герпеса человека №5 (ВГЧ-5). Как правило, ветрянкой болеют один раз и человек обретает стойкий иммунитет к повторным заболеваниям, хотя известны случаи рецидивов (около 0,7 %).
Ветряная оспа свойственна преимущественно детям, поскольку детские сады и не укрепленный иммунитет способствуют заражению, но при этом именно в детском возрасте ветряная оспа представляет наименьшую опасность.
Заболевание в более взрослом возрасте чревато более серьезными осложнениями, иногда фиксируются летальные исходы. Также, коварность заболевания заключена в том, что вирус не уходит бесследно, а остается в организме навсегда, вызывая в более взрослом возрасте такое заболевание, как опоясывающий лишай. Снижение иммунитета или непродолжительная стрессовая ситуация взывает схожие высыпания и сильные боли.

ВГЧ-5 проникает через оболочки глаз или через слизистую дыхательных путей. Путь передачи – воздушно-капельный.
Ветрянка симптомы
Инкубационный период данного заболевания очень разнообразен. Минимумом является неделя, а максимумом, в некоторых случаях, до месяца. Далее, болезнь начинает резко проявлять себя. У детей, обычно, начинается жар, но не выше субфебрильной температуры, тогда как у взрослых лихорадка останавливается на отметке 39,0-40,0 градусов. При этом интересно заметить тот факт, что груднички до 3 месяцев практически не подвержены заболевания, так как несколько месяцев после рождения сохраняют пассивный иммунитет, принятый от мамы.
И практически, с резким скачком температуры, одновременно начинаются и высыпания. Многие взрослые испытывают своеобразное помутнение сознания (некоторые утверждают, что данные пузырьки у них наблюдаются всю жизнь). Это связано со спонтанным повышением температуры и интоксикацией. Именно папулезновезикулярные высыпания позволяют рано распознать ветряную оспу, не обращаясь за консультацией к специалисту.
Если рассматривать отдельно детей, то высыпания появляются постепенно, начиная с двух-трех небольших светло-розовых пятен. Но уже на следующий день число высыпаний может увеличиться в несколько раз, при этом, на месте этих пятен образуются полые пузырьки, которые наполнены бесцветной жидкостью.
За последующие 3-4 дня ребенок будет буквально засыпан этими пузырьками (они могут встречаться в самых неожиданных местах – на гениталиях, в ноздрях, на волосистой части головы, в глазах). Примерное в это время, появление сыпи будет сопровождаться сильным зудом, который может, в виду расчесов, послужить причиной вторичного заражения, поэтому необходимо следить за малышом, чтобы тот не подвергал себя лишнему риску.

И как показывает практика, ровно через пять дней, основные симптомы заболевания резко проходят:
нормализуется температура, утихает зуд, прекращаются высыпания. Пузырьки с жидкостью постепенно подсыхают и превращается в корочки, которые в течение нескольких недель отшелушиваются самостоятельно, не оставляя о себе напоминания.
Симптоматическая картина у взрослых выглядит идентично детской: также наблюдается осыпание тела сыпью, появляются признаки интоксикации, с характерными головными и мышечными болями, начало является острым, но при этом лихорадка более стабильна — температура тяжело сбивается, на протяжении 5-6 дней сохраняется на отметке 39,0 градусов (обычно, с утра наблюдается минимум, а к вечеру температура достигает максимума).
Ветрянка лечение
Интересно, что такой подход используется, преимущественно, в отечественной медицине. Но все же, отказываться от зеленки не стоит, ибо она является своеобразным индикатором, а именно:

Западные специалисты вовсе не знают, что существует такое лекарственное средство, как зеленка, поэтому они определяют потенциальность заражения более просто — если на теле у больного все пузырьки покрыты корочкой – значит можно говорить о безопасности для окружающих.
Подход к лечению данного заболевания сложен и неоднозначен. Многие педиатры рекомендуют лишь примет жаропонижающих, в случае высокой лихорадки. Другие же советуют использовать целый набор лекарств, для комплексной терапии. Так как же быть?
Первое, что нужно понять, что вирусные заболевания лечатся исключительно противовирусными средствами – антибиотики не сыграют роли в излечении. Но как описывалось выше, в некоторых случаях возможны осложнения бактериальной природы, поэтому, оценив состояния больного (особенно, если это ребенок), есть причины применять антибиотики, в целях профилактики. Для этой цели лучшим вариантом будут антибиотики широкого спектра действия, например сумамед или вильпрафен. К тому же они обладают постантибиотическим эффектом, что позволяет уменьшать курс приема, а вместе тем и риск нежелательных эффектов.
Что же касается борьбы непосредственно с вирусом, так для устранения ВГЧ-5 используется ацикловир. Данный препарат ингибирует вирусную ДНК – полимеразу, что способствует уменьшению размножения вируса, а это, в свою очередь, уменьшает распространение вируса по организму.
Использовать ацикловир в качестве мази не совсем правильно, как советуют многие врачи, поскольку вирус в пузырьках находится недолго и после засыхания сыпи – вирус погибает в них. Поэтому, предпочтительнее использовать таблетки.
Но данный препарат рекомендован для использования взрослой частью населения, так как с его стороны наблюдаются различные побочные эффекты, которые сложнее переносятся детским организмом.

Но все же, ветрянка не является тем заболеванием, который имеет абсолютные показания к фармакологической и химеотерапии. В случае болезни малыша, необходимо показаться педиатру, но обычно, дети с 1-8 лет переносят ветрянку благополучно, без осложнений и косметических дефектов. Особого контроля требуют взрослые люди, особенно пожилые и беременные женщины, так как организм отвечает на возбудителя менее адекватно.
Не лишним будут, по истечению пяти дней после появления последнего пузырька (важно также ни в коем случае, не обдирать их самостоятельно, ибо в таком случае, обязательно останется шрам), прогулки на свежем воздухе и умеренная физическая активность. Эти факторы способствуют укреплению иммунитета и усилению собственных сил, поскольку даже после полного выздоровления, вирус остается в организме и любой агрессивный фактор вызовет рецидив, в виде опоясывающего лишая.
Признаки ветрянки
Подытожив, можно выделить общие признаки ветрянки, свойственные как детям, так и взрослым, а именно:
- Температура (у детей чаще не выше 38.0, а у взрослых- до 40.0)
- Головная боль
- Боль в животе (преимущественно у взрослых)
- Появления кожных пузырьков, число которых увеличивается с каждым днем
- Наличие пузырьков практически во всех частях тела
- Существенное угасание симптомов на 5-6 день
Подробнее о ветрянке у детей
Осложнения после ветрянки
Ветряную оспу в детском возрасте не рассматривают, как потенциально опасное заболевание. Как показывает практика, многие врачи даже не назначают средств терапии при данном недуге. Но все же, по статистике, каждый двадцатый ребенок, состояние которого никак не контролировалось, подвергается различным осложнениям.

Осложнения можно классифицировать на две обширные группы:
Бактериальные осложнения являются самыми часто встречаемыми последствиями ветрянки. Классическим механизмом, при котором происходит значительное ухудшение состояния ребенка, является инфицирование язв патогенными бактериями. Язвочки заражаются, обычно, в момент расчесывания или обдирания подсохших корочек на месте, где была папуловезикулезная сыпь. Далее, бактериальный агент, либо размножается в кожных покровах, либо же, попадая в кровеносные и лимфатические сосуды, распространяется по организму.
Кожные заболевания, которые являются следствием бактериального заражения кожи, начинаются с образования отеков, обширным разрастанием кожи, и в большинстве случаев, нагноения ранки. Также можно обнаружить изменения цвета содержимого пузырьков (жидкость обретает мутноватый оттенок). Иногда, на фоне помутнения, можно заметить наличие желтой верхушки на пузырьке.
Глубина и тяжесть осложнений зависит напрямую от того, какими видами бактерий поражена кожа. Часто, при подобных состояниях, образуются шрамы, но, если не начать лечение вовремя, то повышается риск возникновения некроза.
Но куда печальнее обстоит ситуация, когда, помимо контаминации раны, бактерии попадают и в системный кровоток. В несколько раз повышает риск заражения и деструкции внутренних органов.
34% бактериальных осложнений составляет инфекционная пневмония, которая развивается на фоне ветрянки.
Сигналами пневмонии служит фебрильная температура (до 40 C), а также появления сухого кашля, который, относительно быстро, сменяется влажным. Как правило, прогноз не очень благоприятный, так как детский организм с трудом способен бороться с таким заболеванием.
- Выбухание родничка
- Напряженность родничка
- Слабая пульсация родничка или же полное отсутствие так таковой
Также, наблюдается тошнота с рвотой, дрожание рук, вплоть до судорог, пониженный тонус мышц, возможны параличи некоторых частей тела.
Данные заболевания могут поддаваться лечению, при своевременной диагностике, поскольку, к сожалению, не всегда врачи связывают ветряную оспу и ее последствия в единую патологию.
Схемой лечения осложнений является антибактериальные средства, в частности антибиотики группы бета-лактамы, среди которых особо популярны:
- Бензилпеницилин
- Цефтриаксон
- Цефепим
- Имипенем
- Джозомицин
Применение конкретного препарата вбирает сам врач, оценив состояние ребенка.
Вирусные осложнения
Коварность ветряной оспы заключается в том, что сам вирус герпеса человека, которым ветрянка вызвана, способен вызывать точно такие же последствия – пневмонию и энцефалит.
Отличия их заключаются в том, что протекают они менее выражено, и часто, диагностика бывает затруднительной. Поэтому, важно распознать природу заболевания, так как вирусные инфекции не вылечить антибиотиками, как и наоборот, а неправильное лечение чревато фатальными последствиями.
Другой разновидностью вирусных осложнений являются болезни полости рта, вследствие чрезмерного осыпания папулами слизистой рта.
В виду более активной иммунной системы, чем у детей, взрослые, как бы ни было парадоксально, труднее переносят ветряную оспу. Для сравнения, у ребенка в возрасте 3-6 лет, температура редко поднимается выше 37,5 градусов, тогда как уже с 12-летнего возраста (а с каждым годом, все тяжелее) температура варьируется в пределах 39,0-40,0 градусов.

Помимо тяжелого течения болезни, также отягощаются и осложнения, среди которых:
При генитальном поражении вирусом возможны вульвит и воспаление головки полового члена (особенно опасно для мальчиков, поскольку повышается риск мужского бесплодия)
Ветряная оспа
Ветряная оспа – заразное заболевание, вызываемое герпес-вирусом, малоустойчивым во внешней среде. Ветрянкой болезнь называется потому, что вирус, выделяемый больным человеком, переносится с потоком воздуха, в том числе и по системе вентиляции.
Наибольшая заболеваемость наблюдается среди детей от 6 месяцев до 7 лет. Взрослые болеют редко, так как после перенесенного в детстве заболевания в организме остается стойкий иммунитет. Однако по окончании болезни и выработки в организме больного антител к герпес-вирусу он, однако, не исчезает, а остается в некоторых нервных клетках, где сохраняется в спокойном состоянии до глубокой старости.
А поскольку в старости иммунитет ко многим возбудителям снижается, вирус может снова вернуться к активности и вызвать очень болезненное воспаление отдельных нервов. Часто по ходу нерва высыпают пузырьки, поэтому герпес называется опоясывающим.
Основным признаком ветряной оспы являются прыщики, вначале напоминающие прозрачные пузырьки. Постепенно на месте пузырьков появляется корочка-короста, которая отпадает через 10 дней.
Кожное воспаление может быть зудящим и может появляться также и на слизистых оболочках; во рту, на глазных конъюнктивах, на слизистой оболочке половых путей, где везикулы разрушаются, оставляя после себя небольшие изъязвления. Вообще же везикулы более многочисленны на голове и туловище и более редки – на конечностях.
Кожное высыпание при ветряной оспе может появляться в форме повторных волн, и таким образом во время развития болезни на коже головы одновременно могут обнаруживаться элементы высыпания различной давности: пятна, папулы (возвышение), везикулы (пузырьки, содержащие прозрачную жидкость), пустулы, содержащие мутную жидкость.
Ветрянка и краснуха вызываются одним и тем же вирусом (из группы герпес-вирусов). Но, в отличие от краснухи, ее трудно с чем-то спутать.
Сыпь при ветрянке отличается от укусов насекомых формой и распределением по телу. Укусы могут наблюдаться только на открытых частях тела – на руках, ногах, на лице, тогда как ветрянка может распространяться по всему телу. Сначала ветряночная сыпь действительно выглядит как укус насекомого, но со временем она превращается в волдыри, наполненные жидкостью, которые постепенно подсыхают и увеличиваются. В течение болезни появляются новые волдыри.
Болезнь передается от больного к здоровому ребенку непосредственно воздушным путем, при помощи носоглоточных секреций, выделяемых при разговоре, кашле, чихании, а также содержащихся в отшелушившихся чешуйках кожи. Больной является заразным в течение всего периода болезни до отшелушения (14-21 дней).
Склонность к заболеванию выражена у лиц различного возраста, но главным образом у детей в возрасте 2-15 лет.
Период перед кожным высыпанием (инвазия) продолжается 1-2 дня и проявляется небольшой лихорадкой, головными и мышечными болями, плохим самочувствием. Слизистая оболочка глотки краснеет. Сыпь появляется вначале в виде бледно-розовых пятен, которые затем превращаются в пузырьки, наполненные прозрачной жидкостью. Уже на второй день содержимое его мутнеет, а поверхность сморщивается и покрывается бурыми корочками. Корочки эти опадают спустя 1-3 недели. На теле ребенка могут одновременно присутствовать и пятна, и пузырьки, и корочки, так как сыпь появляется многократно в течение 4-5 дней заболевания. Она располагается на коже лица, волосистой части головы, туловища, конечностей. Появление сыпи совпадает с ухудшением состояния.
Заразиться оспой можно в течение двух дней, предшествующие появлению волдырей и до последнего дня, когда еще появляются новые волдыри, всего примерно неделя. Мнение, что появившаяся сыпь не заразна, неверно. Пик сыпи – это пик заразности.
Период разгара заболевания характеризуется высыпанием, появляющимся на кожных покровах, включая и волосистые части тела, в форме краевых пятен, которые немного припухают (папулы, а затем превращаются в пузырьки, содержащие прозрачную жидкость, и напоминающие капли росы). Начиная с третьего дня, содержащаяся в пузырьках жидкость мутнеет – пузырьки превращаются в пустулы, которые затем образуют корочки, отпадающие приблизительно спустя 7-10 дней. Пузырьки на коже подсыхают и, ели не занести бактериальную инфекцию, довольно быстро покрываются корочками, которые постепенно отваливаются. И если они не подверглись инфекции или не были сорваны расчесами ребенка, они не оставляют после себя никаких следов.
В случае местных септических осложнений (пиодермиты, фурункулы и т.д.) или общих (септицемии) назначаются антибиотики, а местно применяют согревающие компрессы, дезинфицирующие препараты и накладываются соответствующие повязки.
Для того, чтобы избежать дополнительной инфекции кожных пузырьков, необходимо проводить следующие мероприятия:
- более взрослых детей уговаривать, не расчесывать кожу, а у малых детей кисти руки обертывать ватой и марлей, так как в дальнейшем могут остаться шрамы;
- обрезать коротко ногти, а руки мыть теплой водой с мылом и щеткой по несколько раз в день;
- ежедневно менять нательное и постельное белье; пеленки, сорочки и пижамы должны быть из мягкого материала, которые не должны стеснять движения ребенка; избегать разрыва кожных пузырьков и корочек;
- не перегружать малыша теплыми вещами – пот усиливает зуд. Кожу следует присыпать тальком, а все складки очищать ватным тампоном;
- строго соблюдать правила гигиены и ухода за ротовой полостью; несколько раз в день рот полоскать настойкой ромашки;
- глаза протирать ромашковой настойкой;
- тщательно ухаживать за слизистой оболочкой генитальных органов (мыть слабыми дезинфицирующими растворами или настойкой ромашки);
- в первое время избегать купания, так как вода размягчает коросту и это продлевает ее заживление. Лучше дать ей подсохнуть. И только в конце заболевания, когда осталось мало корочек, ребенка можно купать только в абсолютно чистой ванночке.
Здоровые дети переносят оспу легко, а у детей с иммунным дефицитом при лейкозах, других злокачественных болезнях, а также при применении иммуносупрессивной (подавляющей иммунитет) терапии ветрянка становится крайне тяжелым заболеванием, поражая внутренние органы и мозг.
В некоторых случаях оспа может дать осложнения. Наиболее частыми осложнениями являются вторичные инфекции существующих пузырьков, обусловленные обычными микробами (стафилококки, стрептококки и т.д.), которым благоприятствует расчесывание кожи и отсутствие соответствующего ухода. Могут появляться: пиодермиты, абсцессы, флегмоны, стоматиты, конъюнктивиты.
Очень тяжелым, но очень редким осложнением является при этом заболевании менингоэнцефалит.
Специалисты-медики не советуют родителям пользоваться аспирином (ацетилсалициловой кислоты) для снижения температуры при ветрянке – это опасно, так как может вызвать тяжелое поражение печени и мозга (синдром Рея). Кстати, по той же причине аспирин нельзя применять для снятия температуры у детей при ОРЗ и других острых заболеваниях.
Ребенка следует держать дома в течение всего периода кожного высыпания. Питание в начале лихорадочного периода должно состоять из молока, чая, овощных супов, пюре, фруктов, булочных изделий. Если на слизистой оболочке рта продолжают существовать пузырьки, ребенку следует давать только мягкую пищу. После исчезновения лихорадки ребенку дают обычную для него пищу.
Купать ребенка можно спустя 5 дней после того, как последние пузырьки покроются корками.
В процессе болезни желательно исследовать мочу ребенка на наличие в ней белка. Эти исследования можно проводить самостоятельно, находясь дома. Для этого необходимо взять немного мочи больного ребенка, вскипятить ее в какой-либо посуде (только не железной). Если в моче появится муть или осадок, то добавить 10-15 капель уксусной кислоты. Если осадок не растворится, это говорит о том, что в моче есть белок.
Телефоны:(495) 781-71-94, 589-74-00 факс:(499) 724-40-31
Адрес:г. Москва, Ясенево, ул.Тарусская, д.18, кор.2
Режим работы: ежедневно 8-21
Услуги: Акушество и гинекология; Аллергология; Гастроэнтерология; Гематология; Генетика; Гепатология; Гинекология; Гирудотерапия; Дерматология; Диетология; Иглорефлексотерапия; Имунология; Кардиология; Косметология; Лечебная физкультура; ЛОР; Маммология; Мануальная терапия; Неврология; Онкология; Ортопедия и травмотология; Офтальмология; Пульмонология; Ревматология; Рефлексотерапия; Терапия; Трихология; Урология; Физиотерапия; Фитотерапия; Флебология; Эндокринология; Фототерапия; Хирургия; Программы комплексного обслуживания; Выдача больничных листов, справок(кроме на оружие); Вакцинация; Медицинское обследование для получения банковских кредитов; УЗИ-диагностика; Рентгенография; Лабораторная диагностика
Телефоны:(495) 735-90-90, 258-25-59, 735-99-00, 735-98-88
Адрес:г. Москва, ул. Академика Челомея д.10б (м.Калужская)
Режим работы: пн-пт 8-21
сб-9-21
вс 9-18
Услуги: Плазмаферез (лечебное очищение крови) ; Урология ; Акушерство и гинекология ; Маммология ; Хирургия ; Пластическая хирургия ; Гастроэнтерология ; Лечение гепатитов; Проктология ; Аллергология ; Иммунология ; Вакцино-; профилактика ; Пульмонология ; ЛОР ; Эндокринология ; Кардиология ; Неврология ; Дерматология ; Косметология ; Физиотерапия ; Психологическое консультирование ; Сексология ; Вызов врача
Телефоны:(495) 978-22-82, 685-49-19
факс:(495)685-27-02
Адрес:г. Москва, ул.Бутырская, д.53, корп.3
Режим работы: круглосуточно
Услуги: Гинекология ; Урология ; Венерология ; Травмотология ; Косметология ; УЗИ-диагностика
Телефоны:(812) 536-36-36, 533-79-64
Адрес:г. Санкт-Петербург,
проспект Науки, кор.2 (м.Академическая)
Режим работы: пн-пт 10-21
сб 10-18
вс выходной
Читайте также:
- Вирус герпеса 1 типа на гениталиях
- Бешенство у кошек рязанский район
- Вирус везикулярной болезни свиней
- После вируса пропали точки восстановления
- Какого цвета кал при гепатите у ребенка


