Вирус герпеса эпштейн при беременности
-
вирус герпеса 1 или 2 типа у вас в организме;
Перейти к тесту (1 и 2 тип ВПГ)
Перейти к тесту (Опоясывающий герпес)
Перейти к тесту (Мононуклеоз и ВЭБ)
Вирус Эпштейна-Барр при беременности является причиной высоких перинатальных потерь, врожденных заболеваний и преждевременных родов. Герпесвирус 4 типа у беременной проявляется в форме реактивации латентной инфекции или в редких случаях женщина встречается с патогеном первый раз.
Последствия будут определяться сроками обострения или заражения, состоянием иммунитета матери. Невозможность или ограниченность проведения противовирусного лечения Эпштейна-Барр у беременной объясняет актуальность инфекции и отслеживания иммунитета к вирусу при планировании беременности.
Общая характеристика вируса

Вирус Эпштейна-Барр представляет гамма-герпесвирусы, обладающие общим свойством: способностью избирательно поражать лимфатические иммунокомпетентные клетки. Вирус относится к 4 типу.
Особенностью ВЭБ считается онкогенная активность, что может привести к развитию лимфатических опухолей, однако, регистрируются они у лиц с иммунодефицитом.
Как и все представители семейства герпесвирусов, Эпштейна-Барр при первичном заражении инициирует развитие типичной клинической картины мононуклеоза с различной степенью выраженности, переходя в латентное состояние.
При снижении иммунитета вирус может активизироваться и привести к формированию опухолей. Помимо опухолевой трансформации клеток иммунитета, ВЭБ инициирует аутоиммунные процессы в организме (ревматизм, васкулиты), снижение иммунитета.
Первичное заражение наступает чаще всего в детстве и проявляется инфекционным мононуклеозом. Но у некоторых детей и подростков ВЭБ при первом проникновении в организм не приводит к манифестации, а проходит бессимптомно или атипично.
К возрасту 30 лет практически все люди имеют антитела к этому вирусу. Патоген реплицируется в В-лимфоцитах и в латентном состоянии.
Источниками инфекции являются больные классическим мононуклеозом, бессимптомные носители. Выделяется вирус со слюной, а также передается через кровь, грудное молоко, цервикальную слизь, сперму.
После проникновения в организм человека вирус встраивается в ядра В-лимфоцитов, которые усиленно делятся и формируют пул атипичных мононуклеаров, важных, с точки зрения диагностики инфекции.
Помимо поражения лимфоцитарного ряда, диагностику проводят, основываясь на уровне антител. Современные методы диагностики методом ИФА позволяют оценить количество иммуноглобулинов к разным вирусным антигенам: раннему (ЕА), ядерному (EBNA), капсидному (VCA).
Признаки ВЭБ у беременной

Первичное заражение или рецидив герпеса при беременности обеспечивают не только внутриутробное инфицирование плода, но и оказывают выраженное влияние на нервно-психическое состояние женщины. Влияние герпеса на беременность проявляется также и в развитии депрессии при вынашивании и после родов.
Чаще всего вирус Эпштейна-Барр у беременных активируется в 1 и 2 триместрах.
При первичном заражении инкубация длится несколько недель. Вирус размножается в лимфоцитах миндалин полости рта и постепенно обеспечивает клинику инфекционного мононуклеоза:
- подъем температуры тела до высоких цифр;
- усталость, слабость, головные боли;
- боль в горле;
- покраснение миндалин, появление белого налета;
- трудности носового дыхания;
- увеличение шейных лимфоузлов боковой и задней локализации;
- тошнота;
- увеличение печени;
- сыпь на теле при приеме антибиотиков из группы бета-лактамов.
На фоне сниженного во время беременности иммунитета вирус Эпштейна-Барр может привести к энцефалиту, пневмонии, а также спровоцировать присоединение бактериальной флоры и сепсис у беременной.
Реактивация процесса не приводит к такой яркой симптоматике, но в структуре ВЭБ-инфекции лидирует именно активизация патогена, а не первичное инфицирование беременной.
Отмечается упадок сил, головные боли, субфебрильная температура, увеличение лимфоузлов, боли в мышцах.
При прохождении ультразвукового исследования врач может обнаружить признаки поражения плода.
Осложнения при беременности в разных триместрах

Известно, что беременность является периодом снижения иммунной активности. Так как вирус Эпштейна-Барр непосредственно связан с иммунодефицитом, вынашивание ребенка является благоприятным временем для его активизации. А первичное заражение может привести к различным последствиям.
Вирус Эпштейна-Барр при беременности опасен развитием внутриутробного инфицирования плода.
В структуре внутриутробных инфекции ВЭБ занимает высокие позиции. Вирус герпеса способен поражать как плод, так и новорожденного ребенка, приводя к различным осложнениям – ранним и поздним.
ВЭБ-герпес при беременности в 1 триместре может привести к:
Замершая беременность и выкидыш на раннем сроке при активизации ВЭБ-инфекции в большей степени обусловлены эмбриотоксическим влиянием антител.
Зачастую причину самопроизвольного аборта на раннем сроке не определяют. Далее, при последующих беременностях также наблюдается остановка развития эмбриона и выкидыш, что должно навести врача на мысли об аутоиммунном процессе.
Вирус герпеса у беременных приводит не только к снижению иммунитета, но к иной направленности его действия. В результате эмбрион поражается цитотоксическими клетками.
Гистологическое исследование абортуса при выкидыше на раннем сроке позволяет заподозрить вирусную инфекцию, как причину прерывания беременности. Этот факт учитывают при планировании последующей беременности для успешного ее исхода.
Четвертый тип герпеса при беременности 2 триместра может привести к следующим последствиям:
- отставание в развитии плода с последующей остановкой;
- преждевременные роды на фоне внутриутробной инфекции;
- поражение нервной системы плода;
- инфекция органа зрения;
- поражение печени.
В подавляющем большинстве случаев ВЭБ-герпес у беременных во втором триместре приводит к патологии нервной системы. Рожденные дети в последующем отстают в нервно-психическом развитии, также регистрируется развитие ДЦП.
Герпес при беременности 3 триместра и перед родами провоцирует следующие процессы:
- рецидивирующий хрониосепсис;
- врожденная пневмония, синдром дыхательных расстройств;
- синдром хронической усталости в будущем;
- длительный субфебрилитет;
- лимфаденопатия;
- увеличение печени и селезенки.
Если герпес на ранних сроках беременности практически в 100% случаев приводит к потере плода, то на поздних сроках, особенно перед родами, заражение ведет к внутриорганным поражениям и последующий иммунодефицит не является исключением.
Диагностика

Известны методы прогнозирования поражения плода вирусом Эпштейна-Барр. По показаниям женщине выполняют амниоцентез, начиная с 16 недели беременности. Выполняют забор околоплодной жидкости на анализ и определяют:
- оптическую плотность околоплодных вод;
- уровень IgG к ВЭБ;
- наличие ДНК вируса.
У беременной на исследование берут кровь, слюну, спинномозговую жидкость.
При острой первичной инфекции в слюне методом ПЦР можно обнаружить ДНК вируса. При активизации латентной инфекции данные анализ не имеет смысла, информативнее станет анализ ИФА на антитела.
Маркерами первичной инфекции у беременной, а также реактивации ВЭБ являются IgM к VCA.
Антитела острого процесса появляются через 4-6 недель от момента инфицирования или реактивации. Отличием первичного заражения вирусом Эпштейна-Барр при беременности от рецидива является наличие IgG к VCA.
Эти иммуноглобулины являются показателем ранее перенесенной инфекции. При обострении их уровень начинает стремительно возрастать, таким образом, положительными становятся иммуноглобулины М и G.
Лечение

Использование во время беременности препаратов ацикловира может привести к негативным последствиям, поэтому назначение их ограничено и актуально при угрожающем жизни состоянии.
Чем лечить герпес при беременности? ВЭБ при беременности лечат патогенетически и симптоматически, что означает использование препаратов из групп:
- иммуномодуляторов (препараты интерферона, его индукторы);
- витаминов группы В, антиоксидантов;
- гормональных средств при тяжелом течении;
- ангиопротекторов (диосмины).
Единого мнения по ведению беременных с ВЭБ не существует. Ряд специалистов считают целесообразным введение иммуноглобулина против вируса Эпштейна-Барр.
Активизацию Эпштейна-Барр при беременности легче предотвратить, чем лечить последствия инфекции.
Герпес при планировании беременности занимает особое место в прегравидарной подготовке. Не только вирус Эпштейна-Барр, но и 1,2 тип, а также вирус Варицелла-Зостер, ЦМВ должны подвергаться диагностике при планировании зачатия.
За три месяца до желаемого зачатия женщине следует сдать анализы крови на вирусы герпеса и мазки из половых путей на ВПГ 1,2, ЦМВ и ВЭБ.
Положительный анализ на IgG к VCA является показателем наличия иммунитета – заболевание было перенесено ранее и не представляет опасности для беременной. Если численные значения велики, врач назначит повторный анализ через 2-4 недели.
В норме значения не должны быть высокими – это означает, что иммунитет держит вирус под контролем. Отрицательный результат говорит об отсутствии антител. В таком случае при инфицировании во время беременности плод не будет защищен.
Соскоб из уретры на ВПГ 1,2, ЦМВ и ВЭБ необходимо сдать и половому партнеру. При положительных результатах в мазках назначаются курсы превентивного лечения. Также учитывается число рецидивов лабиального и генитального герпеса.
При подозрении на снижение активности иммунитета назначаются не только иммуномодуляторы и витамины, но и курсы Ацикловира, Валацикловира.
Практически во всех случаях вирусные инфекции в отличие от бактериальных приводят к поражению плода при активизации латентной формы.
Поэтому прегравидарная диагностика играет значительную роль в рождении здорового потомства.
Полезное видое
Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
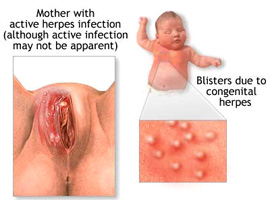
Инфекция герпеса (герпетическая инфекция) – это инфекционный процесс, характеризующийся заражением организма вирусом герпеса. Во время беременности опасность этой инфекции высока из-за риска заражения или заболевания плода. Заболеваемость герпетической инфекцией среди беременных женщин по разным оценкам составляет от 14 % до 36%. При этом в последнее время отмечается стабильные рост заболеваемости этой инфекцией среди беременных женщин и новорожденных детей. Герпетическая инфекция это самый распространенный вид инфекции у беременных, однако, проблема осложняется еще и тем, что вирус герпеса обладает доказанным патогенным действием на плод и организм беременной женщины.
Что такое герпетическая инфекция?
Герпетическая инфекция вызывается вирусом простого герпеса (ВПГ) одного из наиболее распространенных представителей вирусных инфекция людей. Вирус простого герпеса относится к большой группе герпетических вирусов, в которую также входят вирусы опоясывающего лишая и ветряной оспы, цитомегаловирус, вирус Эпштейна-Бара. Все вирусы из этой группы обладают повышенным сродством по отношению к тканям нервной системы, чем и объясняется опасность этих инфекций.
Чем объясняется высокая заболеваемость герпетической инфекции у беременных?
Как происходит заражение герпетической инфекцией?
Заражение организма женщины может происходить различными путями. Самый распространенный путь – контактный, когда вирус попадает в организм при непосредственном контакте с биологическими материалами, содержащими вирус. Вирус может проникнуть в организм при поцелуе, половом акте. Также возможно аэрогенное распространение инфекции, когда вирус разносится с капельками мокроты, выделяемыми больными при чихании или кашле.
Однажды попав в организм, вирус герпеса проникает в нервные структуры нашего организма, где может сохраняться длительное время и периодически вызывать обострения болезни. Частота обострений зависит от состояния иммунной системы зараженного человека.
Во время беременности герпетическая инфекция может развиться либо при первичном контакте с источником инфекции (первичный герпес), либо при реактивации инфекции уже существовавшей в организме (рецидивирующий герпес). Важно заметить, что при первичном герпесе риск передачи инфекции новорожденному ребенку достигает 50% в то время как при реактивации инфекции не превышает 5%. По всей видимости, это связано с состоянием противоинфекционного иммунитета: длительная инфекция стимулирует развитие иммунного ответа, который сдерживает развитие болезни.
Передача инфекции ребенку возможна как при первичном, так и при рецидивирующем герпесе. Основные пути передачи это:
- Трансплацентарный путь – передача инфекции из крови матери через плаценту плоду;
- Вертикальный путь – передача инфекции из половых путей матери зараженной вирусом герпеса. Такой тип передачи инфекции может иметь место, как во время беременности, так и во время родов;
- Трановариальный путь – передача инфекции из полости малого таза через маточные трубы.
Непосредственное заражение плода происходит либо при проникновении вируса в кровь плода, либо при переходе вируса с околоплодных оболочек и амниотической жидкости в ткани плода.
С чем связан риск герпетической инфекции во время беременности?
Относительно плода инфекция герпеса может вызвать рассеянное поражение тканей плаценты, околоплодных оболочек и внутренних органов плода, что в свою очередь является причиной возникновения пороков развития или даже гибели плода с прерыванием беременности.
По отношению к организму матери герпетическая инфекция может вызвать ряд гормональных нарушений и нарушений обмена веществ, которые также могут явиться причиной потери беременности.
Во время беременности наиболее опасны острые генитальные и генерализированные формы герпетической инфекции.
Формы и симптомы герпетической инфекции у беременных женщин
Существует несколько различных клинических форм герпетической инфекции у беременных:
- Первичный генитальный герпес – развивается преимущественно посредством полового пути передачи вируса. Болезнь развивается после короткого (3-7 дней) инкубационного периода. В зависимости от степени распространенности инфекции в половых органах различаем три формы генитального герпеса:
- Поражение наружных половых органов;
- Поражение влагалища, шейки матки, мочеиспускательного канала и мочевого пузыря;
- Поражение внутренних половых органов – матка, маточные трубы, яичники.
Симптомы генитального герпеса у беременных зависят от степени распространенности инфекции. Для герпеса наружных половых органов наиболее характерно появления болезненных высыпаний на коже и слизистой малых и больших губ, на коже промежности, в области анального отверстия. Высыпания напоминают пузырьки заполненные прозрачной жидкостью, находящиеся на ярко-красном фоне воспаленной кожи.
Через некоторое время после появления пузырьки лопаются, оставляя неглубокие изъязвления, которые покрываются коркой и залечиваются в течение 7-10 дней. Высыпания являются причиной сильной боли и зуда в области наружных половых органов. Во время беременности поражение одних только наружных половых органов наблюдается редко, гораздо чаще инфекция одновременно распространяется и на влагалище, шейку матки, мочеиспускательный канал и мочевой пузырь. В таких случаях болезнь протекает на фоне заметного ухудшения общего самочувствия беременной женщины (температура, слабость), а к описанным выше симптомам добавляются такие признаки, как боли при мочеиспускании, боли в паху, выделения из влагалища. Довольно часто (при подостром течении инфекции) скудные водянистые выделения из влагалища являются единственным симптомом болезни. У беременных женщин с герпетической инфекцией внутренних половых органов отмечаются боли в области поясницы, крестца, в низу живота. Также наблюдаются скудные водянистые выделения из половых путей.
Хронический рецидивирующий герпес – это форма хронической герпетической инфекции. Во время беременности рецидивы герпетической инфекции вызываются снижением активности иммунитета. Симптомы рецидивов хронической герпетической инфекции у беременных напоминают стертые симптомы острого герпеса, однако являются менее выраженными. Эрозии и язвочки на наружных половых органах при хроническом герпесе заживают дольше, чем при остром герпесе.
Генерализированный герпес развивается преимущественно в третьем триместре беременности и связан либо с первичным заражением вирусом герпеса, либо с реактивацией латентной (дремлющей) инфекции. Генерализация (распространение) инфекции протекает постепенно: сначала вирус распространяется на внутренние половые органы, затем попадает в кровь и, осаждаясь в различных органах, вызывает распространенный инфекционный процесс. Симптомы генерализированного герпеса – резкое ухудшение общего состояния больной, повышение температуры, нарушения сознания, появление желтухи. При обнаружении этих симптомов следует немедленно обратиться к врачу, так как опасность такой формы герпетической инфекции для матери и ребенка крайне высока.
Герпетическая инфекция плода и новорожденного
Прогноз внутриутробного заражения плода вирусом герпеса зависит от срока беременности, на котором имело место заражение. Герпетическая инфекция плода в первом триместре обычно заканчивается гибелью плода и прерыванием беременности. В третьем триместре беременности основной риск герпетической инфекции плода связан с возникновением различных пороков развития.
Герпетическая инфекция новорожденного может возникнуть вследствие передачи инфекции ребенку во время родов или же вследствие заражения ребенка в первые дни жизни. Различают несколько степеней тяжести герпетической инфекции у новорожденных:
Локальные формы характеризуются появлением высыпаний (везикул, пузырьков) на коже лица, конечностей, туловища, на слизистой рта, половых органов. Эволюция высыпаний у новорожденных практически не отличается от таковой у взрослых – в течение 7-10 дней высыпания бесследно проходят.
Генерализированные формы – характеризуются массивным повреждением внутренних органов и центральной нервной системы ребенка, при этом в некоторых случаях кожные высыпания могут отсутствовать. Особенно тяжело генерализированные формы герпетической инфекции протекают у недоношенных детей (летальность до 95%). Поражение центральной нервной системы новорожденного ребенка чревато развитием различных неврологических осложнений.
Как уберечься от герпетической инфекции?
Ввиду высокой заболеваемости и чрезвычайной тяжести герпетической инфекции у беременных женщин и новорожденных детей, на первое место, в борьбе с этой болезнью выходят меры профилактики:
Соблюдение личной гигиены и тщательный контроль за состоянием наружных и внутренних половых органов. Появление болезненных высыпаний или других симптомов генитального герпеса должно насторожить и стать причиной обращения к врачу;
Иммунопрофилактика во время беременности предусматривает прием иммуномодулирующих препаратов, кордицепс и витамины (только по показаниям врача!);
Противовирусное лечение при наличии эпизодов герпетической инфекции в прошлом.
Библиография:
- Козлова В. И. Вирусные, хламидийные и микоплазменные заболевания гениталий. М.,1997.
- Кузьмин В. Н Герпетическая инфекция в акушерстве и перинатологии. М., 1999.
Вирус Эпштейна-Барр при беременности бывает очень опасным, а иногда наоборот считается безопасным. Потому его считают очень коварным и непредсказуемым.
В этой статье Вы узнаете:
В чем опасность вируса Эпштейна-Барра для беременных и ребенка
Опасность инфекций, как и вируса Эпштейна-Барра во время течения беременности отягощается подобными негативными последствиями:
- для беременных – это замирание плода или срыв беременности;
- для ребенка – повреждение глаз, нервной системы, хронический сепсис, патологии дыхательной системы, а также болезни печени.
- увеличением лимфоузлов и печени;
- развитием усталости, как хронического синдрома;
- увеличение в размерах селезенки.
Вирус особо опасный при беременности, если он проник в кровеносную систему ребенка, но это происходит при определенных обстоятельствах, способствующих данному процессу.
Некоторые специалисты говорят о том, что помимо всех уже указанных осложнений у малыша может возникнуть хронический мононуклеоз, а также повышается риск развития опухолей.
Но статистика свидетельствует о том, что все-таки вирус Эпштейна-Барра чаще безопасный, чем опасный.
Течение вэб инфекции у беременных
При обнаружении подобного заболевания необходимо немедленно начинать лечение, так как это может способствовать возникновению осложнений у женщины. Во время беременности и проявлении вируса Эпштейна Барра протекание заболевания подобно хроническому мононуклеозу.
- возникают болезненные ощущения и увеличение лимфатических узлов;
- отек и покраснение зева;
- повреждение миндалин.
Беременной женщине при подозрении на Эпштейн-Барра необходимо пройти определенное обследование, прежде всего сдать анализ крови на ПЦР для обнаружения в ДНК вируса.
Если женщина сталкивалась с этим заболеванием, то у нее выработались антитела. В этом случае инфекция безопасна для беременной и ее ребенка. Данные антитела просто свидетельствуют о том, что вирус не будет прогрессировать весь период вынашивания плода. 
Однако, важно помнить, что вирус прежде всего действует на иммунную систему, поэтому надо оберегать свое здоровье и будущего малыша.
Патогенез и пути передачи
Заражение вирусом Эпштейна-Барра происходит несколькими путями:
- бесконтактным путем, то есть при разговорах, поцелуях, пользовании одними столовыми приборами
- контактным путем при пользовании одними предметами, одеждой, постелью и так далее;
- при половом контакте;
- внутриутробно, к ребенку от матери.
При первичном инфицировании, после накапливания вирионов в эпителии слюнных желез, лимфоаденоидной ткани и органах верхних дыхательных путей, то есть структур, что первыми вступили в контакт, они распространяются по крови ко всем органам человека.
Способствует ускорению этого процесса наличие вируса герпеса в организме. При ремиссии болезни носителем вириона остается лишь В-лимфоцит. В стадии обострения увеличиваются лимфатические узлы, что способствует возрастанию клеток-носителей. Наличие вируса при беременности может плохо сказаться на развитии плода, привести к тяжелым последствиям и аномалиям развития.Осложнения и реабилитация
Вирус Эпштейн-Барра при беременности может привести к массе осложнений протекания самой беременности и развития плода. Важно вовремя установить наличие вируса и в таком случае необходимо сразу же начать лечение, постоянно делать анализы крови, УЗИ плода, для изучения наличия аномалий развития.
Женщине назначают особый режим деятельности, питания, уменьшают физические нагрузки и назначают витаминные и иммуностимулирующие препараты. Необходимы обследования и у других, кроме гинеколога и инфекциониста, специалистов.
Ребенок, который родился после такого заболевания матери, имеет слабый иммунитет, он постоянно слабый, усталый, часто повышается температура тела. У таких детей возможны расстройства нервной и сенсорных систем, заболевания и нарушение функционирования других органов.
Как лечится вирус Эпштейна Барра при беременности
Чем раньше было установлено заражение вирусом Эпштейна Барра при беременности, тем лучше, ведь раннее назначение терапии способствует уменьшению количества негативных реакций. Сложность при этом возникает в том, что начало болезни протекает без яркой симптоматики вируса эпштейна барр и чаще всего выявляется только случайно. 
Если в крови пациентки увеличено количество форменных элементов (тромбоцитов, лейкоцитов, лимфоцитов и моноцитов), повышен уровень С-реактивного белка, врач должен заподозрить наличие возбудителя в организме и назначить дополнительные анализы.
Анализ на вирус Эпштейна Барра можно провести путем вычисления его ДНК в слюне и крови при помощи полимеразной цепной реакции. Для выяснения, какой именно формой вируса заражена больная, проводят серологические и иммуноферментные анализы, а также культурный метод, что позволяет распознать вирусные частицы.
К сожалению, современная медицина еще не разработала препаратов, которые позволили бы полностью вылечиться от вируса. При сильном иммунитете, который в состоянии бороться с возбудителем инфекции, даже при беременности болезнь может исчезнуть самостоятельно. При усложненном течении доктор должен назначить противовирусные препараты, выбрать которые должен только он.
Основным образом при протекании заболевания проводят симптоматическую терапию, чтобы улучшить общее состояние женщины. Для этого назначают обезболивающие, жаропонижающие препараты, которые не повредят плоду. Если, вследствие ухудшения состояния иммунитета, присоединилась инфекция бактериальной природы, назначают антибиотики. Важно, чтобы это сделал только специалист, ведь большинство препаратов также имеют тератогенное действие на плод.Герпесвирус относится к хроническим персистирующим инфекциям. После заражения возбудитель остается в латентном состоянии в организме и начинает активно размножаться при благоприятных для этого условиях. Вирус Эпштейна-Барр при беременности также способен выйти из спящего состояния и принести некоторые неприятности женщине и ее ребенку. Рецидив инфекции представляет не такую опасность, как первичное заражение, которое приводит к серьезным осложнениям. 
Характерные особенности возбудителя
Принято считать, что вирус Эпштейна-Барр (ВЭБ) чаще всего вызывает болезни у молодых людей. Инфицирование им населения планеты доходит до 80%. После проникновения в организм может произойти развертывание классической клинической картины мононуклеоза. Но в некоторых случаях болезнь приобретает стертое течение или переходит в хронический мононуклеоз.
Острая форма или рецидив инфекции развиваются на фоне подавленного иммунитета, что характерно для периода беременности. Если иммунодефицит выражен, то течение заболевания приобретает генерализованный характер с поражением печени, почек, легких, нервной системы. Такое состояние часто ассоциируется с ВИЧ.
Доказано, что инфицирование ВЭБ связано с развитием онкологических и аутоиммунных заболеваний, а также синдромом хронической усталости.
Беременность и течение болезни
Не все беременные знают о том, была ли у них встреча с возбудителем инфекционного мононуклеоза. При нормальном иммунитете симптомы болезни напоминают ОРВИ или отсутствуют. Во время беременности происходит естественное снижение иммунитета под действием увеличенного уровня гормона прогестерона. Поэтому в некоторых случаях возможен переход возбудителя из латентной фазы в активную. 
Заражение вирусом может иметь два варианта исхода:
- развитие острого заболевания;
- носительство без выраженных симптомов или латентная инфекция.
В некоторых случаях диагностируется выздоровление после ВЭБ, но это не так. Здоровым считается тот, у кого ДНК вируса можно выявить лишь специальным методом в единичных В-лимфоцитах или клетках эпителия.
Если будущая мама не встречалась с ВЭБ до беременности, то у нее нет специфических антител, которые помогли бы справиться с обострением и защитили ребенка. Первичное инфицирование представляет большую опасность.
Если же в крови можно определить специфические антитела, то мать и ее будущий ребенок надежно защищены.
Мононуклеоз при беременности сопровождается разнообразными симптомами, которые могут быть не выражены, по ним не всегда можно судить о заболевании. Но если причина недомогания установлена, то женщине рекомендуется госпитализация в инфекционный стационар. Активная инфекция может отразиться на течении беременности и состоянии ребенка. Поэтому иммуноферментный анализ является необходимостью при наличии симптомов или подозрении на мононуклеоз у беременной.
Инфицирование может произойти несколькими путями: через слюну, мокроту, влагалищный секрет или слизь из уретры больного или вирусоносителя.
Возможные осложнения
Наибольшую опасность представляет первичное инфицирование во время беременности. Для матери со сниженным иммунитетом риски развития осложнений не выше, чем для простых людей. Какими последствиями болезнь опасна для плода:
- При инфицировании в первом триместре возможен срыв беременности.
- Более позднее заражение приводит к отставанию плода в весе и развитии от остальных детей.
![]()
Прерывание беременности обусловлено действием не самого вируса, а иммунных процессов, которые развиваются в ответ на его внедрение. При этом активируются особые классы клеток-лимфоцитов:
- натуральные киллеры;
- Т-хелперы 1 класса;
- цитотоксические лимфоциты.
Баланс между разными классами клеток нарушается, провоспалительная реакция преобладает над противовоспалительной. Некоторые вещества, выделяемые клетками, в норме приводят к развитию ворсин плаценты и врастанию их в стенку матки. Подавление иммунитета или активация веществ, противоположных по способу действия, нарушает процессы формирования плаценты, что способствует развитию выкидыша.
Если рождается ребенок, внутриутробно инфицированный вирусом Эпштейна–Барр, то наблюдаются следующие проблемы со здоровьем:
- патологии нервной системы — в 28% случаев;
- поражение глаз;
- увеличение печени;
- синдром дыхательных расстройств;
- хронический сепсис с частыми рецидивами.
Активация вируса во время беременности также может привести к патологии печени и селезенки, лимфаденопатии, развитию длительного субфебрилитета у ребенка после рождения. 
Признаки инфекции у беременной
После первичного заражения течение болезни может принять стертую картину или проявиться симптомами ОРВИ. Классический инфекционный мононуклеоз развивается после выраженного снижения иммунитета.
Первые признаки появляются в срок от 15 дней до 2 месяцев после первого контакта с больным человеком.
- Начинается заболевание с острых симптомов: озноб переходит в стойкий подъем температуры до 40 градусов.
- Беспокоят выраженные головные боли, чувство слабости и усталости.
- Фарингит и ларингит, боль при глотании. Возможно повышенное потоотделение, затруднение носового дыхания.
- При пальпации внутренних лимфоузлов ощущается боль.
- На раннем сроке можно определить размеры и границы печени. В позднем периоде это сделать невозможно из-за увеличенной матки, которая смещает внутренние органы кверху.
- Не составляет труда самостоятельно обнаружить увеличение подчелюстных, шейных, затылочных лимфоузлов. При этом они болезненные, плотные, не спаяны с окружающими тканями.
- Иногда на коже при инфекционном мононуклеозе появляются характерные высыпания, которые после выздоровления оставляют пигментные пятна.
Опасность мононуклеоза заключается в увеличении селезенки. Разрыв органа у больных происходит внезапно после небольшой физической нагрузки или резкого движения. Кровотечение при этом массивное, требует экстренного хирургического вмешательства. 
В некоторых медицинских изданиях описано влияние вируса на психологическое состояние матери после родов, ему приписывается роль в развитии депрессивных состояний в послеродовом периоде.
Допустимое лечение
Для вируса Эпштейна-Барр у беременных характерно развитие рецидива, а не первичное инфицирование. В этом случае нужно начинать лечить патологию с симптоматических препаратов.
- Для устранения лихорадочного состояния на ранних сроках можно использовать нестероидные противовоспалительные препараты — Парацетамол, Ибупрофен, Диклофенак. За 3—4 недели до родов применять их не рекомендуется, так как они увеличивают вероятность преждевременных родов.
- Для поддержания функции печени применяют гепатопротекторы: Карсил, ЛИВ-52, Эссенциале. Они уменьшают негативное влияние вируса на клетки органа, позволяют ему функционировать в обычном режиме, восстанавливают при повреждениях. С этой же целью назначают растительный препарат Хофитол, экстракт артишока.
- Назначаются поливитаминные комплексы, которые играют роль антиоксидантов и защищают клеточные мембраны от повреждений.
- Воспалительные и аутоиммунные реакции активируют синтез веществ, которые усиливают свертываемость крови и вероятность образования тромбов. Поэтому считается оправданным назначение препаратов, выступающих в роли ангиопротекторов. У беременных применяется Флебодиа 600, который не оказывает влияния на плод, но способен улучшить реологические свойства крови и состояние микрососудов.
Этиологическая противовирусная терапия в период беременности считается неоправданной из-за высоких рисков влияния на плод. Не беременным для лечения применяют специфический иммуноглобулин.
Возможности профилактики
Вирус способен передаться ребенку и вызвать серьезные патологии. Поэтому следует заранее побеспокоиться о профилактике.
Специфическая профилактика в виде вакцины еще находится в стадии разработки. Ее собираются использовать в странах Африки, где очень распространен вирус Эпштейна-Барр, который становится причиной онкологии.
Для беременных подходят методы неспецифической профилактики. Элементарные правила гигиены, мытье рук по приходу домой с улицы позволят избежать многих инфекций. Также в этот период нужно избегать толпы и скопления людей в помещениях, чтобы не увеличивать вероятность заражения. На праздниках и в компаниях нужно пить только из своей посуды, не пользоваться чужими приборами для еды.
Не стоит забывать про поддержание иммунитета за счет правильного питания, достаточного пребывания на свежем воздухе, нормального режима сна и отдыха в течение дня, что особенно важно для беременных.
Читайте также:



