Вирус прыщи на руках и ногах
Причины появления инфекции рука-нога-рот
Болезнь рука-нога-рот может быть вызвана следующими возбудителями:
- Энтеровирус 71 типа;
- вирус Коксаки А (5, 9, 10, 16) и В (1,3).
Энтеровирусы устойчивы в окружающей среде, в условиях комнатной температуры живут до 2 недель. Специалисты отмечают рост заболеваемости летом и осенью.
Симптомы синдрома
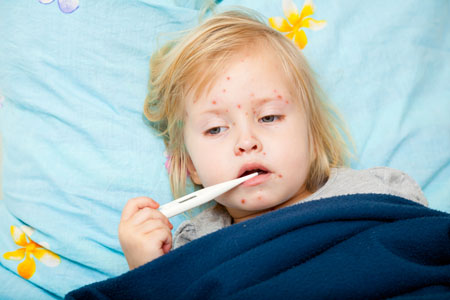
Каковы симптомы детской инфекции рука-нога-рот? Заболевание развивается через 5-7 дней от момента проникновения вируса Коксаки в организм. Далее, ЭВИ проявляется симптомами, похожими на простуду: увеличивается температура до 38 °С, возникает слабость и головная боль, неприятные, болезненные ощущения в горле и его покраснение. Ребенок не хочет играть, пропадает аппетит. В некоторых случаях возможны насморк и понос. Далее, спустя сутки или двое, появляются специфические симптомы инфицирования энтеровирусом: стоматит и экзантема.
Стоматит характеризуется появлением во рту небольших язвочек (афт). Они болезненны, особенно при соприкосновении с горячей или острой пищей. Афты локализуются на деснах, мягком и твердом небе и внутренней стороне щек. Такие изменения во рту приводят к снижению аппетита, капризности у детей, чрезмерному выделению слюны.
Сыпь при синдроме рука-нога-рот у ребенка локализуется на конечностях. Она больше распространена на ладонях и подошвенной части стопы. Редко можно обнаружить высыпания на бедрах и ягодицах, вокруг носа и губ. Сыпь характеризуется везикулами до 0,3 см с жидким содержимым внутри, возвышающимися над кожей. Вокруг них формируется венчик гиперемии.
В течение недели происходит разрешение высыпаний: везикулы не вскрываются, жидкость в них исчезает, они перестают возвышаться над кожей. Высыпания проходят бесследно, но иногда кожные покровы на их месте могут шелушиться. По некоторым данным, через 5 недель после выздоровления могут слазить ногти.
Пути передачи болезни рука-нога-рот
Вирус Коксаки наиболее интенсивно размножается в слюне и кале. Поэтому заразиться можно фекально-оральным, контактно-бытовым и воздушно-капельным путями. То есть, заболеть можно не только через грязные руки, но и проконтактировав с больным или окружающими предметами.
Заражение энтеровирусной инфекцией может произойти даже от выздоровевшего человека, так как он все же является носителем в течение некоторого времени.
Переболевшие вирусной инфекцией рука-нога-рот не приобретают стойкой иммунной защиты. Это объясняется тем, что человек переболел только одним штаммом возбудителя, а болезнь в дальнейшем может быть вызвана другой разновидностью того же вируса.
Кто болеет чаще: дети или взрослые
Синдромом рука-нога-рот чаще болеют дети, благодаря механизмам передачи. Дело в том, что в детских коллективах малыши часто контактируют друг с другом во время игр, не соблюдая правил гигиены. Также данная инфекция у детей возникает и по причине слабого иммунитета.
Вирус, поражающий руки, ноги и рот может вызвать болезнь и у взрослого. Такая ситуация возникает в случае заражения штаммом, к которому у человека не выработался иммунитет.
Какой врач лечит синдром рука-нога-рот?
После того как врач-педиатр диагностирует симптомы, характерные для инфекции рука-нога-рот, ребенок направляется к инфекционисту. В случае развития осложнений может понадобиться помощь врача-реаниматолога.
Диагностика

Выявить синдром рука-нога-рот у ребенка в некоторых случаях удается не сразу. Всему виной сходство клинической картины с ОРВИ в начальной стадии болезни. Сыпь может не иметь яркого характера, поэтому часто ее принимают за аллергическую реакцию на прием жаропонижающих медикаментов. Также врачи могут подозревать другие инфекционные патологии (корь, краснуху, ветряную оспу).
Но диагностировать вирус Коксаки и болезнь рука-нога-рот можно исходя из наличия следующих критериев:
- болезнь начинается с небольшой температуры и интоксикации;
- возникновение через 1-2 суток везикулярной сыпи на ладонях и подошвах стоп;
- афтозный стоматит в полости рта;
- отсутствие поражения лимфатических узлов, болезни легких, горла.
Подтвердить диагноз синдрома рука-нога-рот помогают лабораторные методы (при возникновении осложненного течения):
- ОАК — увеличение числа лейкоцитов, нейтрофилы снижены;
- вирусологический метод — выявление вируса в смыве и мазке из зева;
- серологическое исследование — обнаружение антител к вирусу в сыворотке крови больного.
Лечение вируса рука-нога-рот
Как лечить инфекционную болезнь рука-нога-рот? Этиотропное лечение при данной патологии не предусмотрено. Заболевание при благоприятном течении проходит спустя 10 суток.
Лечение у ребенка синдрома рука-нога-рот должно начаться с диеты. Принимаемая пища должна быть измельченной или жидкой, комфортной температуры. Из рациона исключают острые, соленые и кислые блюда. Эти мероприятия необходимы для уменьшения воздействия на слизистую рта. Для уменьшения интоксикации пациент должен употреблять большое количество воды.
Для лечения стоматита при синдроме рука-нога-рот необходимо:
- наносить антисептические и противовоспалительные препараты на очаги поражения в ротовой полости;
- полоскать рот отварами трав (ромашки, шалфея). Для этих целей можно использовать растворы на растительной основе. Процедуру проводят несколько раз в день;
- обрабатывать язвочки Хлорофиллиптом или маслом облепихи;
- полоскание рта после приемов пищи. Это снизит вероятность раздражения слизистой и присоединения инфекции.
Медикаментозное лечение вируса, вызвавшего болезнь рука-нога-рот у ребенка должно включать:
- индукторы интерферона (Афлубин, Анаферон детский);
- для снижения температуры Панадол, Нурофен, Эффералган. Запрещается прием Аспирина во избежание синдрома Рея;
- если ребенка беспокоит зуд, есть смысл назначить антигистаминные препараты.
Для лечения болезни рука-нога-рот можно использовать такие народные рецепты:
- для уменьшения воспаления и быстрого заживления высыпаний подойдет сок алоэ, который наносят на марлю и прикладывают к пораженным местам;
- для тех же целей подойдет тысячелистник. Компресс из измельченных листьев прикладывают на 15 минут к местам высыпаний;
- для устранения язвочек в ротовой полости применяют отвары трав: зверобоя, тысячелистника, ромашки, шалфея. 1 столовую ложку травы заливают стаканам кипятка и настаивают в течение часа. После фильтрации таким настоем можно полоскать рот до 4 раз в день. Процедуру проводят только после еды;
- для ускорения заживления ран можно использовать масло облепихи, кукурузы. Также подойдут оливковое и подсолнечное масло.
Осложнения
Чаще заболевание рука-нога-рот имеет благоприятный исход, больной выздоравливает самостоятельно. Но заражение энтеровирусом 71 типа может привести к тяжелым осложнениям: энцефалиту и менингиту.
Об их развитии свидетельствует следующая клиническая картина:
- лихорадка более 39 °C;
- многократная рвота, не приносящая облегчения;
- сильная головная боль;
- ощущение болезненности в глазных яблоках;
- капризность и плач;
- сонливость или возбуждение.
При развитии перечисленных симптомов нужно немедленно обратиться к врачу. В противном случае возможен летальный исход.
Профилактика

Чтобы предотвратить болезнь, нужно выполнять профилактические мероприятия:
- мыть руки после посещения туалета и возвращения с улицы;
- мыть овощи и фрукты;
- не касаться рта грязными руками;
- использовать индивидуальное полотенце;
- пить исключительно кипяченую или очищенную воду. Употреблять воду из-под крана категорически запрещается.
Синдром рука-нога-рот — преимущественно детская инфекция, вызываемая энтеровирусами и вирусом Коксаки. Заболевание имеет яркую клиническую симптоматику. Однако диагноз зачастую ставят не сразу, так как начало болезни схоже с ОРВИ.
Специфическое лечение энтеровирусной инфекции отсутствует, поэтому назначается симптоматическая терапия. Чаще патология протекает благоприятно, но в некоторых случаях возможно развитие осложнений. Для предупреждения заболевания необходимо соблюдать профилактические мероприятия.
Сыпь. Инфекционные заболевания у детей.
Сыпь! С температурой или без, мелкая и крупная, зудящая и не очень, "пузырьками"; или "бляшками" — она всегда одинаково пугает родителей, ведь найти причину "высыпаний" порой бывает непросто. Неожиданно покрывшийся красными пятнами ребенок и сам напоминает ожившего монстра, и жизнь родителей превращает в фильм ужасов. Бояться не надо, надо лечиться!

Ветрянка, или ветряная оспа
Возбудитель: вирусварицелла-зостер (Varicella-Zoster virus, VZV).
Способ передачи: воздушно-капельный. Передается от больного человека здоровому при разговоре, кашле, чихании.
Иммунитет к ветрянке: пожизненный. Вырабатывается либо в результате болезни, либо после вакцинации. У детей, чьи матери болели ветрянкой или были привиты от нее, иммунитет к ветряной оспе передается от матери внутриутробно и сохраняется первые месяцев жизни.
Инкубационный период: от 10 до 23 дней.
Заразный период: весь период сыпи +5 дней после последнего высыпания.
Проявления: красные точки появляются одновременно с подъемом температуры. Впрочем, иногда температура может оставаться нормальной или повышаться незначительно. Пятнышки очень быстро превращаются в одиночные пузырьки-везикулы, наполненные прозрачной желтоватой жидкостью. Вскоре они подсыхают и покрываются корочками. Отличительная особенность ветрянки — сыпь на голове под волосами и на слизистых (во рту на веке и т.д.). Очень часто эта сыпь чешется.
Лечение: ветряная оспа проходит самостоятельно, поэтому лечение может быть только симптоматическим: сбить температуру, обработать зудящую сыпь зеленкой (для того чтобы, расчесывая пузырьки, ребенок не занес туда дополнительную инфекцию), дать антигистаминный препарат, чтобы чесалось меньше. Купаться при ветрянке можно! Но при этом нельзя растирать пораженные места — вместо этого нужно аккуратно промакивать их полотенцем.
Важно: использовать зеленку или другие красители (фукорцин и т.д.) нужно и для того, чтобы не пропустить очередные высыпания, — ведь намазанными будут только старые пятнышки. Так же проще отследить и появление последнего очага сыпи.
Простой герпес
Возбудитель: вирус простого герпеса. Бывает двух типов: вирус простого герпеса I типа вызывает высыпания в области рта, II типа — в области половых органов и заднего прохода.
Способ передачи: воздушно-капельный и контактный (поцелуи, общие предметы обихода и т.д.).
Иммунитет: не вырабатывается, болезнь протекает с периодическими обострениями на фоне стресса или других инфекций (ОРВИ и т.д.).
Заразный период: все время высыпаний.
Проявления: за несколько дней до появления сыпи могут отмечаться зуд и болезненность кожи. Потом в этом месте появится группа тесно расположенных пузырьков. Температура поднимается крайне редко.
Лечение: специальные противовирусные мази, например с ацикловиром и т.д.
Важно: мазь использовать сразу после возникновения зуда и болезненности еще до появления пузырьков. В этом случае высыпания могут и вовсе не возникнуть.
Синдром "рука-нога-рот"
(от английского названия Hand-Foot-and-Mouth Disease, HFMD), или энтеровирусный везикулярный стоматит с экзантемой.
Способ передачи: фекально-оральный и воздушно-капельный. Вирус передается от человека к человеку при общении, разговоре, использовании общих предметов обихода (посуда, игрушки, постель и т.д.).
Иммунитет: после перенесенного заболевания — пожизненный.
Инкубационный период: от 2 дней до 3 недель, в среднем — около 7 дней. Заразный период: с начала заболевания.
Проявления: вначале повышается температура и начинается стоматит: высыпания на слизистой рта, боль при приеме пищи, обильное слюноотделение. Температура держится нередко на ее фоне отмечается понос, в некоторых случаях появляются насморк и кашель. На второй-третий день болезни появляется сыпь в виде одиночных пузырьков или небольших пятнышек. Название болезни идет от мест дислокации сыпи: она располагается на кистях, стопах и вокруг рта. Сыпь держится после чего бесследно исчезает.
Лечение: специфического лечения нет, используются симптоматические средства для снижения температуры и облегчения боли при стоматите. Заболевание проходит самостоятельно, осложнения возможны только в случае присоединения бактериальной или грибковой инфекции в полости рта.
Поставить диагноз энтеровирусного везикулярного стоматита нелегко, т.к. сыпь проявляется не сразу и очень часто ее расценивают как проявление аллергии.
Важно: несмотря на активное использование в лечении стоматита различных обезболивающих средств, первые несколько дней ребенку может быть очень больно есть. В таких случаях хорошо использовать максимально жидкую пищу (молоко, кисломолочные продукты, молочные коктейли, детское питание для малышей, супы и т.д.) и давать ее через соломинку. Обязательно следите за температурой пищи: она не должна быть ни холодной, ни слишком горячей — только теплой.
Розеола
(внезапная экзантема, шестая болезнь)
Возбудитель: еще один представитель славного семейства герпесвирусов — вирус герпеса типа.
Способ передачи: воздушно-капельный. Инфекция распространяется при разговорах, общении, чихании и т.д.
Иммунитет: после перенесенного заболевания — пожизненный. У детей до 4 месяцев есть иммунитет, полученный внутриутробно, от матери. Инкубационный период:
Заразный период: все время заболевания.
Проявления: внезапный подъем температуры и через дней ее самопроизвольное снижение. Одновременно с нормализацией температуры появляется розовая мелко- и среднепятнистая сыпь. Располагается она преимущественно на туловище и, как правило, не вызывает зуда. Проходит самостоятельно через 5 дней.
Лечение: только симптоматическая терапия — обильное питье, снижение температуры и т.д.
Заболевание проходит самостоятельно, осложнений практически нет.
Розеолу нередко называют псевдокраснухой, т.к. кожные проявления этих болезней очень похожи. Отличительной чертой розеолы является появление высыпаний после падения температуры.
Важно: как и в случае с энтеровирусным стоматитом, сыпь, появившуюся не в первый день болезни, часто расценивают как аллергическую, Иногда их действительно сложно отличить, но аллергическая сыпь, как правило, довольно сильно чешется, при розеоле же зуда быть не должно.
Краснуха
Возбудитель: вирус краснухи (Rubella virus)
Способ передачи: воздушно-капельный. Вирус передается при общении, кашле, разговоре.
Иммунитет: пожизненный. Вырабатывается либо после болезни, либо после вакцинации. Детям, чьи матери болели краснухой или были привиты от нее, иммунитет к краснухе передается внутриутробно и сохраняется первые месяцев жизни.
Инкубационный период: от 11 до 24 дней.
Заразный период: с дня от заражения и до полного исчезновения сыпи + еще 4 дня.
Проявления: повышается температура. На лице, конечностях, туловище появляется мелкая, бледно-розовая, не зудящая сыпь, и одновременно с этим увеличиваются заднешейные лимфоузлы. Температура держится не больше а сыпь проходит на 2-7-й день от возникновения.
Лечение: только симптоматическая терапия: обильное питье, при необходимости снижение температуры и т.д. Дети переносят болезнь легко, а вот у взрослых часто бывают осложнения. Краснуха особенно опасна в первом триместре беременности: вирус проникает через плаценту и вызывает у ребенка врожденную краснуху, в результате которой у новорожденного могут быть глухота, катаракта или порок сердца. Поэтому всем, особенно девочкам, настоятельно рекомендуется проводить курс вакцинации от этого заболевания.
Возбудитель: вирус кори (Polinosa morbillarum)
Способ передачи: воздушно-капельный. Необычайно заразный и очень летучий вирус кори может не только передаваться при непосредственном общении с больным человеком, но и, например, распространяться по вентиляционным трубам, заражая людей в соседних квартирах.
Иммунитет: пожизненный. Вырабатывается либо после болезни, либо после вакцинации. Детям, чьи матери болели корью или были привиты от нее, иммунитет к кори передается внутриутробно и сохраняется первые месяцев жизни.
Заразный период: С двух последних дней инкубационного периода до дня высыпаний/
Проявления: повышение температуры, кашель, осиплость голоса, конъюнктивит. На 3-5-й день болезни появляются яркие, крупные иногда сливающиеся пятна на лице, при этом температура сохраняется. На день сыпь появляется на туловище, на на конечностях. Примерно на четвертые сутки от момента возникновения высыпания начинают угасать в таком же порядке, как и появились.
Лечение: симптоматическая терапия: обильное питье, затемненная комната (т.к. конъюнктивит сопровождается светобоязнью), жаропонижающие. Детям до 6 лет назначают антибиотики для предотвращения присоединения бактериальной инфекции. Благодаря вакцинации корь стала сейчас довольно редким заболеванием.
Инфекционная эритерма, или пятая болезнь
Возбудитель: парвовирус В19
Способ передачи: воздушно-капельный. Чаще всего инфекция встречается у детей в организованных детских коллективах — яслях, детских садах и школах.
Иммунитет: после перенесенного заболевания — пожизненный.
Заразный период: инкубационный период + весь период болезни.
Проявления: все начинается как обычное ОРВИ. В течение дней ребенок ощущает некоторое недомогание (болит горло, небольшой насморк, головная боль), но стоит ему "поправиться", как на фоне полного здоровья, без всякого повышения температуры, появляется красная, сливающаяся сыпь на щеках, больше всего напоминающая след от пощечины. Одновременно с этим или через несколько дней возникают высыпания на туловище и конечностях, которые образуют "гирлянды" на коже, но при этом не чешутся. Красный цвет сыпи быстро сменяется синевато-красным. На протяжении последующих двух-трех недель держится невысокая температура, а сыпь то появляется, то исчезает, в зависимости от физических нагрузок, температуры воздуха, контакта с водой и т.д.
Лечение: специфического лечения нет, только симптоматическая терапия. Заболевание проходит самостоятельно, осложнения бывают крайне редко.
Скарлатина
Возбудитель: бета-гемолитический стрептококк группы А.
Способ передачи: воздушно-капельный. Возбудитель передается при разговоре, кашле, использовании общих предметов обихода (посуда, игрушки и т.д.).
Иммунитет: после перенесенного заболевания — пожизненный.
Заразный период: первые несколько дней заболевания.
Проявления: болезнь начинается так же, как и обычная ангина (боль в горле, температура). Характерные для скарлатины высыпания появляются на 1-3-й день от начала заболевания. Сыпь мелкая, ярко-розовая, располагается в основном на щеках, в паху и по бокам туловища и через дней проходит. Носогубный треугольник остается бледным и свободным от сыпи — это отличительный признак скарлатины. После исчезновения сыпи на ладонях и стопах начинает активно шелушиться кожа.
Лечение: только антибиотиками широкого спектра действия. Очень важно начать лечение как можно раньше, т.к. скарлатина может спровоцировать развитие таких аутоиммунных заболеваний, как ревматизм, гломерулонефрит, аутоиммунное поражение головного мозга.
Иногда болезнь протекает в стертой форме, без выраженного повышения температуры, воспалений в горле и сыпи. В таких случаях родители замечают только внезапно начавшееся шелушение на ладонях. Если это произошло — надо обязательно консультироваться с врачом.
Важно: так как скарлатина может провоцировать развитие серьезных аутоиммунных заболеваний, то для ранней диагностики возможных осложнений врачи рекомендуют делать анализы крови и мочи. В первый раз их сдают во время болезни, а потом повторяют через две недели после выздоровления, Тогда же рекомендуется сделать и электрокардиограмму.
Суламифь Вольфсон, врач-педиатр,
сотрудник Клиники питания НИИ питания РАМН
По медицинским вопросам обязательно предварительно проконсультируйтесь с врачом
мамочки, будьте осторожны, сейчас идет нехороший вирус Коксаки. Мы переболели, в дет. поликлинике сказали, что с сентября не первый случай зарегистрирован. Вот инфа по этому поводу, будьте очень осторожны.
Руки-ноги-рот инфекция (коксаки вирус). Американский институт педиатрии
Определение
* Вирусная инфекция, которая вызывает язвы во рту и крошечные волдыри (прыщи) на руках и ногах
* Альтернативные названия – энтеровирусный везикулярный стоматит с экзантемой и коксаки вирус.
* Не следует путать с ящуром.
Симптомы
* Маленькие болезненные язвы во рту (2-3 мм размером), особенно на языке и на внутренней стороне щек рта (в 100% случаев)
* Маленькие (2-10 мм размером), толстые водянистые пузыри (как при ветряной оспе) или красные прыщики, расположенные на ладонях, ступнях и в области между пальцами рук и ног (в 70% случаев)
* От 1-5 водяных пузырей на руках или ногах
* Маленькие волдыри или красные прыщики на ягодицах (в 30% случаев)
* Зуд (настолько сильный, что начинается головокружение)
* Субфебрильная температура – не выше 39 ° C (длится 2-3 дня)
* Другие симптомы могут включать: слюнотечение, раздражительность, уменьшение времени сна, отсутствие аппетита, понос/тошнота, боль в животе, усталость/недомогание.
* Пик заболеваемости приходится на возраст от 6 месяцев до 4 лет в летние и теплые осенние месяцы.
* Инкубационный период составляет 3-6 дней
Причины
* Как правило, причиной является Коксаки вирус А-16 или Энтеровирус 71
* Не передается через животных
* Эти вирусы живут в пищеварительном тракте организма и распространяются от человека к человеку, как правило, через немытые руки и поверхности (могут жить в течение нескольких дней), загрязненные фекалиями
* Другие редкие причины: коксаки вирус A4-A7, A9, A10, B1-B3, и B5, а также энтеровирус 19
Распространенность
* Встречается во время вспышек каждые 3 года
Осложнения: очень редки
* Обезвоживание, вирусный менингит (в легкой форме и, как правило, происходит самоизлечение), отек легких, миокардит
* Смерть очень редка и наступает в 0,04-0,05% случаев из-за энцефалита
Когда звонить?
Позвоните врачу, немедленно (ночью или днем) если
* Ваш ребенок выглядит или ведет себя очень плохо
* Признаки обезвоживания (например, очень сухо во рту, нет слез и мочи более чем 8 часов)
* Ригидность затылочных мышц (ребенок не может дотянуться подбородком до груди), сильная головная боль или ребенок сбит с толку (бредит)
Позвоните своему врачу в течение 24 часов в рабочее время, если
* Вы думаете, что ваш ребенок нуждается в осмотре
* Красные, опухшие и болезненные десна
* Язвы и раны также присутствует с внешней стороны губ
* Лихорадка присутствует более 3 дней
Позвоните своему врачу в течение недели (в рабочее время), если
* У вас есть другие вопросы или опасения
Родительская забота (уход) на дому, если
* Предполагаете коксаки вирус, и вы не думаете, что ваш ребенок нуждается в осмотре
Советы по уходу (заботе)
1. Заверение: Руки-ноги-рот инфекция — это безвредная вирусная сыпь.
2. Жидкие антациды для уменьшения боли во рту:
* Используйте жидкие антациды 4 раза в день (Альмагель-Нео, Гестид, Релцер, Маалокс, Сукралфат и т.п.).
* Детям младшего возраста, дайте (на переднюю часть ротовой полости) 0,5 чайной ложки (2 мл) 4 раза в день после еды.
* Детям в возрасте старше 4 можно дать 1 чайную ложку (5 мл), как жидкость для полоскания рта после приема пищи.
* Если лечение не помогает, возможно, применение гелей на основе лидокаина или антигистаминных препаратов (дифенгидрамин).
3. Мягкая (легкая) диета:
* Поощряйте прием любимых напитков, чтобы предотвратить обезвоживание.
* Холодные напитки, молочные коктейли, фруктовое мороженое, замороженные напитки и шербет являются хорошим выбором.
* Избегайте цитрусовых, соленой и острой пищи.
* Младенцам необходимо давать жидкость из чашки, ложки или шприца, а не через бутылку. (Причина: Соска может вызывать боли)
* В прием твердой пищи ребенок не нуждается.
4. Лечение лихорадки: Дайте ацетаминофен, а.к.а парацетамол (например, тайленол) или ибупрофен для снижения температуры выше 39 ° С или сильной боли во рту. (Внимание: не используйте аспирин — риск развития синдрома Рейе)
5. Заразность (контагиозность): Достаточно заразна. Может передаваться воздушно-капельным путем, но как правило передается контактно-бытовым путем. Ребенок еще остается умереннозаразным в течение 4 недель вирус присутствует в фекалиях. Можно вернуться в детский сад или школу после нормализации температуры (обычно от 2 до 3 дней).
6. Ожидаемое излечение (прогноз):
* Лихорадка длится 2 или 3 дня.
* Язвы во рту проходят за 7 дней.
* Сыпь на руках и ногах длится 10 дней. Сыпь на руках и ногах может затем шелушиться.
7. Позвоните своему врачу, если:
* Наблюдаются признаки обезвоживания
* Лихорадка длится более 3-х дней
* Вашему ребенку становится хуже
Получается, что основной путь заражения- немытые руки и поверхности, загрязнённые фекалиями. К слову о гигиене. А также больные вирусом.
Какие существуют типы вирусов Коксаки. Что они могут вызывать?
Коксакивирусы разделены на две группы:
Исследователи наблюдали влияние этого вируса на только что появившихся на свет мышей. Вирус Коксаки A приводил к травме мышц, параличу и смерти грызунов. Вирус Коксаки типа B — к повреждению органов, менее тяжелым последствиям. Науке известно более 24 различных серотипов вируса.
Вирусы типа B являются причиной эпидемии плевродинии (лихорадка, легкая абдоминальная боль с головной болью, которая длится от двух до двенадцати дней и проходит). Эпидемическая плевродиния также называется болезнью Борнхольма. Известны целых шесть серотипов вируса Коксаки B (1-6). Интересно, что вирус Коксаки B4 даже рассматривается некоторыми учеными в качестве возможной причины диабета.
И тип А, и тип вирусов В может стать причиной менингита, миокардита и перикардита, но, чтобы предупредить панику, сразу скажем — такие вещи происходят редко. В этом отношении заболевание вирусом Коксаки похоже на ветрянку.
Является ли инфекция вирусом Коксаки заразной?
Вирус Коксаки очень заразен. Эти вирусы передаются наиболее часто фекально-оральным путем и респираторным.
Как долго больные вирусом Коксаки являются заразными?
Больной наиболее заразен в течение первой недели, начиная от появления первых симптомов. Однако же жизнеспособные коксаки-вирусы были обнаружены на сроке трех недель от начала заболевания в респираторных трактах, а в фекалиях присутствовали даже до восьми недель, но за это время вирусы становились менее заразными. Таким образом, человек остается заразным вирусом Коксаки несколько недель после выздоровления, хотя и не настолько сильно, как вначале заболевания.
Каков инкубационный период для вируса Коксаки?
Инкубационный период у Коксаки-инфекции относительно короткий; он длится от одного до семи дней.
Каковы симптомы и признаки коксакивирусной инфекции?
У многих больных наблюдается ангина с сильным болевым синдромом. Питание в это время очень затруднено, особенно у деток. Каждый глоток приходится делать через боль. Впрочем, у некоторых больных присутствуют только точки в ротовой полости и покраснение, боль их минует.
Вирус-Коксаки у многих больных вызывает сильнейшую слабость, которая, по их словами, и при гриппе они не испытывали. Осложняется ситуация высыпаниями на ступнях, которые вызывают боль при передвижении.
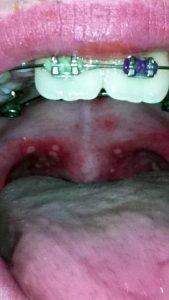
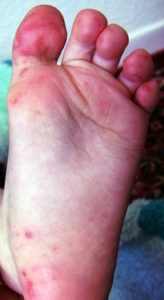
Сыпь может быть распространена не только на ладонях-ступнях и вокруг рта, но также на ягодицах, локтях, гениталиях. В первые дни высыпания сильно чешутся. У некоторых больных вирусом Коксаки развивается конъюнктивит. Все эти яркие симптомы вируса Коксаки обычно присутствуют 7-10 дней, и далее организм, как правило, полностью восстанавливается.
Редко Коксаки-инфекция может вызывать временное повреждение ногтей и боль в груди или брюшной мышце. Еще более редко заболевание может приводить к вирусному менингиту (головная боль, жесткая шея), миокардиту (воспаление сердечной мышцы), перикардиту или энцефалиту (воспаление головного мозга).
Как заражаются вирусом Коксаки?
Инфекция, как правило, распространяется фекально-орально. Иногда вирус распространяется капельками, вытесненными инфицированными людьми. Предметы, такие как посуда, пеленки, игрушки, которыми играет больной малыш, могут также передавать вирус другим лицам. Люди любого возраста могут заразиться вирусом Коксаки, однако большинство пациентов с инфекцией — маленькие дети. Беременные женщины могут передать вирус Коксаки своим новорожденным. Поэтому во время беременности женщины должны сообщить гинекологу о появлении симптомов инфекции, особенно если приближается срок родов.
Какие специалисты лечат вирус Коксаки?
При появлении симптомов инфекции обращаются к педиатру, терапевту и/или инфекционисту, если лечащий врач посчитал это необходимым.
Обычно инфекцию Коксаки диагностируют по их клиническому проявлению — по симптомам. Болезненные пузырьки — обычно на руках, ногах и во рту (около рта) в сочетании с лихорадкой — эти симптомы считаются основанием для диагностики инфекции коксакивируса. Анализы на вирус Коксаки дороги, результаты приходят ориентировочно через 10 дней, за это время пациент успевает выздороветь и приступить к обычной деятельности.
Есть ли какое-либо лечение для коксакивирусов?
В некоторых случаях вирус Коксаки путают по клиническим проявлениям с герпесом либо бактериальной ангиной и назначают соответственно противогерпетический ацикловир и антибиотики. Нужно знать, что ацикловир совершенно не помогает при энтеровирусе Коксаки, а вот повредить организму может, т.к. является гепатотоксичным. Антибиотики не воздействуют на вирусы, поэтому прием их не только бесполезен, но может усугубить течение заболевания.
Рекомендуется предотвращать обезвоживание употреблением жидкости, однако соки, морсы, а также кислые продукты, могут раздражать язвочки во рту. На помощь придет прохладное молоко, которое поможет успокоить эту боль и смягчит горло. Полезно пить ромашковый прохладный чай, а также заваривать ромашку в молоке.
Относительно редкие осложнения коксакивирусных инфекций (например, сердечная или головная инфекция) требуют специального индивидуального лечения, которое назначает инфекционист и зачастую в условиях стационара.
Можно ли предотвратить коксакививирусные инфекции?
Предотвращение коксакивирусных инфекций настолько сложно в период распространения, что порой проще переболеть. Однако профилактика все-таки возможна. Соблюдение строжайших гигиенических мер с детьми практически нереально, но хорошие методы — мытье рук после смены подгузника или прикосновения к зараженной коже — могут помочь снизить передачу вируса Коксаки другим домочадцам. Можно попытаться регулярно чистить вещи, с которыми сталкиваются дети — в особенности игрушки, пустышки и любые предметы, которые могут контактировать со слюной. Это также может снизить вирусную передачу. Мытье рук, в общем-то, как и при гриппе является наипростейшей и лучшей профилактической методой.
В настоящее время не разработано вакцины от вируса Коксаки.
Беременным женщинам нужно проявить бдительность особенную и избегать контакта с детьми (или взрослыми) с Коксаки-инфекцией. Некоторые исследования показывают, что вирус может неблагоприятно действовать на малыша.
Выздоровевший человек имеет иммунитет к конкретному типу вируса Коксаки, однако это не защищает его от заражения другими типами. Например, человек может стать иммунным к коксакивирусу типа B4, но все-таки он будет восприимчивым ко всем другим типам коксакивирусов (например, CVA16). Кроме этого, есть и другие вирусы, такие как энтеровирус 71 и кишечные вирусы человека (ECHO), которые все так же могут вызывать симптомы рука-нога-рот. Некоторые люди ввиду этого могут иметь множественные инфекции с симптомами сыпи в этих областях. В то же время, известно, что повторяющиеся инфекции происходят редко.
Каков прогноз заражения коксакивирусом?
Общий прогноз был превосходен до недавнего времени. Большинство детишек выздоравливали полностью, не нуждались в госпитализации. В штате Алабама (США) в 2011-2012 гг 12% больных детей потребовалась госпитализация для оказания помощи при заражении вирусом Коксаки. Поэтому прогноз сложно предсказать, поскольку он меняется.
В нашей стране мы сталкиваемся со странной картиной. Врачи лечат энтеровирусную инфекцию, все симптомы вируса Коксаки на лицо, однако больных выписывают с простым диагнозом ОРВИ. Хоть острые респираторные вирусные инфекции и вызываются порой энтеровирусами, заражение именно Коксаки не указывается. Это связано с бумажной волокитой при обнаружении такого заражения, дороговизной анализов, склонностью пациентов к излишней панике, а также страхом врачей привлечь проверяющие службы. Насколько такая ситуация нормальна, вопрос, пожалуй, риторический.
Читайте также:


