Вирусная водянка у ребенка
Водянка (водяночный отек) – это патологический процесс, в основе которого лежит скопление транссудата в межтканевом пространстве или подкожной клетчатке. Водянка не является самостоятельным заболеванием, она представляет собой один из симптомов, свойственных патологиям почек, сердца, печени, эндокринных желез.
Причины
Наиболее часто встречающимися причинами водянки у детей и взрослых являются:
- нарушения функций центральной нервной системы (нейропатическая водянка);
- венозная недостаточность;
- нарушение оттока лимфы;
- нарушения физико-химического состава крови и/или лимфы;
- цирроз печени;
- врожденные и приобретенные пороки сердца;
- травмы паховой области (одна из основных причин возникновения локальной формы водянки у мужчин и мальчиков).
В основе патологического механизма лежит нарушение баланса между притоком и оттоком межтканевой жидкости. В норме через стенку кровеносных капилляров происходит постоянное пропотевание жидкой части крови в межтканевое пространство. Это явление называется транссудацией. В тех случая, когда обратный отток жидкости из тканей в кровеносную систему становится меньше, чем ее выход из капилляров, развивается отек тканей, т. е. водянка.
В зависимости от локализации отека:
- водянка живота (брюшная водянка, асцит);
- водянка беременных;
- водянка плода (иммунная и неиммунная форма);
- водянка глаза (гидрофтальм);
- водянка грудная (гидроторакс);
- водянка головного мозга (гидроцефалия);
- водянка сердца (водянка перикарда, гидроперикард);
- водянка яичка (водянка оболочек яичка, гидроцеле);
- водянка суставов (гидрартроз);
- водянка семенного канатика (фуникоцеле, врожденная киста семенного канатика);
- водянка желчного пузыря;
- водянка маточных труб (гидросальпинкс);
- водянка яичника (серозная кистома яичника);
- водянка почки (гидронефроз);
- водянка слезного мешка.
Специфические меры профилактики разработаны только для иммунной формы водянки плода. Они заключаются в применении антирезусного иммуноглобулина, разрушающего резус-положительные эритроциты плода, которые могла проникнуть в кровь матери.
Признаки водянки
Клинические проявления водянки определяются видом патологии.
Водянка яичка (водянка оболочек яичка, гидроцеле) – это скопление транссудата в пространстве между висцеральным и париетальным листками собственной оболочки яичка. Объем жидкости обычно колеблется в пределах от 20 до 200 мл. В редких случаях он может достигать нескольких литров. Основным симптомом водянки яичка является увеличение соответствующей половины мошонки.
Водянка желчного пузыря – это патологическое состояние, которое развивается на фоне ряда заболеваний гепатобилиарной системы и характеризующееся скоплением в полости желчного пузыря жидкости невоспалительного характера. Данной патологии нередко предшествуют приступы печеночной колики. При незначительном увеличении размеров водяночный желчный пузырь может никак не проявлять себя клинически. Дальнейшее скопление жидкости в нем становится причиной появления боли в области печени. Боль носит тупой ноющий характер, может иррадиировать в спину, плечо, правую лопатку.
Желчный пузырь при водянке пальпируется как безболезненное плотноэластичное образование округлой формы, расположенное под нижним краем печени.
Водянка беременных – это одно из проявлений ОПГ-гестоза (позднего токсикоза беременных), развивающегося на фоне нарушений водно-электролитного обмена. Данная патология начинает развиваться со второй половины гестации. В начальной стадии отеки носят скрытый характер и визуально незаметны. Их можно выявить при регулярном взвешивании беременной женщины на основании чрезмерно быстрого увеличения массы тела (свыше 300 г за 7 дней). Если необходимое лечение водянки беременных на данном этапе отсутствует, отеки распространяются по всему телу.
Другие симптомы водянки беременных:
- повышенная жажда;
- снижение диуреза;
- глянцевость кожных покровов;
- тахикардия;
- тахипноэ;
- общая слабость.
Водянка плода – это патологическое состояние, которое возникает в период внутриутробного развития и проявляется развитием генерализованного отека мягких тканей плода, а также накоплением транссудата в полости перикарда, брюшной и грудной полостях.
В зависимости от причины водянка плода подразделяется на два вида:
- иммунная – вариант течения гемолитической болезни новорожденного (отечная форма);
- неиммунная форма – развивается на фоне разных патологических состояний: патологии беременности, разнообразные дисплазии, TORCH-инфекции, хромосомные и геномные мутации, врожденные пороки сердца. Эта форма водянки плода практически всегда приводит к летальному исходу в первые дни жизни новорожденного.
При водянке плода состояние новорожденного обычно оценивается как очень тяжелое. Из-за значительного увеличения мозговой части черепа, что связано с гидроцефалией, голова становится непропорционально большой. Из-за выраженной слабости скелетной мускулатуры ребенок принимает позу лягушки. У девочек при водянке плода отмечается недоразвитость больших половых губ, а у мальчиков – крипторхизм. Во многих случаях водянка плода сопровождается выраженным увеличением печени и селезенки (гепатоспленомегалия).
Диагностика
Диагностика водянки сама по себе сложности не вызывает и основывается на характерных клинических признаках. Значительно труднее бывает установить причину, приведшую к отеку.
При подозрении на водянку беременных контролируют набор веса женщиной. В норме за неделю прирост веса не должен превышать 300 г. Помимо этого следят за суточным диурезом. Уменьшение суточного количества мочи при увеличении ночного диуреза является характерным признаком водянки беременных.
Наиболее информативными при водянке желчного пузыря являются инструментальные методы диагностики:
- обзорная рентгенография брюшной полости (округлая тень от увеличенного желчного пузыря);
- ретроградная холангиопанкреатография или холецистография (контрастное вещество не поступает в полость желчного пузыря, а скапливается в печеночном и желчном протоках);
- УЗИ печени и желчного пузыря;
- магниторезонансная томография органов брюшной полости;
- компьютерная томография желчевыводящих путей;
- диагностическая лапароскопия.
Диагностика водянки яичка осуществляется на данных ультразвукового исследования мошонки и диафаноскопии.
Водянка не является самостоятельным заболеванием, она представляет собой один из симптомов, свойственных патологиям почек, сердца, печени, эндокринных желез.
При водянке плода основная роль в диагностике отводится УЗИ. Данный метод позволяет выявить патологию на этапе антенатального периода на основании следующих признаков:
- поза Будды;
- отек подкожной клетчатки;
- гепатоспленомегалия;
- наличие свободной жидкости в полостях тела плода;
- многоводие;
- отек плаценты.
Сложно бывает выявить причины, приведшие к развитию водянки плода. В этом случае проводят тщательное лабораторное и инструментальное обследование новорожденного:
- серодиагностика (ПЦР, ИФА) с целью выявления возможной инфекции;
- определение крови и Rh у ребенка и матери при подозрении на отечную форму гемолитической болезни новорожденных;
- общий и биохимический анализ крови с целью оценки функции внутренних органов, обмена веществ.
После рождения ребенка с водянкой УЗИ проводят с целью выявления асцита, гидроторакса, гидроперикарда, а также оценки проводимого лечения. При необходимости применяются и другие методы диагностики, например, магниторезонансная или компьютерная томография, ЭКГ, ЭхоКГ.
Лечение водянки
Выбор метода лечения водянки зависит от ее вида, а также вызывавших ее причин, и в первую очередь заключается в терапии основного заболевания.
При водянке беременных женщинам рекомендуют соблюдать водный режим и придерживаться рационального сбалансированного питания. В рационе обязательно должны присутствовать продукты, богатые белком (рыба, творог, нежирное мясо), свежие овощи и фрукты. Значительно ограничивают употребление поваренной соли. При необходимости назначается медикаментозная терапия (спазмолитики, седативные и антигистаминные средства). Назначение мочегонных средств при водянке беременных нежелательно, так как их прием способен еще больше усилить уже имеющиеся нарушения водно-электролитного баланса. При значительных отеках возникают показания к госпитализации женщины в отделение патологии беременных.
При водянке желчного пузыря основной метод лечения – его хирургическое удаление (холецистэктомия).
Эффективных методов терапии неиммунной формы водянки плода на сегодняшний день не существует. Сразу после рождения ребенок нуждается в проведении интенсивной терапии (переливание эритроцитарной массы, интубация трахеи и перевод на искусственную вентиляцию легких, лапароцентез, перикардиальная или торакальная пункция). По показаниям проводится противосудорожная, метаболическая, иммунокорригирующая, антибактериальная или антигеморрагическая терапия.
Лечение иммунной формы водянки плода начинают еще до рождения. Под контролем УЗИ врач через переднюю брюшную стенку беременной пунктирует пуповинную вену плода и устанавливает в нее катетер. Через него производят переливание до 50 мл резус-отрицательной крови той же групповой принадлежности, что и кровь плода. В тех случаях, когда группу крови плода установить не удается, производят переливание резус-отрицательной крови I (0) группы.
При водянке плода состояние новорожденного обычно оценивается как очень тяжелое. Из-за значительного увеличения мозговой части черепа, что связано с гидроцефалией, голова становится непропорционально большой.
Лечение водянки яичка начинают с консервативных методов (ношение суспензория, покой, введение склерозирующих средств в полость гидроцеле). При неэффективности терапии показано хирургическое вмешательство. Существуют разные методики операций при водянке яичка (по Россу, Бергману и Винкельману).
Профилактика
Профилактика водянки направлена на предупреждение заболеваний, патологий и травм, сопровождающихся развитием водяночного отека. Так, например, профилактика водянки желчного пузыря строится на своевременной диагностике и активной терапии заболеваний гепатобилиарной системы.
Специфические меры профилактики разработаны только для иммунной формы водянки плода. Они заключаются в применении антирезусного иммуноглобулина, разрушающего резус-положительные эритроциты плода, которые могла проникнуть в кровь матери. В результате этого предотвращается изоиммунизация женщины, и тем самым снижается вероятность развития гемолитической болезни новорожденного.
Введение антирезусного иммуноглобулина следует проводить всем женщинам с резус-отрицательной кровью в течение 72 часов после:
- искусственного или самопроизвольного аборта;
- родов;
- оперативного вмешательства по поводу внематочной беременности;
- трансфузии резус-положительной тромбоцитарной или эритроцитарной массы.
Также инъекции антирезусного иммуноглобулина показаны беременным, относящимся к группе риска по гемолитической болезни новорожденного.
Видео с YouTube по теме статьи:

Образование: окончила Ташкентский государственный медицинский институт по специальности лечебное дело в 1991 году. Неоднократно проходила курсы повышения квалификации.
Опыт работы: врач анестезиолог-реаниматолог городского родильного комплекса, врач реаниматолог отделения гемодиализа.
Информация является обобщенной и предоставляется в ознакомительных целях. При первых признаках болезни обратитесь к врачу. Самолечение опасно для здоровья!
В нашем кишечнике рождаются, живут и умирают миллионы бактерий. Их можно увидеть только при сильном увеличении, но, если бы они собрались вместе, то поместились бы в обычной кофейной чашке.
По статистике, по понедельникам риск получения травм спины увеличивается на 25%, а риск сердечного приступа – на 33%. Будьте осторожны.
Если бы ваша печень перестала работать, смерть наступила бы в течение суток.
В Великобритании есть закон, согласно которому хирург может отказаться делать пациенту операцию, если он курит или имеет избыточный вес. Человек должен отказаться от вредных привычек, и тогда, возможно, ему не потребуется оперативное вмешательство.
Если улыбаться всего два раза в день – можно понизить кровяное давление и снизить риск возникновения инфарктов и инсультов.
74-летний житель Австралии Джеймс Харрисон становился донором крови около 1000 раз. У него редкая группа крови, антитела которой помогают выжить новорожденным с тяжелой формой анемии. Таким образом, австралиец спас около двух миллионов детей.
Самое редкое заболевание – болезнь Куру. Болеют ей только представители племени фор в Новой Гвинее. Больной умирает от смеха. Считается, что причиной возникновения болезни является поедание человеческого мозга.
Большинство женщин способно получать больше удовольствия от созерцания своего красивого тела в зеркале, чем от секса. Так что, женщины, стремитесь к стройности.
Даже если сердце человека не бьется, то он все равно может жить в течение долгого промежутка времени, что и продемонстрировал нам норвежский рыбак Ян Ревсдал. Его "мотор" остановился на 4 часа после того как рыбак заблудился и заснул в снегу.
Образованный человек меньше подвержен заболеваниям мозга. Интеллектуальная активность способствует образованию дополнительной ткани, компенсирующей заболевшую.
В стремлении вытащить больного, доктора часто перегибают палку. Так, например, некий Чарльз Йенсен в период с 1954 по 1994 гг. пережил более 900 операций по удалению новообразований.
Для того чтобы сказать даже самые короткие и простые слова, мы задействуем 72 мышцы.
Средняя продолжительность жизни левшей меньше, чем правшей.
Американские ученые провели опыты на мышах и пришли к выводу, что арбузный сок предотвращает развитие атеросклероза сосудов. Одна группа мышей пила обычную воду, а вторая – арбузный сок. В результате сосуды второй группы были свободны от холестериновых бляшек.
Кариес – это самое распространенное инфекционное заболевание в мире, соперничать с которым не может даже грипп.
Комплексы предрейсовых дистанционных медосмотров – это инновационная разработка, позволяющая оптимизировать расходы компании на непроизводственные статьи, а так.
Асцит у детей – это серьезное патологическое состояние. На наличие асцита (водянки) указывает скопление жидкости за пределами отдельных органов. Водянка затрудняет кровообращение, сдавливает органы и может стать причиной множества заболеваний. Осложнения болезни могут привести к серьезным последствиям и даже смерти.
О чем я узнаю? Содержание статьи.
Причины заболевания
Чаще всего водянка у детей возникает ещё во время внутриутробного развития малыша в материнском организме. Причиной становится неправильное или патологическое развитие желчевыводящих путей или естественного фильтра организма – печени.
На возникновение асцита брюшной полости у ребенка влияют:
- рубцовые изменения желчевыводящих путей;
- застой желчи;
- инфекционные поражения организма матери – герпес, вирусный гепатит, краснуха, сифилис, токсоплазмоз, листериоз;
- гипотрофия;
- сердечно-сосудистые заболевания;
- хромосомные аномалии – болезнь Гоше, синдромы Дауна и Тернера;
- гемолитическая болезнь плода;
- разлитой перитонит;
- болезни сердца;
- врожденный нефротический синдром.
Асцитическая жидкость образуется вследствие полисерозита, поражений брюшины, раковых заболеваний матери и болезней, сопровождающихся портальной гипертензией. Синдром портальной гипертензии характеризуется повышенным давлением в воротной вене печени.
Не менее весомую роль в образовании водянки играет снижение уровня белка в крови, болезни ЖКТ, характерные симптомы сердечной недостаточности, лимфостаз, микседема. Нередко, асцит возникает при заболеваниях почек.
Такие состояния сопровождаются нарушениями метаболизма, воспалительными процессами, водно-электролитными нарушениями.
Симптомы асцита у детей
В зависимости от того, что стало первопричиной асцита, симптомы заболевания могут проявляться ярко или же незаметно.
Симптомы водянки у детей:

- ощущение переполненности в животе;
- тошнота;
- увеличение живота в объеме;
- абдоминальные боли;
- отрыжка;
- выраженный метеоризм;
- изжога;
- тяжесть в животе.
По мере накопления асцитической жидкости живот увеличивается, а пупок ребенка сильно выпячивается. Появляется сильная одышка, характерные отеки, выраженное затруднение движений.
При запущенности процесса водянка вызывает грыжу, геморрой, варикоцеле, выпадение прямой кишки.
Диагностика, лечение и профилактика асцита
Диагностика этого серьезного недуга начинается с пальпации и перкуссии брюшной полости, проводится УЗИ и УЗДГ.
Обязательными в диагностике являются:
- МСКТ брюшной полости;
- лапароскопия;
- исследования асцитической жидкости;
- сцинтиграфия печени;
- рентгенография брюшной полости;
- исследование биохимический проб печени;
- анализ мочи;
- коагулограмма;
- забор жидкости на анализ при лапароцентезе.
После диагностики, оценки анализов, врач может безошибочно определить наличие болезни и приступить к лечению брюшной водянки.

На УЗИ можно увидеть асцит объемом от 100 мл
Лечение водянки включает полное устранение причины появления заболевания. В качестве лечения назначается бессолевое диетическое питание, мочегонные препараты и сокращение количества выпитой жидкости. На фоне терапии проводится коррекция водно-электролитного обмена, снижение портальной гипертензии.
Для оттока асцитической жидкости устанавливают специальный перитонеовенозный шунт. Проводятся операции по снижению давления в портальной системе. Если асцит резистентный, назначается трансплантация печени.
Если заболевание не связано с патологией печени, лечение проводится витаминами, диуретиками и гормональными препаратами.
Родители должны следить за тем, чтобы из рациона ребенка исчезло все жирное, сладкое, соленое и копченое, стоит снизить потребление специй и соли.
Чтобы предупредить появление асцита у ребенка, будущая мать должна тщательно следить за своим здоровьем и регулярно проходить скрининговые обследования.
Чтобы избежать рисков появления приобретенной водянки, матери стоит придерживаться здорового образа жизни малыша и сбалансированного питания. Стоит приучать ребенка к занятиям спортом, прогулкам на свежем воздухе и активным играм.
Осложнения асцита
Водянка у грудничков приводит к следующим болезням:
- бактериальный перитонит;
- гидроторакс;
- гепаторенальный синдром;
- кишечная непроходимость;
- сдавливание сердца;
- пупочная грыжа;
- сдавливание диафрагмы;
- дыхательная недостаточность;
- сдавливание сосудов.
Асцит у детей – это сложное и опасное состояние. Нужно внимательно следить за состоянием ребенка, питанием и правильным образом жизни малыша. Крайне важно обращать внимание на первые симптомы асцита. При корректном лечении водянки организм ребенка восстанавливается в кратчайшие сроки.
Водянка (отек, избыточное скопление жидкости), или, как ее чаще называют в медицинской литературе, гидроцефалия головного мозга у детей — одна из самых распространенных патологий новорожденных.
Болезнь может быть выражена в различной степени, однако суть ее остается неизменной: из-за нарушения оттока и скопления спинномозговой жидкости (ликвора) сдавливаются различные структуры центрального отдела нервной системы, что может стать причиной нарушений развития малыша и даже летального исхода.
Какие причины вызывают избыточное скопление жидкости в голове, как она проявляется и какими методами лечиться? Ответы вы найдете в данной статье.
Немного анатомии
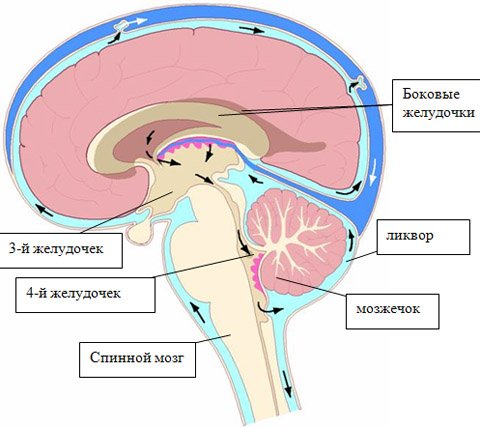
Головной и спинной мозг постоянно омываются жидкостью под названием ликвор.
Благодаря ликвору мозг защищен от всевозможных повреждений:
Это — не единственная функция спинномозговой жидкости:
- она также доставляет к тканям питательные вещества,
- поддерживает микросреду,
- способствующую нормальной работе органа мышления, и т. д.
- Вырабатывается ликвор из крови.
У здорового взрослого человека объем ликвора составляет около 150 мл, у новорожденного — 50 мл.
В норме ликвор находится в состоянии постоянной циркуляции: спинномозговая жидкость вырабатывается и всасывается таким образом, что общий ее объем остается неизменным.
В некоторых случаях жидкость застаивается, скапливаясь в желудочках головного мозга или под его оболочками. Именно нарушение циркуляции и становится причиной развития гидроцефалии.
При этом вызвать патологию может стать как увеличение объема вырабатываемого ликвора, так и нарушение процесса его всасывания.
Почему развивается гидроцефалия?
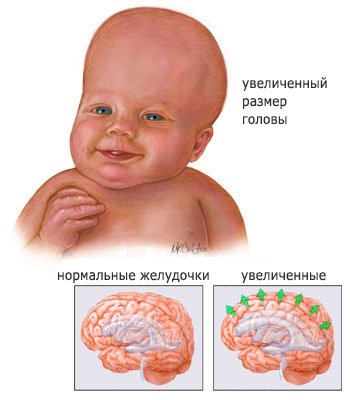
К накоплению избыточной спинномозговой жидкости приводят три процесса:
- выработка избыточного количества ликвора;
- нарушения процесса всасывания спинномозговой жидкости;
- нарушения, связанные с расстройствами циркуляции спинномозговой жидкости.
В основе патологии может лежать как один из перечисленных механизмов, так и сразу несколько.
Водянка может развиваться не только у детей, но и у взрослых. В первом случае говорят о врожденной форме водянки, во втором — о приобретенной.
Главными причинами врожденной водянки головного мозга являются:
Гидроцефалия может развиваться из-за наличия хотя бы одного из перечисленных выше факторов. Однако довольно часто врачам не удается определить, что стало провоцирующим фактором для развития у новорожденного водянки головного мозга.
Приобретенная гидроцефалия головного мозга у ребенка развивается вследствие воспалительных заболеваний центрального отдела нервной системы, например:
- менингита,
- травматического поражения,
- гематом,
- наличия доброкачественного или злокачественного новообразования.
Разновидности гидроцефалии
Существует несколько классификация гидроцефалии.
Первая основана на месте дислокации скопившейся жидкости:
- внутренняя. Жидкость скапливается главным образом в мозговых желудочках;
- наружная, или внешняя. Ликвор скапливается в субарахноидальном пространстве, то есть между мозгом и стенками черепа;
- общая, иначе называемая смешанной формой. При данной форме патологии спинномозговая жидкость распределяется по всему органу мышления, то есть скапливается и в желудочках, и в субарахноидальном пространстве. При смешанной форме ткани органа мышления постепенно замещаются спинномозговой жидкостью, что чревато развитием серьезных психических и физических отклонений.
По механизму развития патологии выделяют:
- открытую, или сообщающуюся форму, при которой сохраняется сообщение между субарахноидальным пространством и желудочками головного мозга;
- закрытая форма. При такой разновидности гидроцефалии нормальное сообщение между желудочками и субарахноидальным пространством нарушено. Данная форма патологии считается самое опасной: без немедленного операционного вмешательства малыш может погибнуть;
- гиперсекреторная форма. В этом случае патология развивается из-за избыточного объема вырабатываемой спинномозговой жидкости.
По уровню внутричерепного давления выделяются:
- гипертензивная форма, сопровождающаяся повышением внутричерепного давления;
- нормотезнивная, протекающая без повышения внутричерепного давления. Обычно отсутствие повышения внутричерепного давления наблюдается на ранних этапах развития заболевания;
- гипотензивная форма, при которой внутричерепное давление у ребенка понижается. Наблюдается такая форма водянки крайне редко.
Симптомы гидроцефалии головного мозга у детей
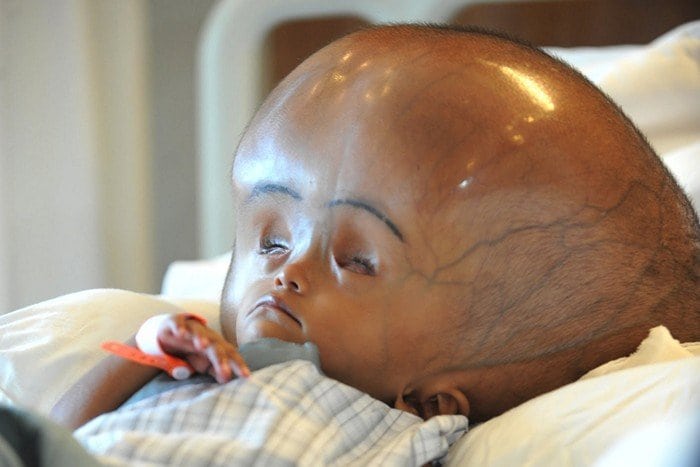
У детей до года водянка проявляет себя следующим образом:
Нередко у малышей, страдающих гидроцефалией, из-за повышенного внутричерепного давления болит голова. Проявляется это частым сильным плачем и прикладыванием ручек к голове.
Обычно у детей до года симптомы водянки проявляются достаточно ярко (см фото выше): педиатр быстро замечает патологию и назначает необходимое лечение.
У детей, достигших годовалого возраста, к перечисленным симптомам добавляются следующие:
- ребенка часто тошнит и рвет. Тошнота и рвота усиливаются в утренние часы;
- мышцы сильно напряжены, часто наблюдаются судороги;
- иногда малыш падает в синкопальное состояние (обморок). Часто обморок наблюдается после судорожного припадка (генерализованные тонико- клонические судороги);
- родничок не зарастает, напротив, из-за давления ликвора и роста черепа он увеличивается в размерах;
- на лбу и лице малютки можно заметить сеть тонких вен;
- ребенок с трудом ходит. В тяжелых случаях малыш не способен передвигаться из-за слишком большого веса головы;
- дитя не может контролировать процесс мочеиспускания;
- снижение остроты зрения вплоть до полной слепоты.
В том случае, если малютке не назначено лечение, болезнь прогрессирует: нарастают как физические, так и психические проявления.
В запущенных случаях у детей, страдающих водянкой головного мозга, наблюдается тяжелая умственная отсталость из-за атрофии тканей органа мышления. Поэтому очень важно быстро выявить патологию и приступить к лечению.
Диагностика

Иногда избыточное скопление жидкости в головном мозге обнаруживается в пренатальном периоде во время ультразвукового исследования. Однако гораздо чаще водянка диагностируется после рождения новорожденного в роддоме или вскоре после выписки.
Чтобы вовремя начать лечение, родителям важно обратиться к хорошему диагносту при обнаружении первых признаком наличия у малыша водянки головного мозга.
Чаще всего для диагностики гидроцефалии используются следующие методы:
- нейросонография. Это обследование у младенцев осуществляется через родничок. В современных больницах нейросонография — обязательное исследование, которое проводится на втором месяце жизни малыша;
- МРТ и КТ. Благодаря этим современным методам можно получить достаточно полную картину развития и структуры главного органа центральной нервной системы младенца. В отличие от нейросонографии, МРТ и КТ у грудных детей должны выполняться под общим наркозом: в противном случае не удастся обеспечить неподвижность малютки;
- краниография, то есть обследование размеров головки малыша;
- люмбальная пункция, дающая возможность оценить внутричерепное давление;
- ЭЭГ (электроэнцефалография), позволяющая получить дополнительные данные о состоянии малютки.
Важно помнить, что чем раньше начато лечение гидроцефалии, тем меньше последствий у патологии будет в будущем. Прогноз зависит не только от характера течения, но и от запущенности заболевания!
Лечение гидроцефалии головного мозга у детей
К сожалению, консервативных методов лечения водянки не существует. Препараты могут только избавить малыша от мучительных симптомов и остановить дальнейшее развитие заболевания.
Наиболее эффективным способом считается хирургическое лечение. Проводить операцию может только опытный хирург.
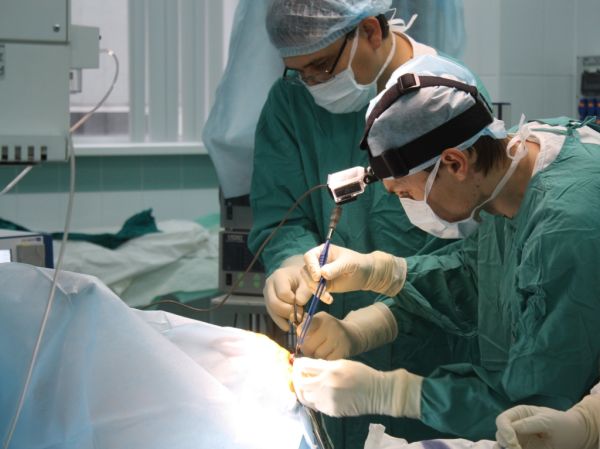
Главной целью оперативного вмешательства является отведение ликвора из желудочков головного мозга и субарахноидального пространства.
Для этого используются два главных метода:
- шунтирование;
- эндоскопическая операция.
Чаще всего для лечения водянки прибегают к шунтированию. Суть операции заключается в том, что вод кожу вживляются особые катетеры из медицинского силикона.
При помощи катетеров жидкость отводится от главного органа центральной нервной системы.
Ликвор может отводиться в брюшную полость, где он абсорбируется кишечником, или в область предсердия.
К сожалению, операция шунтирования может вызывать ряд серьезных осложнений, которые возникают примерно у половины прооперированных детей.
В некоторых случаях требуется замена шунта, что становится причиной назначения повторной операции. По этой причине все чаще начинают проводиться эндоскопические операции, во время которых через небольшие разрезы вводится эндоскоп, с помощью которого лишний ликвор выводится из органа мышления маленького пациента.
При помощи эндоскопа хирург создает путь для оттока ливкора, в результате чего состояние пациента нормализуется. При этой операции отсутствует необходимость во вживлении катетера, благодаря чему переносится она гораздо легче, чем шунтирование.
К главным преимуществам эндоскопических операция относятся следующие:
- возможность восстановления естественного оттока ликвора;
- возможные осложнения сведены к минимуму;
- как показывает практика, эндоскопические операции помогают малютке быстро избавиться от неприятных симптомов;
- период восстановления после эндоскопических операций минимален.
К сожалению, эндоскопическое вмешательство возможно примерно у 10% детей, страдающих гидроцефалией: при некоторых формах патологии операция будет неэффективной.
При гидроцефалии может возникать опасное состояние, при котором из-за значительного скопления ликвора резко увеличивается внутричерепное давление.
В результате ткани в центральном отделе нервной системы вклиниваются в отверстие, соединяющее позвоночник и череп. При этом может сдавливаться продолговатая часть центрального отдела нервной системы, отвечающий за дыхательную функцию. Это чревато остановкой дыхания и летальным исходом.
В подобной ситуации в черепе прокалывается отверстие, в которое вводится катетер для оттока ликвора. Через катетер жидкость стекает в специальную емкость.
Такая операция является экстренной мерой, направленной на спасение жизни малыша. После операции пациент должен находиться под постоянным врачебным наблюдениям.
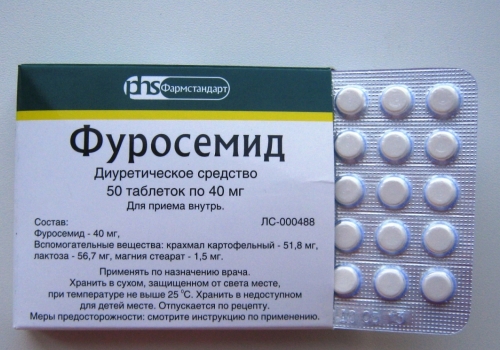
Обычно пациентам, страдающим гидроцефалией, рекомендованы следующие препараты:
- Диакарб и Фуросемид , снижающие секрецию ликвора и уменьшающие внутричерепное давление;
- Маннит и Глицерин , уменьшающие количество жидкости в организме;
- препараты калия, укрепляющие сосуды;
- общеукрепляющие препараты, например, витаминные комплексы и иммуностимуляторы.
Следует помнить, что отказаться от операции можно лишь в том случае, если заболевание в течение длительного времени не прогрессирует.
В этом случае пациентам назначается длительный прием препарата под названием Диакарб , уменьшающего выработку ликвора.
Даже если водянка не прогрессирует, пациенту все равно нужно находиться под постоянным наблюдением невролога и регулярно делать УЗИ головы, КТ и МРТ, а также замерять объем головы.
Последствия гидроцефалии
На ранних стадиях вылечить гидроцефалию и избежать ее опасных последствий гораздо проще, чем на запущенных.
Следует помнить, что многие пациенты, которые в раннем возрасте пережили операцию, ведут нормальный образ жизни.

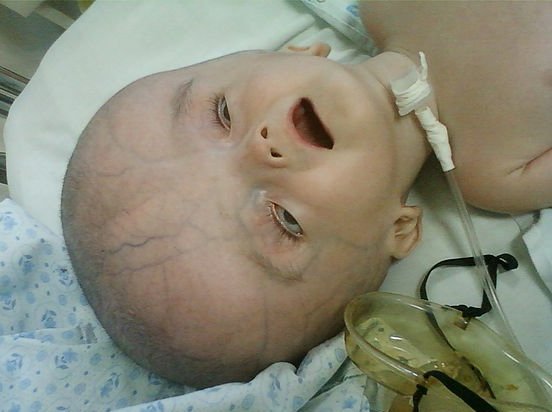
К сожалению, водянка приводит к тому, что нарушается кровоснабжение тканей главного органа центральной нервной системы. Результатом этого процесса становится необратимая атрофия тканей (см. фото выше).
Если терапия не была начата вовремя, возможны следующие последствия:
- задержка психического развития: от трудностей с речью и проблем с концентрацией внимания до глубокой умственном отсталости;
- интенсивные головные боли, вызванные повышенным внутричерепным давлением;
- развитие детского церебрального паралича или эпилепсии;
- нарушения сна;
- развитие расстройств аутистического спектра;
- синдром дефицита внимания с гиперактивностью;
- повышенный уровень агрессии;
- дислокационный синдром, развивающийся из-за сдавливания тканей центральной нервной системы. При дислокационном синдроме пациент теряет сознание, в тяжелых случаях — впадает в кому.
Психологи выяснили, что дети, которым не было предоставлено необходимое лечение, во взрослом возрасте часто страдают депрессиями, имеют проблемы в отношениях с окружающими, замкнуты и даже жестоки.
Меры профилактики
Во время беременности женщина должна регулярно проходить УЗИ. Лечение инфекционных заболеваний желательно провести до беременности.
Также в период планирования женщина в обязательном порядке должна пройти обследование на токсоплазмоз, герпес и краснуху.
Во время вынашивания малыша важно отказаться от вредных привычек, полноценно питаться, регулярно посещать женскую консультацию и тщательно выполнять все рекомендации лечащего врача.
Ни в коем случае нельзя пить медикаменты, не посоветовавшись перед этим с врачом: некоторые препараты запрещены беременным женщинам, так как провоцируют развитие различных патологий у плода.
Конечно, эти меры не помогут полностью застраховаться от развития у младенца гидроцефалии, однако они сводят риск патологии к минимуму.
После появления малютки на свет особого внимания заслуживают дети, которые входят в группу риска:
- родившиеся раньше срока;
- родившиеся у матерей, страдающих хроническим заболеваниями;
- дети с пороками развития нервной системы и с родовыми травмами;
- дети, перенесшие менингит.
Нередко водянка у маленьких детей развивается вследствие черепно-мозговой травмы. Поэтому родители должны;
- пользоваться специальными детскими креслами;
- гулять с малышом на специально оборудованных безопасных площадках;
- сделать дом безопасным для малютки: купить накладки на углы, убрать из поля досягаемости тяжелые предметы и т. д.;
- во время занятий спортом ребенок должен надевать средства для защиты головы, например, шлем.
Проблемы в нарушение нормального развития органа мышления у детей опасно, и требует немедленного лечения и постоянного врачебного наблюдения. Не следует игнорировать симптомы патологии: чем раньше будет начата терапия, тем меньше головной мозг будет травмироваться повышенным давлением ликвора.
Видеозаписи по теме
Читайте также:


