Внутриутробный вирусный гепатит в
Внутриутробный желтушный гепатит это подразумевают холестатический гепатит, развивающийся на фоне анте- или интранатального инфицирования, клинические признаки которого могут быть выражены уже при рождении ребенка или появляются на первой-второй, неделе жизни, который патогенетически не связывается с постнатальной инфекцией (сепсис), с генетическими аномалиями или болезнями обмена.
Исключение составляет внутриутробный гепатит, вызванный вирусом гепатита В, первые клинические признаки которого из-за длительного инкубационного периода обычно появляются не раньше возраста 2-3 мес.
Внутриутробный гепатит может быть изолированным заболеванием как самостоятельная нозологическая единица или являться одним из проявлений генерализованной инфекции.
Терминология включает следующие диагнозы:
- внутриутробный гепатит;
- гепатит новорожденных;
- идиопатический гепатит новорожденных;
- гигантоклеточный гепатит новорожденных.
Причины
Этиология этого заболевания очень разнообразна. Его возбудителями могут быть цитомегаловирусы, вирусы герпеса, краснухи, вирусы Коксаки и ECHO, респираторные вирусы, реовирус 3-го типа, Toxoplasma Gondii, Treponema pallidum и листерии.
Причиной могут быть, по-видимому, и токсичные препараты, которые используют беременные женщины. К сожалению, в большинстве случаев истинная причина остается невыясненной.
Частота внутриутробного гепатита составила 0,37% по отношению к выписанным детям.
Клиническая картина
Внутриутробный гепатит характеризуют симптомы холестаза плюс повышение активности аминотрансфераз (АлАТ, АсАТ) и гепатомегалия или гепатоспленомегалия.
Желтуха может иметь зеленоватый или зеленовато-грязный оттенок, что отличает ее от желтушно-розового колорита, свойственного обычной желтухе новорожденных. При раннем проявлении этого поражения печени желтуха как его симптом может наслаиваться на обычную желтуху новорожденных и изменять ее окраску, придавая ей другой оттенок.
Повышение содержания прямого билирубина поначалу нарастает, но может довольно быстро стабилизироваться и оставаться на одном уровне длительное время, при этом всегда составляя преобладающую часть от общего содержания билирубина. При некоторых формах заболевания желтуха (прямой билирубин) и слабо окрашенные фекальные массы могут иметь перемежающийся характер, то усиливаясь, то ослабевая по интенсивности.
Нарастание активности аминотрансфераз (АлАТ, АсАТ) отличается вариабельностью. При подостром продуктивном гепатите их активность поначалу может быть нормальной даже в течение месяца или быть умеренно повышенной и сохраняться дальше. Высокая активность аминотрансфераз свидетельствует о преобладании в печени некротического процесса.
Увеличение печени колеблется от умеренной гепатомегалии в пределах 1-2 см до выраженной, достигающей 4-5 см. Оно может быть изолированным или сочетаться со спленомегалией, причем при некоторых формах (при сифилисе) степень спленомегалии может превышать степень гепатомегалии.
Окраска фекальных масс колеблется от частично обесцвеченных и негомогенно окрашенных в светло-желтый или лимонный цвет до полностью ахоличных серо-белого цвета. Прокрашивание их в динамике является одним из первых благоприятных признаков в течение гепатита.
Моча при содержании прямого билирубина в сыворотке кропи свыше 70 мкмоль/л интенсивно насыщена (цвет пива) и окрашивает пеленку за счет содержания в ней желчных пигментов.
Для острой стадии внутриутробного гепатита характерно снижение содержания протромбина, что в отсутствие коррекции викасолом может привести к различным проявлениям геморрагического синдрома.
Общее состояние ребенка при изолированном гепатите, как правило, не страдает или мало изменено.
Первые признаки внутриутробного гепатита могут быть выражены уже при рождении ребенка и отражать:
- стадию обратного развития болезни;
- начавшуюся внутрипеченочную облитерацию желчных путей
- острый период болезни.
Клинически это проявляется гепатоспленомегалией или гепатомегалией и желтушной окраской кожи. Но окраска фекальных масс, характерная для холестаза, появляется позднее, после 3—4-го дня жизни.
Однако в большинстве случаев поражение печени начинает проявляться в возрасте 2-3 нед, чаще как изолированное заболевание, реже как проявление генерализованной инфекции. При остром развитии болезни можно выделить два клинических варианта:
- быстро прогрессирующий — раннее развитие печеночной комы, летальный исход в 2-3 недели; эта форма гепатита встречается очень редко;
- быстрое нарастание характерных симптомов гепатита — выраженная гепатоспленомегалия, высокая активность аминотрансфераз и прямой гипербилирубинемии, но с благоприятным исходом.
Такая картина может наблюдаться при первичном заражении сифилисом в последние месяцы беременности без проведения у нее профилактического лечения.
Подострое развитие гепатита характеризуется постепенным появлением симптомов болезни: слабо окрашенные фекальные массы и повышение содержания прямого билирубина, нарастание активности аминотрансфераз поначалу может отсутствовать, а увеличение печени, селезенки не превышать 2-2,5 см. Данная форма гепатита встречается наиболее часто.
Продолжительность внутриутробного гепатита при благоприятном исходе составляет обычно до 3 мес. Сохранение признаков гепатита свыше 3 мес свидетельствует о его хронизации с сомнительным исходом, так как нельзя исключить дальнейшее развитие цирроза печени.
Медицинский эксперт статьи

Врожденный гепатит В - заболевание, возникающие в результате внутриутробного вертикального инфицирования плода вирусом гепатита В от матери с НВ-вирусной инфекцией.

[1], [2], [3], [4], [5], [6], [7], [8]
Распространенность врожденного гепатита B
Уровень носительства гепатита В у беременных в целом совпадает с таковым у населения того региона, где они проживают.
Так, на территории Северной, Центральной и Западной Европы НВsAg у беременных выявляется редко - в 0,12-0,8% случаев, но в группе иммигрантов частота НВs-антигенемии достигает 5,1-12,5%. В Израиле НВV-инфекция наблюдается в 0,88% случаев, а у новорожденных - в 2%.
В Российской Федерации частота обнаружения НВсАg у беременных колеблется в пределах от 1 до 5-8%, а у новорожденных - от 1 до 15,4%.
Причины врожденного гепатита B
Возбудителем врожденного гепатита В становится вирус гепатита В, трансплацентарно передающийся от матери к плоду. При этом вирус гепатита В у беременной не приобретает каких-либо особенных свойств и имеет такое же строение, что и вирус гепатита В, инфицирующий индивидуумов в постнатальной жизни.
Развитие врожденного гепатита В обычно связано с заражением плода во II-III триместре беременности. Высокий риск инфицирования (с вероятностью до 67%) имеется при заболевании матери острым гепатитом В в указанные периоды. При этом в крови у беременной обнаруживается полный спектр маркеров репликации возбудителя: НВsАg, НВeАg, ДНК HBV анти-НВс IgМ.
Меньший риск заражения плода НВ-вирусом наблюдается, когда беременная больна хроническим гепатитом В или ее маркерный статус расценивается как носительство. Это объясняется тем, что при хроническом гепатите В у беременной возможна ремиссия с минимальным уровнем воспроизводства вируса, когда в сыворотке крови не выявляется геном возбудителя, хотя может обнаруживаться коровский полипептид НВeАg при постоянной НВe-антигенемии; вероятность заражения плода в этой ситуации около 30%.
В литературе имеются многочисленные сообщения о том, что у беременных с НВ-вирусной инфекцией весьма часто регистрируются нарушения в плацентарной системе, что, по-видимому, может способствовать проникновению НВ-вируса в плод. Есть указания на то, что ВИЧ-инфекция у беременной служит потенцирующим фактором передачи плоду от матери не только НСV, но и НВV.
Факт внутриутробного заражения плода НВV подтверждался обнаружением HBsAg в сыворотке крови и гомогенатах печени у 7 из 16 плодов, полученных во время абортов от женщин - носительниц вируса гепатита В. Проникший в организм плода вирус гепатита В в силу гепатотропности оказывается в печени, где начинается его воспроизводство. Далее формируется иммунная реакция плода на инфицирование, что находит отражение в патоморфологической картине печени.

[9], [10], [11], [12], [13], [14]
Морфология врожденного гепатита B
Изменения в печени при врожденном гепатите В описаны ведущими детскими патологоанатомами, в частности проф. Е.Н. Тер-Григоровой. Отмечаются сохранение дольковой структуры печени, выраженность портальной лимфогистиоцитарной инфильтрации с большим количеством плазматических клеток. Изменения печеночных клеток полиморфны, на фоне дискомплексации печеночных балок наблюдаются вакуольная и балонная дистрофия гепатоцитов, некроз отдельных гепатоцитов. В 50% случаев имеется гигантоклеточная трансформация гепатоцитов сформированием многоядерных клеток-симпластов. В дольках и между дольками формируются многочисленные очаги экстрамедуллярного кроветворения. Характерен холестаз, проявляющийся в виде имбибиции цитоплазмы гепатоцитов желчным пигментом и наличием желчных тромбов в расширенных желчных капиллярах. Наблюдается пролиферация по периферии долек холангиол с холестазами в их просветах и мононуклеарными клеточными инфильтратами вокруг них, с развитием холангита и перихолангита.
Выделяют следующие варианты морфологических изменений в печени при врожденном гепатите В: подострый холестатический, преимущественно гигантоклеточный, гепатит; хронический гепатит с перихолангиолитическим фиброзом; цирроз печени с гигантоклеточным метаморфозом различной степени выраженности, как постнекротический в случаях, когда матери болели тяжелой формой гепатита.
Симптомы врожденного гепатита B
Антенатальная HBV-инфекция в основном формируется как первично-хроническая со слабовыраженной клинической картиной. У детей отмечаются снижение аппетита, срыгивания, раздражительность. Желтуха появляется на 2-5-е сутки жизни, обычно слабая, и через несколько дней исчезает. Увеличение размеров печени наблюдается практически у всех детей; при этом печень пальпируется из подреберья на 3-5 см, плотноватой консистенции. В большинстве случаев регистрируется одновременное увеличение селезенки. Характерны внепеченочные знаки в виде телеангиэктазий, капилляритов, пальмарной эритемы.
По наблюдениям С.М. Безродновой (2001), среди детей с первично-хроническим врожденным гепатитом многие наблюдались неврологом по поводу различных проявлений перинатальной энцефалопатии.
Биохимические показатели крови свидетельствуют о нерезком нарушении функционального состояния печени. Так, уровень общего билирубина повышен в 1,5-2 раза, при этом уровни конъюгированной и не конъюгированной фракций могут быть увеличены одинаково. Показатели активности АЛТ и ACT превышают норму незначительно - в 2-3 раза. Может выявляться диспротеинемия за счет возрастания уровня фракции у-глобулинов до 20-2,5%.
При УЗИ регистрируются повышенная эхогенность и усиление рисунка паренхимы печени.
Характерными серологическими маркерами при данном типе врожденного гепатита В служат HBsAg, HBеAg и суммарные анти-НВс, не всегда обнаруживается ДНК HBV.
Значительно реже врожденный гепатит В проявляется как острое циклическое заболевание. Преджелтушный период не выявляется. С рождения отмечаются симптомы интоксикации в виде вялости, беспокойства, ухудшения аппетита, может быть субфебрильная температура. Желтуха манифестирует на 1-2-е сутки жизни, усиливается в течение нескольких дней, чаще по выраженности характеризуется как умеренная. Гепатомегалия имеется у всех больных с манифестным процессом, и у большинства из них наблюдается гепатолиенальный синдром. Развивается геморрагический синдром в виде петехиальной сыпи на коже туловища и конечностей, кровоизлияний в местах инъекций.
Биохимические сдвиги в сыворотке крови выразительны. Содержание общего билирубина возрастает в 3-6 раз, преобладает, хотя и не всегда, конъюгированная фракция. Характерна гиперферментемия: активность АЛТ превышает норму в 4-6 раз, активность ACT - в 3-4 раза; могут в 2-3 раза увеличиваться показатели активности ЩФ и ГПТП. Снижаются показатели протромбинового комплекса до 50% и более.
В 20-30% случаев врожденный гепатит В манифестирует с выраженным холестатическим синдромом, когда желтуха достигает интенсивной степени, а уровень общего билирубина в 10 раз и более превышает норму, причем конъюгированная фракция значительно преобладает; существенно возрастает активность ЩФ и ГТТП. Вместе с тем у этих больных активность AЛT и ACT увеличивается слабо - в 2-3 раза, по сравнению с нормой.
При УЗИ у больных манифестным врожденным гепатитом В констатируются повышенная эхоплотность печени, уплотнение стенок желчного пузыря; у каждого второго больного выявляется аномалия развития желчного пузыря, нередко - панкреатопагия. При серологическом анализе у этих больных обнаруживаются HBsAg, анти-НВс классов IgM и IgG и не всегда - ДНК HBV.
Варианты течения врожденного гепатита B
Остро манифестирующий врожденный гепатит В может протекать тяжело; в отдельных случаях, принимая фульмииантную форму, заканчивается летально. Однако в большинстве случаев он завершается выздоровлением с постепенным (в течение 3-7 мес) разрешением болезни. Впервые 1-5 мес исчезает желтуха, хотя при холестатическом варианте она затягивается до 6 мес. Активность печеночно-клеточных ферментов снижается и через 3-6 мес становится нормальной. Также уменьшается уровень билирубина, оставаясь все же повышенным при холестатическом варианте до полугола. Дольше всего сохраняется гепатомегалия, а в части случаев - гепатоспленомегалия - до 12 мес и дольше.
Вместе с тем к 6-му месяцу жизни у подавляющего большинства этих пациентов отмечаются исчезновение из циркуляции НВsАg и появление анти-НВs. У некоторых детей сероконвсрсия НВsAg на анти-НВs происходит позднее - на 2-3-м месяце. У всех детей на фоне сероконверсии HBsAg перестает обнаруживаться ДНК HВV. У детей с врожденным гепатитом В отмечается отставание в физическом развитии по сравнению со здоровыми детьми - срок наблюдения до 3 лет.
Иная ситуация наблюдается при малосимптомном первично-хроническом врожденном гепатите В. Заболевание принимает вялотекущий характер, с медленной нормализацией активности ферментов в течение 7-8 мес, но с дальнейшим периодическим повышением таковой. Характерны устойчивая гепатомегалия или гепатолиенальный синдром, сохраняющийся после 12 мес жизни. Этому варианту врожденного гепатита В присуща длительная НВs-ангигенемия, продолжающаяся и на 2-м, и на 3-м году жизни; при этом ДНК НВV также длительно обнаруживается в сыворотке крови.
УЗИ выявляет диффузное повышение эхогенности паренхемы печени, сохраняющееся при исследовании в последующие несколько лет, В отдельных случаях констатируется формирование цирроза печени.
Широкое распространение НВ-вирусной инфекции, высокий уровень носительства HBsAg, отмечаемый уже в раннем детском возрасте в отдельных регионах мира и нашей страны, некоторые авторы связывают с реализацией внутриутробного инфицирования ВГВ.
Внутриутробное инфицирование составляет 1%// В гиперэндемичных районах на его долю приходится до 40% случаев заболевания. Частота развития внутриутробной НВ-вирусной инфекции находится в прямой зависимости от концентрации HBsAg и особенно наличия HBeAg в крови матери. У HBeAg-позитивных матерей вероятность заражения ребенка составляет 70-90%, а у HBeAg-негативных матерей – менее 10%. В тех случаях, когда ребенок рождается от HBe-антигеннегативной матери, инфицирование происходит у 10-20% детей, однако именно у них имеется высокий риск развития фульминантной формы гепатита через 3-4 мес. после рождения. Инфицирование ВГВ беременных представляет повышенную опасность для плода при заражении будущей матери в третьем триместре беременности (риск для потомства 25-76%).
На исход инфекции ВГВ у новорожденного влияет не только состояние иммунной системы ребенка, уровень виремии у матери, но и генетическая гетерогенность ВГВ. Врожденный ВГВ часто приводит к пожизненной хронической инфекции, если при этом новорожденной была девочка, то не исключено, что она передаст HBV-инфекцию своим детям. В некоторых регионах мира врожденный гепатит В. как предполагается, служит одним из основных источников поддержания высокой частоты хронической инфекции. Считается, что до 23% носителей HBs-антигена в Азии и до 8% в Африке инфицированы внутриутробно. США 20-30% хронических носителей инфекции также относятся к категории лиц, инфицированных внутриутробно или в дошкольном возрасте.
Вирус гепатита В способен проникать через плацентарный барьер. Это подтверждается выявлением ДНК HBV из материалов, полученных при искусственных абортах: в печени, селезенке, поджелудочной железе и почках плодов, а также в тканях плаценты. Трансплацентарная пердача HBV относительно не велика (менее 5%). Заражение новорожденных в большинстве случаев происходит в период родов при повреждении кожи, слизистых оболочек, контакте с контаминированными околоплодными водами и кровью и в результате материнско-плодных инфузий через пупочную вену вследствие разрыва мелких сосудов плаценты. Грудное вскармливание также может привести к инфицированию вирусом. Достоверных различий в частоте инфицирования детей, получавших грудное вскармливание или искусственное, не выявлено.
Внутриутробная НВ-вирусная инфекция протекает преимущественно (90%) как персистентная малосимптомная инфекция с формированием первично-хронического гепатита В и реже (5-10%) как манифестная острая циклическая инфекция. Хронический врожденный гепатит В протекает бессимптомно или с минимальными клиническими проявлениями, умеренным повашением уровня трансаминаз и слабо выраженными гистологическими изменениями. Характерно многолетнее сохранение синдрома цитолиза и вирусемии, интеграции вирусной ДНК с геномом клетки хозяина. Возможен неблагоприятный исход хронического врожденного гепатита В. Описан случай хронического врожденного HBsAg-отрицательного гепатита В с исходом в цирроз печени у ребенка 6 лет при длительном отсутствии клинически выраженных симптомов заболевания. С врожденным гепатитом В связан высокий риск развития осложнений в зрелом возрасте (цирроз и первичный рак печени). Быстропрогрессирующий хронический гепатит и фульминантная форма развиваются при мутации вируса В в пре-соr зоне генома.
Диагноз врожденного гепатита В подтверждается обнаружением маркеров НВ-вирусной инфекции (HBsAg, HBeAg, а-НВс IgM, HBc сумм). Особенности изменения маркерного спектра при врожденном вирусном гепатите В позволяют отметить наступление сероконверсии при острых формах на первом году жизни и отсутствие ее с продолжающейся длительной антигенемией при хронических формах течения процесса.
Выделяют четыре основных варианта морфологических изменений печени при внутриутробном вирусном гепатите В:
1) наиболее часто встречаются минимальные или умеренные изменения, характеризующиеся усилением экстрамедуллярного кроветворения, дистрофическими изменениями цитоплазмы гепатоцитов с умеренно выраженным ядерным полиморфизмом, изредка отдельными включениями, незначительно выраженными воспалительными изменениями стенок печёночных вен;
3) гепатит, напоминающий острый вирусный гепатит взрослых. В 7% наблюдений внутриутробного гепатита он может ьпротекать в острой форме с массивной или субмассивным некрозом печени.
4) гепатит, напоминающий хронический вирусных гепатит взрослых, с декомпенсацией печёночных балок и выраженным фиброзом вокруг центральных вен и в области портальных трактов, подобных гепатиту взрослых. Эта форма гепатита у новорождённых в последние годы наблюдается редко.
Весьма характерным для течения внутриутробного гепатита является выраженный холестаз, нередко приводящий в дальнейшем к развитию билиарного цирроза. Поражение печеночной клетки сопровождается нарушением крово- и лимфообращения в печени, повреждением проницаемости стенки желчных капилляров и образованием в них желчных тромбов, создающих внутрипеченочные препятствия для прохождения желчи (холестатический компонент), чему также способствует отек перипортальных пространств.
Для врожденных гепатитов характерны изменения плаценты: кальциноз, псевдоинфаркты, желтовато-розоватое прокрашивание внеплацентарных оболочек. Микроскопически определяются эндоваскулиты крупных и мелких сосудов децидуальной оболочки и стволовых ворсин. Характерны изменения ядер децидуальных клеток, в которых определяются округлые бледнооксифильные включения разных размеров. Нередко определяются крупные многоядерные децидуальные клетки. В плаценте находят антигены гепатитов.
Лечение больных врожденным гепатитом В основано на проведении патогенетической и этиотропной терапии.
При выраженном цитолизе и нарушении белково-синтетической, детоксикационной функции печени патогенетическая терапия проводится с использованием внутривенного введения дезинтоксикационных средств (полиионных буферных растворов, 5 % раствора глюкозы), белковых препаратов (10-20 % альбумина, плазмы, факторов свертывания), растворов аминокислот для парентерального питания (альвезина, аминофузина, гепастерила).
С целью купирования симптомов холестаза используются различные группы адсорбентов (холестирамин, полифепам, полисорб, энтеросгель), производные урсодезоксихолевой кислоты – урсофальк, урсосан, обладающих антихолестатическим действием, влияющих на состав желчи, всасывание и секрецию холестерина, стабилизацию клеточных мембран.
Гепатопротекторы с антиоксидантным дейстаием используются только у больных с активностью воспалительного процесса и гиперферментемией.
Важным является предупреждение дисфункций ЖКТ и кишечной аутоинтоксикации. В связи с этим необходим контроль за регулярностью стула и, при наличии показаний, назначение ферментов, эубиотиков, слабительных, фитопрепаратов.
Этиотропная терапия проводится больным врожденным гепатитом В без признаков цирроза печени и при отсутствии бактериальных, грибковых инфекций. Она должна начинаться как можно раньше от момента установления диагноза. В качестве противовирусного препарата используется "Виферон-1". Преимуществом этого препарата является его безопасность, отсутствие побочных эффектов и возможность применения у детей раннего возраста, в том числе и 1-го года жизни. При виферонотерапии отмечается высокая частота первичной ремиссии (81,8 %), сопоставимая с интроном А.
"Виферон-1" назначается per rectum 2 раза с интервалом в 12 часов ежедневно в течение 10 дней, затем 3 раза в неделю в течение 6 месяцев.
Критерием отбора больных для назначения противовирусных препаратов является наличие маркеров репликации вируса (HBsAg, HBeAg, aHBc IgM, ДНК HBV) и степень активности процесса от минимальной до умеренно выраженной. Оценка эффективности препаратов проводится в соответствии с критериями, рекомендованными Европейской группой по изучению печени (Euroher, 1996).
Оценка эффективности препаратов проводится в соответствии с критериями, рекомендованными Европейской группой по изучению печени (Euroher, 1996), при которой учитывается:
Первичная ремиссия – нормализация уровня АЛАТ в ходе лечения, подтвержденная двумя последовательными анализами с интервалом в месяц.
Стабильная ремиссия – нормальный уровень АЛАТ в ходе первых 6 месяцев после лечения.
Отсутствие ремиссии или ее ускользание – случаи, при которых спустя 3 месяца после начала терапии положительная динамика АЛАТ отсутствует или отмечается повышение АЛАТ еще в ходе лечения.
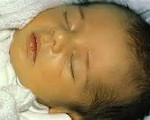
Врожденные гепатиты у детей – это группа гетерогенных заболеваний, возникающих в результате внутриутробного воздействия патогенных факторов на печень плода. Клинически такие патологии могут проявляться холестатическим синдромом, гепатоспленомегалией, отставанием в психофизическом развитии, неврологической симптоматикой. Лабораторная диагностика основывается на определении уровня АлАТ, АсАТ, билирубина, щелочной фосфатазы, HBs- HBe- HBc-антигенов, РСК, ПЦР, ИФА. Основное лечение – этиотропная терапия, коррекция рациона и водно-электролитного баланса. При необходимости проводится патогенетическая фармакотерапия, хирургическая коррекция или трансплантация печени.
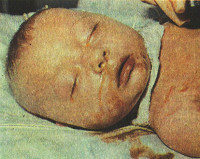
Общие сведения
Врожденные гепатиты у детей – это полиэтиологическая группа острых или хронических воспалительных, дистрофических и пролиферативных заболеваний печени, возникающих во внутриутробном периоде либо во время родов. Суммарная распространенность всех форм составляет 1:5 000-10 000. Среди всех новорожденных порядка 15% инфицируются трансплацентарно и 10% – непосредственно во время родов. Вероятность развития врожденного гепатита у детей зависит от этиологического фактора. При остром вирусном гепатите В она составляет до 90%, при HCV-инфекции – около 5%. Прогностически благоприятными формами врожденных гепатитов у детей считаются холестатические, неблагоприятными – с выраженной гепатоцеллюлярной недостаточностью. Во втором случае летальность на первом году жизни достигает 40%.

Причины врожденных гепатитов у детей
Ведущую роль в этиологии врожденных гепатитов у детей играют вирусные инфекции из группы TORCH: цитомегаловирус, вирусы гепатита В и простого герпеса человека, вирусы Эпштейна-Барр, ECHO, краснухи. Также развитие этой группы патологий могут вызывать перенесенные во время беременности бактериальные и паразитарные заболевания: сифилис, листериоз, туберкулез, токсоплазмоз. К факторам риска со стороны матери относятся бесконтрольный прием медикаментов с гепатотоксическими свойствами, употребление алкоголя, табачных изделий, наркотических веществ. Со стороны ребенка спровоцировать развитие врожденного гепатита у детей могут наследственные ферментопатии: муковисцидоз, галактоземия, дефицит α1-антитрипсина и тирозина. Довольно часто точную этиологию определить не удается. В таком случае устанавливается диагноз идиопатический врожденный гепатит.
Механизм заражения при врожденных гепатитах у детей основывается на трансплацентарной (вертикальной) передаче вирусных или инфекционных агентов от матери к ребенку или их интранатальной аспирации вместе с околоплодными водами. Реже заражение происходит при контакте кожи и слизистых оболочек ребенка с инфицированными родовыми путями. Развитие врожденного гепатита во внутриутробном периоде обычно происходит в III триместре. Риск заражения ребенка в первой половине беременности при остром гепатите В или С составляет до 10%. Воздействие TORCH-инфекций на плод в I-II триместре может привести к спонтанному аборту.
В основе патогенеза врожденных гепатитов у детей помимо структурных изменений гепатоцитов (баллонной или вакуольной дистрофии и др.) лежит холестатический синдром. Его главное морфологическое проявление – имбибиция цитоплазмы желчными пигментами и образование желчных тромбов в начальных отделах внутрипеченочных ходов. Также при врожденных гепатитах у детей возможна гипо- или аплазия внепеченочных отделов желчевыводящих путей, что еще больше усугубляет холестаз.
Симптомы врожденных гепатитов у детей
Первые симптомы бактериальных врожденных гепатитов у детей возникают на 2-3 сутки после рождения. Как правило, отмечается субфебрильная или фебрильная температура тела, диарея, увеличение печени. Часто развиваются пневмонии и инфекционно-токсический шок, появляются признаки энцефалита. В зависимости от возбудителя наблюдаются характерные клинические особенности. Для ЦМВ характерны геморрагии, микроцефалия или гидроцефалия, поражения сетчатки, легких и почек. При краснухе отмечается незаращение артериальной протоки, поражение хрусталика и внутреннего уха. Токсоплазмозный врожденный гепатит у детей сопровождается кожными высыпаниями, гидро- и микроцефалией, хориоретинитом. При герпес-вирусном гепатите, помимо других симптомов, возникают высыпания на коже, слизистых оболочках рта и конъюнктивы, а также геморрагический синдром и ДВС-синдром. При заболевании сифилитической этиологии формируется специфическая сыпь на коже и слизистых, обнаруживается периостит.
Диагностика и лечение врожденных гепатитов у детей
Диагностика врожденных гепатитов у детей включает в себя сбор анамнеза, объективное обследование ребенка, лабораторные анализы и инструментальные методы исследования. Анамнестические данные дают возможность определить, в каком возрасте возникли первые признаки заболевания и какими они были. Также они могут указывать на потенциальные этиологические факторы. При физикальном обследовании педиатром внимательно осматриваются все кожные покровы и видимые слизистые оболочки на предмет желтухи и высыпаний. Оцениваются размеры печени и селезенки, размеры живота, определяются возможные неврологические расстройства.
При врожденных гепатитах у детей наблюдаются неспецифические изменения лабораторных анализов. Наиболее информативными являются печеночные трансаминазы – АлАТ и АсАТ, уровень которых значительно повышается. Также отмечается повышение уровня билирубина (как прямой, так и непрямой фракций), щелочной фосфатазы. При исследовании кала удается выявить отсутствие в нем желчи (ахолия), в моче определяется наличие уробилина. В диагностике врожденных гепатитов у детей крайне важными являются вирусологические и иммунологические исследования, которые позволяют установить этиологию заболевания. Среди них используются определение HBs- HBe- HBc-антигенов в крови, Ig M и G при ИФА, бактериальные посевы крови и ликвора, ПЦР и РСК.
Среди инструментальных методов исследования при врожденных гепатитах у детей информативными могут быть УЗИ и биопсия. При ультразвуковом исследовании определяются структурные изменения паренхимы печени, желчного пузыря и желчевыводящих путей. Пункционная биопсия печени используется с целью подтверждения диагноза на фоне нечеткости клинической картины и лабораторных результатов. По данным цитологического исследования тканей печени при врожденных гепатитах у детей может выявляться фиброз, склероз или некроз печеночных ацинусов, наличие гигантских клеток, лимфо- и плазмоцитарная инфильтрация, имбибиция цитоплазмы желчными пигментами.
Специфическое этиотропное лечение врожденных гепатитов у детей осуществляется в соответствии с их этиологией. При идиопатических формах применяется только патогенетическая и симптоматическая терапия. Проводится коррекция рациона ребенка, при подтверждении острой патологии у матери показан перевод на искусственные смеси, в других случаях – грудное вскармливание, нормализация водно-электролитного баланса. Смеси, применяемые у таких детей, должны быть богатыми на триглицериды, кальций, фосфор, цинк и водорастворимые витамины. При наличии холестатического синдрома в рацион ребенка также включают витамины A и E. Помимо коррекции питания могут назначаться гепатопротекторы, желчегонные, глюкокортикостероиды, интерфероны в зависимости от клинической ситуации. При наличии структурных аномалий или атрезии желчевыводящих путей выполняется их хирургическая коррекция. В тяжелых случаях врожденного гепатита у детей показана трансплантация печени.
Прогноз при врожденном гепатите у детей зависит от этиологии, тяжести состояния ребенка и эффективности лечения. Показатель смертности на первом году жизни составляет 25-40%. Сюда преимущественно относятся формы, которые сопровождаются выраженной гепатоцеллюлярной недостаточностью. Еще у 35-40% детей формируются хронические заболевания печени и различные осложнения. Наиболее распространенными среди них являются холестатический синдром, синдромы недостаточности витаминов D, E и K, цирроз печени и фиброзирующий хронический гепатит, портальная гипертензия и острая печеночная недостаточность, энцефалопатия, задержка физического развития.
Специфическая профилактика врожденных гепатитов у детей проводится при выявлении у матери в крови HBs-антигенов или подтверждении диагноза острого гепатита. Таким детям уже в первый день жизни осуществляется вакцинация донорскими иммуноглобулинами и рекомбинантной вакциной. В 1 и 6 месяцев показана повторная вакцинация без иммуноглобулинов. Неспецифические профилактические меры включают в себя контроль над используемой донорской кровью и медицинским инструментарием, антенатальную охрану плода, регулярное посещение женской консультации и прохождение соответствующих обследований во время беременности.
Читайте также:


