Врожденные вирусные инфекции у новорожденных
Врожденные вирусные инфекции регистрируются у новорожденных в результате внутриутробного или интранатального инфицирования плода различными вирусами.
Источником заражения является мать-вирусоноситель, которая может инфицировать плод трансовариальным и трансплацентарным путями, а также восходящим проникновением вируса через урогенитальный тракт или, возможно, нисходящим путем через маточные трубы.
При внутриутробном инфицировании клиническая картина врожденных вирусных инфекций у плода и новорожденного зависит от срока заражения и в меньшей степени от этиологии вируса. При интранатальном заражении передача инфекции осуществляется контактным путем или при аспирации околоплодных вод.
Наиболее популярные ВВИ
Врожденная краснуха возникает при тератогенном действии вируса в период внутриутробного развития плода. Источником инфекции является впервые заболевшая краснухой беременная женщина. Особенно опасно воздействие вируса в первые три месяца беременности: могут развивиться тяжелые повреждения плода.
Врожденная цитомегаловирусная инфекция возникает только у человека, особенно восприимчивы плод и новорожденные дети. При врожденной цитомегалии вирусы проникают через плаценту к плоду, что приводит к мертворождению, недоношенности и врожденным аномалиям развития. При инфицировании в период родов у новорожденного отмечается локализованное поражение слюнных желез или генерализованные изменения в головном и спинном мозге, печени, селезенке и других органах. При снижении иммунореактивности организма, наличие сопутствующих заболеваний и ослабленных людей цитомегаловирус может длительно персистировать в иммунной системе, обуславливая хроническое течение болезни.
Неонатальный герпес Возбудитель заболевания — вирус простого герпеса 1 и 2 типов, устойчивый во внешней среде при высушивании и низкой температуре. Вирус сохраняется в организме на протяжении всей жизни, вызывая рецидивы болезни под влиянием провоцирующих факторов. Рецидивирующее течение заболевания обусловлено иммуносупрессивным действием вируса на факторы местного иммунитета и прочной связи с форменными элементами крови. Инкубационный период длится от 2 до 14 дней.
Кандидоз К основным факторам возникновения грибка относится молочница у матери, длительный прием беременной антибиотиков, нарушенный иммунитет, нейтропения. Молочница может поражать кожу, конъюнктивы, слизистую оболочку рта, наружные половые органы. Опасна тяжелая форма кандидоза, при которой поражаются внутренние органы. У некоторых деток наблюдается системный кандидоз, поражающий сразу несколько органов. Чаще всего грибок поселяется в желудке новорожденного.
Проявления врожденной краснухи
Ребенок может родиться носителем или с серьезными аномалиями. К последствиям внутриутробной краснухи относится:
При заболевании поражается головной мозг, наблюдается умственная отсталость, гидроцефалия, микроцефалия. Краснуха приводит к проблемам с глазами – глаукоме, микрофтальмии, ретинопатии.
Опасны пороки в развитии опорно-двигательной, пищеварительной, мочеполовой системы. Сначала появляется множественная геморрагия, которая сопровождается тромбоцитопенией. Затем развивается гемолитическая анемия, гепатит, пневмония.
Проявления врожденного цитомегаловируса
Болезнь может развиться сразу или через несколько лет. В данном случае ребенок страдает от гипотрофии, лихорадки, желтухе, геморрагического синдрома. Часто у ребенка наблюдается порок в развитии сердца, центральной нервной системы, почек. При сильном воспалении ребенок может погибнуть. Когда цитомегаловирус развивается позже, возникают проблемы со зрением, нарушается слух, ребенок отстает в развитии.
Проявления неонатального герпеса
Появляется сыпь на лбу, краях губ, щеках, подбородке, крыльях носа. Кода вирус поражает слизистую оболочку, появляются афты во рту, также они могут образовываться на слизистой вульвы, глотки, уретры. В случае поражения глаз герпесом диагностируют фолликулярный, катаральный конъюнктивит. При герпесе у новорожденного:
- Появляется небольшая лихорадка.
- Значительно ухудшается самочувствие.
- Болит область высыпания.
- После вскрытия пузырьков образовываются эрозии с геморрагическими корочками. Заживают они очень долго.
- Увеличиваются лимфатические узлы.
Особенно опасной для малышей является генерализованная форма, при которой резко ухудшается общее состояние, нарушается терморегуляция, малыш постоянно срыгивает. Тяжелая форма может закончиться воспалением нервной системы – менингитом, энцефалитом, бактериальной инфекцией.
Факторы риска
Когда ребенок рискует подхватить инфекцию?
- При патологическом течение беременности.
- При воспалительном процессе мочеполовых органов.
- Тяжело протекающей беременности.
- Повторной гемотрансфузии.
- Иммунодефиците.
- После перенесенной операции.
Диагностика ВВИ
Детский педиатр сначала обращает внимание на самочувствие ребенка, некоторые признаки, затем назначает лабораторное обследование с серологическими и вирусологическими методами. Краснуху важно отличить от кори, медикаментозной аллергии, энтеровирусной экзантемы. Цитомегаловирусную инфекцию обнаруживают с помощью метода ПЦР. Для выявления герпеса у ребенка берут анализ крови.
Лечение ВВИ
Основным методом лечения является противовирусная терапия. Применяются специфические противовирусные препараты, рекомбинантные интерфероны и индукторы эндогенного интерферона . Выбор антивирусного препарата определяется тяжестью течения болезни и возрастом пациента. Назначаются иммуноглобулины внутривенно и глюкокортикостероидные препараты по показанию.
Здоровье вашего ребенка в надежных руках наших врачей. Записывайтесь к педиатрам Медицинского центра "Север" в г. Александров по телефону 8 (49244) 9-32-49.
Синдром хронической усталости или просто утомились? Проверьте себя самостоятельно! Но не забывайте, что поставить точный диагноз может только специалист! Записаться на прием к неврологу и узнать все подробности можно по телефону: 8 (49244) 9-32-49.

Причины внутриутробных инфекций
Развитие внутриутробных инфекций новорожденного вызывают несколько групп болезнетворных микроорганизмов. В первую очередь, это вирусы – цитомегаловирусная инфекция, вирусный гепатит, краснуха, герпес.
Кроме этого инфицирование плода могут вызвать:
- Бактерии – палочки туберкулеза, листерии, бледные трепонемы, вызывающие развитие сифилиса, возбудители некоторых инфекций с половым путем передачи, к которым относятся хламидии, микоплазмы, уреаплазмы, неспецифические бактерии, представленные кишечной, синегнойной палочкой, стрептококками, стафилококками.
- Паразитозы – инфекционные процессы в организме плода вызывают одноклеточные микроорганизмы, к которым относятся токсоплазмы, трихомонады.
- Грибки – часто регистрируется кандидоз, вызванный условно-болезнетворными дрожжеподобными грибками рода Candida, которые активизируются на фоне снижения активности иммунитета.
Бывают случаи сочетанного инфицирования сразу несколькими видами микроорганизмов. Это приводит к более тяжелому течению патологического процесса и часто заканчивается выкидышем. Выяснение причин необходимо для выбора адекватного лечения, а также профилактики.
Какие пути инфицирования
Попадание возбудителей в организм развивающегося плода происходит от матери. Для него источником инфекции является беременная женщина. Выделяется несколько путей инфицирования:
- Гематогенный или трансплацентарный путь – возбудитель из крови матери через плаценту проникает в плод. Обычно так проникают вирусы и простейший одноклеточный микроорганизм токсоплазма.
- Нисходящий путь – перемещение возбудителей из яичников, маточных труб в полость матки, так передаются неспецифические бактерии.
- Восходящий путь – инфекция попадает в матку и организм развивающегося плода из влагалища, так происходит заражение возбудителями инфекций с половым путем передачи.
Контактный путь – инфицирование плода происходит при непосредственном контакте со слизистой оболочкой половых путей во время родов.
Факторы, провоцирующие внутриутробные инфекции у новорожденных
Вероятность развития инфекции повышается при наличии нескольких провоцирующих факторов:
- проведение инвазивных диагностических или лечебных манипуляций, к которым относится амниоцентез, биопсия ворсин хориона;
- введение препаратов непосредственно в сосуды пуповины во время внутриутробного развития плода;
- хроническая воспалительная патология внутренних половых органов женщины, вызванная неспецифической инфекцией;
- наличие заболеваний с половым путем передачи у женщины;
- осложненное течение беременности, к которому относится преэклампсия, эклампсия, угроза прерывания;
- нарушение гормонального фона организма женщины.
Также выделяется несколько провоцирующих факторов, повышающих риск внутриутробного инфицирования, со стороны организма развивающегося плода:
- тяжелое течение родов, при котором развивается гипоксия плода, связанная с недостаточным поступлением кислорода;
- недоношенность;
- задержка пренатального развития;
- поражение структур центральной нервной системы;
- родовая травма с повреждениями тканей, которые становятся входными воротами для инфекции.
Для предупреждения внутриутробного инфицирования учитываются все провоцирующие факторы. Исключение их возможного воздействия осуществляется уже на этапе планирования беременности.
Симптомы внутриутробного инфицирования плода
Практически любой инфекционный процесс протекает с определенными клиническими проявлениями различного характера и степени выраженности.
Во время родов на возможные внутриутробные инфекции у новорожденного указывают следующие признаки:
- мутные околоплодные воды, которые могут иметь зеленоватое окрашивание;
- наличие мекония в околоплодных водах, которые имеют неприятный запах;
- изменения в плаценте, включающие полнокровие, тромбозы сосудов;
- увеличение печени родившегося ребенка;
- рождение ребенка в состоянии асфиксии, которое характеризуется отсутствием выполнения первого вдоха;
- уменьшение плода в размерах, указывающее на отставание в развитии;
- преждевременное начало родовой деятельности или ее задержка;
- длительная желтуха, указывающая на патологическое происхождение симптома;
- наличие высыпаний на коже;
- видимые признаки пороков развития, включающие увеличение или уменьшение головы новорожденного в диаметре;
- неврологические нарушения, которые сопровождаются снижением тонуса скелетной мускулатуры или приступами судорог;
- лихорадочные состояния, сопровождающиеся повышением температуры тела в первые сутки жизни ребенка;
- развитие патологических состояний в течение первого месяца жизни, к которым относится анемия, хориоретинит, конъюнктивит, врожденная катаракта, сердечная недостаточность, обусловленная пороками.
В случае инфицирования эмбриона на ранних сроках беременности основным проявлением часто является выкидыш, так как имеют место пороки развития, несовместимые с жизнью.
Для каждого инфекционного заболевания характерна своя клиническая картина. Прямая взаимосвязь между выраженностью проявлений и тяжестью состояния может отсутствовать. Нередко при отсутствии видимых изменений во время беременности происходит замирание плода и выкидыш, являющиеся следствием тяжелых пороков.
Диагностика
Объективное обследование преследует 2 основные цели – выявление и идентификация возбудителя, а также определение степени тяжести и характера изменений в организме плода.
Верификация микроорганизмов во время беременности осуществляется при помощи лабораторной диагностики, которая включает следующие анализы:
- микроскопия мазка из влагалища и шейки матки;
- бактериологический посев на микрофлору мазка из влагалища;
- полимеразная цепная реакция или ПЦР мазка, при помощи которой выявляется и идентифицируется генетический материал возбудителя;
- иммуноферментный анализ - или ИФА крови, дающий возможность выявить антитела к возбудителям.
Из всех анализов широкое распространение в пренатальной диагностике различных инфекций получило ИФА к возбудителям заболеваний, передающихся половым путем, некоторых вирусных инфекций. Исследование назначается в плановом порядке на этапе планирования или на ранних сроках беременности.
Для определения степени и характера изменений назначается визуализация плода. Востребованным, безопасным и информативным методом остается УЗИ, которое выполняется на разных сроках беременности. Для оценки функционального состояния сердца плода назначается доплерография, позволяющая определить скорость и объем кровотока в его отделах.
Последствия
Прогноз зависит от периода инфицирования плода и вида возбудителя. Вероятность неблагоприятного исхода с гибелью плода является высокой при инфицировании на ранних сроках беременности вирусами, а также токсоплазмой.
Если заражение произошло на более поздних сроках, после того как завершилось становление и первичное созревание систем органов, возможно несколько исходов:
Большинство внутриутробных инфекций не проходят бесследно и часто приводят к негативным последствиям. Поэтому основным методом эффективной борьбы является профилактика их развития.
Лечение внутриутробной инфекции
Борьба с внутриутробной инфекцией включает комплексные мероприятия и преследует 2 основные цели:
- уничтожение возбудителей инфекционного процесса;
- восстановление изменений, спровоцированных жизнедеятельностью микроорганизмов.
Этиотропная терапия, направленная на уничтожение микроорганизмов, включает применение различных лекарственных средств, к которым относятся антибиотики, противовирусные, антипротозойные или противогрибковые средства. Их выбор зависит от вида возбудителя, который идентифицируется в ходе диагностики.
Восстановление изменений в организме ребенка, которые относятся к порокам развития, проводится после рождения. Оно включает хирургическое вмешательство с пластикой изменений и, при необходимости, медикаменты.
Основным направлением успешной борьбы с внутриутробной инфекцией является предотвращение инфицирования организма плода. Профилактика должна начинаться на этапе планирования беременности. При наличии воспалительной патологии у женщины предварительно проводится лечение с уничтожением возбудителей инфекции.
Также интересно почитать: нервный тик у ребенка
Содержание
Как радуются родители, когда роды проходят спокойно, без всяких осложнений и маленький человечек рождается здоровым. И, кажется, что больше ничего не сможет омрачить радость от рождения. Но проходит каких-то пару дней и состояние здоровья новорожденного резко ухудшается. Малыш частенько срыгивает пищу, он вял, пропадает аппетит, и нет увеличения в весе. Все это может являться последствием так называемых внутриутробных инфекций у новорожденных. Что же это такое?
Понятие внутриутробной инфекции у новорожденных

Как показывает врачебная практика, в человеческом теле всегда имеются микроорганизмы, являющиеся возбудителями всевозможных болезней. И если мужчина заразившись ими отвечает только за самого себя, то с представительницей прекрасного пола сложнее. К тому же если она в момент заражения находится в интересном положении. В этом случае существует реальный риск заразить свое дитя еще во время нахождения его в утробе. Возможными путями заражения являются: общий кровоток мамы с ребенком, случайное проглатывание плодом околоплодных вод. Нередко инфицирование происходит во время процесса родов.
От того, какой возбудитель явится причиной заражения материнского организма, таким и будет заболевание малыша. По словам врачей, недуг вызывают:
- Вирусы герпеса, краснухи, гриппа, цитомегалия;
- Бактерии – стрептококки, палочка кишечная, трепонема бледная, хламидии;
- Простейшие (токсоплазма);
- Грибы.
Наличие у будущей мамочки следующих факторов приведет к увеличению риска заражения новорожденного:
- Здоровье женщины подорвано различными недугами с хроническим характером;
- На женский организм влияют множества негативных факторов типа перебора с курением и алкоголем и занятость на вредном производстве;
- Постоянные стрессы на протяжении всей беременности;
- Мамочка страдает хроническими недугами мочеполовой системы.
В медицинской среде заболевания новорожденного полученные им во время нахождения в утробе родительницы свели в одну группу и дали им общее название – TORCH. Этому послужило то обстоятельство, что, несмотря на то, что возбудители разные, проявление болезней имеют одинаковые характеристики. Сия абракадабра расшифровывается довольно просто:
О – others. Под этим имеются в виду практически все недомогания инфекционного характера;
R – это краснуха. На латыни rubella;
С – цитомегаловирусная инфекция новорожденного;
От того, на каком сроке произошло заражение, проявится степень влияния инфекции на дальнейшее развитие малыша;
- До двенадцати недель – заражение на таком раннем сроке часто приводит к тому, что происходит самопроизвольное прерывание или же в дальнейшем развитие маленького пройдет с большими пороками;
- Инфицирование произошло в срок между 12 и 28 неделями – обычно на таком сроке заражение приведет к задержке развития. Последствием этого будет то, что новорожденный родится с недостатком веса;
- Инфицирование после 28 недель опасно тем, что оно оказывает свое негативное влияние на вполне сформированные органы дитя. Под удар попадают в первую очередь головной мозг, сердце, печень и легкие. То есть все жизненно необходимые органы.
Наиболее частые внутриутробные инфекции
Статистика показывает, что в этот список входят следующие инфекции по мере убывания:
- Токсоплазмоз;
- Цитомегаловирус;
- Стафилококковая инфекция.

Рассмотрим их более подробно:
- Токсоплазмоз принято считать самой неприятной из списка. По сути это паразиты из простейших и их разносчиками являются всем знакомые и родные кошки, грызуны и птицы. Заражение происходит следующим образом – человек употребляет инфицированную пищу или же зараза попадает внутрь через царапины и укусы животных. Последствия довольно тяжелы: рождение мертвого ребенка, выкидыш. Врожденные менингит, энцефалит, желтуха. Также могут быть проблемы со зрением и головным мозгом (гидро- и микроцефалия). Благо, что современные меры по профилактике и лечению токсоплазмоза более чем на 60 % уменьшают риск;
- При цитомегаловирусной инфекции заражение происходит в основном во время нахождения маленького внутри матери, реже во время родового процесса. Заражение для самой женщины проходит практически бесследно, но вот у новорожденного проявление заражения достаточно яркое. Всему виной является слабость иммунной системы матери. Именно это позволяет вирусу поразить плод. Радует только одно – данная инфекция мало влияет на итоговое развитие детского организма. И только потому использование медикаментов рекомендуется только в одном случае – жизнь маленького находится под угрозой. Более опасным признано заражение плода и мамы родственным цитомегаловирусу вирусом герпеса. Если заражение им было обнаружено еще на стадии беременности, то беременную ожидает кесарево сечение, никаких самостоятельных родов. Если при этом вирус успел поразить плод, то после рождения ребенка ожидает специализированная терапия,целью которой будет являться минимализация негативного воздействия герпеса на нервную систему малыша;
- Стафилококковая инфекция это не просто какая-то отдельная инфекция. Это целая группа гнойно-воспалительных заболеваний. Причем в зону поражения попадает все: от слизистых до систем ЦНС и внутренних органов. Заражение происходит как внутри утробы,так и во время процесса родов. Немалая часть инфицирования происходит и после родов через контакты с грязным бельем, предметами обихода, от рук мамочки и больничных работников. Мать может заразить ребенка и в процессе кормления через молочко (если у нее сосочки покрыты трещинками или имеется мастит).
Стафилококковую инфекцию специалисты в свою очередь делят на два типа:
- Гнойно-воспалительные процессы с локальным характером;
- Инфекция генерализованная или сепсис.
Наиболее опасным для ребенка является золотистый стафилококк. О том, что его возбудитель имеется в детском организме можно узнать по гнойничкам на коже. Сюда же можно отнести и гнойное воспаление пупочной ранки. Последствия стафилококковой инфекции довольно тяжелы, вплоть до токсикологического шока. Поэтому, как только появятся первые признаки, необходимо сразу обратиться в медучреждение.
Кто входит в группу риска

Детскими врачами давно уже составлен список тех, кто входит в так называемую группу риска. В этот же список кроме живых лиц медики включили и субъективные причины. Вот список:
- Мамочки с ранее рожденными детишками. Учащиеся школ и воспитанники дошкольных учреждений;
- Работники садиков и школ;
- Медработники, работающие непосредственно с детьми;
- Беременные дамы, у которых имеются воспалительные заболевания с хроническим течением болезни;
- Те женщины, у которых были неоднократные аборты по медицинским показателям;
- Женщины, у которых уже рождались инфицированные дети;
- Те женщины, у которых в прошлом были дети или беременность с пороком развития плода и гибелью плода внутриутробно;
- Околоплодные воды отошли задолго до родов.
Беременная должна обратиться к медикам, как только почувствует у себя следующие симптомы:
- Резкий подъем температуры;
- Лимфоузлы увеличились и стали болезненными на ощупь;
- Кожные покровы внезапно покрылась сыпью;
- Появилсякашель, одышка;
- Сопливость, слезотечение;
- Суставы опухли и болят при движении.
Необязательно, что все эти признаки опасны для маленького. Но они обязательны для обращения к медикам. Лучше перестраховаться, чем потом долго и трудно лечиться.
Профилактические меры
Давно уже известно, что любой недуг лучше всего предотвратить, чем потом заниматься лечением. TORCH инфекции не являются исключением. Профилактические меры делятся на два типа: до зачатия и беременность.
В первую очередь это сдача всех анализов на наличие иммунитета к заболеваниям, входящим в список внутриутробных. Если анализы покажут, что в титрах имеется такой показатель как IqG, то это скажет о том, что организм женщины обладает необходимыми антителами. Если же такого не имеется, то это означает только одно – организм женщины открыт для инфицирования. Поэтому если планируется беременность, то ей необходимо предварительно привиться от краснухи. Дабы избежать токсоплазмоза, можно временно до родов удалить из дома всех животных и обследоваться вместе с партнером на предмет заражения герпесом и цитомегаловирусом. Если же показатель IqG очень высок, то это говорит о том, что в женском организме имеется острая инфекция. И перед тем как запланировать рождение малыша, нужно полностью пролечиться.
А вот если в анализах беременной окажется титр IqG, то здесь уже однозначно указывает на инфицирование женского организма. В теории это означает: будущий малыш также находится в опасности. И чтобы исключить это, будущей маме необходимо сдать некоторые дополнительные анализы, по которым можно определить состояние плода и выработать свои действия далее.
И следить за своими контактами.
Процесс лечения
Одновременно с ними активно применяются антимикробные препараты. Их использование часто спасает жизнь ребенка, к тому же ослабляет негативные последствия.
При вирусном поражении лечение довольно таки трудный процесс, но если приступить к нему своевременно, то последствия можно предупредить. Но если они уже сформировались, то противовирусные препараты бесполезны. В таком случае часто на помощь приходят оперативные методы. В случаях катаракты или ВПС ребенок получит шанс прожить дальнейшую жизнь самостоятельно, с минимум посторонней помощью. Нередко возникает ситуация, когда таким детям много лет спустя понадобятся слуховые приборы.
Уже говорилось выше, острый герпес с высыпаниями на половых губах матери однозначно является показанием к кесареву сечению. В остальных случаях естественным родам ничего не мешает.
Детские болезни
Общее описание
Врожденные вирусные инфекции — это группа инфеционно-воспалительных заболеваний плода и новорожденного вирусной этиологии.
Врожденные вирусные инфекции регистрируются у новорожденных в результате внутриутробного или интранатального инфицирования плода различными вирусами. Источником заражения является мать-вирусоноситель, которая может инфицировать плод трансовариальным и трансплацентарным путями, а также восходящим проникновением вируса через урогенитальный тракт или, возможно, нисходящим путем через маточные трубы. При внутриутробном инфицировании клиническая картина врожденных вирусных инфекций у плода и новорожденного зависит от срока заражения и в меньшей степени от этиологии вируса. При интранатальном заражении передача инфекции осуществляется контактным путем или при аспирации околоплодных вод.
Врожденная краснуха возникает при тератогенном действии вируса в период внутриутробного развития плода. Источником инфекции является впервые заболевшая краснухой беременная женщина. Особенно опасно воздействие вируса в первые три месяца беременности: могут развивиться тяжелые повреждения плода.
Врожденная цитомегаловирусная инфекция возникает только у человека, особенно восприимчивы плод и новорожденные дети. При врожденной цитомегалии вирусы проникают через плаценту к плоду, что приводит к мертворождению, недоношенности и врожденным аномалиям развития. При инфицировании в период родов у новорожденного отмечается локализованное поражение слюнных желез или генерализованные изменения в головном и спинном мозге, печени, селезенке и других органах. При снижении иммунореактивности организма, наличие сопутствующих заболеваний и ослабленных людей цитомегаловирус может длительно персистировать в иммунной системе, обуславливая хроническое течение болезни.
Возбудитель заболевания — вирус простого герпеса 1 и 2 типов, устойчивый во внешней среде при высушивании и низкой температуре. Вирус сохраняется в организме на протяжении всей жизни, вызывая рецидивы болезни под влиянием провоцирующих факторов. Рецидивирующее течение заболевания обусловлено иммуносупрессивным действием вируса на факторы местного иммунитета и прочной связи с форменными элементами крови. Инкубационный период длится от 2 до 14 дней.
Симптомы врожденных вирусных инфекций
Симптомы врожденной краснухи
Клинически у ребенка возможны разнообразные изменения: от вирусоносительства до грубых аномалий развития. Типичными признаками врожденной краснухи является триада Грегга: катаракта (слепота), порок сердца и глухота. Заболевание может проявляться тяжелым поражением головного мозга (микроцефалия, гидроцефалия, умственная отсталость), глаз (микрофтальмия, глаукома, ретинопатия), пороками развития опорно-двигательного аппарата, мочеполовой и пищеварительной систем. Ранним проявлением врожденной краснухи является образование множественных геморрагий, обусловленных тромбоцитопенией. Характерно развитие гепатита, гемолитической анемии и интерстициальной пневмонии.
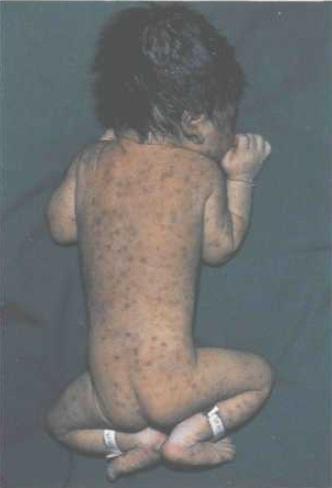
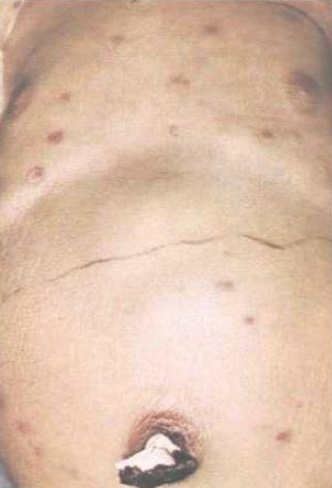
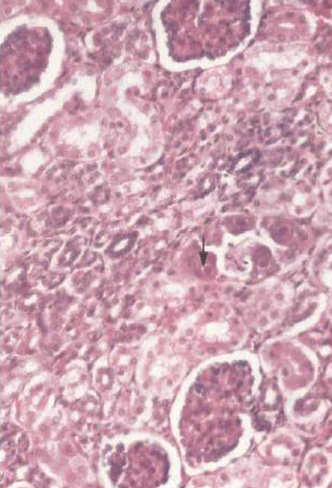
Симптомы врожденной цитомегаловирусной инфекции
Клинически может развиваться у новорожденного или спустя несколько лет. Клинические проявления сразу после рождения характеризуются тяжелым состоянием, гипотрофией, лихорадкой и типичной триадой симптомов: желтуха, гепатоспленомегалия и геморрагический синдром вследствие тромбоцитопении. У детей нередко выявляются пороки развития сердца, почек и ЦНС. При генерализации воспалительного процесса возможен летальный исход. При позднем развитии заболевания у детей регистрируются нарушение слуха, зрения и отставание в нервно-психическом развитии.
Симптомы неонатального герпеса
При локализованной форме на месте внедрения образуются асимметричные герпетические высыпания в виде сгруппированных пузырьков размером от 2 до 10 мм. Наиболее частая кожная локализация сыпи по краю губ, крыльев носа, лба, щеки и подбородка. При вирусном поражении слизистых оболочек возникает пузырьки или афты в полости рта, глотки, уретры и вульвы. При поражении глаз возникает катаральный, фолликулярный или везикулезно-язвенный конъюнктивит. Локализованная герпетическая инфекция может сопровождаться умеренной лихорадкой, незначительным ухудшением самочувствия и болезненностью в области высыпаний. Пузырьки быстро вскрываются, образуя эрозии, покрытые геморрагическими корочками. Заживление происходит через 1–2 недели с остаточной гиперемией, но без пигментации. Одновременно могут увеличиваться регионарные лимфоузлы.
Для генерализованной формы герпеса характерно прогрессирующее ухудшение общего состояния, срыгивания, нарушение терморегуляции. На различных участках тела появляются сгруппированные везикулы, местами сливающиеся, образуя массивные корки. Типичны полиорганные поражения с вовлечением в воспалительный процесс нервной системы (энцефалит, менингит) и висцеральных органов (гепатит, пневмония, нефрит). Может присоединяться вторичная бактериальная инфекция, усугубляя течение вирусной.
Диагностика врожденных вирусных инфекций
Диагностика врожденной краснухи
Диагноз устанавливается на основании типичной клинической картины и лабораторного обследования, которое включает вирусологический и серологический методы. Основным методом диагностики является ИФА, позволяющий определить специфические IgM-антитела или нарастание антител в РПГА. Дифференциальный диагноз проводится с корью, энтеровирусными экзантемами и медикаментозной аллергией.
Диагностика врожденной цитомегаловирусной инфекции
Прижизненный диагноз поставить сложно. Решающее значение имеет обнаружение ДНК-вируса методом ПЦР и специфических антител IgM в активную фазу болезни и антител IgG в стадию стихания процесса.
Лечение врожденных вирусных инфекций
Имеются противопоказания. Необходима консультация специалиста.


- Цитотект (специфический гипериммунный антицитомегаловирусный иммуноглобулин). Режим дозирования: новорожденным Цитотект вводится внутривенно при помощи перфузионного насоса со скоростью не более 5–7 мл/ч. При манифестных формах ЦМВИ Цитотект назначается: по 2 мл/кг/сут с введением через 1 день, на курс — 3–5 введений или по 4 мл/кг/сут — введение через каждые 3 дня — в 1-й день терапии, на 5-й и 9-й день терапии. В дальнейшем суточная доза снижается до 2 мл/кг/сут, и в зависимости от клинической симптоматики и активности инфекционного процесса Цитотект вводится еще 1–3 раза с тем же интервалом.
- Виферон (иммуномодулирующий препарат с противовирусным действием). Режим дозирования: новорожденным (в т.ч. недоношенным с гестационным возрастом более 34 недель) детям назначают Виферон 150 тыс. МЕ ежедневно по 1 суппозиторию 2 раза/сут с интервалом 12 ч. Курс лечения — 5 суток. Недоношенным новорожденным детям с гестационным возрастом менее 34 недель назначают Виферон 150 тыс. МЕ ежедневно по 1 суппозиторию 3 раза/сут с интервалом 8 ч. Курс лечения — 5 суток. Рекомендуемое количество курсов препарата Виферон при различных инфекционно-воспалительных заболеваниях у детей, в т.ч. новорожденных и недоношенных: ОРВИ, включая грипп, в т.ч. осложненные бактериальной инфекцией — 1-2 курса; пневмония (бактериальная, вирусная, хламидийная) — 1-2 курса; сепсис — 2-3 курса; менингит — 1-2 курса; герпетическая инфекция — 2 курса; энтеровирусная инфекция — 1-2 курса; цитомегаловирусная инфекция — 2-3 курса; микоплазмоз, кандидоз, в т.ч. висцеральный — 2-3 курса. Перерыв между курсами составляет 5 суток. По клиническим показаниям терапия может быть продолжена.
- Ацикловир (противовирусный препарат). Режим дозирования: при локализованных формах заболевания ацикловир применяют в суточной дозе 45 мг/кг/сут, при генерализованной инфекции и менингоэнцефалите — в дозе 60 мг/кг/сут. Препарат вводится в три приема внутривенной инфузией. Длительность лечения ацикловиром зависит от формы неонатального герпеса: локализованная форма требует проведения терапии в течение 10–14 дней, генерализованная форма и менингоэнцефалит — не менее 21 дня.
- Пириметамин (Тиндурин) — противопротозойное средство. Режим дозирования: суточная доза тиндурина внутрь — 1 мг/кг (в два приема).
- Ко-тримазол (Бисептол) — антибактериальный сульфаниламидный препарат. Режим дозирования: суспензию бисептола назначают детям 3–6 мес. по 2,5 мл 2 раза в день, а детям 7 мес. — 3 лет — по 2,5–5 мл 2 раза в день в течение 5–7 дней. Бисептол в таблетках (120 мг) — доза рассчитывается соответственно возрасту ребенка.
Читайте также:


