Выделения что это за вирус
Проявления и исходы вирусных инфекций
Реализация патогенетического потенциала вирусов определяется особенностями их взаимодействия с инфицируемым организмом, которые зависят как от самого вируса, так и от хозяина, его конституциональных и адаптивных (прежде всего иммунитетных) возможностей. Часто вирусные инфекции протекают бессимптомно или не получают полного клинического развития. Основой этого является низкий уровень вирусной репликации, которая сдерживается из-за лимита пермиссивных клеток или подавления вирулентности вновь образуемых вирионов1.
Подобно всем инфекционным болезням, развитие вирусных инфекций включает несколько стадий: инкубационный период, продромальный период, период полного развития клинической картины и выздоровление (или смерть).
Инкубацией называется фаза бессимптомного (доклинического) размножения и дессиминации вируса в организме. При всех индивидуальных особенностях время, затрачиваемое вирусами на эти процессы, зависит прежде всего от того, насколько быстро вирус достигает патогенетически значимых мишеней, т.е. клеток, поражение которых определяет клиническую специфику данной инфекции.
(см. англ. вариант) .
Для продромального периода (может отсутствовать) характерны неспецифические, т.е. общие для разных инфекций симптомы (недомогание, анорексия, лихорадка и пр.). Они отражают интоксикацию, связанную с реактивной гиперпродукцией эндогенных медиаторов, прежде всего цитокинов.
О развитии вирусных инфекций следует судить, исходя не только из клинических, но и вирусологических данных, т.е. учитывать степент освобождения организма от вируса. В целом, можно говорить о клиническом и вирусологическом выздоровлении. При их сочетании реабилитация является полной, в противном случае формируется более или менее активное (с эпидемиологической и патогенетической точки зрения) вирусоносительство, или вирусная персистенция. С учетом сказанного проявления и исходы вирусных инфекций можно представить следующим образом.
Выделение вирусов из организма (shedding)
Элиминация вируса определяется стремлением хозяина восстановить свой гомеостаз. Это достигается благодаря эндогенному клиренсу (уничтожение вирионов и вирусинфицированных клеток) и экскреции вируса из пермиссивных тканей. Действуя совместно, эти механизмы останавливают инфекционный процесс, предотвращая диссеминацию вируса в организме. Парадоксально, но это важно и для вирусов, способствуя их эволюции, которая , как и у всех живых существ, определяется естественным отбором, в данном случае селекционирующим действием иммунитетного пресса и периодической сменой хозяев.
Выделение вирусов обычно происходит теми же путями, которыми произошло заражение, т.е. “ворота входа и выхода” совпадают. Это логично для инфекций, возбудители которых не покидают зоны первичного инфицирования, т.е. слизистых оболочек и кожи. Их элиминация происходит здесь же, чаще всего в респираторном и пищеварительном тракте. Но и для инвазивных инфекций мукозальные поверхности (прежде всего респираторный и пищеварительный тракт) служат главным местом сбрасывания вируса в окружающую среду. Вирусы возвращаются сюда при помощи того же гематогенного механизма, который был использован ими для диссеминации на подготовительном этапе (в инкубационном периоде). Даже в тех случаях, когда инвазивные вирусы поражают кожу, их удаление по маршруту “кровь--слизистые оболочки” остается главным механизмом1 . Кроме респираторного и пищеварительного тракта местом “сброса” инвазивных вирусов могут быть половой тракт (ВИЧ, вирус гепатита В, цитомегаловирус), мочевыводящая система (цитомегаловирус)2, грудное молоко (цитомегаловирус), слюнные железы (цитомегаловирус). То, что вирусы экскретируются по-разному, несмотря на общий принцип их эвакуации (кровь), позволяет думать о том, что они продолжают репликацию после “обратного” гематогенного заноса, избирательно накапливаясь в местных тканях или мукозальных секретах.
Вирусы, использующие нейрогенную инвазию, возвращаются на периферию по нервным стволам. Перед элиминацией они подвергаются бессимптомной (вирус бешенства — слюнные железы) или патогенетически значимой (вирусы простого герпеса — слизистые оболочки, кожа) репликации, что повышает массивность сброса и вероятность передачи вируса новому хозяину.
Вирусы, передающиеся через кровь (вирусы гепатита В и С. ВИЧ), “научились” длительно поддерживать вирусемию, словно дожидаясь очередных сеансов трансмиссии. Короткий период вирусемии (острая вирусемия) делает передачу вируса практически нереальной, превращая хозяина в экологический тупик (англ. dead-end host).
Это характерно для арбовирусных инфекций. У животных такие вирусы вызывают длительную вирусемию, позволяя дождаться очередного контакта с насекомым-переносчиком (биологическим вектором). Кроме того, в ряде случаев кровососущие насекомые передают вирус своему потомству (трансовариально), обеспечивая формально автономный резервуар инфекции.
Выделение инвазивных вирусов обычно происходит в конце инкубационного периода, т.е. до появления клинических симптомов. Это поддерживает скрытые источники инфекции, создавая немалые трудности в купировании вспышек антропонозных инфекций. При инфекциях, ограниченных слизистыми оболочками (локализованные инфекции), для которых характерен короткий инкубационный период, начало эпидемиологически значимого выделения вирусов совпадает с появлением первых признаков заболевания.
— Вирусная или бактериальная инфекция — чем они различаются? Как понять, какую подхватил?
— Как отличить вирусную инфекцию от бактериальной? Прежде всего обратите внимание на то, есть ли у вас болезненные ощущения в носоглотке, как изменяется температура тела. Если горло сильно болит, першит, резкого повышения температуры нет — значит, вы имеете дело с бактериальным заражением. А вот высокая температура тела (выше 39 градусов) без признаков чёткой локализации боли — факт встречи с вирусами. Это два основных признака, по которым можно отличить природу возбудителей.
Следует сказать, что при вирусной инфекции дебют заболевания скоротечен и не имеет видимой причины, отмечается выраженная общая интоксикация. Это и боль позади глазных яблок, и боль в мышцах при движении. Если говорить об отделяемом из верхних дыхательных путей, то при вирусной инфекции они (выделения. — RT) прозрачны, при бактериальной — жёлто-зелёные. Обратите внимание на сухой кашель! Но даже если вы считаете, что самостоятельно распознали причину недуга, вызовите врача на дом!
— Чем так опасен новый коронавирус в сравнении с теми вирусами, о которых мы уже наслышаны?
— Новая коронавирусная инфекция относится к острым респираторным вирусным инфекциям (ОРВИ), и осложнения у неё могут быть такие же, как и у других ОРВИ: пневмония, бронхит, синусит и другие. Опасность этого вируса в том, что он легко передаётся от человека к человеку. Особому риску подвержены пожилые люди.
— Какой у него принцип действия? Как влияет на организм?
Это усложняет распознавание вируса системой иммунитета. Так начинается разрушительная работа вируса в организме. Самой опасной точкой повреждения является система органов дыхания.
— Пара вопросов о профилактике. Кто-то говорит пить витамин С, кто-то — парацетамол. Кого слушать и слушать ли вообще?
— Ответ очень простой: слушать только вашего лечащего врача! Отдельно — о парацетамоле. Известен целый ряд случаев его бесконтрольного применения. А непреднамеренная передозировка парацетамола ведёт к отравлению, сопровождающемуся тяжёлым поражением печени. Крайне не рекомендуется принимать этот препарат с алкоголем! Итак, главный помощник — ваш лечащий доктор!
— Первое — чистота рук и окружающих поверхностей. Часто мойте руки водой с мылом и используйте дезинфицирующие средства.
Потрудитесь не касаться рта, носа и глаз руками (такие прикосновения неосознанно свершаются человеком более 15 раз в час).
Носите с собой дезинфицирующее средство для рук, чтобы в любой обстановке вы могли им воспользоваться.
Обязательно мойте руки перед едой.
Будьте особенно осторожны, когда находитесь в людных местах. Максимально сократите прикосновения к находящимся в таких местах поверхностям и предметам и не касайтесь лица.
Носите с собой одноразовые салфетки и всегда прикрывайте нос и рот, когда вы кашляете или чихаете, обязательно утилизируйте их после использования.
Не ешьте еду (орешки, чипсы, печенье и другие снеки) из общих упаковок или посуды, если другие люди погружали в них свои пальцы.
Избегайте приветственных рукопожатий и поцелуев.
Регулярно очищайте поверхности и устройства, к которым вы прикасаетесь: клавиатуру компьютера, панели оргтехники для общего использования, экран смартфона, пульты, дверные ручки и поручни.
Помните, почему предметы личной гигиены так называются!
— Рассмотрим пример: человек приехал из-за границы с кашлем и решил самоизолироваться. Врача не вызывает, думает, что это обычный ОРВИ или грипп, сейчас полечится — и пройдёт. Это рабочая схема, как думаете?
— Стоит ли вообще заниматься самолечением без диагноза? Какой порядок действий порекомендуете для тех, кто заболел?
— При подозрении на коронавирусную инфекцию самолечение абсолютно противопоказано. Не выходите из дома. Вызовите врача.
— Мыть руки — казалось бы, суперпросто, но об этом так часто сейчас говорят, как будто до этого вообще не мыли. Какие ещё полезные привычки посоветуете ввести в обиход?
— Мыть руки нужно правильно! То есть часто мыть руки с мылом (не менее минуты), причём не только ладони, но и тыльную их сторону, между пальцами, под ногтями. При этом очень важно их хорошо высушивать одноразовыми полотенцами, так как вирус на влажных руках также может сохраняться.
Обрабатывайте доступные поверхности общепринятыми дезинфицирующими средствами.
Используйте домашние ультрафиолетовые облучатели-рециркуляторы и кварцевые лампы.
Часто проветривайте помещение, где вы находитесь.
И самое главное: не паниковать! Инфекция не любит паники. Страх — первый помощник врага, и на всякую беду страха не напасёшься.
Выделения из влагалища — результат работы желёз, располагающихся в слизистой оболочке влагалища. По характеру выделений можно оценить состояние органов женской половой сферы.
Нормальные влагалищные выделения не считаются болезнью, так как необходимы для нормальной работы репродуктивной системы. В преддверии влагалища и около шейки матки находятся секреторные железы, которые продуцируют слизь, необходимую для увлажнения слизистой оболочки и формирования здоровой микрофлоры. Здоровые выделения формируются в небольшом объёме, они прозрачные, не имеют запаха и не сопровождаются болью и зудом. Когда вид выделений меняется, это свидетельствует о наличии патологического процесса в органах женской половой сферы.
Виды выделений
В зависимости от количества продуцируемой слизи, выделения подразделяются на скудные, обильные и нормальные.
Скудными называют выделения, которых недостаточно для нормального функционирования влагалища и наружных половых органов. Слизистые оболочки начинают пересыхать, трескаться. При половом акте чувствуется трение и боль. Скудные выделения становятся результатом гормональных изменений из-за возраста, эндокринного заболевания или приёма гормональных препаратов.
Обильными называют выделения, которые приводят к постоянному ощущению влаги во влагалище. Они заметны на нижнем белье. Обильные выделения могут диагностироваться у молодых женщин в период овуляции в середине менструального цикла, они прозрачны и не имеют неприятного запаха. При беременности, особенно перед родами, выделения также делаются более обильными. Это здоровые выделения, их не стоит опасаться. Если же меняется консистенция, объём, цвет или запах выделений - это свидетельствует о начале патологического процесса.
Естественными считаются выделения, которые в достаточной мере увлажняют влагалище и не причиняют беспокойства. При наличии нормальных выделений, дополнительного увлажнения влагалища перед половым актом не требуется.
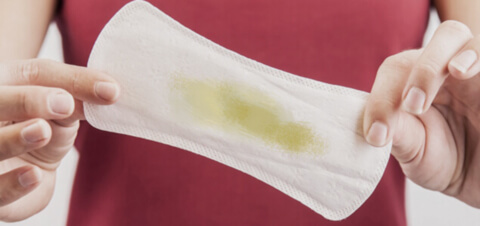
По консистенции выделения различаются на водянистые, слизистые, творожистые и пенистые.
- Жидкие выделения — водянистые и слизистые — без запаха и цвета значатся нормальными. Водянистые выделения отмечаются в середине цикла в период овуляции, слизистые появляются во время полового акта и служат смазкой.
- Густые творожистые выделения говорят о наличии грибковой инфекции. Врачи обычно ставят диагноз кандидоз. Выделения напоминают жидкий творог, они не однородны по консистенции.
- Пенистые выделения говорят о присутствии бактериальной инфекции. Особенно это опасно, если они имеют неприятный запах или выраженный цвет. Пенистые выделения являются отличительным признаком трихомониаза.
По цвету выделений различают прозрачные (нормальные), белые, кровянистые, жёлтые, зелёные и коричневые.
- Прозрачные выделения являются нормой. Обычно они незаметны на нижнем белье и на теле.
- Густые белые выделения сигнализируют о наличии кандидоза (молочницы). В здоровом состоянии белые выделения могут появляться перед родами.
- Кровянистые и коричневые выделения — самые опасные, так как сигнализируют о присутствии крови во влагалище. В норме они бывают только во время менструации. При приёме гормональной контрацепции, особенно в первые месяцы, допустимо появление межменструальных кровянистых выделений, это значится нормальным и сообщает об адаптации организма к искусственным гормонам. В иных случаях кровянистые выделения оповещают о наличии серьезной патологии или начале кровотечения.
- Жёлтые и зелёные выделения свидетельствуют о наличии инфекционно-воспалительного процесса.
По запаху дифференцируют выделения без запаха, со сладковатым запахом, с кислым запахом, с неприятным запахом.
Причины появления
Интимные выделения служат своеобразным индикатором здоровья женской сферы.
При естественных выделениях, не вызывающих дискомфорта, можно делать вывод о здоровом состоянии органов женской репродуктивной системы. Однако, регулярные осмотры у гинеколога в начале цикла всё же необходимы. Многие патологические процессы проходят без симптомов, показать их наличие может только гинекологический осмотр и лабораторные анализы.
На вид выделений у здоровой женщины может повлиять несколько факторов. Это стресс, перемена климата, приём гормональных препаратов, приём сильнодействующих лекарств, аллергические реакции. Также на характер выделений может повлиять личная гигиена.
Женщине следует побеспокоиться, когда выделения меняются по консистенции, приобретают странный цвет или запах, изменяется их интенсивность. Часто такие выделения сопровождаются болью в нижней части живота, зудом, резью в промежности, раздражением внешних половых органов, дискомфортом при мочеиспускании.
Есть некоторые симптомы, по которым можно предварительно определить заболевание. Конечно, точная диагностика возможна только у врача после осмотра и лабораторной диагностики, но появление некоторых может дать более-менее точную картину заболевания.
Творожистые выделения белые со сладковатым или кислым запахом говорят о кандидозе. Другими симптомами кандидоза являются:
- жжение, зуд во влагалище и наружных половых органах;
- отёчность влагалища после полового акта;
- боль при мочеиспускании и во время полового акта.
Обильные жёлтые или кровянистые выделения с неприятным запахом могут сообщать о бактериальном вагините. Это воспаление влагалища, вызванное нарушением микрофлоры. Это значит, что местный иммунитет не может сдерживать рост патогенных бактерий, они атакуют клетки влагалища, начинается воспалительный процесс. Характерные симптомы бактериального вагинита:
- покраснение, зуд и отёк половых органов;
- тянущие боли внизу живота;
- болезненность полового акта;
- небольшое увеличение температуры тела;
- слабость и утомляемость;
- учащённое мочеиспускание.
Обильные пенистые бели с неприятным запахом могут говорить о трихомониазе. Возбудителем заболевания являются трихомонады. Также наблюдаются следующие симптомы:
- раздражение гениталий и внутренних поверхностей бёдер;
- эрозия слизистых оболочек интимной зоны;
- боль при мочеиспускании;
- боли внизу живота;
- боль при половом контакте.
Однородные выделения жёлто-зелёного цвета с неприятным запахом могут быть признаком гонореи. Это острое инфекционное заболевание, вызываемое гонококком и передающееся половым путём. Симптомами гонореи являются:
- зуд и боль в мочеиспускательном канале и влагалище;
- повышение температуры тела;
- отделение гноя из влагалища;
- частое болезненное мочеиспускание;
- увеличение и болезненность лимфатических узлов;
- слабость;
- тошнота;
- нарушение аппетита.
Серозно-гнойные выделения с кровью часто говорят о наличии кисты в матке или её придатках. Симптомами кисты кроме кровянистых выделений являются:
- дискомфорт во влагалище;
- боль в нижней части живота;
- боль при половом акте;
- увеличение менструальных выделений;
- нарушение менструального цикла;
- болезненность менструации.
Ярко жёлтые и зелёные выделения в обильном количестве с очень неприятным запахом сигнализируют об эндометрите. Это воспаление матки, вызванное бактериями или травмой. Симптомы эндометрита:
- острая боль в животе, в нижней его части;
- повышение температуры с ознобом;
- учащение пульса;
- болезненное мочеиспускание;
- слабость;
- увеличение матки, вызванное воспалением тканей;
- обильные и болезненные месячные;
- бесплодие.
Коричневые выделения при задержке менструации могут информировать о патологическом течении беременности, например, о внематочной беременности. Судить о вероятности этой патологии можно по следующим симптомам:
- отсутствие менструации;
- острая или схваткообразная боль в нижней части живота, обычно сбоку;
- токсикоз и другие признаки беременности.
Это очень опасное состояние, которое требует немедленной медицинской помощи. Даже если беременность маточная, но присутствуют кровянистые выделения, необходимо немедленно обратиться к врачу, так как это признак угрозы прерывания беременности.
К какому врачу обратиться при нездоровых выделениях из влагалища
При выделениях неестественного цвета, запаха или консистенции необходимо посетить гинеколога. Врач расспросит о симптомах, проведёт визуальный осмотр, возьмёт мазок из влагалища и поставит диагноз на основании полученных результатов исследований. Анализ влагалищных выделений покажет, есть ли бактериальная, вирусная или грибковая инфекция, какова степень заражения. После этого назначают ультразвуковое исследование органов репродуктивной системы. УЗИ покажет размер органов женской системы, их положение, наличие новообразований, например, кист или опухолей и поможет конкретизировать диагноз. Кроме того, врач назначает общий анализ крови, цитологическое исследование и/или кольпоскопию.
При кисте или опухоли потребуется дополнительная консультация онколога. При возникновении обильных выделений на фоне стресса полезно обратиться к психологу. При обнаружении венерических заболеваний потребуется консультация иммунолога. При длительном течении заболеваний полезно обратиться к иммунологу и оценить иммунный статус. При обильных выделениях на фоне аллергии рекомендуется консультация аллерголога. У детей нездоровые выделения оценивает детский гинеколог и педиатр.
Как лечить патологические выделения из влагалища

Лечение проблемных выделений всегда должно проходить при участии врача после тщательной диагностики.
При бактериальной инфекции и воспалениях на её фоне назначают противомикробные препараты. Антибиотики назначают орально и местно в виде свечей, крема, мази.
При грибковой инфекции назначают противогрибковые препараты. Стоит помнить, что молочница является местным проявлением обширного поражения организма грибком, и её лечение не ограничивается свечами и кремами. Основная масса грибка находится в кишечнике, поэтому лечить стоит весь организм в целом, а не только влагалище.
При вирусной инфекции назначают противовирусные препараты. Вирусы — опасные организмы, и врачи ещё не научились эффективно лечить их. Здесь важнейшую роль играет повышение иммунитета.
При появлении новообразований возможно их консервативное лечение или удаление. Здесь решающую роль играет характер новообразования — доброкачественный или злокачественный — и скорость его развития.
При маточной беременности с угрозой выкидыша пациентку отправляют в стационар, обследуют состояние матки, плаценты, плода. При внематочной беременности требуется немедленное удаление плодного яйца из организма женщины.
В любом случае, при появлении нездоровых выделений требуется очень тщательная гигиена, так как многие патологические выделения разъедают кожу гениталий. Иногда врач назначает ванночки с лечебными растворами и спринцевания.
Существует множество народных методов лечения выделений. Они порой помогают, но иногда могут смазывать клиническую картину и затруднять диагностику и лечение заболевания. Из народных методов безопасными и полезными считаются подмывания с отварами трав. Ромашка, календула, зверобой снимают воспаление, повышают местный иммунитет и успокаивают раздражённую кожу. Ни в коем случае нельзя вводить во влагалище посторонние предметы, как это советуют некоторые народные рецепты. Это может навредить микрофлоре и травмировать и без того раздражённую слизистую оболочку влагалища.
Как предотвратить патологические влагалищные выделения
Первым правилом профилактики болезненных выделений является регулярная гигиена. Подмываться необходимо каждый раз после посещения туалета и вечером перед сном. Подмывание проводится чистой тёплой водой со специальными средствами для интимной гигиены. Обычное мыло может уничтожить естественную микрофлору и способствовать размножению патогенных бактерий. Горячая вода убивает полезные лактобактерии, а холодная может способствовать обострению вирусной инфекции.
Менять нижнее бельё следует ежедневно. Бельё должно пропускать воздух и впитывать влагу, поэтому советуют бельё из натуральных тканей — хлопка, льна. Синтетическое бельё нельзя носить постоянно. Узкое бельё и стринги способствуют раздражению кожи гениталий и снижают местный иммунитет. Гинекологи не советуют пользоваться ежедневными прокладками, так как они нарушают воздухообмен. Лучше чаще менять нижнее бельё.
На характер выделений влияет и питание. Поглощение сладкой пищи в больших количествах повышает сахар в крови и способствует быстрому размножению грибков Candida.

В 2016 году в отделение скорой помощи больницы Hygeia в Афинах доставили 45-летнюю учительницу. Для человека, который никогда не курил и не имел серьезных проблем со здоровьем, у нее были странные симптомы: сухой кашель, сильная головная боль и температура, превышающая 39,4 ºС. Врач скорой помощи при прослушивании выявил хрипы в нижней части левого легкого пациентки. Рентгеновский снимок грудной клетки подтвердил наличие очагов поражения в легких.
Врачи пришли к выводу, что у пациентки развилась бактериальная пневмония, и назначили ей курс антибиотиков. Но в течение следующих двух дней женщине стало лишь хуже, а лаборатория сообщила, что тест на бактериальную пневмонию дал отрицательный результат. Когда у женщины начались проблемы с дыханием, ее подключили к аппарату искусственной вентиляции легких. Ей также назначили новый курс лекарств и взяли анализы на разнообразные потенциальные возбудители инфекции дыхательных путей — от различных штаммов вируса гриппа до легионелл, палочки коклюша и других патогенов, вызывающих респираторные заболевания. Результаты всех этих тестов тоже оказались отрицательными. Анализы также подтвердили, что это не атипичная пневмония (SARS) и не ближневосточный респираторный синдром (MERS).
Лишь один тест показал положительный результат. Это так удивило врачей, что они провели анализ повторно, однако результат остался неизменным. У пациентки оказалась хорошо знакомая, но все же остающаяся загадочной болезнь — респираторная вирусная инфекция, вызываемая коронавирусом HCoV-229E. За этой комбинацией букв и цифр скрывается первый известный ученым коронавирус, способный передаваться человеку.
В начале 1960-х годов тяжелое состояние греческой учительницы могло бы озадачить исследователей, которые открыли коронавирус HCoV-229E. Это связано с тем, что на самом деле они изначально проводили свое исследование, чтобы найти возбудителя обычной простуды. В то время ученые уже разработали методы выделения некоторых вирусов, но многие штаммы были недостаточно изучены. Примерно у 35% людей простуду вызывали вирусы, которые ученые не могли идентифицировать.
Это стало вызовом для Дороти Хамре из Чикагского университета. Она погрузилась в изучение культур тканей простуженных студентов и в 1965 году обнаружила новый вид вируса, который позднее стал известен под названием HCoV-229E.
В то же самое время в Великобритании группа ученых под руководством доктора Дэвида Тиррелла вела аналогичное исследование с целью более обстоятельно изучить причины возникновения простуды. Им также удалось выделить новый тип вируса. Когда ученые исследовали его под электронным микроскопом, они обнаружили, что он имеет сходство с вирусом, выделенным еще в 1930-х годах из тканей страдающих бронхитом куриц. Это был коронавирус. Ученым впервые удалось доказать, что он может передаваться человеку.

С тех пор ученые обнаружили еще два штамма коронавируса, которые считают возбудителями простуды. Они получили названия HCoV-NL63 и HCoV-HKU1. Геном коронавируса HCoV-229E был полностью расшифрован только в 2012 году, то есть спустя почти 50 лет после того, как ученые впервые его обнаружили. Исследователи пришли к выводу о том, что у пациентов с ослабленным иммунитетом респираторная инфекция, вызванная HCoV-229E, потенциально может протекать в достаточно тяжелой форме. Тем не менее, они сошлись во мнении о том, что у большинства здоровых людей болезнь проходит в форме обычной простуды.
Несмотря на то, что после вспышки атипичной пневмонии ученые начали активно изучать коронавирусы, они до сих пор не могут сказать, почему болезни, вызванные лишь тремя штаммами (SARS-CoV-1, MERS-CoV и, конечно, SARS-CoV-2, вызвавший пандемию COVID-19), протекают в тяжелой форме и приводят к высокому уровню смертности среди зараженных. В то же время другие четыре вида вызывают болезни, которые протекают гораздо мягче.
Всех их объединяет лишь одно — летучие мыши. Именно их считают первоисточником всех известных коронавирусов, поражающих человека. От летучих мышей вирус, как правило, передается другим животным. Крупные рынки мяса и морепродуктов и открытые продуктовые ларьки — это идеальная среда для распространения подобных вирусов среди животных. В конечном счете коронавирус рано или поздно передается человеку. Так, к примеру, вид HCoV-OC43 передался человеку от крупного рогатого скота. Некоторые ученые предполагают, что он был повсеместно распространен еще с XVIII века. Вирус MERS-CoV, в свою очередь, был передан человеку от верблюдов. Исследователи полагают, что животные так или иначе причастны к передаче человеку всех видов коронавирусов, в том числе и SARS-CoV-2.
Доктор Макинтош предполагает, что коронавирусы пока что останутся загадкой для ученых. Во-первых, это связано с широким разнообразием всевозможных подвидов, основательно изучить которые достаточно сложно. Во-вторых, в штаммах коронавирусов постоянно происходит огромное количество изменений на генетическом уровне. Макинтош отмечает, что коронавирусы могут относительно легко рекомбинироваться внутри одной и той же клетки. По мнению ученого, подобные мутации, возможно, привели к возникновению вирусов SARS-CoV-1 и SARS-CoV-2, вызвавших вспышку атипичной пневмонии и пандемию COVID-19.

Влагалищный секрет — это смесь из слизи, слущенного эпителия и представителей микрофлоры слизистой. Вагина не имеет сфинктера и поэтому взаимодействует с окружающей средой постоянно. Выделения у здоровой женщины защищают слизистую от пересыхания и выполняют защитную функцию, подавляя размножение бактерий, которые попадают во влагалище.
Нормальные бели не провоцируют неприятных симптомов, женщина их попросту не замечает. Количество, цвет и консистенция вагинального секрета меняется в зависимости от дня менструального цикла, во время полового созревания и климакса. Рассмотрим виды выделений у женщин с фото.
Виды влагалищных выделений
Выделения из половых органов у женщин бывают 3 видов: патологические, физиологические и менструальные. Нормальные бели отсутствуют у девочек и появляются в момент полового созревания, когда начинается активная выработка эстрогенов в большом количестве.
Слизистая влагалища и цервикального канала начинают продуцировать слизь, количество которой меняется в разные дни менструального цикла в зависимости от уровня половых гормонов. Вязкая жидкость омывает половые ходы, подготавливая их к будущему зачатию, выталкивая наружу клетки слущенного эпителия.
Патологические выделения возникают при заболевании половых органов. Они становятся более обильными, имеют странную консистенцию и цвет, гнилостный запах. Патология сопровождается специфическими симптомами.
Вагинальный секрет у пациенток с воспалительным процессом в половых органах имеет в составе повышенное количество патогенных микроорганизмов и лейкоцитов. Меняется кислотность влагалища на фоне дисбактериоза. В норме преобладают молочнокислые бактерии, которые создают кислую среду. При патологии pH слизь становится щелочной из-за активности патогенов.
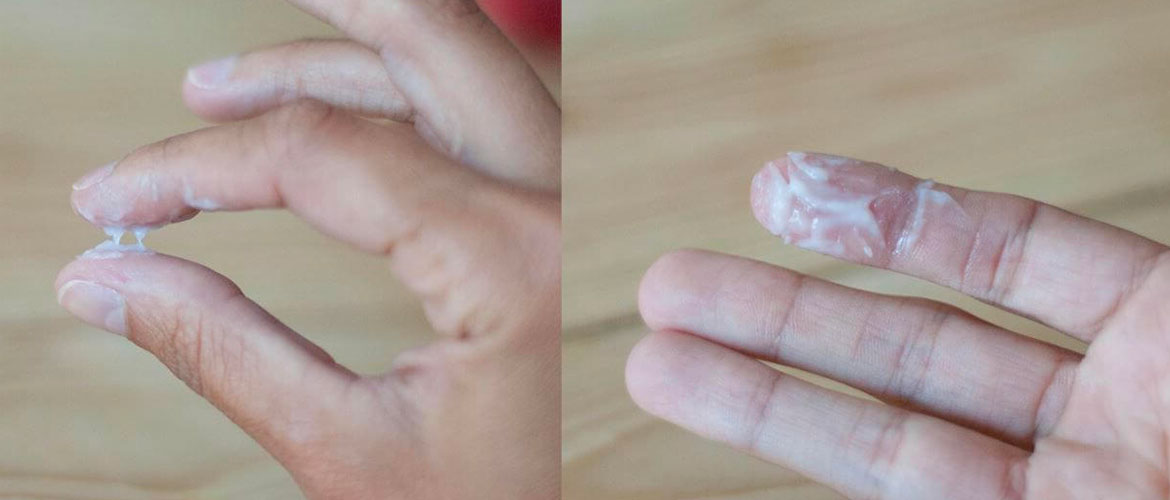
Менструальные выделения возникают 1 раз в месяц в виде кровотечения, которое длится от 3 до 5 дней. В норме месячные должны быть не слишком обильными и не слишком скудными. Кровь имеет специфический запах, но он не отталкивает. Если месячные пахнут тухлятиной — это признак патологии.
Нормальные выделения бывают разными, в зависимости от возраста и гормонального фона девушки, а также от дня менструального цикла.
Полное отсутствие слизи наблюдается у маленьких девочек и у женщин, вступивших в климактерический период. До полового созревания и при климаксе наблюдается недостаток эстрогенов, которые отвечают за увлажнение половых органов. Если у женщины фертильного возраста в интимной зоне сухо, можно заподозрить гормональный сбой.
За 12-20 месяцев до менархе у девочек появляются бели со следующими характеристиками:
- прозрачные или беловатые;
- скудные;
- имеют слабый кисловатый запах.
После наступления месячных в течение года устанавливается менструальный цикл, поэтому между плановыми кровотечениями могут появляться мажущие кровянистые выделения. Если они не сопровождаются тревожными симптомами, то являются вариантом нормы.
У девушек с установившимся менструальным циклом бели меняются, в зависимости от дня цикла:
- Первая фаза цикла сопровождается скудными белями. Они водянистые, однородные, без выраженного запаха.
- Во время овуляции, которая наступает примерно в середине цикла, выделения становятся обильными, вязкими, похожи на яичный белок.
- После овуляции количество белей уменьшается, они кремообразные, белесые.
Если вагинальная слизь не соответствует дню цикла, то это не всегда является патологией. Так, бели меняются при смене полового партнера, при беременности, во время полового акта, при приеме оральных контрацептивов. Повлиять на них может нижнее белье, средство для интимной гигиены. При отсутствии воспаления такие проявления считаются нормальными.
Оральные контрацептивы провоцируют гормональные изменения в организме, поэтому выделения становятся скудными. После отмены препарата бели возвращаются в обычное состояние.

При беременности также происходят гормональные изменения, повышается кровообращение в органах малого таза и усиливается выработка слизи. Это защитная функция, благодаря обильным белям патогены быстрее вымываются и риск инфицирования плода сводится к минимуму.
Меняются выделения после родов, сначала они кровянистые, затем темного цвета, розовые и желтые. Это состояние носит название лохии, кровотечение из матки после отсоединения плаценты. Цвет слизи меняется от кровавого до желтого по мере заживления раны, и в конце концов бели становятся обычными.
При смене полового партнера происходит привыкание к его микрофлоре, поэтому бели могут становиться более обильными. Если в результате полового акта появился зуд, а слизь плохо пахнет, можно заподозрить заражение ЗППП. В таком случае женщине рекомендуют обратиться к дерматовенерологу.
Меняются бели при индивидуальной реакции на материалы, из которых изготовлено нижнее белье, прокладки и тампоны, на мыло и интимные гели, спермициды. Таким образом слизистая пытается изгнать аллерген, очиститься. Поэтому нужно исключить аллергическую реакцию.
Патологические бели возникают при воспалительных заболеваниях половых органов. В слизи появляются примеси гноя, продуктов жизнедеятельности патогенных микроорганизмов, и как следствие, бели меняются консистенцию, цвет и запах.
Желтые бели с неприятным запахом появляются при ЗППП — гонорея, хламидиоз. При трихомониазе они пенистые и обильные. Гнойный экссудат выделяется при воспалении яичников, матки и влагалища.
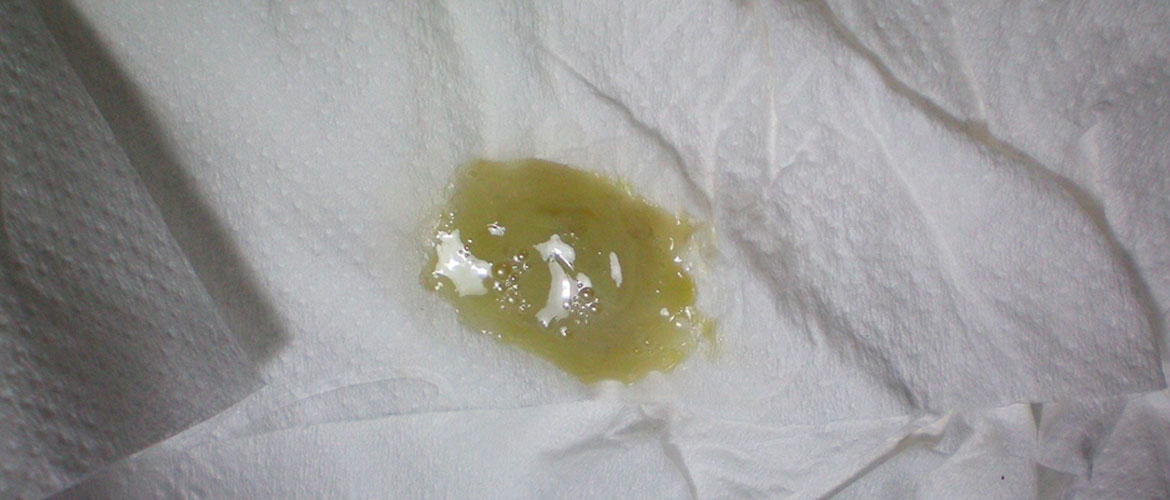
Зеленая слизь — следствие воспалительного процесса во влагалище, вызванного гонококками. При таких белях нужно как можно скорее посетить врача.
Густая слизь белого цвета с крупинками, похожая на творог — признак кандидозного вагинита или молочницы.
Коричневые бели появляются при эндометриозе, а также на фоне хронического воспаления влагалища. Данного рода выделения возникают при травмах слизистой, например, во время осмотра гинекологом или при бурном половом акте.
Серую слизь с запахом рыбы провоцирует бактериальный вагиноз. Принято считать, что вагиноз формируется при подавлении полезной микрофлоры условно-патогенными гарднереллами.
Когда начинать беспокоиться?
Изменение цвета и запаха белей не всегда говорит о развитии инфекционного заболевания. При наличии ряда тревожных признаков рекомендуется срочно посетить гинеколога:
- зуд в области половых органов, особенно во влагалище;
- покраснение половых губ, они опухают;
- выделения высыхают на коже и формируют корки;
- в слизи появляются хлопья и комочки;
- беспокоит боль внизу живота;
- нарушения менструального цикла;
- во время мочеиспускание во влагалище жжение;
- во время и после полового акта женщине больно;
- на коже или слизистых образовалась язва, появилась сыпь;
- беспокоит высокая температура тела, озноб.
Такие симптомы могут указывать на развитии вагинита или заболевания, передающегося половым путем.
Отдельно необходимо выделить кровянистые выделения, не связанные с менструацией. Они являются вариантом нормы при механической травме и в первые месяце приема оральных контрацептивов. В остальных случаях кровяная мазня — повод обследоваться.
Кровянистые выделения при беременности — патологический признак, свидетельствующий об угрозе выкидыша или о начале родов. При появлении крови беременной нужно лечь и вызвать скорую помощь.
Анализы и диагностика

По характеру белей поставить точный диагноз не сможет даже самый опытный гинеколог. Инфекция может быть смешанной, протекать латентно, поэтому для диагностики половой ЗППП обязательно проводят лабораторные анализы:
- ИФА или иммуноферментный анализ — обнаруживает антитела к инфекциям в крови;
- ПЦР анализ мазка из половых путей — обнаруживает следы ДНК патогенов в биологическом образце;
- Изучение мазков под микроскопом и проведение бакпосева с анализом на чувствительность к антибиотикам.
Патологические бели, в частности гнойные, могут быть признаком воспалительного процесса в матке и придатках. Поэтому гинеколог проводит бимануальное исследование (пальпация) половых органов. Воспаленный орган болезненный, увеличенный и уплотненный. Для подтверждения диагноза пациентку направляют на УЗИ малого таза.
К какому врачу обратиться?
Если у женщины изменились бели, ей необходимо обратиться к гинекологу. Врачи рекомендуют посещать женского врача каждые 6 месяцев, либо экстренно при появлении любого патологического симптома.
Лечить сами выделения не нужно, необходимо устранить причину их появления и они исчезнут. Поэтому терапия будет зависеть от того, какое заболевание спровоцировало появление плохой слизи.
При сифилисе и гонорее женщине назначат антибиотики и вагинальные свечи с противовоспалительным и противомикробным эффектом. Трихомониаз, хламидиоз, гарднереллез провоцируют простейшие микроорганизмы, поэтому лечение проводится при помощи противопротозойного средства.
Генитальный герпес — вирусное заболевание, его лечат противовирусными препаратами и иммуномодуляторами. Молочницу вызывает грибок, поэтому лечат его противогрибковыми таблетками и свечами.
Воспаление матки и придатков требует комплексной терапии, назначают антибиотик, нестероидное противовоспалительное средство, комбинированные вагинальные свечи. Завершают лечение физиотерапией и санаторно-курортным отдыхом.
Заболевания внутренних органов особенно опасны, так как провоцируют образование спаек и бесплодие. К лечению эндометрита и аднексита нужно относиться серьезно и проводить его своевременно.

При лечении причины патологических белей необходимо обратить внимание и на свой образ жизни. Очень важно соблюдать правила личной гигиены, подмываться утром и вечером и менять нижнее белье. Прокладки при менструации нужно менять каждые 3 часа. Нельзя пользоваться мочалками и полотенцем с другими людьми. Рекомендуется перестать жить половой жизнью до излечения.
Если эти правила плохо соблюдаются, инфекция снова попадет в половые пути после курса лечение и возникнет рецидив.
Осложнения и последствия при отсутствии лечения
Самым частым осложнением воспалительного заболевания влагалища является переход инфекции в хроническую форму. При остром воспалении микробы поражают только слизистую, но со временем они проникают в более глубокие слои. Симптомы заболевания пропадают или проявляются очень слабо, но патогены продолжают вредить организму.
Хронический вагинит постоянно обостряется, вызывает у женщины неприятные ощущения во время секса и сухость в интимной зоне. Это состояние сильно нарушает качество жизни и тяжело поддается лечению.
Инфекция во влагалище может легко проникнуть в матку через цервикальный канал. В таком случае возникает эндометрит — воспаление эндометрия. Эндометрит очень опасен для репродуктивного здоровья женщины, так как травмирует слизистую и формирует на ней рубцы. Как следствие, прикрепление эмбриона становится невозможно, диагностирует бесплодие.
Если инфекция проникает в яичники и маточные трубы, формируется аднексит. Воспалительные явления вызывает формирование спаек в фаллопиевых трубах и их непроходимость. Как следствие, яйцеклетка физически не может попасть в матку и пациентка становится бесплодной.
В особо тяжелых случаях, если женщина всячески игнорирует сильные боли, высокую температуру тела и не лечит воспаление внутренних органов, развивается абсцесс или нагноение, затем перитонит (воспаление брюшины) и летальный исход. Такое случается крайне редко, так как боли становятся невыносимыми и женщина обращается к врачу. Но вот риск развития бесплодия на фоне таких осложнений очень высок, так как абсцесс может стать причиной удаления матки или яичника.
Заключение
Вагинальные выделения в норме присутствуют у каждой женщины фертильного возраста и это является хорошим признаком, свидетельствующем о здоровье репродуктивной системы. Но если бели меняют свой цвет, запах и сопровождаются неприятными симптомами, нужно обязательно проконсультироваться с гинекологом.
Патологии женских половых органов нужно лечить сразу же, иначе они обязательно скажутся на репродуктивной функции женщины. Вылечить непроходимость маточных труб и плохой эндометрий во много раз сложнее, чем острый воспалительный процесс или венерическое заболевание.
ТОП-5 проверенных клиник венерологии
Источники
Читайте также:


