Боль справа отдающая в кость
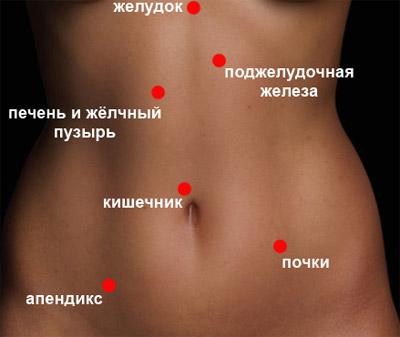
Органы, находящиеся с правой стороны
В правом боку находятся важные внутренние органы, патологии которых могут спровоцировать возникновение болей:
- Печень.
- Часть диафрагмы.
- Часть кишечника.
- Желчный пузырь.
- Червеобразный отросток.

Что может болеть в боку с правой стороны
Боли в правом боку могут возникать на фоне травм и различных болезней органов брюшной полости. Вызвать болевой синдром могут также заболевания нервной системы, а также патологии костно-мышечной системы. Определенные болезни проявляют себя болями справа различного характера и локализации.
Сильная боль под ребрами возникает при нарушении работы желчного пузыря. Болит бок с правой стороны при желчнокаменной болезни. Хронический холецистит сопровождается тянущими постоянными болями в правой части под ребрами. Резкой болью характеризуется холецистит в острой форме. В этом случае дополнительным симптомом является привкус горечи во рту. Очень часто, когда болит правый бок, повышается температура и возникает тошнота. В тяжелых случаях боль становится нестерпимой и начинается рвота, которая не приносит облегчения.
Кроме этого, под ребрами в правой части возникает боль при панкреатите в острой форме. При этом болевой синдром носит опоясывающий характер. Такое состояние приводит к резкому ухудшению состояния, поэтому требуется срочная госпитализация.

Болезненные ощущения в подреберье с правой стороны могут быть связаны с патологиями печени. При этом характер боли может быть различным. Если болевой синдром связан с токсическим отравлением, к примеру, алкоголем, дополнительным симптомом является резко выраженная слабость. Часто возникает изжога и полностью пропадает аппетит. Кроме этого, постоянные боли в зоне ребер с правой стороны могут быть связаны с циррозом печени или кистозными образованиями в органе.
Рези под ребрами справа могут появляться при нарушении пищеварения. Дополнительными симптомами при этом являются повышенное газообразование и диарея. Если интенсивные боли возникают периодически и носят схваткообразный характер, можно заподозрить развитие колита.
Появление боли справа со стороны спины довольно сложно связать с определенным заболеванием. Для диагностики нужны лабораторные анализы и аппаратные исследования. Такая необходимость вызвана тем, что в зону правого бока со стороны спины болевые ощущения могут иррадиировать при патологиях дыхательной системы, заболеваниях желудочно-кишечного тракта, а также мочевыделительной и половой систем. Кроме того, спровоцировать боли в правом боку могут различные неврологические нарушения.

На уровне талии справа вызвать болевые ощущения могут различные патологии. По их интенсивности можно предположить причину:
- Легкая тянущая боль может свидетельствовать о скоплении токсинов в кишечнике.
- Тупая боль, которая удерживается длительное время, свидетельствует о хронических болезнях органов брюшной полости.
- Схваткообразная боль различной интенсивности свидетельствует о спазмах кишечника.
- Острая и резкая боль указывает на обострение болезней печени, развитие желчнокаменной болезни или аппендицита.
- Ноющая, постоянно присутствующая, умеренно выраженная боль является признаком хронического холецистита или воспаления толстой кишки.

Наиболее часто болит правый бок по следующим причинам:
- При повреждении мышц и сухожилий.
- При проблемах с позвоночником.
- При нарушениях в работе внутренних органов, расположенных в тазовой и абдоминальной области.
- При повреждении мышц дополнительно появляется ограничение подвижности и все движения становятся болезненными. Также может наблюдаться опухание отдельных участков правого бока и появление спазмов. Болевые ощущения снижаются при отдыхе в определенном положении и при прикладывании холодных и горячих компрессов.
Проблемы с позвоночником очень часто возникают на фоне развития остеохондроза. Данное заболевание характеризуется тем, что происходят изменения хрящевой ткани. Это приводит к защемлению нервных корешков. В этом случае болевые ощущения могут иррадиировать в любую область туловища. Кроме того, вызвать боли в пояснице справа может спондилоартроз, который характеризуется патологическими изменениями в суставах позвоночника.

Распространенными патологиями, вызывающими боли в правом боку в области поясницы, являются:
Заболевания правой почки. Дополнительно может наблюдаться затруднение мочеиспускания, повышение температуры.
Язвенный колит, который сопровождается спазматической болью и нарушением процесса пищеварения.
У женщин боли в пояснице справа могут возникать на фоне различных гинекологических проблем. Наиболее частой причиной является эндометриоз. При беременности также могут появляться боли в пояснице, но они являются физиологическими и связаны с увеличением размера матки.
Иррадиировать в поясницу боли могут при воспалении желчного пузыря и возникновении проблем с печенью. В этом случае состояние человека значительно ухудшается.
Болью справа внизу живота наиболее часто проявляет себя приступ аппендицита. При этом болевые ощущения могут через некоторые время затихать, но никогда не исчезают. Болевой синдром может усиливаться при ходьбе и ослабевает, когда человек ложится на правый бок. При остром аппендиците возникает однократная рвота и лихорадка.
Кроме этого, боли справа внизу живота часто связаны с другими причинами:
- гинекологическими заболеваниями у женщин;
- патологиями печени и желчного пузыря. Как правило, в этом случае наблюдаются ноющие или острые боли. Печеночные колики могут отдавать в спину или поясницу;
- заболеваниями мочевыделительной системы. При острых формах отмечаются резкие боли.

Возможные заболевания, когда болит правый бок
Наиболее сильные боли в правом боку могут вызывать патологии желчного пузыря. Среди них острый и хронический холецистит, а также желчнокаменная болезнь и её осложнение – желчная колика.
При желчнокаменной болезни острые боли в правом боку возникают только при движении камней. Невыносимый болевой синдром наблюдается, когда камень закупоривает выход из желчного пузыря. На фоне этого возникает тошнота и многократная рвота, которая не приносит облегчение. Такие боли невозможно снять никакими медикаментозными препаратами, и они не ослабевают ни при каком положении тела.
Резкие опоясывающие боли (и справа, и слева) сопровождают приступ острого панкреатита. Такая патология наиболее часто возникает на фоне злоупотребления алкоголем, а также приема жирной, пряной и жареной пищи.
Боли в правом боку вызываются различными патологиями кишечника. Наиболее часто они связаны с воспалением обводной или слепой кишки. В этом месте обычно локализуется боль при остром приступе аппендицита, который требует немедленной госпитализации и проведения операции. Дополнительно любые сбои в работе кишечника сопровождаются расстройством стула. При этом в каловых массах могут обнаруживаться слизь и кровь, а также наблюдается вздутие живота вследствие повышенного газообразования. Опасной патологией является болезнь Крона, она часто вызывает резкие боли справа, и ее легко спутать с приступом аппендицита.
Боли в правом боку возникают при гинекологических патологиях у женщин. Очень часто резкие болевые ощущения провоцирует перекрут ножки кисты яичника и внематочная беременность, которая несет угрозу жизни женщины.
Тянущие, ноющие и колющие боли являются частым симптомом образования опухолей в кишечнике. Но при этом болевой синдром усиливается постепенно. Заметным он становится на поздних стадиях. Это связано с увеличивающимся давлением опухоли на близлежащие ткани.

Диагностика по симптомам и характеру боли
Сильные боли справа могут указывать на угрозу жизни, поэтому требуют срочного медицинского вмешательства.
Можно выделить следующие заболевания, которые характеризуются резкими болями с правой стороны:
Аппендицит. Приступ может вначале проявляться ноющей болью невысокой интенсивности, но через некоторое время болевые ощущения нарастают и становятся невыносимыми. Болевой синдром усиливается при малейшем изменении положения тела.
Острый холецистит. В этом случае острая боль возникает в правом боку под ребрами, иногда она носит схваткообразный характер. Со временем интенсивность боли меняется, но состояние улучшается незначительно. Повышается температура и появляется рвота.
Кишечная непроходимость. Боли носят спастический характер и постоянно нарастают.
Ущемление грыжи передней брюшной стенки. Обычно это связано с разовой повышенной физической нагрузкой.
Почечная колика, которая может указывать на движение камней по мочеточникам. Интенсивность болевых ощущений очень высокая.
Перфорация язвы желудка. Боли возникают внезапно и являются очень острыми.
Острый панкреатит. Боли носят опоясывающий характер и могут иррадиировать в любое место. Дополнительно возникает многократная рвота.
Если боль возникает периодически и бывает разной интенсивности, необходимо как можно скорее пройти диагностику в медицинском учреждении. Как правило, изначально рекомендуется обращаться к терапевту. Только после осмотра и сдачи лабораторных анализов может быть дано направление к врачу той или иной узкой специализации.
Когда периодически возникают несильные боли в правом боку под ребрами, которые связаны определенным образом с пищеварением, а также сопровождаются изжогой, отрыжкой, снижением аппетита, можно напрямую обратиться к гастроэнтерологу.
Когда боль наблюдается внизу живота у женщин и сопровождается неприятными выделениями или прочими специфическими симптомами, рекомендуется посетить в срочном порядке гинеколога. Это позволит предотвратить серьезные последствия, к примеру, бесплодие.
Лечение и профилактика
Лечение боли справа связано с лечением патологии, вызвавшей болевой синдром. Самостоятельно принимать какие-либо медикаментозные препараты категорически запрещается. Безусловно, при назначении курса лечения доктор позаботится о том, чтобы снизить интенсивность болевых ощущений.
Профилактика боли справа заключается в том, что нужно взять за правило проходить регулярные медицинские осмотры. Они позволят обнаружить на ранней стадии развитие заболеваний, которые протекают бессимптомно. Благодаря этому может быть проведено своевременное лечение.

Очень важно заботиться о повышении иммунитета. Для этого нужно сбалансировать питание, отказаться от вредных привычек. Алкоголь и курение способны снизить природные защитные реакции. Если основная работа связана с сидячим образом жизни, то вне ее необходимо проявлять физическую активность. Кроме этого, необходимо научиться полноценно отдыхать. Спать нужно не менее 7-8 часов на удобном спальном месте. Лучше отдавать предпочтение ортопедическим матрасам. Помещение перед сном предварительно нужно проветривать. Важно следить за своим эмоциональным состоянием. Доказано что стрессы и нервные перенапряжения способны спровоцировать серьезные патологии.
Видео по теме
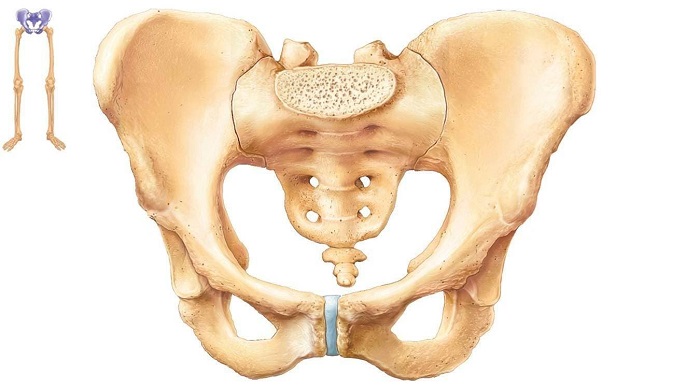
Подвздошная кость – это одна из парных костей тазового кольца. Она соединяется с крестцовым отделом позвоночника с помощью малоподвижного сустава. С её помощью осуществляется крепление нижних конечностей к позвоночному столбу. В нижней латеральной части располагается вертлужная впадина, являющаяся составной частью тазобедренного сустава.
Если подвздошная кость болит, то для постановки точного диагноза потребуется провести несколько обследований. Потенциальными причинами появления болевого синдрома могут стать как патологические изменения в самой кости, так и поражения окружающих тканей. Это могут быть заболевания полости малого таза, опухоли брюшной полости, остеохондроз и изменение осанки, повышение внутрибрюшного давления, повреждения мышц, связок и сухожилий.
В этом материале рассказано про самые распространенные заболевания, которые сопровождаются болевым синдромом в области подвздошной кости. Помимо потенциальных причин рассказано про способы диагностики, клинические проявления, возможности современного эффективного лечения без применения небезопасных фармаколочгеиские препаратов.
Может ли болеть подвздошная кость
Первый и самый важный вопрос: а может ли болеть подвздошная кость, или это отраженные неприятные ощущения? Как определить и к какому врачу обратиться при появлении подобного клинического симптома?
Начнем с первого вопроса: подвздошная кость может болеть сама по себе. Она состоит из плотной ткани костных трабекул, покрытых снаружи надкостницей. В ней располагаются кровеносные сосуды и нервные окончания. Поэтому любые патологические изменения кости с нарушением целостности надкостницы приводят к тому, что человек испытывает серьезный болевой синдром. Среди потенциальных причин можно назвать сильные ушибы с образованием гематомы внутри надкостницы, трещины и переломы кости.
Непосредственно в костной структуре могут возникать разные деформации. Это может быть остеопороз, остеомаляция и остеонекроз. Все три состояния отличаются тем, что происходит распад костной структуры, внутри неё образуются участки разреженного вещества, вымывается кальций. Кость становится хрупкой и подверженной травматическому разрушению даже при небольшой нагрузке.
Еще одна распространённая группа причин, по которым болит непосредственно подвздошная кость – опухолевые процессы. Это могут быть полостные внутрикостные кисты, заполненные кровью и лимфатической жидкостью. Постоянно протекающий в них воспалительный процесс провоцирует отечность ткани надкостницы и боль. Онкологические новообразования довольно быстро метастазируют в расположенные рядом костные структуры. Также не редко встречается и рак самой кости – остеосаркома.
Далее рассмотрим другие потенциальные причины появления болевых ощущений в области подвздошной кости.
Причины, почему болит подвздошная кость
Давайте рассмотрим, почему болит подвздошная кость, если сама по себе она не подвергалась травматическому или иному патологическому воздействию. Чаще всего болит в области подвздошной кости при поражении других структур опорно-двигательного аппарата.
Распространенные причины того, что болит подвздошная кость – это:
- поражения тазобедренного сустава (деформирующий остеоартроз, некроз головки бедренной кости, неправильное её положение в полости вертлужной впадины, искривление нижних конечностей, артрит и т.д.);
- разрушение крестцово-подвздошного сустава (деформирующий остеоартроз, смещение, образование остеофитов, перекос костей таза, симфизит и т.д.);
- патологии пояснично-крестцового отдела позвоночника (дегенеративные дистрофические изменения в межпозвоночных дисках, грыжи, протрузии, смещение тел позвонков относительно друг друга, спондилоартроз, болезнь Бехтерева и т.д.);
- патологические изменения в окружающих кость мышцах, наиболее часто встречается синдром подвздошной и грушевидной мышц (в последнем случае происходит ущемление седалищного нерва, что дает сильнейший болевой синдром);
- повреждения сухожильного и связочного аппарата в области гребня и других поверхностей;
- патологии внутренних органов малого таза и брюшной кости (цистит, колит, вздутие кишечника, аднексит, простатит, камень в мочеточнике и т.д.).
Обнаружить точные причины того, почему болит подвздошная кость, может только опытный доктор с помощью специальных методов обследований.
В первую очередь, если появляются подобные болевые ощущения, на прием нужно обращаться к ортопеду. Этот специалист при первичной осмотре уже сможет исключить ряд заболеваний. Затем он назначит обследования, которые позволят поставить точный диагноз и назначить эффективное и безопасное лечение.
Самостоятельно заниматься диагностикой при подобных клинических проявлениях не стоит. Вы вряд ли в силу субъективного восприятия сможете отличить соматическую патологию кишечника или придатков матки от разрушения самой кости или иррадиации боли из пояснично-крестцового нервного сплетения.
Подвздошная кость болит с правой или с левой стороны
Болит подвздошная кость справа или слева – это не имеет значения для постановки диагноза в принципе. Топография болевых ощущений может лишь указывать на расположение очага патологических изменений.
Например, если болит правая подвздошная кость по причине поражения корешкового нерва на фоне дегенеративного дистрофического разрушения межпозвоночного диска и снижения его высоты. В этом случае диагноз будет: пояснично-крестцовый остеохондроза на стадии протрузии. А вот то, что подвздошная кость болит с правой стороны, будет обозначать, что топография дегенерации межпозвоночного диска находится именно с этой стороны. Соответственно при разработке курса мануальной терапии доктор сделает упор на тщательную проработку именно этого сегмента.
Если болит подвздошная кость слева по причине деформирующего остеоартроза, то диагноз будет составляться соответствующим образом. В карточке больного будет записано, что у него левосторонний деформирующий остеоартроз 1-ой, 2-ой или 3-ей степени.
Если левая подвздошная кость болит по причине поражения органов брюшной полости, то топография патологического процесса имеет значение только в тех случаях, когда поражаются парные органы. Это мочеточники, придатки матки (трубы, яичники). В случает поражения участка толстого кишечника может устанавливаться диагноз воспаление обычной кишки, сигмовидной, подвздошной и т.д.
Не важно, подвздошная кость болит с левой стороны или с правой, постановка точного диагноза потребует детальной диагностики и исключения целого ряда патологических изменений. Поэтому важно как можно быстрее обратиться к врачу при появлении симптомов на ранней стадии заболевания. Это позволит начать своевременное лечение и исключить вероятность развития осложнений.
При появлении неприятных ощущений в области костей таза необходимо обращаться к ортопеду, неврологу, вертебрологу. Эти специалисты смогут разобраться в потенциальных причинах развития болевого синдрома. В случае необходимости они назначат консультацию андролога, гинеколога, гастроэнтеролога, невролога и других узких специалистов.
Диагностика заболеваний
Если болит гребень подвздошной кости справа или слева, то нужно провести тщательную дифференциальную диагностику. Уже в ходе первичного осмотра опытный врач ортопед исключит разные патологические изменения и даст рекомендацию по проведению только тех исследований, которые необходимы в вашем клиническом случае.
Как правило, если гребень подвздошная кость болит, то обследования начинают с:
- проведения рентгенографического снимка обзорного типа (включает в себя все кости таза, пояснично-крестцовый отдел позвоночника и тазобедренный сустав – позволяет исключить деформирующий остеоартроз, разрушение подвздошно-крестцового сустава, травматические поражения костной структуры и т.д.;
- УЗИ внутренних органов брюшной полости и малого таза;
- МРТ обследования всех структур таза.
Если в этом есть необходимость, то проводят такие исследования кишечника, как ректороманоскопия или колоноскопия. Также показана консультация нефролога, гинеколога и уролога.
Если гребень подвздошной кости болит слева, то рекомендуем начинать обследования с рентгенографического снимка пояснично-крестцового отдела позвоночника. Чаще всего такая локализация болевых ощущений присуща остеохондрозу и его осложнениям. А при правосторонней локализации и остром болевом синдроме, сопровождающемся тошнотой и головокружением рекомендуем как можно быстрее обратиться на приём к хирургу. Это может быть приступ острого аппендицита.
Лечение боли в области подвздошной кости
Сама по себе боль не является заболеванием. Это всего лишь клинический симптом, который указывает на развитие того или иного патологического изменения в тканях. Поэтому, если болят подвздошные кости таза, то необходимо сначала установить точный диагноз и только после этого начинать проводить лечение.
Очень часто пациенты жалуются на то, что болит подвздошная кость слева при ходьбе, для опытного мануального терапевта иди ортопеда это означает, что патологию нужно искать либо в опорном механизме, либо в мышечном каркасе. Поскольку болевые ощущения возникают исключительно при ходьбе, то обследуют тазобедренный и подвздошно-крестцовый сустав, грушевидную и подвздошную мышцу.
После постановки диагноза деформирующий остеоартроз 1 – 2 стадии назначается курс мануальной терапии. Он может включать в себя:
- остеопатию – для улучшения процессов микроциркуляции крови и лимфатической жидкости в очаге поражения хрящевой синовиальной ткани;
- массаж – достигается расслабление чрезмерно напряженных мышц и восстанавливается капиллярное кровоснабжение пораженных участков;
- лечебную гимнастику – запускается усиленный обмен веществ, восстанавливается диффузное питание хрящевой ткани;
- кинезиотерапию – необходима для восстановления тонуса окружающих сустав мышц;
- физиотерапию – для ускорения регенерационных процессов;
- иглоукалывание – для воздействия на биологически активные точки на теле человека для активации скрытых резервов организма для запуска процесса восстановления.
- также может быть показана лазерная терапия, электромиостимуляция и многие другие методики.
Очень важно своевременно начинать лечение синдрома грушевидной мышцы. В её толще проходит туннель, в котором располагается седалищный нерв. Это самый крупный нерв, отвечающий за иннервацию нижних конечностей. Если синдром грушевидной мышцы не лечить, то в области туннеля будет образовываться рубцовые деформации ткани. Седалищный нерв будет подвергаться постоянному давлению. Это может запустить процесс атрофии нервного волокна. При нарушении иннервации восстановить её будет очень сложно.
Не используйте для лечения боли в области подвздошной кости нестероидные противовоспалительные препараты. Они причиняют вред здоровью. В первую очередь они подавляют воспалительный процесс и тем самым маскируют течение и прогрессирующе развитие основного заболевания. Также огни негативно сказываются на системе кроветворения. Снижают продукцию эритроцитов и увеличивают время агрегации тромбоцитов. Нестероидные противовоспалительные препараты при длительном приеме способы разрушать костную и хрящевую ткань. Поэтому не стоит ими злоупотреблять. Выпейте таблетку обезболивающего средства только в том случае, если прямо сейчас нет возможности обратиться к врачу. И постарайтесь попасть на прием к специалисту в ближайшее время.
Имеются противопоказания, необходима консультация специалиста.
![]()
Женщина, 40 лет, рост 165, вес 74 кг, одни роды.
Три года назад начало побаливать справа в тазу 2-3 раза в месяц. Сначала пошла по гинекологам, сказали по их части болеть не должно, есть аденомиоз не большой, РДВ норма. Через год боли усилились уже несколько раз в неделю, тупые, ноющие справа в тазу, но не длительные и проходящие после сна, случайно обнаружен субфибралитет37-37,2.Опять пошла по всем врачам. Анализ крови норма( чуть повышены лимфоциты относительные- 41 (норма 39 ) и соотвествеено на 1 процент снижены нейтрофилы. Абсолютные показатели в норме (такой анализ лет 5 подряд), соэ 6, лейкоц.5.8,ер.4,3, гемогл.120. Билирубин, мочевина норма, ревмопробы отрицательные, моча- норма, ттг - норма, спид, гепатит, Вассермана- отрицательные, алт, аст- норма, фибриноген в -отрицательно. Узи внутренних органов июль 2015, март - 2016 норма.
Боли справа в тазу тупые, ноющие еще участились, при чихе лежа на спине, прострел справа в пояснице, все время до последнего лечения( сейчас когда чихаю не болит).МРТ поясницы декабрь 2015 - дегенеративные изменения позвоночника, портузия l5s1 -6, 3мм. МРТ таза - аденомиоз задней стенки матки, матка не увеличина, форма грушевидная.МРТ загружу попозже. Так я с болями прожила еще год, после сна всегда было лучше, к вечеру боль усиливалась.
.Декабрь 2016- 28 декабря после корпоратива вышла в одном платье на улицу, 29 сдача мукулатуры.30 декабря прострел поясницы, не поднялась с постели 4 дня и решила что все это время меня болела все таки спина.Начало января - боль все нарастала и нарастала, не смогле совсем сидеть, тупая ноющая боль( как зубная) по ощущениям на 3-4 см справа от позвоночника там где крестец связывается связками с подвздошной костью, лечение амбулаторно диклофенак, мидостад, гель деклак, боль начала отдавать в ногу сзади до подколенной ямки и спереди до колена по центре ноги, ближе внутрь. Легла в вертебрологическое отделение. Там был поставлен диагноз- остеохондроз. Так как наклон вперед, если медленно, выполнить могла. Синдром Лагеса - правая нога(больная) отрицателный, когда поднимали левую ногу- боль была справа в пояснице. Снижен коленный рефлекс правой ноги, больше мне ни чего не проверяли(4 невролога).
Две недели в больнице проведено лечение: диклофенак, Дексометазон, амитриптилин, тавегил -5 капельниц, дальше5 дней ноотропная терапия, электрофорез ледокаин и витамин В , масаж, три раза мануальная терапия. Стало лучше в пояснице на день 5-ый, но пошла гуляющая боль по всей правой ноге, и как то особенно болело крыло правой подвздошной кости, отдавало в правый суглоб, но не вглубь, а сверху, там по ощущениям какие то сухожилья, аж до колена в колено и под колено. Гуляющая какая то боль по всей правой ноге, но все таки к концу лечения она поутихла.
18 февраля выписана домой с незначительным улучшением. Дня 4 нормально себя чувствала, начала делать очень легкую ЛФК, лежа на спине, таз пристает к поверхности, поочередно поднимала сгиная в коленях ноги, и много ходила. Дня через два боль вернулась, в пояснице сзади на связке крестца и подвздошной кости, дальше заходит в таз и выходит как бы с суглоба на верх и спереди по центру ноги до колена сверху и влево внутрь. Снова появилась боль сзади при сидении больше 5 минут и стоянии болше 15 минут. Хожу , такое ощущение что клинит в ногу, то в суглоб то в колено и что то там тянет. Особенно неприятные ощущения в правой подвздошной кости в самом ребре, что выступает спереди таза. Боль НПВС не снимается, и не снималась изначально. Пью месяц амитриптилин, но боль наростает, и не дает жить. Сделала снова МРТ поясницы и МСКТ таза и тазобедренных суставов, снимки сегодня выложу, портузия l4 и l5 4.4 мм( я ее не вижу, но я не врач) и l5 s1 5,3 мм. Была у нейрохирурга , сказал оперировать там нечего, и таких сильных болей быть не должно.
Очень устала от изнуряющей боли , была надежда что психосоматика, но боль такая явная и изнурительная, бывают прострелы при поворотах туловища.Помогите разобраться пожалуйста и прокоментируйте мскт( а то оно мне оно не очень нравится), хотя по описанию норма.Есть ренген таза до лечения, если надо- выложу. Заранее всем благодарна всем, кто откликнется. Я из Украины, если что, простите за орфографию.Извените, что долго и сумбурно, очень надеюсь на помощь, спасибо.

Когда говорят о болях в правом боку, нередко подразумевают разные состояния и болезни, связанные с той или иной локализацией и причиной.
Проблема может быть обусловлена травмой, острым воспалительным процессом, обострением хронического заболевания и некоторыми другими причинами. В любом случае, когда пациента беспокоит ноющая боль в правом боку, врач обязательно проведет диагностические мероприятия для исключения патологий, требующих незамедлительной медицинской помощи.
Существует ряд признаков, позволяющих понять характер изменений в организме, приведших к состоянию, когда у пациента ноет в правом боку.
Характер боли
Боль в правом боку имеют несколько признаков, помогающих определить ее причину. По интенсивности и характеру выделяют такие виды:
- острая боль, для которой характерно внезапное начало, интенсивность – симптом печеночной колики при желчнокаменной болезни;
- тупая боль возникает постепенно, сохраняется долго — бывает при хронических заболеваниях органов брюшины;
- ноющая слабоинтенсивная боль бывает при хроническом воспалении слизистой оболочки толстого кишечника (колит) и желчного пузыря (хронический холецистит);
- схваткообразная боль характеризуется периодами высокой и низкой интенсивности — возникает вследствие спазма в кишечнике.
По локализации болевого синдрома выделяют:
- боль в подреберье – справа расположены печень и желчный пузырь, поэтому заболевания этих органов вызывают боль в верхнем отделе живота и под реберной дугой;
- боль в среднем отделе живота – проявление патологии в восходящей ободочной кишке толстого кишечника (колит);
- боль в нижнем отделе живота появляется при заболеваниях органов: аппендикса (аппендицит), яичников и их придатков у женщин (аднексит, оофорит), воспаления слепой кишки, у мужчин боли внизу живота справа также появляются из-за ущемления паховой грыжи;
- боль на уровне пупка сопровождает воспаление тонкого кишечника (энтерит);
- боль в правом боку сзади может быть проявлением плеврита нижних отделов грудной клетки (воспаление плевры, выстилающей легкие и грудную клетку) или абсцесса печени (гнойный очаг).
На появление боли могут влиять провоцирующие факторы:
- прием пищи: жареные и жирные блюда провоцируют приступы боли при желчнокаменной болезни и гепатите (воспаление печени);
- травмы: сильный удар, сотрясение печени и желчного пузыря сопровождаются острой болью, что может говорить о разрыве органа;
- физические нагрузки: колющая боль при ходьбе, беге, прыжках говорит о возможном перитоните (воспалении ткани, выстилающей органы брюшины).
Причины боли в правом боку: возможные заболевания
Боль в боку может быть острой или ноющей, постоянной или возникающей периодически, проходящей самостоятельно, или же длительно сохраняющейся, несмотря на принятые меры. Боль может менять свой характер: тупая внезапно обостриться и стать резкой и сильной и, напротив, острая боль перейти в ноющую небольшой интенсивности. Обо всем этом следует рассказать врачу.
Поскольку ситуация, когда ноет правый бок, может оказаться критической, откладывать визит в больницу нельзя, а при резких болях, особенно в случае повышения температуры тела, общей слабости, снижения артериального давления, учащения пульса необходимо обратиться за медицинской помощью незамедлительно.
- Желчнокаменная болезнь – заболевание, для которого характерно образование камней в желчном пузыре и протоках. Боль при желчнокаменной болезни чаще тупая, ноющая, отдает в правую лопатку и плечо. Наблюдается усиление боли при стрессах, нарушении диеты, тряске, резкой смене погоды. При прогрессировании болезни отмечается интенсивная, режущая, колющая боль в правом боку сверху, иррадиирующая в область правой лопатки, плечо. такой болевой приступ называют желчной коликой. Во время приступа больные беспокойны, мечутся, кричат или стонут. Может возникать рвота, тошнота.
- Гепатит – острое или хроническое воспаление печени, вызываемое вирусами, злоупотреблением алкоголем, аутоиммунными заболеваниями, токсинами. Для любого гепатита характерна бледность, слабость, небольшое повышение температуры тела, снижение массы, плохой аппетит, желтушность кожи, кожный зуд, боль в правом боку под ребрами.
- Холецистит (бескаменный) – воспаление желчного пузыря. Основной симптом холецистита – боль в области правого подреберья. Усиливается при употреблении обильной острой, жирной пищи, алкоголя, газированной воды. Может отдавать в правое плечо, лопатку. У большинства больных сопровождается рвотой, тошнотой, отрыжкой горьким, кожным зудом.
- Дискинезия желчевыводящих путей (ДЖВП) – нарушение проведения желчи в кишечник. При гипотонии желчного пузыря боли в правом боку обычно ноющие, постоянные, иногда проявляются только ощущением тяжести под ребрами справа. Возникают через час после еды. Больные при этом могут чувствовать тошноту и слабость. При гипертонии желчного пузыря отмечаются боли в правом боку под ребрами и около пупка, по характеру сильные, приступообразные, режущие, похожи на желчную колику. Появляются через полчаса после еды. Чаще всего ДЖВП сопровождает течение холецистита.
- Язва двенадцатиперстной кишки. Основной симптом – боль в правом боку живота сверху. Она может быть ноющей, схваткообразной, режущей, иногда слабой, тупой. Для язвы характерны периодические боли, появление которых сменяется периодом относительного покоя. Сопутствующие симптомы: изжога, отрыжка, тошнота и рвота, запор.
- Дуоденит сопровождается ноющей болью в правом боку под ребрами через два часа после еды. Боль может иррадиировать (отдавать) в правую лопатку, спину, может быть опоясывающей. Также больных может беспокоить рвота, изжога, отрыжка горьким, слабость, потливость, понос.
- Гастрит. Для него характерны тупые несильные периодические боли в правом боку под ребрами и грудиной, появляются чаще через два часа после еды, или натощак утром. Больные жалуются на снижение аппетита, отрыжку кислым воздухом, запор или понос.
- Диафрагмальная грыжа — это смещение части пищевода, верхнего отдела желудка, иногда кишечника через отверстие в диафрагме в грудную полость. При данном заболевании может быть опоясывающая тупая боль, которая появляется после обильной еды, при кашле, в положении лежа. Уменьшают боль отрыжка, глубокий вдох, рвота.
- Гломерулонефрит – воспаление почек иммунного происхождения. Болеют чаще дети и молодые люди. При гломерулонефрите боль чувствуется в правом и левом боку, в пояснице, что сопровождается повышением температуры тела, выделением красной мочи. Больные жалуются на одышку, повышение артериального давления, появление отеков на лице по утрам. При отсутствии отеков может увеличиваться масса тела из-за задержки жидкости в организме.
- Пиелонефрит – инфекционное воспаление почек. Боль при пиелонефрите возникает чаще с одной стороны. Если поражена правая почка, то ноющая сильная боль отмечается в правом боку сзади, в пояснице, может болеть в правом боку живота снизу. Основные проявления пиелонефрита: повышение температуры тела вечером, болезненное мочеиспускание, постоянная жажда, бледность с темными кругами под глазами, утренние отеки на лице, головная боль, может быть рвота. Моча выделяется с неприятным запахом, мутная.
- Мочекаменная болезнь проявляется ноющими, тупыми болями в области поясницы, учащенным мочеиспусканием, примесью крови в моче, особенно после физической нагрузки. Прохождение камня из почек по мочеточнику сопровождается сильной острой болью, отдающей в поясницу — больной беспокоен, мечется. Так возникает почечная колика.
- Энтерит – воспаление слизистой оболочки тонкого кишечника. Боли в правом боку снизу (в правой подвздошной области) появляются при поражении подвздошной кишки. При энтерите по характеру боль может быть постоянной или приступообразной. Сопровождается урчанием в животе, вздутием, поносом.
- Аппендицит начинается с появления острой боли, чаще в правом боку под ребрами. Постепенно боль спускается в область пупка, а затем вниз в подвздошную область. Одновременно повышается температура, может быть тошнота и рвота, слабость и снижение аппетита.
- Паховая грыжа справа сопровождается преходящей острой болью в правом боку и паху, которая появляется после физического напряжения и поднятия тяжестей, отдает в ногу. Кроме того, во время приступа боли в правом боку снизу появляется выпячивание, исчезающее в положении лежа.
- Панкреатит – острое или хроническое воспаление поджелудочной железы. Характеризуется появлением приступов опоясывающей интенсивной боли, сопровождаемой рвотой, не приносящей облегчения. При поражении головки поджелудочной железы боль беспокоит в правом боку. Также наблюдается потемнение мочи, желтуха, светлый (почти белый) кал, кожный зуд.
- Внематочная беременность приводит к возникновению в начале непостоянной боли внизу живота, на фоне которой могут появиться кровянистые выделения из половых путей. Чем дольше развивается беременность, тем сильнее становится боль, начиная отдавать в лопатку и прямую кишку. Если происходит разрыв трубы, это сопровождается очень резкой болью и внутренним кровотечением, что часто приводит к потере сознания.
- Аднексит – воспаление яичников и маточных труб. При этом заболевании возникает приступ острой боли внизу живота справа или слева, может отдавать в поясницу. Приступ очень похож на почечную колику. Хронический аднексит может послужить причиной боли в правом боку при половом акте.
- Апоплексия (разрыв) яичника приводит к появлению резкой боли внизу живота, которая может сопровождаться тошнотой и рвотой, потерей сознания. Апоплексия яичника очень часто возникает в середине менструального цикла (при овуляции). Спровоцировать разрыв может половой акт или физическая нагрузка.
- Киста яичника (эндометроидная) проявляется возникновением ноющей постоянной боли внизу живота, усиливающейся во время менструации. При разрыве, перекруте или нагноении кисты больные ощущают кинжальную резкую боль.
Диагностика
Диагностические мероприятия начинаются с физиакального осмотра и опроса пациента.
При постановке диагноза учитывается:
- характер и интенсивность, течение болевого синдрома;
- его локализация;
- общий анамнез пациента;
- поведение больного во время активизации неприятных ощущений;
- дополнительная симптоматика и ее проявления;
- принимает ли пациент какие-либо медицинские препараты.
В качестве инструмента дифференциальной диагностики используют аппаратные методы визуализации:
- рентген;
- УЗИ – обследуется гинекология, урология, кишечник;
- МРТ – для исключения дивертикулитов, диагностики новообразований различного характера, грыж и опухолей позвоночника, изменений в суставных головках тазобедренного сустава;
- лапароскопические и общеполостные диагностические оперативные вмешательства.

Как лечить боль в правом боку и что делать?
Так как боль в правом боку — это симптом, то и лечить надо не ее, а ту болезнь, что ее спровоцировала. Как часто мы принимаем анальгетики или спазмолитики в любой ситуации. И как часто потом хирурги или гинекологи бранят пациентов за то, что те не сразу обратились за помощью. А ведь любую болезнь легче лечить в самом начале, а не на этапе развития тяжких осложнений.
При лечении описанных заболеваний используются все методы, доступные в современной медицине:
- отказ от жирного, жареного, острого — при болезнях желчного пузыря;
- исключение грубой клетчатки, пряностей — при заболеваниях кишечника;
- полный голод в течение нескольких дней — при остром панкреатите;
- при воспалениях в любой области — антибиотики;
- при онкологических заболеваниях — лучевая, химио- и радиотерапия;
- при опоясывающем лишае — противовирусные препараты, единственно эффективные при этой патологии;
- спазмолитики и анальгетики — всего лишь как элемент комплексного лечения;
Хирургическое вмешательство — как крайняя, а иногда и единственно эффективная мера борьбы с патологией:
- аппендицитом;
- перекрутом ножки опухоли яичника;
- его апоплексией;
- внематочной беременностью;
- желчнокаменной болезнью;
- некоторых формах болезни Крона;
- опухолях фатерова соска.
Вопрос, почему болит правый бок, не имеет однозначного ответа. Причин этому явлению – множество – от нарушений работы желчного пузыря, кишечника и печени, до воспаления половых органов. Поставить диагноз точно поможет полное обследование и диагностика.
Читайте также:


