Болезнь нет мышц врожденно
Врожденные миопатии – это редкие мышечные заболевания, присутствующие при рождении ребенка, которые являются результатом генетических дефектов.
Существует множество видов врожденных миопатий, но большинство из них имеют общие черты, включающие отсутствие мышечного тонуса и слабость.
Что такое врожденные миопатии?
Другие симптомы врожденных миопатий включают проблемы с кормлением и дыханием, а также проблемы со скелетом – искривление позвоночника, слабые кости и проблемы с бедрами. Первые признаки присутствия врожденных миопатий могут проявляться еще в утробе, чаще - в младенчестве, реже – в детстве.
Достоверных данных о распространенности врожденных миопатий среди населения нет. Данные о смертности среди пациентов с врожденными миопатиями существенно различаются – некоторые пациенты умирают еще в младенчестве, в то время как другие могут иметь нормальную продолжительность жизни. Самой распространенной причиной смерти пациентов с врожденными миопатиями является сердечно-легочный коллапс. Другие возможные причины включают скелетные деформации и злокачественную гипертермию.
Причины, симптомы и виды врожденных миопатий
Причиной врожденных миопатий является одна или несколько аномалий в генах, отвечающих за развитие мышц.
Факторы, повышающие риск развития врожденных миопатий:
- путешествия за границу;
- осложнения во время беременности.
Врожденные миопатии связаны с рядом осложнений:
- задержки в развитии двигательных функций;
- проблемы с дыханием;
- проблемы с глотанием.
Нельзя предотвратить врожденные миопатии. Если в семьях будущих родителей бывали случаи рождения детей с врожденными миопатиями, они могут обратиться к генетику, чтобы оценить свои риски.
Признаки и симптомы врожденных миопатий зависят от вида заболевания. Их тяжесть также может варьироваться от пациента к пациенту, но со временем состояние больного будет ухудшаться.
Общие симптомы врожденных миопатий включают:
- отсутствие мышечного тонуса;
- позднее развитие двигательных функций;
- слабость лицевых мышц;
Виды врожденных миопатий:
- болезнь центрального стержня – это состояние является причиной мышечной слабости и проблем развития. У некоторых пациентов наблюдается неадекватная реакция на общую анестезию, сопровождающаяся злокачественной гипертермией. Злокачественная гипертермия – это резкое и неконтролируемое повышение окислительного метаболизма, что увеличивает потребность организма в кислороде и приводит к избыточному образованию углекислого газа и резкому повышению температуры. Вышеперечисленные симптомы являются причиной полиорганной недостаточности и смерти пациента.
- миотубулярная миопатия – редкая патология, вызывающая мышечную слабость в лице, руках, ногах и глазных мышцах, а также провоцирующая проблемы с дыханием. К симптомам миотубулярной миопатии можно отнести боль во время физической активности и проблемы с передвижением. X-сцепленная миопатия поражает только мальчиков, в то время как аутосомная форма этого заболевания распространена среди обоих полов.
- врожденная диспропорция типов мышечных волокон характеризуется большим количеством и малым размером мышечных волокон I типа, на фоне гипертрофии или нормального размера волокон II типа. Болезнь проявляется слабостью лицевых и скелетных мышц, аномалиями развития скелета.
- другие виды миопатий – миопатия с кристаллическими включениями, миопатия со множественными центральными стрежнями, мегакониальная миопатия и др.
Диагностика и лечение врожденных миопатий
Диагностика врожденных миопатий включает:
- ознакомление врача с семейными историями болезней, а также всеми пренатальными скринингами и тестами:
- физический осмотр новорожденного, и детальное неврологическое обследование с целью исключить другие возможные причины мышечной слабости;
- анализ крови для обнаружения креатинкиназы, высокая активность которой наблюдается при повреждениях и заболеваниях скелетных мышц;
- электрокардиограмму для проверки функций сердца;
- электромиографию для измерения электрической активности в мышцах;
- генетическое тестирование с целью выявления конкретного вида миопатии;
Пренатальная диагностика позволяет выявить и подтвердить миопатию у плода, но не вылечить ее.
Лечения врожденных миопатий не существует, но современная медицина позволяет замедлить развитие болезни и минимизировать проявления ее симптомов.
Прием альбутерола (Вентолин) снижает мышечную слабость при болезни центрального стержня, и может быть полезен и при других видах врожденных миопатий.
Респираторная и питательная поддержка окажутся полезными по мере прогрессирования заболевания.
Физическая и речевая терапия позволят усилить мышцы и справиться с неприятными симптомами.
В некоторых случаях пациент нуждается в помощи хирургов – например, при сильном искривлении позвоночника, исправить которое можно только в ходе операции.
Прием лекарств, регулярная физиотерапия и здоровый образ жизни могут стать важными факторами, способствующими продлению жизни пациентов с врожденными миопатиями.
Польза молока перед сном: миф или реальность
Спинальная мышечная атрофия – одно из самых опасных генетически обусловленных заболеваний, которое обнаруживается у младенцев, подростков, взрослых.

Страшно узнать, что малыш никогда не будет сидеть, стоять, бегать. Еще страшнее видеть, как нормально растущий и развивающийся ребенок вдруг начинает медленно угасать, постоянно падать, через несколько месяцев не может подняться по лестнице, а однажды теряет способность просто встать.
Спинальная мышечная атрофия — что это
Врачи объединяют несколько видов наследственных заболеваний, характеризующихся нарушением движения, в одну группу под названием спинальная мышечная атрофия. В МКБ-10 они идут под кодом G12 с дополнительными указаниями на тип болезни.
Спинальная мышечная атрофия — это разнородная группа наследственных заболеваний, протекающих с поражением / потерей двигательных нейронов передних рогов спинного мозга.
По данным исследователей, около 0,01-0,02% детей рождаются с диагнозом СМА. Чаще патология встречается у мальчиков и мужчин.
Обнаруживается спинальная мышечная атрофия преимущественно у детей в раннем возрасте. Однако некоторые формы заболевания начинают проявляться только у подростков или уже взрослых людей. Коварство патологии заключается в том, что она постепенно, день за днем отбирает у больных то, что они сумели добиться.
Впервые патологию описал Г. Вердниг. Он обратил внимание на равностороннюю атрофию спинного мозга, его передних рогов, корешков периферических нервов в 1891 г. Уже в следующем году Дж. Хоффман сумел доказать, что речь идет о самостоятельном заболевании. В середине XX в. исследователи Е. Кугелберг и Л. Веландер описали патологию, которая возникает в позднем возрасте и имеет более благоприятный прогноз.
Симптомы
Каждый вид СМА имеет свои особенные признаки, однако существуют некоторые симптомы, которые позволяют объединить разнородные заболевания в одну группу. Это:
- Нарастающая слабость мышц и их атрофия.
- При заболевании, проявившемся после 1-2 лет, заметна деградация уже достигнутых способностей, например, бега, ходьбы.
- Тремор пальцев. Дрожь наблюдается и на языке.
- Деформация скелета.
- Сохранность интеллектуального и психического здоровья у большинства больных.

Виды СМА
Возраст, время проявления симптомов, особенности течения патологии, прогноз позволяют выделять несколько видов заболеваний.
Данная форма патологии описывается редко, часто его объединяют с первым типом СМА. Болезнь – врожденная. Характеризуется полным отсутствием движений, сухожильных рефлексов, слабостью мышц, ограниченным движением суставов коленей. С самого рождения наблюдаются дыхательные нарушения.
Часто диагноз путают с перинатальной энцефалопатией или родовыми травмами. Однако в последних двух случаях дети достаточно быстро адаптируются, их состояние становится лучше. У детей со СМА улучшения не возникают, в большинстве случаев они умирают, не дожив до месяца, от осложнений.
Патология первого типа имеет очень тяжелое течение. Ее называют также болезнью Верднига-Гоффмана. Диагностирован этот тип может быть от рождения до 6 месяцев. Отмечается слабость мышц, их периодическое подергивание – последнее увидеть достаточно трудно из-за достаточно большого слоя жирового слоя. Дрожь может периодически пробегать по языку малыша.
Наблюдается ухудшение рвотного, сосательного, глотательного рефлекса, нарушение слюноотделения. Младенец не может кашлять, громко кричать. Часто сопровождается тяжелыми дыхательными нарушениями, пневмонией.
Грудная клетка у таких детей имеет более плоскую форму из-за слабо развитых мышц груди.
Малышей со спинальной амиотрофией Верднига-Гоффмана легко узнать по позе лягушонка. Бедра и плечи отведены, локти и колени согнуты.
К 6 месяцам ребенок может научиться держать головку, но практически никогда не сможет самостоятельно сесть, встать, ходить. Проблемы с глотанием вызывают сложности в кормлении.
Часто именно это заболевание сопровождается олигофренией, врожденными нарушениями работы сердца, небольшим размером головы.
Патология второго типа обнаруживается у малышей в возрасте от полугода до полутора-двух лет. Болезнь Дубовица характеризуется слабостью и тремором в глубоких отделах мышц, дрожью пальцев, языка, ограничением объема движения конечностей. Детей отличает маленький вес, задержка развития. Они сидят, сами кушают, но вставать и ходить не могут.
Болезнь носит прогрессирующий характер. Со временем слабеют мышцы груди, шеи, исчезают сухожильные рефлексы, отмечаются нарушения глотания, слабый голос. Больного можно узнать по свисающей головке.

Патологию Кугельберга-Веландера диагностируют часто после 2 лет. Она считается относительно легкой формой СМА, многие больные доживают до 30-40 лет. Человек стоит, однако дается ему это с трудом из-за очень слабых мышц. Происходит постепенная атрофия мышц.
Ребенок до 10-12 лет развивается нормально, потом начинает спотыкаться, падает, теряет способность заниматься спортом, бегать, выходить из дома, просто перемещаться без инвалидного кресла. Больного мучают периодические судороги конечностей. Развивается сильный сколиоз, изменяется форма грудной клетки.
Часто у таких пациентов происходят переломы, отмечается ограниченный объем движения суставов.
К четвертому типу относят бульбоспинальную амиотрофию Кеннеди, дистальную амиотрофию Дюшенна-Арана, а также перонеальную амиотрофию Вюльпиана. Заболевания обычно диагностируются в возрасте 35-40 лет, иногда возрастные границы расширяются от 16 до 60 лет. Больной отмечает постепенную потерю мышечной силы, угасание рефлексов сухожилий, видимые сокращения мышц.
При атрофии Дюшенна-Арана прежде всего поражаются кисти рук. Амиотрофию Вюльпиана можно узнать по формированию крыловидных лопаток.
Причины и механизм развития заболевания
Спинальная амиотрофия развивается из-за мутировавшего SMN гена пятой хромосомы. Если оба родителя – его носители, существует 25%-ная вероятность, что ребенок родится больным.
Мутация гена SMN приводит к нарушению синтеза белка, в результате чего происходит разрушение мотонейронов спинного мозга. Нервные импульсы не проходят к мышцам, которые из-за бездействия атрофируются, человек теряет способность двигаться.
Считается, что теряет работоспособность сначала глубоко расположенная мускульная ткань.
Диагностика
Наиболее точным методом определения спинально-мышечной атрофии у детей является анализ ДНК. Он проводится как у родившегося малыша, так и во время внутриутробного развития. Дополнительно проводятся следующие исследования:

Если у молодых людей, планирующих рождение ребенка, есть родственники с патологией СМА, им рекомендовано пройти генетическую экспертизу.
Лечение
Основная цель исследований, направленных на терапию спинальной мышечной амиотрофии, связана с повышением уровня белка SMN. В настоящее время лекарственные препараты проходят испытания, и официальная российская медицина их не использует.
Лечение сегодня включает лекарства, которые улучшают прохождение нервных импульсов. Назначаются ноотропные препараты, основная задача которых – улучшение работы головного мозга. Назначаются биологически активные добавки, способствующие улучшению обмена веществ. Показана витаминотерапия, в частности, прием витаминов группы Б.
Средства влияющие на нервно-мышечную проводимость:
- Альфа-липоевая кислота
- Ацетил Л-карнитин
- Альфа-глицерофосфохолин
Витамины и витаминные комплексы:
- Тиамин (B-1)
- Пиридоксин (B-6)
- B-комплекс

Важными методами лечения являются массаж, физиотерапия, нейромышечная стимуляция. Назначается ЛФК. Физические упражнения помогают поддержать силу, с другой стороны, выполнение их в обществе, походы в бассейн помогают социализироваться, общаться с другими людьми.
Больным СМА рекомендовано соблюдение диеты. Продукты питания – источник веществ, необходимых мышцам. Так, необходимые аминокислоты содержатся в зерновых, мясе, рыбе, грибах, орехах, кисломолочных продуктах. Рекомендованы блюда из овса и пшеницы, бурого риса.
Естественному поддержанию и росту мышц поможет шпинат, брокколи, сельдь, лук, грейпфрут, арбуз. Для повышения тестостерона мужчинам рекомендуют принимать укроп, пастернак, женьшень, петрушку.
Прогноз
То, как будет развиваться болезнь, сколько лет проживет ребенок, зависит от ее типа.
При атрофии типа один прогноз крайне неблагоприятен. Около 50% малышей не доживают и до двух лет. Не больше 10% детей с болезнью Верднига-Гоффмана могут дожить до пяти лет. Причиной гибели чаще всего становится воспаление легких, остановка дыхания, сердца.
Пациенты, которым диагностирована болезнь Дубовица, живут в среднем до 10, иногда 12 лет. Около 30% малышей умирают, не достигнув четырех лет.
При SMA III типа детская смертность встречается реже. У многих пациентов симптомы появляются в предподростковом-подростковом возрасте. Через несколько лет они перестают ходить. Далее, по нарастающей, отмечается атрофия мышц внутренних органов, в том числе дыхательных.
Считается, что заболевание IV типа не влияет на продолжительность жизни, тем не менее, оно ведет к инвалидизации.
Профилактика
Мер, направленных на профилактику и предотвращение развития СМА, не существует. Женщина, ожидающая рождения ребенка, может заподозрить проблему, обратив внимание на слабость шевелений плода. Проведенный ДНК-анализ может подтвердить или развеять подозрения. При необходимости проводится медицинская комиссия, которая может порекомендовать прерывание беременности. Врач обязательно рассказывает о заболевании, его течении и последствиях.
После диагностики заболевания у уже родившегося ребенка его окружают заботой и вниманием. Использование системы искусственной вентиляции легких, отсасывателей мокроты, специальных приспособлений для движения малыша, который может передвигаться, помогают улучшить качество жизни и помочь ребенку жить. Рекомендовано регулярно делать массаж, физиопроцедуры. Детей даже с ограниченными движениями возят в бассейн.
Спинальная амиотрофия – опасная, пока не поддающаяся лечению патология. Она характеризуется атрофией мышц. Возникает в разном возрасте. Прогноз в большинстве случаев неблагоприятный.
Для подготовки статьи использовались следующие источники:
Селиверстов Ю. А., Клюшников С. А., Иллариошкин С. Н. Спинальные мышечные атрофии: понятие, дифференциальная диагностика, перспективы лечения // Журнал Нервные болезни — 2015
Лепесова М. М., Ушакова Т. С., Мырзалиева Б. Д. Дифференциальная диагностика спинальной мышечной амиотрофии первого типа // Вестник Алматинского государственного института усовершенствования врачей — 2016
Нервно-мышечные заболевания (НМЗ) – одна из самых многочисленных групп наследственных заболеваний, характеризующаяся нарушением функций произвольной мускулатуры, снижением или утратой контроля за движениями. Возникновение этих заболеваний обусловлено дефектом эмбрионального развития или генетически детерминированной патологией.
Характерным проявлением наследственных нервно-мышечных заболеваний является атаксия – расстройство координации движений, нарушение моторики. При статической атаксии нарушается равновесие в состоянии стоя, при динамической – координация во время движения.
Для нервно-мышечных заболеваний характерны следующие симптомы: слабость, атрофия мышц, самопроизвольные мышечные подёргивания, спазмы, онемение и т.п. При нарушении нервно-мышечных соединений у больных может наблюдаться опущение век, двоение в глазах, и ещё ряд проявлений ослабевания мышц, которые в течение дня только усиливаются. В отдельных случаях возможны нарушение глотательной функции и дыхания.
Классификация нервно-мышечных заболеваний
Нервно-мышечные заболевания можно отнести к четырем основным группам в зависимости от места локации:
- мышц;
- нервно-мышечных окончаний;
- периферических нервов;
- двигательного нейрона.
По виду и типу нарушений их разделяют на следующие основные группы:
- первичные прогрессирующие мышечные дистрофии (миопатии);
- вторичные прогрессирующие мышечные дистрофии;
- врожденные не прогрессирующие миопатии;
- миотонии;
- наследственные пароксизмальные миоплегии.

Миопатия
Термин миопатия (миодистрофия) объединяет достаточно большую группу заболеваний, которые объединены общим признаком: первичным поражением мышечной ткани. Развитие миопатии могут спровоцировать различные факторы: наследственность, вирусное поражение, нарушение обмена веществ и ряд других.
К воспалительным миопатиям (миозитам) относятся заболевания, вызванные воспалительным процессом. Они развиваются в результате аутоиммунных нарушений и могут сопровождаться другими заболеваниями аналогичной природы. Это дерамтомизит, полимиозит, миозит с различными включениями.
Митохондриальные миопатии. Причиной возникновения заболевания являются структурные или биохимические митохондрии. К этому типу заболеваний относятся:
Помимо этих заболеваний, существует ещё ряд редко встречающихся видов миопатий, поражающих центральный стержень, эндокринную систему и т.д.
При активном течении миопатия может привести к инвалидности и дальнейшему обездвиживанию больного.

Вторичные прогрессирующие мышечные дистрофии
Заболевание связано с нарушением работы периферических нервов, нарушением снабжения органов и тканей нервными клетками. В результате происходит дистрофия мышц.
Различают три вида вторичной прогрессирующей мышечной дистрофии: врождённую, раннюю детскую и позднюю. В каждом случае болезнь протекает с большей или меньшей степенью агрессии. Для людей с таким диагнозом средняя продолжительность жизни составляет от 9 до 30 лет.

Врождённые не прогрессирующие миопатии
В большинстве случаев поражается область нижних конечностей, реже – верхних, в исключительных случаях встречается поражение краниальной мускулатуры – нарушение мимики, движения глаз.
В процессе развития и роста ребёнка отмечаются проблемы с моторикой, дети часто падают, поздно начинают сидеть и ходить, не могут бегать и прыгать. При этом нет нарушений интеллекта. К сожалению, этот тип миопатий неизлечим.

Симптомы
При всех видах миопатий основным симптомом является слабость мышц. Чаще всего поражениям подвержены мышцы плечевого пояса, бедер, области таза, плечи. Для каждого типа характерно поражение конкретной группы мышц, что важно учитывать при диагностике. Поражение происходит симметрично, поэтому он способен производить действия поэтапно, постепенно включая в работу различные участки.

При поражении ног и области таза, для того, чтобы встать с пола нужно сначала опереться руками о пол, встать на колени, взяться за опору и после этого больной может сесть на стул или кровать. Самостоятельно, не прибегая к помощи рук, он встать не сможет.
При миопатии реже всего встречаются случаи поражения мышц лица. Это птоз (опущение верхнего века), опускается верхняя губа. Возникают проблемы с речью, вызванные нарушением артикуляции, возможно нарушение глотательной функции.
Большинство миопатий протекают с практически одинаковыми признаками. С течением времени происходит атрофия мышечной ткани, на фоне которой активно разрастается соединительная. Визуально это выглядит как натренированные мышцы – т.н. псевдогипертрофия. В самих суставах происходит формирование контрактуры, стягивается мышечно-сухожильное волокно. В результате появляются болевые ощущения и происходит ограничение подвижности сустава.
Миоплегия
Как и миопатии, это наследственные нервно-мышечные заболевания, для которых характерны приступы мышечной слабости или паралича конечностей. Различают следующие разновидности миоплегий:
- гипокалиемическую;
- гиперкалиемическую;
- нормокалиемическую.
Приступ миоплегии вызывается перераспределением калия в организме – происходит его резкое уменьшение в межклеточной жидкости и плазме, и увеличение (переизбыток) в клетках. В мышечных клетках происходит нарушение поляризации мембран, происходит изменение электролитических свойств мышц. Во время приступа у больного возникает резкая слабость конечностей или туловища, возможны проявления в глотке, гортани, воздействие на дыхательные пути. Это может привести к летальному исходу.

Миастения
Заболеванию чаще всего подвержены женщины (2/3 от общего количества больных). Миастения имеет две формы – врождённую и приобретённую. При этом заболевании происходит нарушение передачи нервных импульсов, в результате чего возникает слабость в поперечнополосатых мышцах.
Заболевание связано с изменением функций нервно-мышечной системы. Слабеющие мышцы воздействуют на нормальную работу органов:у больного могут быть постоянно полузакрыты веки, происходит нарушение мочеиспускания, возникают трудности при жевании, ходьбе. В результате болезнь может привести к инвалидности и даже смерти.

Болезни двигательного нейрона (БДН)
Для болезней двигательного нейрона характерно поражение двигательных нейронов головного и спинного мозга. Постепенное отмирание клеток влияет на функцию мышц: они постепенно ослабевают, а зона поражения увеличивается.

Нейроны головного мозга, отвечающие за движение, расположены в коре головного мозга. Их ответвления – аксоны – спускаются в область спинного мозга, где и происходит контакт с нейронами этого отдела. Этот процесс называют синапсом. В результате нейрон головного мозга выделяет особое химическое вещество (медиатор), передающий сигнал нейронам спинного мозга. Эти сигналы отвечают за сокращение мышц различных отделов: шейного, грудного, бульбарного, поясничного отделов.
В зависимости от выраженности повреждения нейронов и их локализации выделяют несколько видов БНД. Во многом проявления заболеваний одинаковы, но по мере прогрессирования болезни разница становится всё существеннее.
Выделяют несколько различных видов БНД:
Это один из четырёх основных видов болезни двигательного нейрона. Она встречается у 85% пациентов, у которых диагностировано заболевание двигательного нейрона. Областью поражения могут быть как нейроны головного мозга, так и спинного. В результате происходит атрофия мышц и их спастичность.

При БАС отмечается слабость и нарастающая усталость в конечностях. У некоторых людей отмечается слабость в ногах во время ходьбы и слабость в руках, при которой невозможно удержать в руках вещи.
В большинстве случаев заболевание диагностируется в возрасте до 40 лет, при этом заболевание абсолютно не затрагивает интеллект. Прогноз для больного, которому поставлен диагноз БАС не самый благоприятный – от 2 до 5 лет. Но встречаются и исключения: наиболее известный из всех человек, который прожил с этим диагнозом более 50 лет – профессор Стивен Хокинг.
Связан с нарушением речи и глотания. Прогноз с момента постановки диагноза составляет до трёх лет с момента постановки диагноза;
Затрагивает только нейроны головного мозга и поражает нижние конечности. В редких случаях сопровождается нарушениями движений рук или проблемами с речью. В более поздних стадиях может перейти в БАС.

Возникает при поражении двигательных нейронов спинного мозга. Первые проявления выражаются в слабости рук. Прогноз по этому заболеванию составляет от 5 до 10 лет.
Диагностика
Для установления точного диагноза важно провести следующие исследования:
- биохимические. Определение мышечных ферментов, прежде всего креатинфосфокиназа (КФК). Определяется уровень миоглобина и альдолазы;
- электрофизиологические. Электромиография (ЭМГ) и электронейромиография (ЭНМГ) помогают в дифференцировании первичной и вторичной миопатией. Они также помогают выявить, что страдает первично – спинной мозг или периферический нерв;
- паталогоморфологические. Заключаются в проведении мышечной биопсии. Изучение материала также помогает дифференцировать первичную или вторичную миопатию. Определение уровня содержания дистрофина даёт возможность отличить миопатию Дюшена от миодистрофии Беккера, что важно для назначения правильного лечения;
- ДНК-диагностика.Исследование ДНК-лейкоцита позволяет выявить наследственные заболевания у 70 % больных.

Лечение нервно-мышечных заболеваний
При постановке одного из диагнозов, относящихся к нервно-мышечным заболеваниям, в каждом конкретном случае лечение подбирается индивидуально, с учётом всех полученных анализов. Пациент и его близкие изначально должны понимать, что это длительный и очень сложный процесс, требующий больших финансовых затрат.
Трудности назначения лечения связаны ещё и с тем, что не всегда возможно точно определить первичный дефект метаболизма. При этом заболевание постоянно прогрессирует, а значит, лечение в первую очередь должно быть направлено на замедление развития болезни. Это поможет сохранить возможность больного к самообслуживанию и повлиять на качество его жизни.
- Коррекция метаболизма скелетной мускулатуры. Назначаются препараты, стимулирующие метаболизм, препараты калия, комплексы витаминов, анболические стероиды;
- Стимуляция сигментарного аппарата. Нейростимуляция, миостимуляция, рефлексотерапия, бальнеотерапия, занятие лечебной физкультуры (упражнения и нагрузка подбираются индивидуально);
- Коррекция кровотока. Различные виды массажа, тепловые процедуры на определённые участки, оксигенобаротерапия;
- Соблюдение диеты и парентеральное питание для обеспечения организма всеми необходимыми питательными веществами – белком, солями калия, витаминами нужной группы;
- Корректирующие занятия у ортопеда. Коррекция контрактур, деформаций грудной клетки и позвоночника и т.п.
На сегодня не придумано лекарство, от приёма которого любой человек в один миг станет абсолютно здоровым. При всей сложности ситуации, для пациента с нервно-мышечным заболеванием важно продолжать максимально качественную жизнь. Пример Хокинга, который более 50 лет был прикован к инвалидному креслу, но продолжал проводить исследования, говорит о том, что болезнь не повод сдаваться.
Нервно-мышечными заболеваниями (НМЗ) является группа патологий, которые передаются на генетическом уровне от родителей детям. Нарушаются мышечные функции, снижается двигательная активность. Появляются характерные клинические симптомы.
Патологические процессы развиваются на фоне нарушений функций нервно-мышечных соединений, при поражении мышц и спинномозговых нейронов, нервов. Правильно подобранная терапия не поможет полностью вылечить человека, но позволит улучшить качество его жизни.
Этиология и неврология
Нервно-мышечные заболевания нарушают нормальную синаптическую передачу импульсов с нервных окончаний к мышечным волокнам. В основе каждого типа патологических изменений лежат аутоиммунные процессы.
Большая группа заболеваний характеризуется не только поражением мышечной ткани, но и периферических нервов, передних рогов спинного мозга. Среди часто диагностируемых патологий выделяют миопатию, миотонию, миастению.
Классификация
Нервно-мышечные заболевания различают по следующим видам:
Описание
Нервно-мышечные заболевания передаются по наследству, чаще появляются у людей, в семье которых были родственники с таким диагнозом.
Приобретенные патологические процессы развиваются в результате гормональных или метаболических нарушений в организме человека. Наблюдается сбой в функционировании иммунной системы. Она вырабатывает клетки, которые атакуют свой организм. Аутоиммунные заболевания приводят к появлению слабости в мышцах.
Нервно-мышечные патологии, сопровождающиеся дистрофическими процессами, поражают следующие области тела человека:
- мышцы;
- нервно-мышечные окончания;
- двигательные нейроны;
- периферические нервы.
При миопатии у человека высоки шансы стать инвалидом в результате утраты подвижности. Все виды нервно-мышечных заболеваний без своевременной терапии влекут за собой последствия. Это может быть не только инвалидность, но и смерть человека.
Стадии и степени
Нервно-мышечные заболевания протекают по стадиям. Определить этап развития патологических процессов поможет врач невролог при помощи медицинской диагностики.
| Название | Описание |
| I стадия | Двигательные нарушения слабо выраженные. |
| II стадия | У больного присутствуют ярко выраженные клинические признаки и наблюдаются серьезные двигательные изменения. |
| III стадия | Пациент не может самостоятельно передвигаться. |
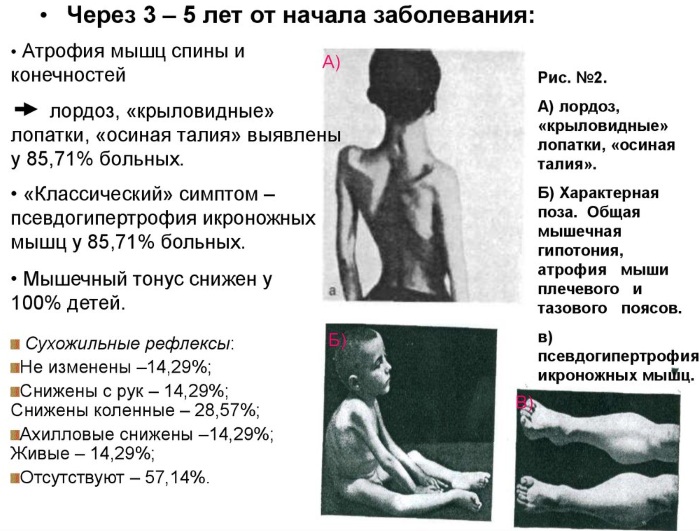
Нервно-мышечные заболевания миопатия Дюшенна на 2 этапе
Клиническая картина зависит от скорости развития патологических процессов и степени тяжести заболевания. Установить точный диагноз поможет врач невролог.
Симптомы
Основной признак нервно-мышечных заболеваний – это слабость мускулатуры. Клиническая картина зависит от области поражения (плечевой пояс, бедра, таз, нижние конечности).
В большинстве случаев у пациентов диагностируют следующие симптомы:
- снижается мышечный объем;
- наблюдаются болезненные спазмы;
- непроизвольно сокращаются мышцы;
- пораженные ткани немеют;
- снижаются сухожильные рефлексы;
- больной ощущает покалывание;
- двоится в глазах (диплопия);
- нарушаются глотательные и дыхательные рефлексы.
При нервно-мышечных заболеваниях опускаются веки, мышечная слабость проявляется симметрично и постепенно прогрессирует. В большинстве случаев при развивающейся мышечной дистрофии слабость возникает в области тазового и плечевого пояса. То же самое касается проксимальных отделов конечностей.
Иногда невральная амиотрофия сопровождается парестезией, нарушением глубокой или поверхностной чувствительности. Клинические признаки нервно-мышечных заболеваний проявляются постепенно. По мере прогрессирования патологических процессов человек теряет способности самостоятельно обслуживать себя. То же самое касается передвижения.
Причины появления
Нервно-мышечные заболевания в большинстве случаев возникают по причине аутоиммунных патологий.
Провоцирующим фактором также являются следующие обстоятельства:
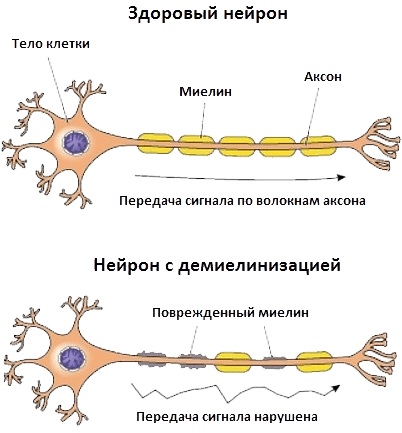
- наследственный фактор;
- поражение периферических нервов и мотонейронов спинного мозга;
- сбои в функционировании нервно-мышечных соединений;
- отравление организма различными веществами;
- врожденный сбой метаболизма;
- патологические изменения в мышцах.
Нервно-мышечные заболевания также развиваются на фоне нарушений работы двигательного нейрона в области ствола головного мозга.
Определить причину и поставить точный диагноз поможет врач невролог. Учитывая состояние пациента, степень развития патологических процессов и индивидуальные особенности человеческого организма, специалист подберет эффективное лечение.
Диагностика
Медицинское обследование позволит врачу установить точный диагноз. Тестирование специалист назначает пациенту, учитывая его жалобы и симптоматику.
Для диагностики нервно-мышечных заболеваний назначаются следующие методы обследования:
Описание

Исследованием состояния сердечной мышцы занимается кардиолог. Специалист назначает не только кардиограмму, но и ультразвуковое исследование (УЗИ) сердца.
Когда необходимо обратиться к врачу
К врачу необходимо обратиться сразу, при появлении первых признаков нарушений в работе мышц. Но если в семье есть родственники с нервно-мышечными заболеваниями, необходимо пройти полное медицинское обследование и понять, насколько высока вероятность появления патологических процессов по наследственной линии.
Диагностикой и лечением занимается врач невролог. Специалист проведет осмотр и подберет максимально информативные методы исследования.
Профилактика
Нервно-мышечные заболевания в большинстве случаев развиваются по причине наследственного фактора. Предупредить патологические изменения невозможно. Женщине во время планирования беременности рекомендуется проходить медицинские обследования, особенно если в семье есть родственники с таким диагнозом.
Диагностические мероприятия также назначаются в период вынашивания малыша на ранних сроках. При высокой вероятности развития нервно-мышечных заболеваний специальная медицинская комиссия советует будущей матери прервать беременность.
Методы лечения
Терапия нервно-мышечных заболеваний осуществляется комплексными методами. Пациентам назначают медицинские препараты, лечебную физкультуру. При отсутствии серьезных противопоказаний, можно использовать рецепты знахарей и целителей. Основная цель терапии – это поддержать мышечные силы и замедлить атрофирующие процессы.
Медикаменты подбирает врач невролог, учитывая результаты медицинской диагностики, степень развития патологических процессов и индивидуальные особенности организма человека.
Самостоятельно не рекомендуется принимать лекарства, поскольку многие препараты вызывают побочные эффекты.
При нервно-мышечных заболеваниях врач назначает следующие медикаменты:
Применение
Лекарства позволяют устранить дефицит энергии и белка, положительно влияют на вещественные обмены в мышечных тканях. Дополнительно назначаются витаминные комплексы.
Нервно-мышечные заболевания можно лечить рецептами знахарей и целителей, но в качестве вспомогательной терапии. Народные средства улучшают качество жизни пациента и общее его состояние. Используемые средства следует обсуждать с лечащим врачом неврологом.
| Название | Рецепт | Применение |
| Овес | Зерна хорошо промыть и залить водой (500 мл). Полученную массу ставят на огонь, доводят до кипения и греют 30 мин. Дальше оставляют на 2 часа, процеживают и принимают по схеме. | Готовое средство рекомендуется принимать внутрь перед едой 4 раза в сутки. Курс терапии продолжается 3 месяца. Затем необходимо сделать перерыв на 30 дней и продолжить терапию. |
| Репчатый лук | Продукт очистить и смешать 200 г с сахаром (200 г), добавить воды (0,5 л). Полученную массу поставить на медленный огонь и греть 1,5 часа. Остудить и добавить 2 ст.л. натурального меда. | Готовое средство рекомендуется принимать по 2 ч.л. 3 раза в сутки. |
| Чеснок | Очистить и измельчить 3 головки чеснока. Добавить 4 лимона, предварительно измельченные. Все компоненты залить медом (1 л) и льняным маслом (200 г). | Полученное средство следует принимать по 1 ч.л. 3 раза в день. |
При нервно-мышечных заболеваниях полезно проводить контрастные ванны для нижних конечностей. После водных процедур ноги рекомендуется укутывать теплым одеялом.
Комплексная терапия нервно-мышечных заболеваний позволяет замедлить их развитие, продлевает период ремиссии и улучшает качество жизни пациента.
Вместе с традиционным и народным лечением больным назначаются следующие методы терапии:

| Название | Описание |
| Физиотерапевтические процедуры | Лечение улучшает проводимость нервных импульсов в мышечных тканях, способствует их питанию. Усиливается кровообращение и вещественный обмен. |
| Массаж | Точечное воздействие помогает повысить тонус мышц. Для достижения лечебного эффекта необходимо провести несколько сеансов на протяжении года. |
| Лечебная физкультура | Гимнастика проводится в специализированном комплексе под наблюдением специалиста. |
Сохранить самостоятельное передвижение пациента позволяют специальные ортопедические приспособления. Лечебная физкультура в виде активных и пассивных движений улучшает состояние больного.
Упражнения следует выполнять регулярно, соблюдая умеренные нагрузки. При нервно-мышечных заболеваниях также рекомендуется плавать. В воде легче выполнять физические упражнения без нагрузки на позвоночник.
Возможные осложнения
Негативные последствия патологических процессов появляются в результате поражения различных внутренних органов и систем организма человека:
Описание
Прогрессирующие патологические процессы также могут спровоцировать искривление позвоночника (кифоз, сколиоз). Больным необходимо носить специальные корсеты. В тяжелых ситуациях или на запущенных стадиях развития нервно-мышечных заболеваний пациенту показано оперативное вмешательство. Решение принимает врач невролог, учитывая состояние человека и индивидуальные особенности его организма.
При нервно-мышечных заболеваниях нарушается двигательная функция, слабеют мышцы. Симптомы постепенно усиливаются на фоне прогрессирующих дистрофических процессов.
Пациенту необходимо пройти полное обследование для постановки диагноза и специально подобранное лечение. Лекарства, средства народной медицины, физиотерапевтические процедуры помогут лишь облегчить жизнь пациенту, но полностью избавить от генетической патологии не смогут.
Оформление статьи: Владимир Великий
Видео о нервно-мышечных заболеваниях
Телесеминар о нервно-мышечных заболеваниях:
Читайте также:


