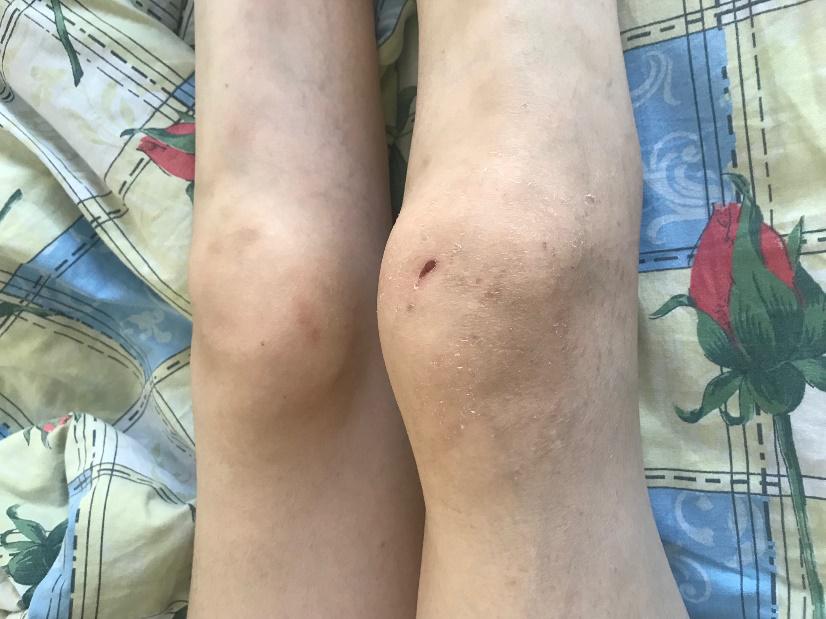
Болезнь рейтера институт ревматологии
Анкилозирующий спондилит (АС) относится к системным воспалительным заболеваниям, при котором преимущественно поражается позвоночник. Протекающий в позвоночнике патологический процесс постепенно приводит к сращению отдельных позвонков между собой (анкилозированию), следствием чего является развитие ограничения подвижности вследствие образования анкилозов (сращений костей друг с другом). Отсюда и происходит и название болезни. Одновременно происходит окостенение связок, окружающих позвоночник. В результате позвоночник может полностью утрачивать свою гибкость и превращаться в сплошную кость.
Обычно заболевание развивается в молодом возрасте и имеет постепенное начало в виде болей в пояснице, которые со временем распространяются на другие отделы позвоночника. Боли могут возникать эпизодически, но чаще носят стойкий характер и лишь на время уменьшаются после приема лекарств. Характер болей имеет следующие особенности:
- боли усиливаются в покое, особенно во вторую половину ночи или утром;
- сопровождаются скованностью;
- уменьшаются или проходят полностью после физических упражнений;
- быстро купируются приемом нестероидных противовоспалительных препаратов.
![]()
Изменения позвоночника распространяются обычно снизу вверх, поэтому затруднения при движении шеи появляются довольно поздно. Наряду с уменьшением гибкости позвоночника могут появится и ограничения подвижность суставов. У некоторых больных помимо изменений позвоночника появляются боли и ограничение движений в плечевых, тазобедренных, височнонижнечелюстных суставах, реже боли и припухание суставов рук и ног, боли в грудине. Эти явления могут быть умеренными и непродолжительными , но в ряде случаев они отличаются стойкостью и протекают довольно тяжело. В отличие от артритов при других заболеваниях, воспаление суставов у больных анкилозирующим спондилитом редко сопровождается их разрушением, но приводит ограничению подвижности в них.
Истинная причина возникновения АС (болезни Бехтерева) пока не ясна.
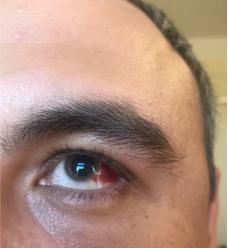
Внесуставные проявления
Кроме позвоночника и суставов иногда наблюдается поражение различных органов и систем (поражения сердца, почек, глаз). Наиболее часто поражаются глаза (увеит), проявляется это болью и покраснением одного глаза, слезотечением, светобоязнью, затуманиванием зрения. В таких случаях больные должны наблюдаться не только у ревматолога, но и у офтальмолога. Увеит при АС, как правило, односторонний и при адекватном лечении обычно проходит в течение 2-3 месяцев без последствий. Если своевременно не назначают адекватное лечение, то увеит может привести к осложнениям.
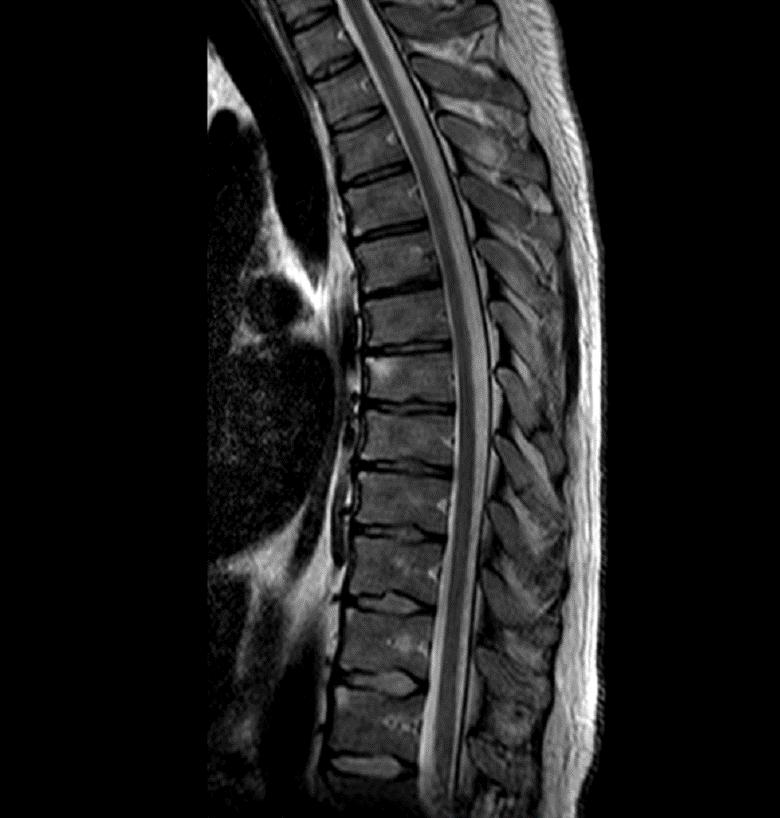
Во всем мире, в том числе и в России, еще 8-10 лет назад диагноз АС ставили в среднем через 7-8 лет от его начала. Это было в первую очередь связано с тем, что один из характерных и диагностически важных клинических признаков болезни - сакроилиит (воспаления крестцово-подвздошных суставов), можно было выявить только рентгенорафически. Однако этот признак мог проявится довольно поздно, через многие годы от начала болезни. В настоящее время возможно установить диагноз на ранней стадии с использованием МРТ крестцово-подвздошных суставов, который позволяет обнаружить активное воспаление КПС на ранних сроках. Рентгеновское исследование позвоночника на ранних стадиях имеет меньшее значение для постановки диагноза, но обязательно проводится для дальнейшего сравнительного анализа выявляемых изменений по мере прогрессирования болезни, а также для исключения возможных других причин болей в позвоночнике.
При подозрении на заболевание, обязательно проводится исследование на носительство HLA-В27 (гена предрасположенности к АС), его наличие иногда является существенным аргументом в пользу диагноза АС.
Среди лабораторных методов наибольшее значение имеет определение СОЭ и С-реактивного белка (СРБ). Эти показатели дают возможность ориентировочно судить, насколько активно протекает воспалительный процесс. Однако, они не всегда правильно отражает состояние больного, и нормальные цифры СОЭ сами по себе еще не позволяют сделать заключение об отсутствии воспаления.
При первичном обследовании проводится также возможно более полное обследование пациента для выявления сопутствующих заболеваний и выявления внесуставных проявлений АС.
Основная трудность в диагностике АС – это распознать болезнь на ранних стадиях, что в большей мере зависит от анализа чисто клинических, а не структурных изменений в скелете и от опыта и квалификации врача ревматолога.
Тесты по самодиагностике доступны по ссылке
Медикаментозная терапия должна назначаться врачом специалистом, в зависимости от стадии и активности заболевания.
В настоящее время имеются все возможности для успешного лечения анкилозирующего спондилита.
Лечение должно быть комплексным и обязательно включать помимо лекарственной терапии и лечебную физкультуру (ЛФК).
Среди немедикаментозных методов лечения анкилозирующего спондилоартрита основное место занимают регулярные физические упражнения (ЛФК) и обучающие занятия, проводимые на школах пациентов. Пациент должен регулярно заниматься ЛФК. Регулярные занятия ЛФК при анкилозирующем спондилоартрите обеспечивают сохранения подвижности позвоночника и суставов. Роль других физиотерапевтических методов лечения анкилозирующего спондилоартрита таких как массаж, магнитолазаротерапия, акупунктура и др. не доказана.
В настоящее время в арсенале ревматологов имеются лекарственные средства, которые эффективно лечат это заболевание, особенно если его удалось диагностировать на ранних стадиях.
Сотрудничество с лечащим врачом
Пациенту АС необходимо постоянно наблюдаться у врача ревматолога, который может Вас всегда внимательно выслушать и квалифицированно помочь.
Старайтесь регулярно проходить рекомендуемое обследование, аккуратно сохраняйте медицинскую документацию, рентгеновские снимки. Приходя к врачу, готовьте заранее ваши вопросы и пожелания. Обсуждайте любые вопросы изменения лечения, а также использование околонаучных методов лечения.
В настоящее время разработано мобильное приложение ASpine для самоконтроля при болезни Бехтерева, которая работает на всех современных смартфонах. Программу можно скачать бесплатно.
Специалисты лаборатории спондилоартритов и псориатического артрита ФГБНУ НИИР им. В.А. Насоновой, являются главными экспертами в лечении и диагностике анкилозирующего спондилита (Болезни Бехтерева).
Запишитесь на приём к специалисту по телефонам: +7 495 109-29-10; +7 495 109-39-99
Анкилозирующий спондилит или болезнь Бехтерева сложно диагностировать. Некоторые заболевания могут проявляться аналогично Болезни Бехтерева, что может привести к постановке ошибочного диагноза.
Основные симптомы болезни Бехтерева
Анкилозирующий спондилит (АС), или болезнь Бехтерева (ББ), является типом воспалительного артрита, при котором поражаются позвоночник и крестцово-подвздошные суставы, вызывая сильную хроническую боль и дискомфорт. Участки, где связки и сухожилия прикрепляются к костям (так называемые энтезы), также часто вовлечены в этот процесс. Боль от энтезита может проявляться в таких местах как:
- пятка,
- нижняя часть стопы;
- локоть.
Симптомы обычно появляются в позднем подростковом или раннем взрослом возрасте, хотя они могут возникать даже раньше или намного позже. По мере прогрессирования заболевания формируется новая кость, что является частью попытки организма излечиться, что может привести к срастанию участков позвоночника и скованности.
Существует два основных фактора, которые усложняют диагностику АС.
- Первый фактор - это распространенность болей в спине. Согласно одной из оценок, до 90 процентов людей обращаются к врачу по поводу болей в пояснице в течение жизни. Поэтому когда молодой активный человек жалуется на боль в спине, его жалобам не уделяют достаточно внимания и не проводят дополнительных методов обследования.
- Второй фактор: между появлением симптомов и тестами, подтверждающими диагноз или даже предполагающими заболевание по рентгеновскому снимку, проходит достаточно много времени. Рентген крестцово-подвздошных суставов часто показывает изменения, называемые сакроилиит. Исследования показывают, что в среднем на 7–10 лет откладывается постановка диагноза с момента появления симптомов.
Кроме того, начальные симптомы могут быть нетипичными у некоторых людей, особенно у женщин , что может затруднить диагностику. Например, люди могут сообщать о других симптомах, кроме боли в пояснице, в качестве основной жалобы.
Нет ни одного лабораторного теста, который бы точно определил, что у человека Анкилозирующий спондилит . Определенные анализы крови могут показать воспаление, но оно может быть вызвано разными проблемами со здоровьем.
Кровь также может быть проверена на определенный генетический маркер под названием HLA-B27 , который связан с анкилозирующим спондилитом. Но не у каждого с таким геном есть или будет развиваться заболевание. Около 80 процентов детей, которые наследуют HLA-B27 от родителей с этим заболеванием, им не заболевают. И не у всех, кто имеет болезнь Бехтерева, есть HLA-B27.
Хотя течение и симптомы варьируются у разных людей, чаще всего при заболевании наблюдаются такие симптомы:
- Боль в нижней части спины или ягодицах.
- Боль, которая постепенно нарастает и длится более трех месяцев.
- Боль и скованность, которые обычно усиливаются утром или после периодов бездействия; и имеет тенденцию облегчаться с помощью упражнений.
- Усталость.
- На ранних стадиях АС может наблюдаться субфебрилитет, потеря аппетита и общий дискомфорт.
- Со временем жесткость и боль могут распространяться по позвоночнику в шею, а также в ребра, плечи, бедра и пятки.
- Некоторые позвонки в позвоночнике могут слиться воедино, делая его менее гибким.
- Воспаление глаз, которое вызывает боли в глазах, чувствительность к свету и ухудшение зрения.
Заболевания, которые могут имитировать болезнь Бехтерева
Анкилозирующий спондилит - наиболее распространенная форма спондилоартрита. На ранних стадиях он может иметь симптомы, схожие с другими формами спондилоартрита, таких как реактивный или энтеропатический артрит.
Некоторые из симптомов или заболеваний, которые имитируют анкилозирующий спондилит:
Хроническая боль в пояснице
Чем отличаются воспалительные и механические боли
Воспалительные боли в спине уменьшаются при физической нагрузке и усиливаются после отдыха. С механическими болями в спине все наоборот: отдых заставляет чувствовать себя лучше, а активность - хуже.
Фибромиалгии
Одно из исследований показывает, что 21 процент женщин и 7 процентов мужчин, у которых был диагностирован АС, изначально считали, что у них фибромиалгия. Ошибка в диагностике может объясняться частичным совпадением некоторых симптомов, таких как:
- боль в пояснице,
- усталость,
- проблемы со сном.
Реактивный артрит
Реактивный артрит – это форма спондилоартрита, сопровождается болью и оттеком в суставах. Причиной является бактериальная инфекция в других органах, чаще всего кишечника, половых органах или мочевых путей. Ряд бактерий может вызвать реактивный артрит. Некоторые из них передаются через пищу, такие как сальмонелла и кампилобактер, другие передаются половым путем, например, хламидиоз.
Реактивный артрит обычно нацелен на колени, суставы лодыжек и ступней, но - как и в случае с болезнью Бехтерева, могут быть боли в пятках, пояснице или ягодицах. У многих людей с реактивным артритом также развивается воспаление глаз. Врачи обычно диагностируют реактивный артрит, используя историю инфекции, поражения суставов и мышц.
Псориатический артрит
Этот воспалительный артрит поражает некоторых людей, страдающих псориазом - другим аутоиммунным заболеванием, которое часто вызывает красные пятна на коже, покрытые чешуйками. У большинства людей сначала развивается псориаз, а затем развивается псориатический артрит, но проблемы с суставами могут иногда начинаться до появления пятен на коже, или они могут появляться одновременно. При псориатическом артрите наблюдается воспаление суставов между позвонками позвоночника и крестцово-подвздошных суставов, как при AС. И псориатический артрит, и AС связаны с геном HLA-B27.
Но, есть характерные признаки псориатического артрита (кроме бляшек от псориаза), которые включают изменения ногтей и припухлость в пальцах рук и ног, называемую дактилитом.
Энтеропатический артрит
При воспалительном заболевании кишечника (ВЗК), также может быть энтеропатический артрит. Наиболее распространенными формами ВЗК являются язвенный колит и болезнь Крона. При этом страдают суставы на руках и ногах, чаще всего на голенях, но могут вызвать воспаление в нижней части позвоночника и крестцово-подвздошных суставах или повлиять на весь позвоночник - аналогично AС. Боль в пояснице и скованность от энтеропатического артрита могут возникнуть до того, как станут заметны такие симптомы как боль в животе и диарея.
Диффузный идиопатический гиперостоз скелета (DISH)
Если говорить о диффузном идиопатическом гиперостозе скелета или болезни Форестье, то это заболевание является типом артрита, который вызывает затвердение связок и сухожилий, обычно вокруг позвоночника. Эти окостеневшие области могут образовывать наросты (так называемые костные шпоры), которые могут вызывать боль, скованность и снижение диапазона движений. Согласно исследованиям, болезнь Форестье чаще встречается у пожилых людей и может быть спутана с болезнью Бехтерева в этой возрастной группе. Это связано с тем, что оба состояния могут вызывать сходные ограничения в подвижности позвоночника и нарушение осанки. Тем не менее, рентгенографические изображения будут отличаться. DISH вызывает вертикальный рост костей по сравнению с горизонтальным ростом костей при AС.
1) Не могли бы Вы рассказать о последних достижениях в лечении таких ревматических заболеваний, как спондилоартрит, болезнь Бехтерева, синдром Рейтера? Это правда, что в Штатах сейчас ревматические заболевания успешно лечат антибиотиками? К кому у нас, в России можно обратиться за помощью (пусть даже это будет неотработанная еще методика лечения)? Буду рад получить любую информацию. Спасибо заранее за отклик.
1. Немного о терминологии. Спондилоартрит это группа заболеваний. Сюда в ходит и боолезнь Бехтерева, Псориатическая спондилоартропатия, реактивные артриты ( в том числе и болезнь Рейтера) и еще ряд заболеваний.Есть некоторое сходство в течении этих заболеваний, но тактика лечения различная.
2. Болезнь Бехтерева и синдром Рейтера входят в эту группу заболеваний. Это разные заболевания с разным терапевтическим подходом. Каждому из этих заболеваний будет посвящен отдельный выпуск рассылки.
2) Мне 36 лет, болезнь Бехтерева 4 года, СОЭ держится в пределах 39-56 ЕД, принимаю индометацин и сульфасалазин постоянно, вчера, чтобы снять длительную активность, мне сделали метипред капельно, на утро сильно покраснело лицо и область декольте. Посоветуйте, что мне делать с этим.
1.На всякий случай, я бы подвергнул ревизии диагноз. Болезнь Бехтерева в чистом классическом виде протекает более благоприятно. Значит, нужно исключать смешанную форму с другим заболеванием или схожее заболевание. Это принципиально. Может быть трубуется применять совершенно другие принципы терапии. Сколько вы уже принимете сульфасалазин? Может быть он не работает. Может быть в Вашем случае нужен другой базисный препарат (например, метотрексат). Метотрексат при грамотном, осторожном применении под наблюдением врача показал себя как король базисных препаратов. Вопросы назначения базисных препаратов нужно решать при очном осмотре, или обсуждать напрямую с лечащим врачом. Тоже можно сказать и о изменении или уточнении диагноза.
2. Реакция на введение метипреда вполне закономерная, встречается нередко. Возможно вмешательство не требуется. По мере уменьшения концентрации препарата в крови реакция исчезнет. Однако очное наблюдение врача необходимо.
3. Если необходимы более конкретные рекомендации, опишите историю заболевания, пришлите данные исследований, анализов, описание рентгеновских снимков (всех снимков). Тогда будем решать, что делать.
3) Можно ли лечить болезнь Бехтерева рекламируемым препаратом ИНОЛТРА
Правильнее сказать не лечить болезнь Бехтерева, а применять при болезни Бехтерева. Это не одно и тоже. Лечение этого недуга не может заключаться в назначении какого-то одного-двух препаратов. Для успеха нужна программа терапии и комплекс лечебно-оздоровительных мероприятий, назначаемый индивидуально. Инолтра, исходя из состава, может быть полезна при болезни Бехтерева. Состав действительно хорошо продуман. Однако ее высокая стоимость не делает целесообразным прием этой биологически активной добавки. Около 15 моих пациентов, принмимавших инолтру в течение полугода (по своей инициативе), не получили никакого положительного результата. Возможо им попалась подделка. Однако, в таком случае, я не видел пациентов, принимавших настоящий препарат.
4) Уважаемый Георгий Юрьевич, большое спасибо за ваш ответ на мой вопрос. Разрешите задать еще. О чем говорит высокий интерфероновый статус при болезни Бехтерева (хотя я сомневаюсь в правильности диагноза) Мне кажется что проблема началась после травмы.
Необходимо оценивать всю иммунологическую карту. Болезнь Бехтерева, обязательно сопровождается определенными иммунологическими оклонениями. Если Вы сомневаетесь в диагнозе и живете в Москве, могу помочь.
5) Ревматологу:
1.Скажите пожалуйста, может ли болезнь Бехтерева сопровождаться пониженным гемоглобином
2.Подскажите какие анализы(иммуные) необходимо иметь для уточнения диагноза б-зни Бехтерева Спасибо
Сниженный гемоглобин не является характерным признаком болезни, однако и не противоречит диагнозу. Существуют критерии диагностики болезни Бехтерева.(http://medicinform.net/revmo) Как видно, лабораторные показатели имеют не главное значение. В спорных случаях необходимо сделать исследование на антиген гистосовместимости HLA-B27, а также необходимы ислледования, исключающие сходные заболевания. Объем остальных исследований определяется индивидуально.
6) Посоветуйте пожалуйста хорошего специалиста по болезни Бехтерева в Санкт-Петербурге
Лечение болезни Бехтерева зависит в большей степени от усилий, прилагаемых самим пациентом, чем от одаренности врача. Мое мнение, что болезнь Бехтерева можно с успехом лечить под наблюдением районного ревматолога. В СПб, насколько мне известно, хорошая ревматологическая служба. Прием лекарственных препаратов важен, но это не самое главное. Первое - организация ритма жизни, сбалансированного питания. Далее - ежедневные занятия физкультурой, лечебный массаж (именно лечебный, а не спортивный), физиотерапевтическое лечение и, наконец, санаторно-курортное лечение ежегодно. Все вышеперечисленное и является камнем преткновения. Многие желают избавиться от проблем без особых усилий с помощью универсальной таблетки, схемы лечения. Я еще не видел ни одного пациента с болезнью Бехтерева, который бы получил стойкую ремиссию без вышеуказанных мероприятий. Медикаменозная терапия не приводит к полной ремиссии и может использоваться
1. как временная необходимость на период реабилилитации.
2. при обострении.
3. как поддерживающая терапия у пациентов с тяжелым течением.
4. у "ленивых" пациентов.
7) Моему сыну полтора года.У него возникают боли в коленях и тазобедренном суставе по утрам,наблюдается такая скованность всего тела,что ребенок не может самостоятельно перевернуться на другой бок,не дается переодеть штанишки.Боль снимаю натиранием спировым настоем чеснока и мазью Биопин.В течение дня ребенок "расхаживается",но после сна опять встает с трудом,подтягиваясь на руках за спинку кровати.После натирания в течении 3-4 дней сильная боль снимается и ребенок "оживает".Затем примерно через месяц все повторяется.Так было уже три раза. Проверялись в инфекционной больнице на рак кости и полиемилит(прививка сделана по плану и без осложнений)-не подтвердилось.Затем консультировались у ортопедов-изменений в суставах нет
Советую показать вашего ребенка детским ревматологам для исключения заболевания из группы серонегативныз спондилоартропатий. В эту группу входят Болезнь Бехтерева, псориатическая артропатия и некоторые другие. Менее вероятны, но возможны другие ревматологические заболевания в том числе и ревматоидный артрит.
8) У мужа болезнь Бехтерева с 1992 г. Ему 39 лет. Хотим завести ребенка, но боимся, что болезнь перейдет по наследству. Где и какие надо сделать исследования, чтобы как можно точнее узнать вероятность передачи болезни по наследств ребенку, которого мы планируем? Можно ли ему вообще иметь детей?
По наследству может передаться не болезнь, а предрасположенность к ней. Точных цифр, как вы понимаете, никто вам не даст. Приведу пример. Если вам скажут, что вероятность примерно 30%. Как определить где окажетесь вы в 30 процентах риска или в 70 отсутствия такового? Мое мнение, что ребенка планировать можно. Вы где-нибудь видели здоровых родителей которые "ничего не передают" по наследству? Если подходить с позиций генетической чистоты, нужно отказать в возможности иметь детей преобладающему большинству семейных пар. Болезнь Бехтерева, на мой взгляд не та болезнь, которая может служить препятствием к планированию ребенка.
- Перейти на страницу:
Для выявления скрытого хламидиоза и болезни Рейтера необходимо обследование, в т.ч. анализы. Вот что советует профессор Молочков В.А. в своей статье Пример комплексного подхода к диагностике и лечению урогенитального реактивного артрита (болезни Рейтера):
Изобретение относится к медицине и может быть применено в дерматовенерологии при лечении хронической инфекции в мочеполовых органах, а именно болезни Рейтера.
Известны способы этиотропного лечения в комплексной терапии болезни Рейтера, включающие пероральный прием антибактериальных препаратов (тетрациклинов, макролидов, фторхинолонов, рифампицинов), направленных на элиминацию хламидий и ряда других патогенных микроорганизмов. (Ю.Н.Ковалев, И. И. Ильин. Болезнь Рейтера.- Челябинск. 1993. -с.192-195; Кожные и венерические болезни: Справочник / Под ред. в комплексной терапии болезни Рейтера О.Л.Иванова. -М.: Медицина, 1997. -с.244).
Недостатком этих способов является длительный 1,5 -2 месяцу период лечения, большие курсовые дозы антибиотиков, развитие дисбактериоза, угнетение иммунитета.
Наиболее близким является способ лечения болезни Рейтера, включающий комплексную местную, физио- и лекарственную терапию с введением антибиотика, в качестве последнего назначают пероральный прием тетрациклина по 2-3 г в сутки (прием разделен на 4-5 доз) в течение 4-7 недель, т.е. 56-147 г на курс. (Молочков В.А., Ильин И.И. Хронический уретрогенный простатит. -М.: Медицина, 1998. -с. 269. ; Ю.Н.Ковалев, И.И.Ильин. Болезнь Рейтера. - Челябинск. 1993. -с.192).
Недостатки подобной схемы приема антибиотика в том, что она длительная, при этом развиваются различные осложнения со стороны других органов и систем (кандидоз, выраженный дисбактериоз кишечника), происходит значительное угнетение иммунитета, нередки различные аллергические проявления и диспептические расстройства; даже при адекватных дозах противохламидийных средств случаи неудачного лечения могут достигать 30-40%, и при повторных двухмесячных курсах этиотропной терапии составлять 25%.
Задачей настоящего изобретения являлась устранение указанных недостатков путем обеспечения прямого попадания лекарственного препарата к очагу инфекции мочеполовых органов, что позволяет при использовании меньших курсовых доз и в более короткие сроки эффективно достигать этиотропного излечения с меньшими побочными эффектами.
Для этого в способе лечения болезни Рейтера, включающем комплексную местную, физио- и лекарственную терапию с введением антибиотика, предложено противохламидийный антибиотик вводить лимфотропно в голень, причем с 1-го по 5-ый дни лекарство вводить один раз в день, а начиная с 7-го дня однократно через день; на общий курс 15 инъекций.
Кроме того, предложено в качестве антибиотика использовать абактал по 400 мг на инъекцию или рифогал по 250 мг на инъекцию.
Способ осуществляется следующим образом.
При подтверждении диагноза болезни Рейтера проводится комплексное лечение, включающее в себя антибактериальную терапию, местную терапию урогенитального очага инфекции, дезинтоксикационную и десенсибилизирующую терапию, назначение нестероидных противовоспалительных препаратов, а во второй стадии заболевания и иммунодепресивных средств (глюкокортикоиды, цитостатики, препараты группы хингамина и т.д.). Кроме того, проводится симптоматическое лечение и физиопроцедуры.
Антибактериальная терапия проводится лимфотропным образом, для этого больной укладывается на живот. Задняя поверхность голени обрабатываются спиртом. Строго по средней линии задней поверхности голени, на границе ее средней и верхней трети, под углом 45o вводится в подкожную клетчатку игла для в/м лекарственных препаратов. Сначала вводится 32 ЕД лидазы, растворенной в 5,0 мл 0,25% новокаина. Затем, не вынимая иглу, после 5 минутного перерыва вводится антибиотик по 400 мг абактала или 250 мг рифогала, разбавленных водой для инъекций до общего объема 7-8 мл. Введение проводится медленно, из расчета 1 мл в 1 минуту. С 1-го по 5-ый дни препарат вводится лимфотропно 1 раз в день. Начиная с 7-го дня препарат вводится лимфотропно однократно, через день. Инъекции производят в обе голени по очереди чередуя. На курс 15 инъекций.
Лимфотропное введение придает антибиотикам как низкомолекулярным соединениям совершенно иные свойства, благодаря которым антибиотические препараты легко проникают через биологические барьеры. При лимфотропном (в голень) введении антибиотика имеется важная особенность: его концентрация в центральной лимфе, крови, лимфатических узлах, в органах и тканях (в месте введения и далеко за его пределами) в несколько раз превышает таковую при других способах введения. Для лимфотропной антибиотикотерапии больных болезнью Рейтера имеются весьма благоприятные анатомические предпосылки, обусловленные тем, что часть лимфатических сосудов тела предстательной железы (воспаление преимущественно хламидийной этиологии которой является основополагающим звеном в патогенезе болезни Рейтера) направляется к подвздошным лимфатическим, а по ходу семявыносящего протока и к паховым лимфатическим узлам; таким образом, антибиотики, введенные лимфотропно в голень, способны попадать в паховые лимфатические узлы, а из них по лимфатическим сосудам семенного канатика - в лимфатические сосуды и ткани предстательной железы. А при пероральном приеме антибиотика из-за анатомической особенности предстательной железы - наличия плотной фиброзной капсулы, благодаря которой даже при начавшемся воспалении в железе увеличивается внутрипростатическое давление, - доставка лекарства в железу по сдавленным артериолам весьма затруднена. У женщин, которые заболевают болезнью Рейтера в 10-100 раз реже мужчин, введенный лимфотропно в голень антибиотик также через лимфатические сосуды и узлы попадает сразу непосредственно в очаг хронической инфекции в мочеполовых органах.
Предлагаемый способ позволяет за счет биодоступности значительно снизить общую курсовую дозу и кратность введения препарата в организм.
Сущность изобретения поясняется следующими примерами.
Больной Г. , 27 лет, футболист, история болезни 7178. Диагноз: болезнь Рейтера (хронический хламидийный уретропростатит, везикулит, хронический конъюнктивит, полиартрит), 2 ст., обострение. При поступлении отмечал жалобы на отечность в правом коленном суставе, болезненность, ограничение подвижности в нем, тянущие боли в промежности, периодическое жжение в уретре, небольшое покраснение глаз, общую слабость, периодические вечерние повышения температуры тела до 37,5. Обострение после полового инфицирования. При обследовании: катаральный колликулит, задний уретрит, литтреиты (уретроскопия); в спермограмме астенотератоспермия; титр противохламидийных иммуноглобулинов в эякуляте lgG способ лечения болезни рейтера, патент № 2175550 1:32; при иммуноморфологическом исследовании кожи выявлен lgG в сетчатом слое дермы; на ЭКГ-синдром ранней реполяризации желудочков. Проведено лечение по вышеуказанной методике с использованием абактала по 400 мг на инъекцию N 15. На фоне лечения пациент отмечал улучшение в виде отсутствия жжения в уретре, болей в промежности, улучшения общего состояния, значительного снижения отечности сустава, прекращения болей в суставе; сразу после окончания курса смог возобновить тренировки на поле. При обследовании титр противохламидийных IgG 1:8, улучшение показателей спермограммы; при иммуноморфологическом исследовании кожи IgG в сетчатом слое отсутствовал; отмечалась нормализация формы простаты. В контрольных анализах на ИППП хламидии не обнаружены.
Больной П. , 31 г. , история болезни 10727. Диагноз: болезнь Рейтера (хронический тотальный хламидийный уретрит, переходный инфильтрат передней уретры, катаральный колликулит, хронический фолликулярный простатит, полиартрит, сакроилеит), 2 ст., обострение. При поступлении отмечал жалобы на боли в промежности, небольшие рези в уретре, боли в крупных суставах, в позвоночнике, резко затрудняющие передвижение, выраженную слабость, похудание на 12 кг, вечерний подъем температуры тела. Проводившиеся ранее повторные симптоматические курсы лечения, в т.ч. и антибиотикотерапия эффекта не давали. При обследовании в общем анализе крови СОЭ 25 мм/ч, гемоглобин 117, лейкоциты 10; на ЭКГ синусовая тахиаритмия с ЧСС 78-98 уд в мин. Проведено комплексное лечение с применением рифогала по 250 мг на лидазе, N 15, по вышеуказанной лимфотропной методике. Лечение переносил удовлетворительно, на фоне терапии отмечалось общее улучшение, нормализация показателей крови, значительное уменьшение болей в суставах, пациент стал свободно самостоятельно передвигаться, исчезли боли в промежности и рези в уретре, отмечалась нормализация формы и границ предстательной железы. В контрольных анализах хламидии не выявлены, лейкоцитоз в общем мазке и соке простаты отсутствовал.
Читайте также: