Боли механического типа при остеоартрозе
2. Непрерывные тупые ночные боли чаще в первой половине ночи связаны с венозным стазом в субхондральной спонгиозной части кости и повышением внутрикостного давления.
4. Постоянные боли обусловлены рефлекторным спазмом близлежащих мышц, а также развитием реактивного синовита.
При наличии синовита, помимо боли в суставе как при движении, так и в покое, характерны утренняя скованность, припухлость сустава, локальное повышение кожной температуры. По мере прогрессирования заболевания рецидивы синовита учащаются. Постепенно развиваются деформация и тугоподвижность суставов за счет развития фиброзно-склеротических и гипотрофических изменений периартикулярных тканей. На ранней стадии ОА нарушения функции сустава обусловлены болевым синдромом и рефлекторным спазмом мышц. При прогрессировании заболевания на снижение объема движений влияют сухожильно-мышечные контрактуры, остеофиты и нарушение конгруэнтности суставных поверхностей.
Клиническая картина ОА определяется конкретным суставом, вовлеченным в патологический процесс. Наиболее значимыми и инвалидизирующими формами ОА являются гонартроз и коксартроз.
Остеоартроз тазобедренных суставов ( коксартроз ) - наиболее частая и тяжелая форма ОА, которая обычно заканчивается прогрессирующим нарушением функции сустава вплоть до полной ее потери. Отмечено, что если коксартроз развивается в возрасте до 40 лет, это обычно связано с дисплазией сустава (врожденная дисплазия вертлужной впадины). Первые клинические симптомы (боль, ограничение объема движений) появляются при отсутствии рентгенологических изменений сустава, они обусловлены мышечным спазмом. Постепенно нарастает ограничение объема движений в суставе, у ряда больных возникает симптом “блокады” сустава. При обследовании больного отмечается болезненность при пальпации в области сустава, без экссудативных проявлений, при длительном течении заболевания появляется атрофия мышц бедра. Конечность принимает вынужденное положение – небольшое сгибание в тазобедренном суставе с нарушением ротации и отведения, и возникает компенсаторный поясничный лордоз, наклон таза в сторону пораженного сустава и сколиоз. Все это обусловливает появление болей в спине, сдавление бедренного, седалищного и запирательного нервов. Коксартроз приводит к изменению походки – вначале прихрамывание, затем укорочение конечности и хромота. При двустороннем поражении у больных коксартрозом формируется “утиная походка”.
Для постановки диагноза ОА тазобедренного сустава, согласно критериям Американской коллегии ревматологов (АКР) (Altman R.et al.,1991), необходимо наличие боли в тазобедренном суставе и двух признаков из следующих трех:
Выделяют несколько вариантов гонартроза:
1) ОА бедренно - надколенного (феморопателлярного) сочленения
2) ОА медиальной и латеральной части бедренно-большеберцового сустава.
В начале заболевания чаще поражается бедренно - надколенный сустав, что вызывает боль при разгибании в передней части сустава, особенно при движениях по лестнице и поколачиванию по надколеннику. При вовлечении бедренно-большеберцового сустава появляются боли при пальпации суставной щели, варусные или вальгусные отклонения, гиперподвижность. При пальпации отмечается болезненность по ходу суставной щели и хруст. Постепенно нарастает деформация сустава, появляется атрофия мышц. Почти у половины больных обнаруживается девиация коленных суставов (genu varum и genu valgum). За счет ослабления боковых связок появляется нестабильность сустава при латеральных движениях, или симптом “выдвижного ящика”. ОА коленных суставов очень часто осложняется вторичным синовитом. При длительно протекающем гонартрозе может периодически возникать “блокада” сустава, связанная с появлением в суставной полости “суставной мыши”. Поражение бедренно-большеберцового сочленения может осложниться остеонекрозом мыщелка бедра, это наблюдается при варусной девивации.
В качестве диагностических критериев остеоартроза коленных суставов используются критерии R.Altman (табл.4).
Дата добавления: 2015-09-18 | Просмотры: 791 | Нарушение авторских прав
*Импакт фактор за 2018 г. по данным РИНЦ
Журнал входит в Перечень рецензируемых научных изданий ВАК.
Читайте в новом номере
Факторы, способствующие развитию ОА
1. Хроническая микротравматизация хряща.
2. Возраст пациентов.
4. Нагрузка на суставы.
5. Врожденные или приобретенные дефекты опорно-двигательного аппарата.
6. Наследственная предрасположенность (узелки Гебердена встречаются в 2 раза чаще у матерей и в 3 раза чаще у сестер больного ОА).
Различают первичный и вторичный ОА. Первичный (идиопатический) ОА развивается в периферических суставах, наиболее часто в дистальных и проксимальных межфаланговых суставах кистей (с образованием узелков Гебердена и Бушара), 1-м запястнопястном, 1-м плюснефаланговом, тазобедренном и коленном суставах, межпозвоночных дисках и суставах позвоночника, особенно шейного и поясничного отделов.
В зависимости от распространенности процесса выделяют 2 формы первичного ОА:
- локальная форма характеризуется поражением одного или двух суставов (ОА суставов кистей, стоп, коленного, тазобедренного суставов, ОА позвоночника);
- для генерализованной формы характерно поражение 3-х и более суставов или группы суставов (проксимальные межфаланговые суставы оценивают как одну группу, а дистальные межфаланговые суставы - как другую).
Вторичный ОА развивается в результате травмы, врожденной дисплазии опорно-двигательного аппарата, эндокринных заболеваний (акромегалия, гиперпаратиреоз), метаболических нарушений (охроноз, гемохроматоз, подагра) и других заболеваний костей и суставов (ревматоидный артрит, инфекционные артриты, асептические некрозы костей).
Ведущими патогенетическими факторами при ОА являются дегенерация и деструкция суставного хряща, развивающиеся вследствие несоответствия между механической нагрузкой на суставную поверхность хряща и его способностью сопротивляться этой нагрузке. Изменение суставного хряща может быть обусловлено как врожденными и приобретенными внутренними факторами, так и внешними воздействиями окружающей среды. Наиболее выраженные патоморфологические изменения при артрозе происходят в хрящевом матриксе. Они приводят к развитию прогрессирующей эрозии хряща и разрушению коллагеновых волокон II типа, а также деградации протеогликановых макромолекул. В основе нарушения метаболизма хряща лежат количественные и качественные изменения протеогликанов - белково-полисахаридных комплексов, обеспечивающих стабильность структуры коллагеновой сети, которая является основой хрящевого матрикса. Повреждение хряща при артрозе является результатом повышенного синтеза и освобождения из хондроцитов коллагеназы, стромелизина (металлопротеаз), разрушающих протеогликаны и коллагеновую сеть. Возрастание в пораженном хряще синтеза коллагеназы и стромелизина, которое может быть генетически обусловленным и находится под контролем цитокинов, освобождаемых из синовиальной мембраны, ведет к дальнейшей деградации матрикса хряща.
Воспаление в суставе связано также с уровнем цитокинов, которые часто обнаруживаются в синовиальной жидкости больных артрозом. Цитокины, в частности, интерлейкин-I, стимулируют хондроциты и приводят к возрастанию синтеза металло- и сериновых протеаз. Кроме того, цитокины способны тормозить синтез наиболее физиологичных ингибиторов энзимов и блокировать синтез основных элементов матрикса - коллагена и протеогликанов. Снижение уровня ингибиторов и возрастание энзимов приводит к увеличению активности суммы протеаз, что в комбинации с угнетением синтеза матрикса ведет к дегенерации хряща и развитию артроза.
Патологическая анатомия. Хрящ из прочного, эластичного и голубого превращается в сухой, желтый, тусклый с шероховатой поверхностью. На ранней стадии ОА, как правило, в местах максимальной нагрузки образуются локальные зоны размягчения хряща, на более поздних стадиях происходит фрагментация, образуются вертикальные трещины в нем. Местами хрящ обызвествляется. Растрескивание хряща приводит к изъязвлению с обнажением подлежащей кости и отделением фрагментов, которые поступают в полость сустава в виде детрита. При истонченном хрящевом покрове распределение давления между суставными поверхностями становится неравномерным. Это ведет к локальным перегрузкам, нарастанию трения между суставными поверхностями.
В последние годы разрабатывается концепция вязкоэластической защиты сустава: упруговязкие свойства синовиальной жидкости зависят от содержания в ней гиалуронана. Способность поглощать воду и удерживать ее определяют основное свойство гиалуроновой молекулы. Физиологическая роль гиалуронана состоит в обеспечении защиты, смазки и механической стабилизации коллагеновой сети и клеток в тканях сустава и на их поверхности. При артрозе в суставе нарушается реологический гомеостаз, который связан с вязкоэластическими свойствами среды сустава и обеспечивает условия для его нормального функционирования.
Клиника и диагностика остеоартроза
Основными клиническими проявлениями ОА являются боль, деформация и тугоподвижность суставов. Кардинальным клиническим симптомом ОА является боль в пораженных суставах. Боль носит неоднородный характер и имеет разнообразные механизмы возникновения.
Типы болей при остеоартрозе
2. Непрерывные тупые ночные боли чаще в первой половине ночи связаны с венозным стазом в субхондральной спонгиозной части кости и повышением внутрикостного давления.
4. Постоянные боли обусловлены рефлекторным спазмом близлежащих мышц, а также развитием реактивного синовита.
При наличии синовита, помимо боли в суставе как при движении, так и в покое, характерны утренняя скованность, припухлость сустава, локальное повышение кожной температуры. По мере прогрессирования заболевания рецидивы синовита учащаются. Постепенно развиваются деформация и тугоподвижность суставов за счет развития фиброзно-склеротических и гипотрофических изменений параартикулярных тканей. На ранней стадии ОА нарушения функции сустава обусловлены болевым синдромом и рефлекторным спазмом мышц. При прогрессировании заболевания на снижение объема движений влияют сухожильно-мышечные контрактуры, остеофиты и нарушение конгруэнтности суставных поверхностей.
Клиническая картина ОА определяется конкретным суставом, вовлеченным в патологический процесс. Наиболее значимыми и инвалидизирующими формами ОА являются гонартроз и коксартроз.
Коксартроз - наиболее частая и тяжелая форма ОА, которая обычно заканчивается прогрессирующим нарушением функции сустава вплоть до полной ее потери. Основными симптомами коксартроза являются боли механического характера в области тазобедренного сустава, часто сопровождающиеся прихрамыванием.
Для постановки диагноза ОА тазобедренного сустава, согласно критериям Американской коллегии ревматологов (АКР), необходимо наличие боли в тазобедренном суставе и двух признаков из следующих трех:
- СОЭ Лечение остеоартроза
Терапевтическая тактика при ОА состоит из трех компонентов:
1. Механическая разгрузка пораженных суставов
2. Купирование синовита
3. Предотвращение прогрессирования заболевания.
Медикаментозное лечение направлено на купирование синовита и болевого синдрома, улучшение внутрикостного и регионарного кровотока, стимуляцию метаболических процессов в организме.
В настоящее время в лечении ОА различают 2 класса лекарственных средств по их фармакологическому действию.
К I классу относятся симптоматические препараты немедленного действия, то есть анальгетические препараты и нестероидные противовоспалительные препараты (НПВП), способные уменьшить боль, припухлость, скованность и улучшить функцию суставов. Ко II классу - группа препаратов, модифицирующих структуру сустава, способных предотвратить прогрессирование болезни.
Наиболее часто при ОА используются НПВП. Они обладают противовоспалительным, анальгетическим и жаропонижающим действием, что способствует уменьшению боли и улучшению функции суставов.
Противовоспалительная и анальгетическая активность НПВП связана с уменьшением продукции простагландинов. Показано также, что НПВП ингибируют образование простациклина и тромбоксана, оказывая комплексное действие на сосудистую проницаемость и агрегацию тромбоцитов. Противовоспалительное действие НПВП обусловлено подавлением активности циклооксигеназы (ЦОГ) - основного фермента метаболизма арахидоновой кислоты на пути превращения ее в простагландины. Существуют, по крайней мере, две изоформы ЦОГ. И хотя аминокислотная последовательность их на 60% идентична, они представляют собой продукт двух разных генов. ЦОГ-1 регулирует нормальные клеточные процессы и стимулируется гормонами или факторами роста. ЦОГ-1 экспрессируется на большинстве тканей организма и в различной степени ингибируется всеми НПВП, поэтому многие побочные реакции со стороны желудочно-кишечного тракта объясняются именно этой ингибицией. Другая изоформа, ЦОГ-2, которая обычно не определяется в тканях, экспрессируется при воспалении и также ингибируется всеми существующими НПВП в большей или меньшей степени, а также глюкокортикостероидами, что отличает ее от ЦОГ-1.
Вместе с тем накапливаются данные о том, что противовоспалительное и анальгетическое действие НПВП объясняется не только подавлением ЦОГ. Предполагают, что НПВП ингибируют активацию и хемотаксис нейтрофилов и уменьшают продукцию токсических кислородных радикалов в стимулированных нейтрофилах, тормозят активность фактора транскрипции NF-kB, ингибируя стимуляцию синтетазы оксида азота.
Изучение механизмов действия привело к созданию новой классификации НПВП (табл. 3), основанной на селективности действия в отношении ЦОГ, позволяющей врачу индивидуально подобрать наиболее эффективный и безопасный препарат.
Для перорального приема диклофенак имеется в виде таблеток 25-100 мг, в т.ч. покрытых оболочкой (пленочной, кишечнорастворимой), обычного и замедленного (ретардированного) высвобождения, последнее обеспечивает более длительное действие препарата. Для парентерального введения используют 2,5% раствор в 3 мл ампуле (75 мг действующего вещества). В распоряжении врача имеется диклофенак (Вольтарен) для ректального введения - свечи по 50 и 100 мг, а для детей - по 25 мг.
Системный прием диклофенака можно ограничить, используя формы для локального применения: 1,5% гель, 1,2% мазь, 1% эмульгель. Этот способ лечения также с успехом применяется для купирования боли в суставах при остеоартрозе.
Рекомендуемые суточные дозы 75-150 мг в 2-3 приема. Лечение следует начинать с минимально эффективной дозы. Суточные колебания симптомов болезни требуют уточнения сроков приема. Синхронизация назначения диклофенака (Вольтарена) позволяет повысить эффективность и снизить число побочных проявлений, особенно при приеме короткоживущих НПВП, к каковым относится диклофенак. Следует помнить, что анальгетическая и противовоспалительная активность препарата не всегда соответствует одной и той же дозе. Как правило, обезболивающий эффект достигается при меньшей концентрации препарата.
При длительной терапии обычно достаточно назначение 1 таблетки Вольтарена ретард по 100 мг в день. В тех случаях, когда боли наиболее выражены ночью или утром, рекомендуется отдавать предпочтение приему Вольтарена ретарда 100 мг в вечерние часы.
Наряду с широким использованием I группы препаратов в настоящее время создаются средства, способные замедлить прогрессирование ОА. Эти препараты называются структурно-модифицирующими, их роль заключается в способности предотвратить, замедлить, стабилизировать или подвергнуть обратному развитию остеоартритический процесс не только в хряще, но и во всем суставе. Получены доказательства, что эти препараты стимулируют синтез гиалуроновой кислоты и протеогликанов и ингибируют действие протеолитических ферментов, тем самым усиливая анаболические процессы в хряще и подавляя катаболические, что лежит в основе их структурно-модифицирующего действия. Имеются данные об их способности подавлять образование супероксидных радикалов и синтез оксида азота, что, по-видимому, обусловливает их анальгетический эффект.
В таблице 4 представлены основные направления комплексной терапии ОА.
При болезненном мышечном спазме, в том числе и после хирургических вмешательств по поводу остеоартроза тазобедренного сустава, применяется Сирдалуд (тизанидин). Препарат эффективен при болях умеренной или высокой интенсивности, особенно когда боль усиливается в течение ночи.
Сирдалуд характеризуется быстрым наступлением положительного терапевтического эффекта и хорошей переносимостью. Подбор индивидуально эффективной дозы (от 2 до 6 мг/сут) обычно осуществляется в течение 2-4 недель. Клинически значимое улучшение обычно отмечается в течение первых 2-3 недель от начала терапии. Обычно Сирдалуд назначается в комбинации с нестероидными противовоспалительными средствами, поскольку их эффект синергичен. Считается, что Сирдалуд, действуя через центральные a-адренергические пути, тормозит выработку желудочного секрета и предотвращает аспирин-обусловленные изменения гликопротеинов и повреждение слизистой желудка, при этом уменьшается риск образования язв [9,10]. Таким образом, Сирдалуд способен предохранять повреждение слизистой желудка, обусловленное нестероидными противовоспалительными препаратами [4, 9-12].
Механизм действия Cирдалуда существенно отличен от механизмов действия других препаратов, используемых для снижения повышенного мышечного тонуса [1, 2]. Поэтому Cирдалуд применяется в ситуациях, когда отсутствует антиспастический эффект других антиспастических средств (при т.н. не отвечающих на лечение случаях). Преимуществом Cирдалуда по сравнению с другими миорелаксирующими препаратами, которые используются по тем же показаниям, является то, что при снижении мышечного тонуса на фоне назначения Cирдалуда не происходит уменьшения мышечной силы [1,2].
Продолжительность терапии Сирдалудом определяется только клинической ситуацией.
Важную роль в профилактике ОА играет выявление и своевременная ортопедическая коррекция врожденных аномалий опорно-двигательного аппарата. Необходимо исключать длительные статические и механические перегрузки суставов. Существенным условием профилактики ОА коленных суставов является нормализация избыточной массы тела.
В связи с возможностью инвалидизации при ОА динамическому наблюдению подлежат больные ОА с поражением крупных суставов, в основном коленных и тазобедренных, начиная с ранних стадий заболевания. При выраженных деформациях суставов решается вопрос об артропластике или эндопротезировании.
1. Coward D.M. Pharmacology and mechanisms of action of tizanidine (Sirdalud). /In: Spasticity: The current status of research and treatment. Ed. by M.Emre, R.Benecke. -Carnforth etc.: The Parthenon Publishing Group, 1989. -P.131-140
2. Coward D.M. Tizanidine: Neuropharmacology and mechanism of action. //Neurology. -1994. -Vol.44., N.11 (Suppl.9). -P.S6-S11
3. Davies J., Quinlan J.E. Selective inhibition of responses of feline dorsal horn neurones to noxious cutaneous stimuli by tizanidine (DS103-282) and noradrenaline: Involvement of alfa2-adrenoceptors. //Neurosci. -1985. -Vol.16. -P.673-676
4. Berry H., Hutchinson D.R. A multicentral placebo-controlled study in general practice to evaluate the efficacy and safety of tizanidine in acute low-back pain. //J. Intern. Med. Res. -1988. -Vol.16. -P.75-82
5. Lepisto P. A comparative trial of tizanidine and placebo in patients with skeletal-muscle spasms after operation for herniated disk. //Curr. Therap. Res. -1981. -Vol.30. -P.141-146
6. Abud M.C., Fernandez G.J.A., Ochoa C.H. et al. Evaluacion de la eficacia y tolerancia de tizanidina en lumbalgia aguda. //Investig. Med. Internac. -1992. -Vol.19. -P.110-114
7. Benecke R. Clinical experience with antispastic drugs. /In: The origin and treatment of spasticity. Ed. by R.Benecke et al. -Carnforth etc.: The Parthenon Publishing Group, 1990. -P.103-112
8. Roberts R.C., Part N.J., Pokorny R. et al. Pharmacokinetics and pharmacodynamics of tizanidine. //Neurology. -1994. -Vol.44., N.11 (Suppl.9). -P.S29-S31
9. Maeda-Hagiwara M., Watanabe H., Kanaoka R., Watanabe K. Reduction of centrally-stimulated gastric acid secretion by tizanidine, a new imidazoline derivative, in anesthetized rats. //Arch. Int. Pharmacodyn. -1985. -Vol.277. -P.321-327
10. Maeda-Hagiwara M., Watanabe H., Kanaoka R., Watanabe K. Influence of clonidine and a new related imidazoline derivative (tizanidine) on rat gastric mucosa. //Pharmacology. -1986. -Vol.32. -P.109-113
11. Berry H., Hutchinson D.R. Tizanidine and ibuprofen in acute low-back pain: Results of a double-blind multicentre study in general practice. //J. Intern. Med. Res. -1988. -Vol.16. -P.83-91
12. Hutchinson D.R. Muscle relaxants: a role of in the treatment of acute low back pain. //In: Back pain, painful syndromes and muscle spasms (Current concepts and recent advances). Ed. by M.I.Jayson et al. -Carnforth etc.: The Parthenon Publishing Group, 1990. -P.117-128
13. Fogelholm R., Murros K. Tizanidine in chronic tension-type headache: a placebo controlled double-blind cross-over study. //Headache. -1992. -Vol.32. -P.509-513
14. Shimomura T., Awaki E., Kowa H., Takahashi K. Treatment of tension-type headache with tizanidine hydrochloride: Its efficacy and relationship to the plasma MHPG concentration. //Headache. -1991. -Vol.31. -P.601-604
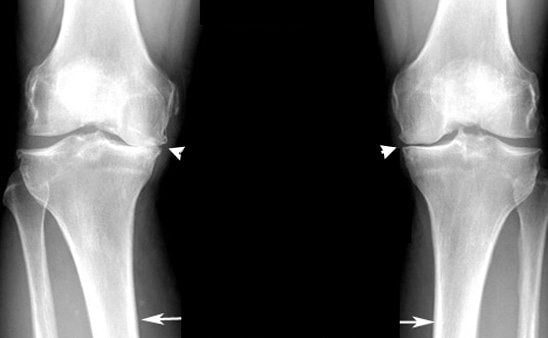
С возрастом заболеваемость остеоартрозом суставов резко увеличиваются. Он диагностируется примерно у 30% пациентов после 60 лет. Клинически патология проявляется болями в суставах, усиливающимися при сгибании или разгибании, утренней припухлостью, скованностью движений. При остеоартрозе 1-2 степени тяжести пациентам показан прием препаратов, проведение физиотерапевтических, массажных процедур. А сильное повреждение хрящевых и костных элементов сустава требует хирургического лечения.
Общее описание болезни
Важно знать! Врачи в шоке: "Эффективное и доступное средство от АРТРОЗА существует. " Читать далее.
Остеоартроз — дегенеративно-дистрофическая патология, чаще поражающая крупные суставы (тазобедренные, коленные, локтевые). Вначале начинает разрушаться хрящ. Из-за его уплотнения и истончения повышаются нагрузки на костные поверхности. Они с трудом смещаются относительно друг друга, что становится причиной их деформации.

Ситуацию усугубляет образование остеофитов — единичных или множественных костных наростов. При смещении они травмируют мягкие ткани, ущемляют нервные окончания, кровеносные сосуды.
Стадии заболевания
В ортопедии и травматологии остеоартроз классифицируют в зависимости от степени изменения хрящевых и костных структур, определяемой с помощью рентгенографии. Для каждой из них характерна своя клиническая картина.
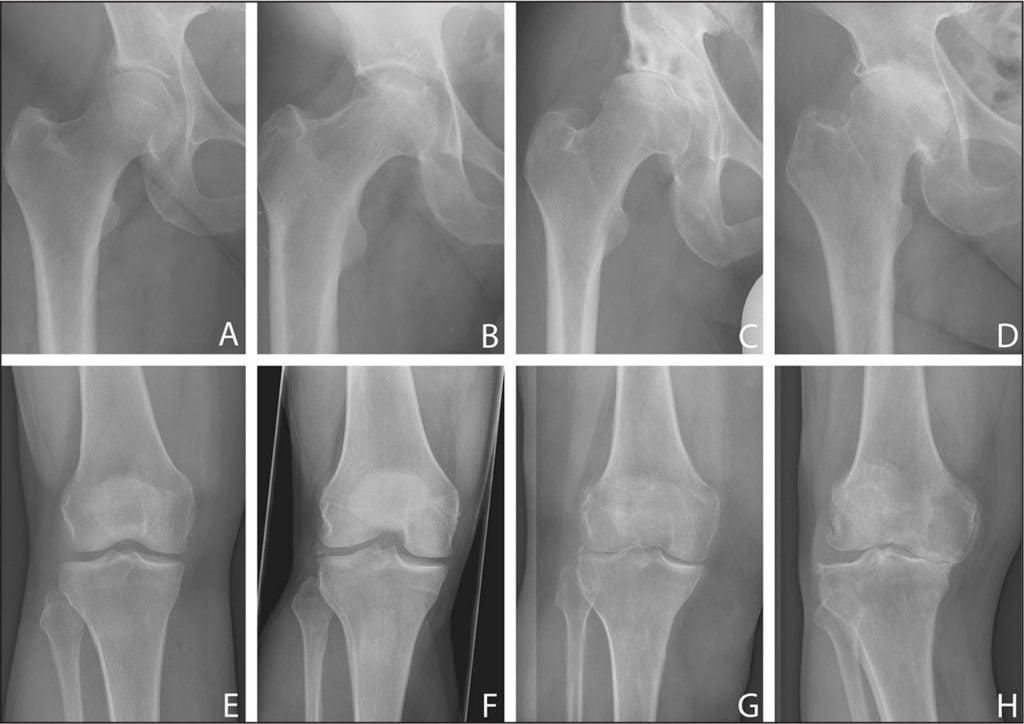
Причины развития
Первичный остеоартроз, то есть развивающийся при изначально здоровом хряще, возникает из-за естественного старения, повышенных физических нагрузок, наследственной предрасположенности, врожденной дисплазии суставов. Причинами вторичного поражения хряща становятся уже присутствующие в организме заболевания:
- остеопороз;
- системная красная волчанка, склеродермия, ревматоидный артрит;
- метаболические нарушения;
- эндокринные патологии, в том числе сахарный диабет, гипотиреоз;
- приобретенная дисплазия.
К развитию остеоартроза предрасполагают инфекционные поражения, травмы, хирургические вмешательства, низкая двигательная активность, дефицит в организме витаминов и микроэлементов.
Симптоматика патологии
Остеоартроз 1 степени тяжести протекает бессимптомно. По мере разрушения хрящевой прокладки сустава появляются первые болезненные ощущения. Колени и тазобедренные суставы болят после продолжительной ходьбы, подъема по лестнице, а локти и плечи — после выполнения монотонных, частых движений.
Вскоре появляется хруст, щелчки при сгибании или разгибании сустава. Утром возникают отечность, тугоподвижность. На конечном этапе развития остеоартроза боли становятся постоянными. Они не четко локализуются, а распространяются на соседние участки тела.
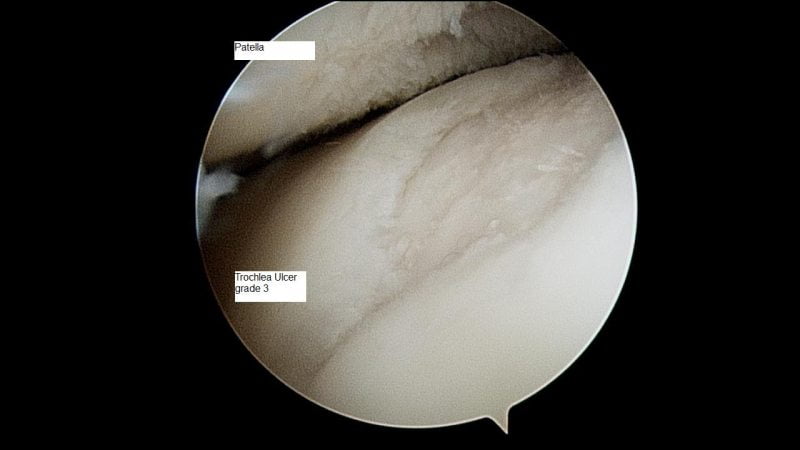
Методы диагностики
Диагноз может быть выставлен на первом приеме у ортопеда на основании внешнего осмотра, описания пациентов характерных признаков остеоартроза, данных анамнеза. Для его подтверждения и исключения заболеваний со сходной симптоматикой проводятся инструментальные исследования:
- рентгенография;
- МРТ или КТ;
- ультразвуковое исследование.
По показаниям выполняется артроскопия — обследование внутренней поверхности сустава с помощью артроскопических инструментов. При необходимости производится забор биоптатов синовиальной оболочки, суставной жидкости для дальнейшего изучения.
Как лечить остеоартроз суставов
Терапия остеоартроза направлена на устранение болей, отечности, скованности движений, профилактике распространения деструктивно-дегенеративной патологии на здоровые элементы сустава. Пациентам рекомендуется снизить двигательную активность, избегать нагрузок на сустав. При ходьбе нужно использовать трость, а при тяжелом течении остеоартроза — костыли. Стабилизировать сустав помогает и ношение ортопедических приспособлений: жестких и полужестких ортезов, эластичных бандажей (для коленных, плечевых и др.), в том числе согревающих.
Чтобы не чувствовать боль во время ходьбы, сгибания или разгибания сустава, человек намеренно ограничивает подвижность при остеоартрозе. Это приводит к мышечной атрофии и еще более быстрому прогрессированию заболевания. Поэтому одной из основных задач лечебной физкультуры становится укрепление мышечного каркаса для стабилизации всех поврежденных элементов.
Первые занятия обязательно проводятся под руководством врача ЛФК. Он показывает больным, как правильно распределять нагрузки, чтобы укрепить мышцы и избежать дальнейшего разрушения хрящей и костей.
Для устранения болей при остеоартрозе используются нестероидные противовоспалительные средства в форме инъекций, таблеток, гелей. Наиболее эффективны Диклофенак, Кетопрофен, Нимесулид, Мелоксикам, Кеторолак, Индометацин. От острых, пронизывающих болей помогают избавиться медикаментозные блокады с глюкокортикостероидами Триамцинолоном, Дипроспаном и анестетиками Новокаином, Лидокаином.
В лечение остеоартроза также применяются средства для улучшения кровообращения, хондропротекторы, миорелаксанты. Используются препараты с витаминами группы B, согревающие мази, сбалансированные комплексы витаминов и микроэлементов.
Даже "запущенный" АРТРОЗ можно вылечить дома! Просто не забывайте раз в день мазать этим.
Внутрисуставная оксигенотерапия, или насыщение сустава кислородом, обычно применяется одновременно с сеансами гипербарической оксигенации. После проведения нескольких процедур отмечается улучшение метаболизма, преобладание восстановительных реакций над процессами разрушения. Внутрисуставная оксигенотерапия также показана пациентам для укрепления костей, их минерализации, улучшения регионарного кровообращения.
Это физиотерапевтический метод лечения остеоартроза, основанный на применении излучения оптического диапазона с фиксированной длины волны, которое генерирует лазер. Лазеротерапия используется для подавления воспаления в мягких структурах, снижения выраженности болей, ускорения регенерации тканей. Физиопроцедуры часто назначаются пациентам для профилактики нежелательных последствий применения глюкокортикостероидов.
Для снижения повышенного давления внутри костей при коксартрозе (остеоартрозе тазобедренного сочленения) проводится декомпрессия зоны метаэпифиза бедра. Процедура также применятся в качестве профилактики ишемии тканей — стойкого расстройства кровообращения, провоцирующего быструю гибель клеток. Наиболее востребован в ортопедии метод туннелизации зоны метаэпифиза с декомпрессией кости и проведением внутрикостных блокад.
Электромиостимуляция — стимуляция мышц электрическим током, вызывающим их сокращение. Физиопроцедура проводится при расстройствах чувствительности, проявляющихся в онемении, покалывании, ползании мурашек. После нескольких сеансов мышечный каркас пораженного остеоартрозом сочленения укрепляется, повышается объем движений.
Это радикальный и часто единственный способ вернуться к активному образу жизни. Производится однополюсная или двухполюсная замена деформированных костных структур искусственным имплантатом. После непродолжительной реабилитации подвижность конечности полностью восстанавливается. Нередко снимается группа инвалидности, так как человек возвращается на место службы, вновь приступает к спортивным тренировкам.
Пациентам с лишним весом врачи рекомендуют похудеть для снижения нагрузки на больной сустав. Следует ограничить, а лучше полностью исключить употребление полуфабрикатов, колбас, кондитерских изделий, в том числе выпечки. В рационе должны преобладать свежие овощи, фрукты, жирная рыба, злаковые каши, кисломолочные продукты.
Из биоактивных добавок наиболее полезны те, в состав которых входит глюкозамин, хондроитин, коллаген, гиалуроновая кислота, витамины, минералы.
Санаторно-курортное лечение — неотъемлемая часть комплексной реабилитации пациентов с остеоартрозом. Его основными задачами становятся улучшение самочувствие пациента, профилактика обострений, укрепление защитных сил организма. В санаториях для этого используются минеральные воды, лечебные грязи, различные виды массажа, сауны, физиопроцедуры, ЛФК.

При тяжелом поражении коленных, тазобедренных сочленений проводится эндопротезирование. В остальных случаях пациентам показана артропластика — иссечение остеофитов, реконструкция костных поверхностей. Если сустав сильно деформирован, то выполняется артродез. Так называется его полное обездвиживание в функционально выгодном положении. Один из инновационных методов лечения заболевания — использование стволовых клеток, которые замещают поврежденные клетки хрящевых тканей.
Осложнения
Если больной не обращается за медицинской помощью, то на конечном этапе развития остеоартроза возникает анкилоз — полное или частичное обездвиживание сустава. Нередко течение патологии осложняется реактивным синовитом, кровоизлияниями в полость сустава, остеонекрозом мыщелка бедра, наружными подвывихами наколенника.
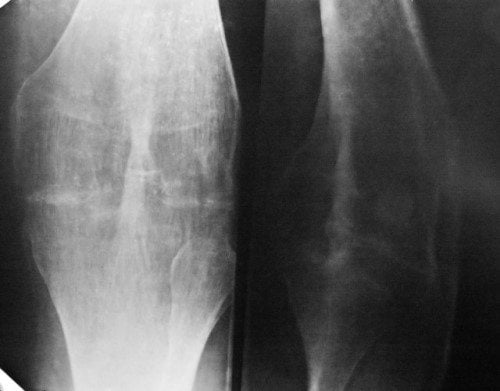
Прогноз специалистов
Прогноз зависит от формы и локализации остеоартроза, возраста и общего состояния здоровья пациента. Это заболевание пока не удается вылечить полностью. Но при его раннем обнаружении, проведении грамотного лечения удается устранить все симптомы, предупредить повреждение здоровых суставных элементов.
Меры профилактики
Первичная профилактика заболевания заключается в своевременном лечении травм, инфекционных, воспалительных патологий. Необходимо также корректировать плоскостопие, исправлять деформации стоп, коленных суставов, избавиться от врожденного вывиха бедра. Врачи рекомендуют 1-2 раза в год проходить полный медицинский осмотр, включая рентгенографическое обследование, МРТ или КТ.
К развитию заболевания приводят как избыточные физические нагрузки, так и малоподвижный образ жизни. Поэтому следует придерживаться умеренной двигательной активности для сохранения подвижности сочленений, укрепления мышц, связочно-сухожильного аппарата. В качестве профилактики отлично подойдет плавание, аквааэробика, пилатес, фитнес, езда на велосипеде, скандинавская ходьба.
Лишний вес — один из основных факторов, провоцирующих развитие остеоартроза голеностопа, коленных, тазобедренных сочленений. При снижении массы тела на 1 кг нагрузка на суставы ног уменьшается сразу на 4 кг. Для похудения применяются не только низкокалорийные диеты, но и ежедневные занятия лечебной физкультурой, в том числе аэробные тренировки.
Если дисплазия тазобедренного сустава вовремя не устранена, то во взрослом возрасте велика вероятность развития коксартроза. Избежать этого позволит исключение повышенных нагрузок, контроль веса, регулярное выполнение упражнений лечебной физкультуры. Ортопеды не рекомендуют при дисплазии заниматься бегом, прыжками, поднимать тяжести.
Как забыть о болях в суставах и артрозе?
- Боли в суставах ограничивают Ваши движения и полноценную жизнь…
- Вас беспокоит дискомфорт, хруст и систематические боли…
- Возможно, Вы перепробовали кучу лекарств, кремов и мазей…
- Но судя по тому, что Вы читаете эти строки - не сильно они Вам помогли…
Но ортопед Валентин Дикуль утверждает, что действительно эффективное средство от АРТРОЗА существует! Читать далее >>>
Читайте также:


