Брюшной тиф инфекционные болезни презентация
Брюшной тиф – антропонозное инфекционное заболевание с фекально-оральным механизмом передачи, характеризующееся циклическим течением, интоксикацией, поражением ЦНС, длительной лихорадкой, бактериемией, экзантемой и специфическим поражением лимфоидной ткани терминального отдела тонкой кишки.

ИСТОРИЧЕСКАЯ СПРАВКА
Гиппократ восеченской крепости. В 1804 г. И.П. Л.В. Громашевский Пятницкий подробно описал клини- ческую картину брюшного тифа. Во- просами эпидемиологии и профилак- тики занимались Л.А. Тарасевич, Л.В. Громашевский. Особенности брюш- ного тифа у детей изучали Н.Ф. Фи- латов, А.А. Кисель, М.Г. Данилевич.
ЭТИОЛОГИЯ
• Возбудитель брюшного тифа – Salmonella typhi – открыта в 1880 году К. Эбертом, в 1881 году Г. Гаффки выделил её чистую культуру.
• Представляет собой грамотрицательную палочку, которая относится к семейству энтеробактерий, роду сальмонелл, виду Salmonella typhi группы D.
• Имеет перитрихиально расположенные жгутики, подвижна, спор и капсул не об- разует, возможно образование L-форм.
• Хорошо растёт на обычных питательных средах с добавлением желчи.
ЭТИОЛОГИЯ
• Salmonella typhi имеет сложную антигенную структуру:
- О-антиген – поверхностный термостабильный липополисахарид, обеспечивает видовую специфичность (по нему выделяют серогруппы);
- Н-антиген – жгутиковый термолабильный (по нему выделяют серотипы);
- Vi-антиген – поверхностный термолабильный, входит в состав О-антигена, определяет вирулентность;
- К-антиген – поверхностный белково-полисахаридный комплекс, отвечает за проникновение в макрофаги.

ЭТИОЛОГИЯ
• По чувствительности к типовым бактериофа- гам возбудители брюшного тифа подразделя- ются на 80 стабильных фаготипов. В России распространены фаготипы А b B i , F, Е.
• Патогенность S. typhi определяется эндоток- сином , а также выделяемыми биологически активными веществами: гемолизином, гиалу- ронидазой, гемотоксином, фибринолизином.
• S. typhi чрезвычайно устойчива во внешней среде: на белье – 14 сут., в кале – 30 сут., в воде – 4 мес., в почве – 9 мес., в мясе, моло- ке – 90 сут., в овощах и фруктах – 10 сут.
Хорошо переносит низкие температуры, при кипячении и действии дез. средств погибает.
ЭПИДЕМИОЛОГИЯ
• Источники инфекции: больные (особенно атипичными формами) опасны с 1-го дня болезни; бактерионосители (могут выделять возбудителя от 3-х месяцев до нескольких лет).
• Механизм передачи инфекции – фекально-оральный.
• Пути передачи: водный (основной), пищевой (молоко), контактно-бытовой (редко).
• Фактор передачи инфекции – мухи.
• Индекс контагиозности в очагах инфекции – 0,4 - 0,5.
• Восприимчивость наибольшая в возрасте 15 - 30 лет, дети раннего возраста болеют редко. Группу высокого риска составляют лица БОМЖ.
• Заболеваемость в России в течение многих лет составляет менее 1 на 100 тыс. населения, летальность – 0,1-0,3% при осложнённых формах.
• В настоящее время регистрируются в основном завозные случаи из эндемичных регионов (Пакистан, Индия, страны Африки и Латинской Америки). Из стран ближнего зарубежья неблагополучная ситуация в Казахстане, Грузии и Армении.
• Постинфекционный иммунитет – стойкий, длительный.
ПАТОГЕНЕЗ
(по Ш. Ашару и В. Лаверне, 1924-1934 гг. с учётом современных данных)
• 1-я фаза – внедрение возбудителя в организм человека.
S. typhi через входные ворота попадает в желудок 
гибель части
возбудителя 
захват остальной части микроорганизмов макрофагами слизистой оболочки тонкой кишки.
• 2-я фаза – лимфаденит и лимфангиит.
Проникновение макрофагов, содержащих S. typhi, в солитарные лимфатические фолликулы и пейеровы бляшки
тонкой кишки
гранулематозное воспаление с очаговой мононуклеарной инфильтрацией 
проникновение S. typhi в мезентериальные лимфоузлы 
пролиферация лимфоидной ткани.
• 3-я фаза – бактериемия.
Попадание возбудителя через грудной лимфати- ческий проток в кровь 
бактериемия, антиген- емия, выделение эндотоксина (конец инкубации и начало периода клинических проявлений).
ПАТОГЕНЕЗ
(по Ш. Ашару и В. Лаверне, 1924-1934 гг. с учётом современных данных)
• 4-я фаза – токсемия.
Воздействие эндотоксина на ЦНС (диэнцефальные структуры) 
нарушение сознания, инверсия сна, анорексия, вегетативные и трофические расстройства; воздействие эндотоксина на симпатические окончания чревных нервов и вегетативных ганглиев 
трофические и сосудистые нарушения в слизистой оболочке и лимфоидной ткани тонкой кишки (образование язв, расстройство стула, приток крови к органам
брюшной полости – pletora abdominalis, уменьше- ние венозного притока, нарушение микроцирку- ляции, гиповолемия, возможное развитие ИТШ);
воздействие эндотоксина на миокард 
токси- ческая кардиопатия или миокардит.
• 5-я фаза – паренхиматозная диффузия.
Захват возбудителя из крови клетками ретикуло- эндотелиальной системы 
формирование вто- ричных очагов инфекции (менингит, пневмония, остеомиелит, пиелит, абсцесс и др.).
ПАТОГЕНЕЗ
(по Ш. Ашару и В. Лаверне, 1924-1934 гг. с учётом современных данных)
• 6-я фаза – выделение возбудителя из организма.
Со 2-й недели происходит выделение S. typhi через печень с желчью в просвет кишечника 
выведение части возбудителя с калом (75-80%), повторное внедрение другой части в лимфоидную ткань тонкой кишки; выделение микроорганизмов происходит также через почки с мочой (20-25%), в небольшом количестве с потом, слюной и грудным молоком.
• 7-я фаза – аллергические реакции.
Длительное сохранение S. typhi в лимфоидной ткани ЖКТ 
аллергизация организма (экзантема).
• 8-я фаза – формирование иммунитета и восста- новление нарушенных функций организма.
Образование специфических IgM с 4-5-го дня бо- лезни, а со 2-3-й недели – IgG 
незавершённый
фагоцитоз 
образование L-форм 
персистен- ция, бактерионосительство
рецидивы при низ- ком уровне секреторного IgA, наибольшее коли- чество которого вырабатывается на 8-й неделе.
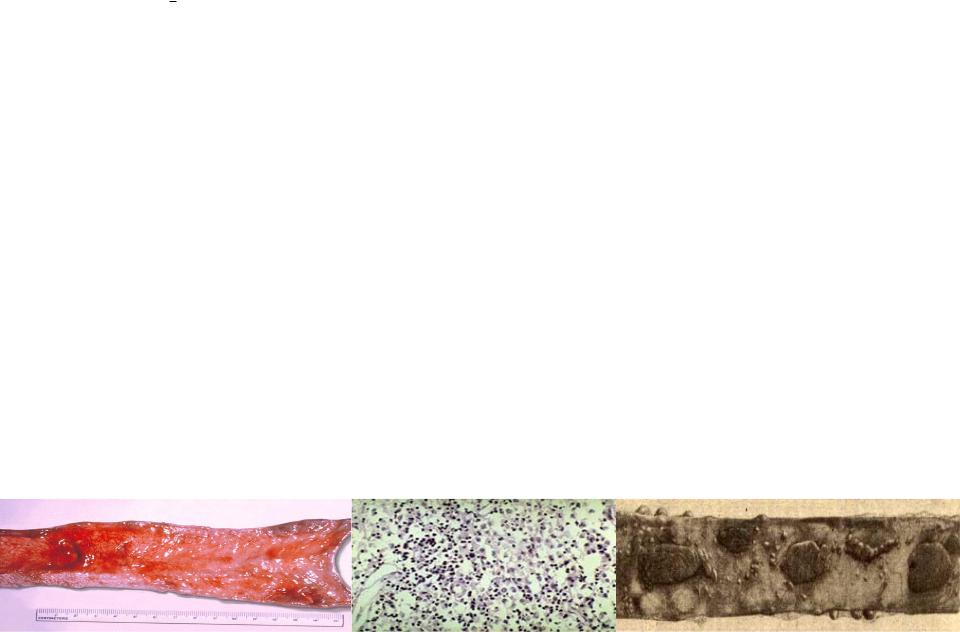
ПАТОМОРФОЛОГИЯ
Гиперплазия лимфоидной ткани тонкой кишки, имеющей на разрезе серо- розовый цвет, сходный с мозгом новорождённого.
• 2-я стадия – некротическая (2-я неделя болезни).
Лимфоидная ткань некротизируется и приобретает грязно-серый или жёлто-серый цвет из-за пропитывания желчными пигментами.
• 3-я стадия – изъязвление (3-я неделя болезни).
В центре лимфатических фолликулов образуются продольные язвы ладьевидной формы, края фолликулов остаются гиперплазированными и служат источником их регенерации; возможно развитие осложнений – кишечного кровотечения и перфорации кишки с развитием перитонита.
После отторжения некротизированных масс дно язв становится чистым и доходит до мышечного слоя стенки тонкой кишки.
• 5-я стадия – регенерация (5-6-я недели болезни).
Язвы заживают с образованием пигментированных рубчиков.

Первый слайд презентации: Брюшной тиф
Выполнила: студентка 41 группы 1 бригады Зайкина Анастасия
Слайд 2
Брюшной тиф - острое инфекционное заболевание, характеризуется лихорадкой, интоксикацией, бактериемией, увеличением печени и селезенки, поражением лимфатического аппарата кишечника (преимущественно тонкой кишки).
Слайд 3: Историческая справка
Слайд 4: Историческая справка
В 1829 г. Люи описал клиническую картину брюшного тифа и анатомические изменения в кишечнике. В последующем учение о брюшном тифе получило развитие в трудах С. П. Боткина, Мерчисона, Куршмана, Лебермейстера и других исследователей.
Слайд 5: Историческая справка
Слайд 6: Историческая справка
С появлением массовых армий брюшного тифа во второй половине 19 в. получил большое распространение и в войсках. Заметные успехи в борьбе с ним в войсках были достигнуты во время первой империалистической войны и особенно во время второй мировой войны.
Слайд 7: Статистика распространения
Брюшной тиф встречается в странах с различными природными и климатическими условиями. Заболеваемость им в результате более совершенной системы профилактических и противоэпидемических мероприятий, возросшего уровня санитарно-коммунального благоустройства и других факторов по сравнению с началом 20 в. во всех странах значительно снизилась. Смертность от брюшного тифа и общей тенденции к снижению различна в разных странах мира. Более высокой она остается в странах, бывших ранее колониальными, на более низком уровне удерживается в развитых в промышленном отношении государствах.
Слайд 8: Этиология
Возбудитель - Salmonella typhi, относится к сальмонеллам группы D - грамотрицательная подвижная палочка, спор и капсул не образует. Бактерии могут существовать в фильтрующихся и L-формах, имеют сложную антигенную структуру (соматический О-антиген и Vi-антиген, жгутиковый Н-антиген). Возбудители устойчивы во внешней среде - в воде и почве могут сохраняться от нескольких дней до нескольких месяцев. Бактерии хорошо переносят низкие температуры, а при нагревании быстро погибают (при 100 °С - мгновенно). Дезинфицирующие средства в обычных концентрациях убивают возбудителя в течение нескольких минут.
Слайд 9: Эпидемиология
Брюшной тиф - кишечный антропоноз. Источником инфекции является только зараженный человек - больной или бактерионоситель. Как источник инфекции больной наиболее опасен с 7-го дня заболевания, когда с испражнениями, мочой и слюной начинает выделять возбудителей. Бактериовыделение обычно продолжается не более 3 месяцев (острое), но иногда и всю жизнь (хроническое). Основное значение в распространении инфекции имеют хронические бактериовыделители.
Слайд 10: Эпидемиология
Механизм заражения - фекально-оральный, пути передачи инфекции - водный, пищевой, контактно-бытовой. Водные вспышки и эпидемии возникают при загрязнении источников водоснабжения сточными водами, эпидемические вспышки, связанные с употреблением пищевых продуктов, в которых возбудители способны длительно сохраняться и размножаться (молоко, холодные мясные закуски). Контактно-бытовой путь заражения наблюдается редко, преимущественно у детей.
Слайд 11: Эпидемиология
Слайд 12: Эпидемиология
Восприимчивость людей к брюшному тифу различна. Заболевание встречается повсеместно, но в большей степени распространено в странах и регионах с жарким климатом и низким уровнем жизни. Сезонное повышение заболеваемости наблюдается в летне-осеннее время. После перенесенной инфекции сохраняется стойкий иммунитет. Однако описаны случаи повторного заболевания.
Слайд 13: Патогенез
Возбудитель попадает в организм через рот. Из просвета тонкой кишки через лимфоидные образования ее слизистой оболочки бактерии проникают в регионарные лимфатические узлы, где интенсивно размножаются и вызывают воспалительный процесс, что соответствует инкубационному периоду. Значительное накопление бактерий в лимфоидной ткани приводит к их прорыву в кровь. Развитие бактериемии совпадает с началом лихорадочного периода заболевания. При разрушении бактерий выделяется эндотоксин, который определяет развитие выраженного синдрома интоксикации, поражение ЦНС, вегетативной нервной системы. Часть бактерий поглощается макрофагами и рассеивается в различные органы и ткани, что соответствует фазе диссеминации.
Слайд 14: Клиническая картина
Продолжительность инкубационного периода колеблется от 7 до 25 дней, чаще составляет 9-14 дней. Типичное течение заболевания имеет отчетливую цикличность. Начальный период заболевания характеризуется постепенным развитием и нарастанием синдрома интоксикации. Больные жалуются на повышенную утомляемость, усиливающуюся общую слабость и головную боль, снижение аппетита. Температура тела постепенно и неуклонно повышается, к 5-7-му дню заболевания достигает 39-40 °С. В это время усиливается головная боль, нарушается сон (характерна бессонница). Стул обычно задержан. Больные заторможены, адинамичны, предпочитают лежать с закрытыми глазами, на вопросы отвечают односложно, медленно, после паузы. Лицо бледное, кожа сухая, горячая. Язык обычно суховат, обложен сероватым налетом, утолщен. Кончик и края языка розовые, свободны от налета, с отпечатками зубов. Живот умеренно вздут из-за метеоризма. АД понижается.
Слайд 15: Клиническая картина
При перкуссии отмечается укорочение звука в правой подвздошной области, что связано с увеличением воспаленных лимфатических узлов брыжейки ( мезаденитом ). При пальпации здесь обнаруживается грубое урчание слепой кишки и болезненность. К концу первой недели определяется увеличение печени и селезенки. К 7-8-му дню болезни наступает период разгара заболевания, во время которого все симптомы достигают максимального развития. Он продолжается обычно 1-2 недели. Температура тела, повысившись до 39-40 °С, может иметь постоянный характер или быть волнообразной. Упорными и мучительными становятся головная боль и бессонница.
Слайд 16: Клиническая картина
Значительное усиление интоксикации приводит к развитию инфекционно-токсической энцефалопатии - тифозному статусу. Отмечается резкая заторможенность, адинамия, апатия, безучастность, нарушение сознания от оглушенности до сопора или комы. Возможно развитие инфекционного делирия.
Слайд 17: Клиническая картина
Слайд 18: Клиническая картина
Слайд 19: Клиническая картина
В период угасания клинических проявлений заболевания температура тела постепенно ( литически ) снижается, исчезают явления интоксикации, появляется аппетит, очищается язык, нормализуются размеры печени и селезенки. Период выздоровления начинается после нормализации температуры тела и продолжается 2-3 недели. Восстанавливаются нарушенные функции организма и происходит освобождение его от возбудителей инфекции.
Слайд 20: Клиническая картина
При брюшном тифе возможно развитие рецидивов болезни. Клинически они сходны с первой волной заболевания и отличаются лишь более быстрым подъемом температуры, меньшей длительностью лихорадки и более легким течением. 3-5 % перенесших брюшной тиф пациентов становятся хроническими брюшнотифозными бактериовыделителями. Бактериовыделение продолжается многие годы, иногда - всю жизнь.
Слайд 21: Осложнения
Специфические : Кишечное кровотечение Перфорация кишечника Инфекционно-токсический шок Неспецифические: Пневмония, тромбофлебиты, менингиты, пиелиты, паротиты, стоматиты, пролежни и др
Слайд 22: Осложнения
Специфические: Кишечное кровотечение - обусловлено эрозией сосуда в дне брюшнотифозной язвы. На фоне интоксикации кровотечение приводит к кратковременному резкому снижению температуры тела, появлению тахикардии. Больной бледнеет, появляется холодный пот, падает АД, при массивном кровотечении может возникнуть коллапс. В испражнениях обнаруживают примесь крови, при массивном кровотечении стул становится дегтеобразным (мелена). Небольшое кровотечение при своевременном лечении заканчивается благополучно.
Слайд 23: Осложнения
Перфорация кишечника - наиболее часто проявляется болями в животе, напряжением мышц брюшной стенки и учащением дыхания. Тяжелая интоксикация маскирует симптомы перфорации. Свободный газ из кишечника проникает в брюшную полость. Требуется экстренное хирургическое вмешательство.
Слайд 24: Осложнения
Инфекционно-токсический шок - связан с массивным поступлением в кровь брюшнотифозных бактерий и их токсинов. При ИТШ состояние больного быстро ухудшается, температура тела резко снижается, кожа становится еще бледнее, появляются акроцианоз, одышка. Пульс частый, нитевидный, падает АД, снижается диурез вплоть до анурии.
Слайд 25: Осложнения
Слайд 26: Госпитализация
Больных брюшным тифом обязательно госпитализируют в инфекционный стационар. Транспортировку осуществляют на носилках.
Слайд 27: Особенности ухода
Основа лечения - правильный уход за больным: покой, удобная постель, хорошие гигиенические условия. Строгий постельный режим весь период лихорадки и еще 7-8 дней с момента нормализации температуры тела. После этого им разрешается садиться в кровати, а еще через 4-5 дней - ходить по палате. Расширение режима проводится очень осторожно, постепенно, под тщательным контролем общего состояния больного и малейших жалоб на дискомфорт со стороны органов брюшной полости. Больного необходимо предупредить, чтобы он не делал резких движений, не поднимал тяжестей, не натуживался во время дефекации.
Слайд 28: Особенности ухода
Необходимо следить за гигиеной полости рта. Сухие губы и язык после очистки следует смазывать глицерином пополам с каким-либо соком, например, лимонным, что предупреждает развитие болезненных трещин и предохраняет от присоединения вторичной инфекции. Для предупреждения пролежней следует периодически менять положение в постели. Используют резиновый круг. Кожу систематически протирают водой с уксусом или камфорным спиртом. Необходимо следить за регулярностью стула и при запорах применять очистительные клизмы с теплым физиологическим раствором или водой, но только строго по назначению врача.
Слайд 29: Особенности ухода
Очень важно уделять внимание питанию больных. Диета должна быть полноценной, калорийной, содержать витамины. Пищу следует давать не менее 4 раз в сутки, тяжелым больным - 6-7 раз в сутки, малыми порциями. В период лихорадки больному дают пищу в протертом виде, приготовленную на пару. Особо щадящая диета требуется после 10-12-го дня от начала заболевания, так как в это время могут развиться такие осложнения, как прободение кишечника и кишечное кровотечение. Должны быть исключены механические и химические раздражения слизистой оболочки желудочно-кишечного тракта, а также продукты и блюда, усиливающие процессы брожения и гниения в кишечнике. Большое значение имеет обильное употребление жидкости - до 1,5-2,5 л в сутки (вода, чай, морсы, фруктовые соки). При вздутии кишечника ограничивают употребление углеводов, при поносах - белков.
Слайд 30: Особенности ухода
Слайд 31: Принципы лечения
Этиотропная терапия : Антибиотики в течении лихорадочного периода и в течении 10 дней после нормализации температуры тела - фторхинолоны ( ципрофлоксацин ) и цефалоспорины 3-го поколения ( Цефтриаксон ). При рецидивах повторно. Дезинтоксикационная терапия: внутривенно коллоидные и кристаллоидные растворы.
Слайд 32: Принципы лечения
При кишечных кровотечениях необходим строгий постельный режим в положении на спине в течение 12-14 часов. При этом больной не должен получать пищи (голодание) и утолять жажду лишь холодным чаем в малых дозах (ложками, до 600 мл в сутки) или сосанием кусочков льда. Показан холод на живот (пузырь со льдом). В дальнейшем назначают желе, кисель, яйцо всмятку, сливочное масло, постепенно расширяют диету. Для остановки кровотечения применяют раствор хлорида кальция, викасол, этамзилат, желатиноль, плазму, переливание небольших доз крови. При перфорации стенки кишки показано срочное оперативное вмешательство. При развитии ИТШ проводят противошоковую терапию.
Слайд 33: Принципы лечения
Реконвалесценты выписываются на фоне полного клинического выздоровления, нормализации лабораторных показателей, после трехкратных отрицательных результатов посевов кала, мочи и однократного - желчи, но не ранее 21-го дня нормальной температуры тела. После выписки из стационара переболевшие подлежат диспансерному наблюдению. Через 3 месяца проводят бактериологическое исследование кала, мочи и желчи. При отрицательных результатах наблюдение прекращают. Реконвалесценты из числа работников пищевых и приравненных к ним предприятий находятся под наблюдением на протяжении всей трудовой деятельности.
Слайд 34: Профилактика
Санитарный надзор за водоснабжением, пищевыми предприятиями, общественным питанием, а также контроль за канализацией и обезвреживанием нечистот - важные санитарно-гигиенические меры профилактики брюшного тифа. Мероприятия, направленные на источник инфекции, включают изоляцию больных, наблюдение за реконвалесцентами. Хронические бактерионосители не допускаются к работе на пищевых и приравненных к ним предприятиях.
Последний слайд презентации: Брюшной тиф: Профилактика
В очаге брюшного тифа проводят заключительную дезинфекцию. За лицами, контактировавшими с больными, устанавливают медицинское наблюдение с ежедневной термометрией в течение 21 дня, выполняют однократное бактериологическое исследование кала и мочи. Специфическая профилактика в очаге включает назначение бактериофага контактным лицам. Проводят вакцинацию по эпидемическим показаниям и некоторым профессиональным группам, среди них работникам инфекционных больниц и отделений, бактериологических лабораторий.
КИШЕЧНЫЕ ИНФЕКЦИИ
ЛЕКЦИЯ №3
План лекции:
- Брюшной тиф
- Дизентерия
- Пищевые токсикоинфекции
- Ботулизм
- Вирусные гепатиты.
Брюшной тиф – острое инфекционное заболевание, характеризующееся длительной лихорадкой, симптомами общей интоксикации, наличием возбудителей в крови и язвенным поражением лимфатических узлов тонкого кишечника.
Этиология. Возбудителем брюшного тифа является грамм-отрицательная палочка Эберта, подвижная, благодаря жгутикам. Длительно сохраняется на льду и в воде (до 3-х месяцев), в молоке, на предметах ухода за больным и бытовой обстановке. Высушивание и прямой солнечный свет губительно действует на микробы. Дезинфицирующий раствор убивает возбудителя в течение нескольких минут.
Эпидемиология. Источником инфекции являются:
· Больной, с первого дня заболевания и в течение всей болезни, выделяющий микроб с калом, мочой, и реже, со слюной.
· Реконвалесценты (выздоравливающий) освобождаются от возбудителей брюшного тифа 1-2-ю неделю выздоровления. В редких случаях выделение палочки затягивается до 2-3-х месяцев.
· Хронические бактерионосители (3-5% от общего числа больных) выделяют микробы с калом, иногда с мочой в течение нескольких лет, а иногда всю жизнь.
Механизм передачи инфекции – фекально-оральный. Заражение происходит следующими путями:
· Пищевой путь. Возбудитель брюшного тифа может проникать в организм человека с зараженными продуктами питания. Инфицирование продуктов питания может происходить через загрязнённые возбудителем руки, от контакта с зараженными предметами обихода и почвой. Чаще всего причиной массового заражения является употребления молока и молочных продуктов, т.к. в них возбудитель не только сохраняется, но и размножается.
· Водный путь. Инфицирование происходит через воду, зараженную фекалиями больных или бактерионосителей при использовании её не только для питья, но и для мытья посуды, фруктов, овощей, при купании. При заражении водоёмов, являющихся источниками водоснабжения и проникновении инфекции в водопроводную сеть может возникнуть водная эпидемия.
· Контактный путь – через предметы быта (посуда, мебель, бельё, игрушки и др.), загрязнённых микроскопическими частицами кала больного при не соблюдении правил личной гигиены.
В летнее время заражение происходит через мух, способных на своих крыльях и лапках переносить микробов с заражённых объектов на продукты питания. Наибольшая заболеваемость приходится на летне-осенний период. После перенесенного заболевания возникает продолжительный иммунитет.
Попадая через рот в кишечник, возбудитель брюшного тифа по лимфатическим путям проникает в мезентериальные лимфатические узлы, где происходит его размножение. Затем, из лимфатических узлов он проникает в кровь и разносится по всему организму. С этого момента начинаются клинические проявления заболевания. Лимфатические образования тонкого кишечника (Пейеровы бляшки и солитарные фолликулы) набухают, некротизируются, некротизированные массы отторгаются и образуются язвы, которые затем заживают. Этот процесс может длится 2-4 недели. При гибели бактерий в организме накапливается эндотоксин, который оказывает токсическое воздействие на центральную нервную и сосудистую системы.
Клиническая картина. По тяжести течения различают лёгкую, среднюю и тяжёлую формы болезни. Бывают атипичные лёгкие формы. Инкубационный период в среднем 14 дней (от 7 до 25 дней). Обычно заболевание начинается постепенно: появляется слабость, головная боль, утомляемость, плохой аппетит. Температура тела постепенно нарастает (ступенеобразно) и к концу недели достигает 39-40° С. Высокая температура держится 2-3 недели, и к концу 3-4 недели достигает нормы. В течение 1-ой недели болезни самочувствие больного ухудшается: усиливается головная боль, появляется бессонница. Несмотря на высокую температуру, больной вял, заторможен, безучастен к окружающему. При осмотре больного в конце 1-ой недели отмечается утолщённый, обложенный белым налётом язык, отпечатками зубов по краям. При тяжёлой форме язык сухой, коричневого цвета, потрескавшийся. Живот вздут за счёт газов, при пальпации наблюдается урчание, увеличивается печень и селезёнка. Характерна задержка стула. У некоторых больных может быть понос. При поносе стул иногда напоминает гороховый суп. К 7-14-му дню усиливается общая интоксикация, заторможенность, возможно помрачение сознания, бред. Отмечается относительная брадикардия – отставание пульса от температуры тела (при температуре 39-40°С пульс остаётся 80-90 ударов в минуту). С 8-9-го дня болезни появляется розеолёзная сыпь. Высыпания располагаются на груди и животе. Розеолы представляют собой бледно-розовые пятна круглой формы диаметром 2-3 мм. При надавливании они исчезают, затем снова появляются после прекращения давления. Сыпь появляется толчкообразно в течение всего лихорадочного периода. Впервые появившиеся розеолы бледнеют и исчезают через 4-5 дней. На других местах появляются свежие высыпания. В картине крови при брюшном тифе наблюдается лейкопения с относительным лимфоцитозом, тромбоцитопения, а к концу болезни анемия. К концу 4-ой недели состояние больного улучшается, снижается температура, уменьшается головная боль, улучшается аппетит, нормализуется сон. Через 1-2 недели могут быть рецидивы (или возврат болезни). Все признаки болезни повторяются, но заболевание протекает легче и период болезни короче.
Клинику брюшного тифа отличает большое разнообразие как по тяжести, так и по продолжительности течения заболевания. Наряду с тяжёлым течением болезни встречаются лёгкие формы с едва заметным нарушением общего состояния и кратковременной незначительной температурной реакцией. С применением современных средств лечения течение брюшного тифа изменилось. Заболевание протекает легче, сократились сроки лечения (до 3-х недель) и смертность, уменьшилось количество осложнений.
Осложнения.Наиболее тяжёлые осложнения брюшного тифа – кишечное кровотечение и перфорация кишечника.
Кровотечение встречаются на 2-3-ей недели заболевания. При возникновении кровотечения больной бледен, на лбу выступает холодный пот, падает АД, возможно падение температуры тела, при массивном кровотечении может развиться коллапс. Появляется кровь в кале или он становится дёгтеобразным.
Перфорация (прободение) стенки тонкой кишки наблюдается на 9-15 день от начала болезни и связана с образованием в кишечнике язв. Проявляется перфорация с появлением сильнейших болей в животе, коллапсом и развитием напряжения мышц живота, определяемом при пальпации. Такому больному требуется срочная операция.
Диагноз основывается на клинических и эпидемиологических данных и подтверждается бактериологическим и серологическими исследованиями. Наиболее ценен посев крови на гемокультуру на протяжении всего лихорадочного периода. Наряду с исследованиями крови, проводят посев кала, мочи, желчи в те же сроки, а также перед выпиской из стационара для выявления бактерионосителей. С 8-9-го дня болезни появляются агглютинины (антитела) и диагноз может быть подтверждён реакцией агглютинации Видаля и другими серологическими реакциями.
Лечение. Все больные подлежат обязательной госпитализации в инфекционную больницу. Проводится антибактериальная терапия антибиотиками: левомицетином, ампициллином по 0,5 г 4 раза в сутки до нормализации температуры, и ещё два дня. А затем 8-10 дней по 0,5 г 3 раза в сутки. При интоксикации применяют внутривенное введение 5%-го раствора глюкозы, гемодеза и других препаратов. При необходимости назначают сердечно-сосудистые препараты. При кишечном кровотечении больному необходим покой, холод на живот, внутривенно вводят 5% - ю аминокапроновую кислоту – 100-200 мл, внутримышечно 1-2 мл 1% - го раствора викасола и 10% - го кальция глюконата. Можно переливать свежецитратную 1-групную кровь по 100 мл.
Больным назначают диету №4, в лихорадочном периоде пища должна быть щадящей, отварной, протёртой, легко усвояемой, с достаточным количеством витаминов, обильное питьё.
В течение всего периода болезни проводится текущая дезинфекция.
Профилактикабрюшного тифа предусматривает комплекс мер:
· Санитарный контроль за водоснабжением пищевыми предприятиями, за канализационными сооружениями, борьба с мухами и другие меры санитарно-гигиенического надзора за населёнными пунктами.
· Активное выявление бактерионосителей при обследовании лиц, работающих на пищевых предприятиях, в детских учреждениях и др.
· Эффективным средством профилактики является санитарно-просветительная работа среди взрослых и детей. Воспитание необходимых гигиенических навыков: мытьё рук после туалета и перед едой, овощей, фруктов, кипячение воды, взятой из открытых водоёмов, пользование отдельной посуды и др.
· Противоэпидемические мероприятия в очаге. Важнейшую роль в профилактике брюшного тифа играет своевременное выявление, изоляция и лечение больных и бактерионосителей. В помещении, где жил больной, проводится заключительная дезинфекция. Лица, которые были в контакте с больным, наблюдаются 21 день с обязательным 1-кратным бактериологическим исследованием кала.
· Вакцинация населения проводится по эпидемиологическим показаниям.
| | | следующая лекция ==> | |
| Анафилактический шок и сывороточная болезнь | | | Дизентерия |
Нам важно ваше мнение! Был ли полезен опубликованный материал? Да | Нет
Читайте также:


