Буклет по теме ревматизм
















Описание презентации по отдельным слайдам:
Содержание Что такое – ревматизм? Классификация ревматизма Симптомы ревматизма Причины и факторы, провоцирующие развитие ревматизма Лечение ревматизма Профилактика Диагностика Прогноз при ревматизме Источники информации
Что такое – ревматизм? Ревматизмом называют воспалительное системное заболевание, которое поражает преимущественно сердце, а также суставы, внутренние органы нервную систему. Основную роль в патологии играют бактерии из группы стрептококков. Ревматизм считается одним из самых опасных заболеваний, которое при определенных обстоятельствах может привести к смерти. Чаще всего он поражает людей молодого возраста и детей, у которых после перенесенных болезни нередко развиваются тяжелые осложнения, такие как порок сердца, инфаркт.
Классификация ревматизма Кардиальная форма (ревмокардит). Суставная форма (ревмополиартрит). Наблюдаются характерные для ревматизма воспалительные изменения в суставах. Кожная форма. Ревматическая хорея (пляска святого Витта).
Симптомы ревматизма В подавляющем числе случаев при ревматизме происходит поражение большого количества органов. В первую очередь страдают соединительные ткани сердца: ревматизм миокарда наблюдается практически в 90 % случаев. У больных пожилого возраста может нередко диагностируют изолированное поражение суставов или кожи. Первые симптомы ревматизма начинают проявлять себя уже через несколько недель после того, как человек переболел ангиной или другим инфекционным стрептококковым заболеванием. Чаще всего болезнь дает о себе знать повышенной температурой (иногда и до 40 градусов), болями в суставах, лихорадкой, сильной слабостью.
В первую очередь, появляются симптомы ревматизма сердца, так называемого ревмокардита. При этом воспалительный процесс затрагивает одну или несколько оболочек органа. Больной при малейшем движении ощущает учащенное сердцебиение и одышку, а если инфекция поразила перикард, то могут присутствовать также и болевые ощущения. В 25 % случаев ревматизм поражает суставы и вызывает полиартрит. Как правило, страдают крупные суставы – локтевые, коленные, голеностопные. У больного присутствуют болевые ощущения, припухлость и покраснения в пораженных зонах.
Кольцевидная эритема как признак ревматизма
Причины и факторы, провоцирующие развитие ревматизма Ревматизм – это заболевание инфекционной природы. Его возбудителем является β-гемолитический стрептококк группы А, поражающий верхние отделы дыхательных путей. К факторам, провоцирующим развитие патологического состояния, относят: обострение хронического тонзиллита; ангину; скарлатину; недостаточное питание; неблагоприятные бытовые условия; генетическую предрасположенность;
Лечение ревматизма В случае ревматизма лечение начинают, прежде всего, с борьбы с ее возбудителем – бета-гемолитическим стрептококком. На сегодняшний момент самым эффективным препаратом для данной цели считается пенициллин. Его используют, как правило, в начальной, острой фазе заболевания. Затем применяют пролонгированные формы пенициллина – бициллин-3 и бициллин-5. При непереносимости пенициллина назначают антибиотик эритромицин. Лечение ревматизма также включает в себя обязательную терапию воспалительного процесса, вне зависимости от его локализации. Современная медицина на этом этапе применяет нестероидные противовоспалительные препараты, такие, как аспирин, вольтарен, индометацин, диклофенак. Во время острого периода течения ревматизма используют также и стероидные противовоспалительные лекарства, например, преднизолон. Курс лечения такими препаратами проводится не дольше 1, 5 месяца под строгим врачебным контролем.
Профилактика Профилактика ревматизма подразделяется на первичную и вторичную. Первичная профилактика направлена на предупреждение ревматизма и включает: 1. Повышение иммунитета. 2. Выявление и лечение острой и хронической стрептококковой инфекции. 3. Профилактические мероприятия у предрасположенных к развитию ревматизма детей: из семей, в которых имеются случаи ревматизма или других ревматических заболеваний. Вторичная профилактика направлена на предупреждение рецидивов и прогрессирования заболевания у больных с ревматизмом в условиях диспансерного наблюдения.
Диагностика На ЭКГ нередко выявляются нарушения ритма. Рентгенологически (помимо не всегда выраженного увеличения сердца) определяются признаки снижения сократительной функции миокарда, изменение конфигурации сердца. УЗИ сердца. Лабораторные показатели у больных ревматизмом отражают признаки стрептококковой инфекции, наличие воспалительных реакций и иммунопатологического процесса. В активную фазу определяются: лейкоцитоз со сдвигом влево, увеличение СОЭ, нередко – анемия.
Прогноз при ревматизме В настоящее время при своевременно начатом лечении первичное поражение сердца заканчивается выздоровлением. Формирование клапанных пороков сердца, чаще с развитием митральной недостаточности, определяется в 15–18% случаев при первой атаке, преимущественно при тяжелом, затяжном или латентном течении заболевания.

Ревматизм у детей – системное заболевание соединительной ткани воспалительного характера с преимущественной локализацией патологического процесса в оболочках сердца, этиологически связанное со стрептококком группы А. Часто развивается у людей с генетической предрасположенностью и в раннем возрасте. Болезнь эта очень коварна: она часто может развиваться незаметно, но влечет за собой серьезные последствия и угрозу здоровью.
Основным причинным фактором развития ревматизма является бета-гемолитический стрептококк группы А. Установлена четкая связь между развитием заболевания и недавно перенесенной стрептококковой инфекцией, в основном в виде ангины, фарингита, отита, синусита, скарлатины. Ревматизм чаще регистрируется в местах с высокой плотностью населения (например, среди городских школьников), где очень велика вероятность передачи инфекции от одного ребенка другому. Различные заболевания стрептококковой природы встречаются у 10-20% школьников. Источником инфекции является больной ребенок. В 20-40% случаев дети переносят стрептококковую инфекцию в стертой или почти бессимптомной форме, но у них также высок риск развития ревматизма.
Группа риска заболеваемости ревматизмом: дети, которые часто и длительно болеют различными простудными заболеваниями; наличие наследственного фактора (заболевание встречается в семье); детский и юношеский возраст; женский пол.
Признаки заболевания. Ревматизм особенно сильно проявляется в холодное время года: с конца осени, зимой и в начале весны, а в теплый сезон (апрель-сентябрь) может ничем себя не проявлять. Заболевание часто проявляется через 2-4 недели после перенесенной инфекции. Первыми признаками у большинства детей бывают лихорадка, боли в суставах, недомогание, потливость, одышка. Как правило, поражаются крупные либо средние суставы: появляется боль в коленях, запястьях, локтях, стопах. Болевые ощущения могут резко появляться и исчезать. Ревматизм проявляет себя и сердечными отклонениями: боли в сердце, нарушение частоты пульса. В некоторых случаях поражает нервную систему, при этом могут возникать непроизвольные подергивания мышц лица, рук или ног. Наблюдается вялость малыша, потеря интереса к привычным для него занятиям.
Профилактика ревматизма бывает: первичная – предупреждение возникновения данного заболевания у здоровых детей и подростков; вторичная – предупреждение рецидивов и прогрессирования заболевания у тех, кто уже перенес ревматическую атаку.
Огромное значение имеет правильно и вовремя начатое лечение стрептококковой инфекции. Если оно было начато не позднее трех дней после начала заболевания, то вероятность развития ревматизма практически исключается.
После перенесенной ангины ребенок должен в течение 2-3 месяцев находиться под наблюдением педиатра и ревматолога.
Помните о том, что ответственность за первичную профилактику ложится не только на медицинских работников. И речь идет не исключительно об организации здорового быта и рационального питания, будьте внимательны к здоровью своего ребенка и своевременно обращайтесь за медицинской помощью.
Т.к. ревматизм имеет склонность к рецидивам, вторичная профилактика включает многолетнее диспансерное наблюдение, проводимое ревматологом и некоторыми другими узкими специалистами. Также необходимо заботиться о повышении сопротивляемости организма ребенка.
Последствия ревматизма у детей непредсказуемы: могут привести к поражению сердечной мышцы с развитием ревматоидного порока сердца, к поражению суставов, мягких тканей конечностей, внутренних органов. Особенно важна профилактика для такого хронического, затяжного, поражающего весь организм заболевания, как ревматизм.
Липницкая Полина,



Люди много веков назад уловили связь между тяжелыми простудами, ангинами и последующим возникновением проблем с суставами и общим недомоганием. Однако научное изучение ревматизма началось только с конца XIX века. Сегодня уже ясно – это поражение всей соединительной ткани, которая имеется в организме, и воспаление связано с нашим собственным иммунитетом.
Считается, что острая ревматическая лихорадка наиболее часто бывает у детей школьного возраста, хотя возможен ревматизм у взрослых. Обычно это лица 18 - 25 лет. Воспалительный процесс возникает в соединительной ткани, составляющей каркас внутренних органов, покрывающей суставные поверхности костей и формирующей клапаны сердца. Причиной болезни считают изменения в иммунной системе, которые запускает особый микроб – бета-гемолитический стрептококк А-группы. Причем ревматизм развивается не у всех, кто переболел стрептококковыми ангинами, скарлатиной или фарингитом, а только у части людей, имеющих наследственную предрасположенность.
При ангине токсины бактерий, а затем и антитела, которые организм вырабатывает в ответ на инфекцию, поражают волокна соединительной ткани в сердце, провоцируя воспаление внутренней оболочки сердца – эндокардит, или сердечной мышцы – миокардит. Кроме того, поражаются сердечные клапаны.
Помимо сердца, антитела, которые производит иммунная система, атакуют хрящи и связки в суставах, волокна соединительной ткани в сосудах, почках. Кроме этого, антитела повреждают и нервную систему. Такой процесс развивается, если у иммунной системы изначально есть дефект, то есть человек генетически предрасположен к ревматизму.

Симптомы ревматизма у взрослых
Ожидать первые признаки болезни можно через 2 - 3 недели после острой ангины, скарлатины или фарингита, которые вызваны стрептококком. Важно подчеркнуть, что симптомы ревматизма у взрослых начинаются не с поражений суставов или сердца, а с приступа лихорадки. На фоне общего нарушения самочувствия, слабости и разбитости температура повышается от 37 до 38,5 - 39 °С, сопровождается сильным ознобом и обильным потом.
Температура может держаться до 5 суток, и на фоне нее воспаляются суставы – они отекают, кожа над ними краснеет, возникает боль, которая не утихает даже в покое. Чаще всего повреждаются симметрично оба колена, либо голеностопные, плечевые или локтевые суставы. Но воспаление быстро переходит с одних суставов на другие – пару дней болят колени, затем локти, затем голеностопы. Причем после приема противовоспалительных препаратов боль и воспалительный процесс быстро исчезают. По мере снижения температуры утихает и артрит.
Некоторые пациенты отмечают на коже сыпь в виде розовых колец (эритема), которая не зудит и быстро проходит. В редких случаях в области затылка или воспаленных суставов могут возникать узелки под кожей, похожие на зернышки риса или горошины.

Ключевое проявление ревматизма – это серьезные поражения сердца (кардиты). От того, насколько сильно поражены оболочки сердца, клапаны и крупные сосуды, во многом зависит дальнейший прогноз для больного. Возможен:
-
эндокардит – воспаление внутренней выстилки сердца и клапанов;
миокардит – это поражение самой сердечной мышцы;
панкардит – когда в той или иной степени страдают все оболочки сердца.
Основные проявления – сердцебиение (тахикардия) и боль в области сердца, имеющая ноющий, щемящий или колющий характер. На фоне боли возникает одышка при малейшей нагрузке, аритмии (нарушения ритма). Почти у 1/4 больных, особенно при несвоевременном лечении, формируется порок сердца, так как воспалительный процесс разрушает сердечные клапаны.
По словам врача-невролога высшей категории Урюпинской ЦРБ Евгения Мосина, ревматизм затрагивает и нервную систему, у неврологов есть даже отдельный термин для описания болезни – нейро-ревматизм. Повреждения нервной системы возможны как в период ревматической лихорадки (из-за острых нарушений мозгового кровообращения, психозов или ревматического невроза), так и спустя некоторое время, из-за воспалительного процесса соединительнотканных элементов в нервной системе (миелиты, энцефалиты или невриты).
Самое частое неврологическое проявление ревматизма – это хорея (поражение подкорковых центров мозга, отвечающих за движения). Для этой патологии характерны подергивания рук и ног, имеющие хаотичный характер. Из-за сокращения мышц на лице возникает ощущение, что человек гримасничает, хотя он не контролирует эти действия. Может нарушаться внятность речи, страдает почерк, сложно держать в руках столовые приборы. В среднем, симптомы, как отмечает Евгений Юрьевич, сохраняются до трех месяцев.

НА ПОМОЩЬ ПРИДЕТ
Спецмазь Пчелиная идеально подойдет при боли в позвоночнике, травмах и повреждениях кожи. В его составе только натуральные и экологически чистые экстракты и масла лекарственных растений. Они быстро успокаивают, мазь хорошо разогревает, тем самым снимая все отеки и воспаления. Бальзамом можно растирать тело в области позвоночника и суставов, он предохраняет кожу от сухости и потери эластичности.
При ссадинах, царапинах и трещинках мазь оказывает бактерицидное действие за счет эфирного масла сибирской пихты в составе препарата.
Длительность острой ревматической лихорадки длится до 6 - 12 недель. В этот период процесс воспаления проходит последовательные стадии развития, от обратимых начальных изменений до тяжелых, фатальных осложнений.
Самое неприятное при ревматизме то, что после затухания процесса, в первые 4 - 5 лет ремиссии, возможны новые вспышки воспаления. Они связаны с повторными эпизодами микробных ангин и фарингитов.
Данное заболевание имеет несколько названий – ревматизм, болезнь Сокольского-Буйо, ревматическая лихорадка. Протекает патологический процесс хронически, со склонностью к рецидивирующим состояниям, которые наблюдаются в большинстве случаев осенью и весной. На долю ревматического поражения сосудов и сердца приходится около 80% приобретенных аномалий сердца. В ревматический процесс зачастую вовлекаются суставы, кожный покров, серозные оболочки, ЦНС. Частота заболеваемости составляет приблизительно 0,3%-3%. Ревматизм развивается обычно в подростковом и детском возрасте (7-15 лет). Взрослые и дети дошкольного возраста заболевают гораздо реже, причем в 3 раза чаще этой патологией страдают девочки.
В статье рассмотрим методы лечения и особенности профилактики ревматизма.
Механизм и причины развития патологии
Ревматической атаке, как правило, предшествует заражение стрептококковой инфекцией, вызываемой β-гемолитическим стрептококком группы А. Это такие заболевания как тонзиллит, скарлатина, родильная горячка, фарингит, отит острой формы, рожа. У 97% пациентов, которые ранее перенесли стрептококковую инфекцию, формируется к этому инфекционному возбудителю стойкий иммунитет. У остальных людей стойкого иммунного ответа не вырабатывается, и при вторичном инфицировании β-гемолитическим стрептококком возникает сложная воспалительная аутоиммунная реакция.
Развитию данного патологического состояния способствуют: молодой возраст, сниженный иммунитет, большие коллективы (интернаты, школы, общежития), неудовлетворительные условия проживания и питания, сильное переохлаждение, отягощенный анамнез в семье.
В ответ на проникновение β-гемолитического стрептококка у человека начинается процесс выработки антистрептококковых антител (антистрептолизин-О, антистрептокиназа, антистрептогиалуронидаза, антидезоксирибонуклеаза В), которые наравне с антигенами стрептококка и составляющими системы комплемента формируют иммунные комплексы.
Стадии
Процесс дезорганизации соединительных тканей во время ревматизма проходит в несколько этапов:
- мукоидное набухание;
- изменения фибриноидного характера;
- гранулематоз;
- склероз.
При ранней, обратимой, степени мукоидного набухания возникает отек, набухание и постепенное расщепление коллагеновых волокон. В случае если на данном этапе повреждения не устранить, то появляются необратимые фибриноидные нарушения, которые характеризуются фибриноидным некрозом коллагеновых волокон и клеток. На гарнулематозном этапе ревматического процесса вокруг участков некроза образуются специфические ревматические гранулемы. Последняя стадия склероза считается исходом гранулематозного воспалительного процесса.

Длительность патологии
Длительность каждой из стадий ревматического поражения составляет примерно 1-2 месяца, а всего цикла – около 6 месяцев. Рецидивы ревматических атак обусловливают развитие повторных поражений тканей в участках уже имеющихся рубцов. В сердечных клапанах, в которых наблюдается поражение ревматизмом, возникает деформация створок, их сращение между собой, что является наиболее распространенной причиной развития пороков сердца, а вторичные ревматические атаки усугубляют деструктивные нарушения.
Симптомы заболевания
Симптоматика ревматизма крайне полиморфна и зависит от остроты и активности патологического процесса, а также вовлеченности в него разных органов. Типичная клиника заболевания имеет прямую связь со стрептококковой инфекцией (тонзиллит, скарлатина, фарингит) и развивается через 1-2 недели после острого периода. Ревматизм начинается с субфебрильной температуры (38-39 °С), остро выраженной слабости, головной боли, утомляемости, чрезмерной потливости.
Одним из первоначальных проявлений ревматизма являются артралгии - боль в крупных или средних суставах (голеностопные, коленные, локтевые, плечевые, лучезапястные). Артралгии носят симметричный, множественный и летучий (боли проходят в одних и возникают в других суставах) характер. Наблюдается отечность, припухлость, локальное повышение температуры и покраснение, выраженное ограничение движений этих суставов. Ревматический полиартрит протекает, как правило, доброкачественно: острота патологических явлений утихает через несколько дней, суставные структуры не деформируются, а умеренный болевой синдром сохраняется иногда очень длительно.
Ревмокардит
Через 1-3 недели начинается ревмокардит: боль в сердце, частое сердцебиение, одышка; затем астенический синдром: вялость, недомогание, утомляемость. Поражение сердца возникает у 70-85% больных. При ревмокардите могут воспаляться все либо отдельные структуры сердца. Чаще всего наблюдается одновременное поражение миокарда (эндомиокардит) и эндокарда, иногда одновременно с перикардом (панкардит), возможно также развитие изолированных поражений миокарда (миокардит). Появляются одышка, перебои ритма и боли в сердце, недостаточность кровообращения, отек легких или сердечная астма. Пульс тахиаритмичный.

Поражение ЦНС
При ревматизме может поражаться ЦНС, признаком этого служит ревматическая хорея: появляются гиперкинезы – непроизвольное подергивание мышц, мышечная и эмоциональная слабость. Реже наблюдаются кожные проявления: кольцевидная эритема и ревматоидные узелки.
Поражение брюшной полости, почек, легких и иных органов встречается при тяжелых формах очень редко.
Ниже рассмотрим лечение и профилактику ревматизма.
Лечение
Санация очагов инфекции
Профилактика ревматизма
Профилактические меры по предупреждению ревматических патологий, связанных с заражением стрептококковой инфекцией, можно условно разделить на первичные и вторичные. Главную роль должны иметь общие мероприятия на уровне государства, такие как пропаганда правильного образа жизни, спорта, закаливания. Кроме того, должны приниматься определенные меры против скученности в детских садах, школах, больницах и прочих учреждениях. Необходимо проведение своевременной санитарной обработки, особенно в местах повышенной плотности населения, инструктаж детей и взрослых по профилактике ревматизма.
Особое внимание нужно уделить обнаружению и ликвидации инфекционных очагов. Все люди, которые перенесли эту болезнь, могут выходить в общественные места только после тщательного обследования. Людям с признаками стрептококковых заболеваний (тонзиллит, фарингит, синусит, холангит, кариес) необходима обязательная терапия. Итак, первичные меры подразумевают:
- Действия, которые направлены на повышение сопротивляемости организма и повышения иммунитета.
- Санитарные и гигиенические мероприятия.
- Своевременная диагностика и терапия стрептококковой инфекции.
Мероприятия, которые направлены на предупреждение разнообразных обострений, рецидивов и последующего прогрессирования ревматических процессов, являются вторичной профилактикой ревматизма. Она должна проводиться участковыми терапевтами или ревматологами. Ввиду того что это хроническая патология, имеющая склонность к рецидивам, вторичная профилактика ревматизма проводится на протяжении нескольких лет. Если у пациента не сформировался порок сердца, то бициллинопрофилактика проводится круглогодично 3 года, а затем 2 года — сезонная профилактика.
Вторичная профилактика ревматизма подразумевает:
- Качественный и интенсивный курс лечения пациентов с ревматизмом.
- Своевременное предупреждение и терапия носоглоточных инфекционных заболеваний.
- Бициллинопрофилактика, которая подразделяется на 3 группы: круглогодичная, сезонная и текущая.
Согласно А. И. Нестерову, во время первичной профилактики ревматизма должны решаться четыре основные задачи:
- Достижение высокого уровня иммунитета людей, в первую очередь у детей и подростков.
- Устранение или уменьшение опасности развития стрептококковой инфекции посредством осуществления санитарных и гигиенических мероприятий, диагностики и терапии носителей данной инфекции.
- Организация и плановое проведение квалифицированного лечения уже имеющейся инфекции с сопровождающими ее аллергическими реакциями.
- Плановое осуществление противострептококковой профилактики.
Для решения таких задач необходимо проводить комплексные осмотры различными специалистами больших коллективов для своевременного выявления среди людей носителей инфекции или лиц, страдающих очаговой инфекцией хронического типа с аллергической реактивностью, их обследование, с применением современных иммунологических и биохимических методов исследований, санация инфекционных очагов, взятие этих людей на диспансерный учет для наблюдения.
Группа риска
Бициллино-медикаментозный метод профилактики
В настоящий момент всем людям, перенесшим активные формы ревматического процесса, в последующие 5 лет проводят бициллино-медикаментозную профилактику, вне зависимости от возраста и наличия пороков сердца (пациентам с давностью перенесенного недуга более пяти лет профилактическая терапия проводится по показаниям).
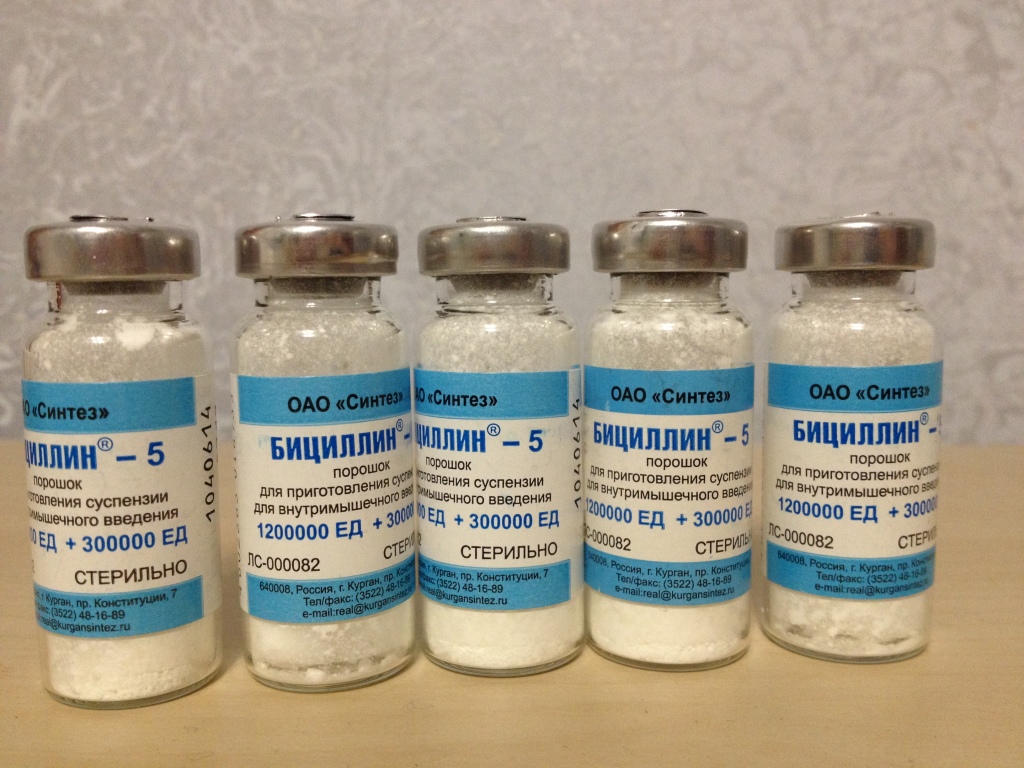
Различают сезонную, круглогодичную и текущую профилактику. Круглогодичная осуществляется при помощи бициллина-1 или бициллина-5 (бициллин-3 для таких целей не используется).
Взрослым и школьникам антибиотик для профилактики ревматизма бициллин-5 вводится внутримышечно в дозировке 1 500 000 ЕД 1 раз в месяц, дошкольникам - 1 раз в 2-3 недели в дозировке 750 000 ЕД. Бициллин-1 вводится внутримышечно взрослым и детям школьного возраста 1 раз в 3 недели в дозе 1 200 000 ЕД, дошкольникам - в дозе 600 000 ЕД 1 раз в 2 недели.
Какие еще препараты для профилактики ревматизма применяются?
Сезонная профилактика проводится в осенние и весенние месяцы, а текущая профилактика ревматизма – людям с угрозой данной патологии.

В презентации к лекционному материалу представлены особенности ревматизма у детей.
Скачать:
| Вложение | Размер |
|---|---|
| revmatizm.pptx | 1.26 МБ |
Подписи к слайдам:
Ревматизм - системное заболевание соединительной ткани воспалительного характера с преимущественным поражением сердечно-сосудистой системы . Наиболее часто ревматизмом болеют дети школьного возраста. Ревматизм является основной причиной приобретенных пороков сердца .
Этиология. Возбудителем является бета-гемолитический стрептококк группы А. Установлена связь между началом заболевания и перенесенной стрептококковой инфекцией: ангины обострения хронического тонзилита скарлатины Назофарингита синусита отита
Патогенез. Ревматизм - аллергическое заболевание, клинические симптомы проявляются после стрептококковой инфекции через 2-3 недели . Это время необходимо для образования антител . Мишенью при ревматизме является соединительная. Преимущественно поражается сердце , так как токсины стрептококка обладают кардиотропностью и вызывают дезорганизацию соединительной ткани . Поврежденная ткань приобретает антигенные свойства, что приводит к образованию аутоантител и дальнейшему повреждению соединительной ткани, возникает аутоиммунный процесс .
Клиника. Заболевание развивается через 2-3 недели , после перенесенной стрептококковой инфекции , и характеризуется: подъемом температуры появлением симптомов интоксикации одышки тахикардии сердцебиения бледности кожных покровов глухости сердечных тонов , что указывает на развитие ревмокардита (поражение сердца). Наиболее часто встречаются миокардит эндокардит эндомиокардит перикардит
Миокардит Миокардит может быть очаговым и диффузным. Диффузный миокардит протекает более тяжело. При появлении первых признаков миокардита наблюдаются: ухудшение общего состояния расстройство сна снижение аппетита повышенная утомляемость головная боль неприятные ощущения и боли в области сердца , одышка субфебрильная температура бледность субъективные жалобы у детей в отличие от взрослых выражены нерезко тахикардия , не исчезает даже во сне. снижается артериальное давление границы сердца расширены на верхушке выслушивается мягкий систолический шум
Перикардит. При фибринозном (сухом) перикардите появляются : боли в области сердца одышка выслушивается шум трения перикарда Экссудативный (выпотной) перикардит сопровождается: резким ухудшением состояния бледность цианоз губ набухание шейных вен нарастает одышка больной принимает вынужденное положение сидя Пульс частый, слабого наполнения. Артериальное давление снижено Границы сердца расширены, тоны сердца глухие. Развивается сердечнососудистая недостаточность .
Внесердечные проявления ревматизма: Полиартрит малая хорея поражения кожи и ряда внутренних органов.
Полиартрит Поражаются средние суставы: коленные голеностопные локтевые лучезапястные Для ревматического полиартрита характерны: летучесть болей симметричность множественность поражения суставов Суставы опухают, резко болезненны, кожа над ними гиперемирована , горячая на ощупь . Клинические проявления полиартрита сохраняются в течение 2-3 недель, а при лечении несколько дней . Деформаций суставов не остается. В последнее время частой формой ревматического полиартрита стали артралгии, для которых характерна болезненность суставов при отсутствии видимых изменений в них.
Поражения кожи Аннулярная эритема проявляется в виде розовых кольцевидных элементов, иногда зудящих , не возвышающихся над поверхностью кожи и образующих кружевной рисунок . В течение дня кольцевидная эритема может несколько раз исчезать и вновь появляться . Ревматические узелки в настоящее время встречаются редко , могут быть различной величины , болезненны, плотные на ощупь , неподвижные, кожа над ними не изменена, локализуются в области крупных суставов , по ходу сухожилий , исчезают медленно , следов не оставляют .
Малая хорея Особенностью течения ревматизма у детей является вовлечение в патологический процесс нервной системы в виде малой хореи . Заболевание начинается постепенно , с появления: Эмоциональной неустойчивости (раздражительности, плаксивости) общей слабости двигательного беспокойства
Типичная клиническая картина хореи развивается через 2-3 недели после начала заболевания: гиперкинезы ( непроизвольные порывистые движения различных мышечных групп , усиливающиеся при эмоциях, воздействии внешних раздражителей и исчезающие во сне ) гипотония мышц нарушения координации движений нарушения эмоциональной сферы изменяется поведение ребенка появляются гримасничанье неряшливость меняется почерк Движения при малой хорее неритмичные , разбросаны по всему телу, совершаются в быстром темпе . При выраженных гиперкинезах мышц гортани нарушается глотание и речь .
Различают 3 степени активности процесса: 1 -минимальная 2 – умеренная 3 - максимальная При 3 степени активности симптомы ярко выражены , высокая температура , на ЭКГ четкие признаки кардита , резко изменены лабораторные показатели. 2 степень активности характеризуется умеренно выраженными клиническими , лабораторными и другими признаками заболевания . Лихорадка может отсутствовать При 1 степени активности клинические, лабораторные и инструментальные признаки ревматизма слабо выражены . Выделяют острое (до 2 мес . ) , подострое (до 3-4 мес . ) , затяжное (до 5 мес . ) , рецидивирующее ( 1 год и более), латентное (клинически бессимптомное) течение активной фазы.
Диагностика В общем анализе крови отмечается лейкоцитоз, сдвиг формулы влево, повышение СОЭ, возможна эозинофилия При биохимическом исследовании выявляются диспротеинемия , С-реактивный белок , повышенное содержание фибриногена, отмечается нарастание титров противострептококковых антител : антистрептолизина О (АСЛ- 0 ) , антистрептогиалуронидазы (АСГ) , антистрептокиназы (АСК ) .
Лечение Стационарное лечение Ограничение физической активности Строгий постельный режим Диета Медикаментозная терапия ревматизма направлена на: Салицилаты или производные пирозолона ( анальгин) или нестероидные противовоспалительные ( индометацин , вольтарен ) Десенсибилизирующие средств а : супрастин , тавегил , пипольфен , диазолин . Поливитамины, препараты калия ( панангин , оротат калия ) , сердечные глико зиды . При хорее назначается весь комплекс антиревматического лечения с дополнительным включением бромидов, малых транквилизаторов (элениум, триоксазин ) . Показано физиотерапевтическое лечение.
Читайте также:


