Быть инфекции перенесенные ребенком
Детские болезни относят к отдельной группе заболеваний, которые впервые возникают в возрасте от 0 до 14 лет. Только в редких случаях (без прививок) ребенку удается их избежать. Но и этот возрастной порог не дает гарантии того, что во взрослой жизни эти инфекции не настигнут человека.
На какие группы делятся и по каким причинам возникают
Детские болезни делятся на две категории:
1. Заболевания, которые преобладают только в детском возрасте:
- краснуха;
- скарлатина;
- коклюш;
- ветрянка;
- полиомиелит;
- корь.
2. Заболевания, которые встречаются и в детском возрасте, и в более старшей возрастной группе:
- менингит;
- мононуклеоз;
- ОРЗ;
- кишечные инфекции;
- гепатит.
Заразиться детскими инфекциями можно при любом контакте с больным человеком, и неважно ребенок это или взрослый. Исключением бывает грудничковый возраст (до 1 года), когда в организме ребенка преобладают материнские антитела, защищающие малыша от патогенных вирусов.
Причинами возникновения заболеваний являются следующие факторы:
- Пребывание здорового ребенка рядом с больным – зачастую, еще не подозревающие о болезни родители, могут отправить заболевшего ребенка в садик или школу, тем самым спровоцировав массовую эпидемию детской инфекции.
- Плохая гигиена – после того, как пришли домой, надо тщательно мыть ребенку руки, особенно после детской площадки. Также руки моют после туалета и контакта с животными. Овощи и фрукты перед употреблением тоже хорошенько вымываем.
В данном видео представлена передача, в которой подробно рассказывают о популярных детских инфекциях, их диагностики и правильном лечении.
Полное описание детских инфекций
Каждый родитель должен знать: что представляют собой детские заболевания, какая у них бывает симптоматика, как их диагностировать, сколько длится инкубационный период и чем обычно лечат ребенка врачи. Далее представлены самые распространенные детские болезни и вся подробная по ним информация.
Распространение: воздушно-капельное, контактное.
Симптомы: проявляется умеренная интоксикация, тело ребенка покрывается мелкой красноватой сыпью, не склонной к слиянию. Увеличиваются верхние лимфоузлы (в т.ч. затылочные). Все признаки краснухи описаны тут.
Как выглядит заболевание:
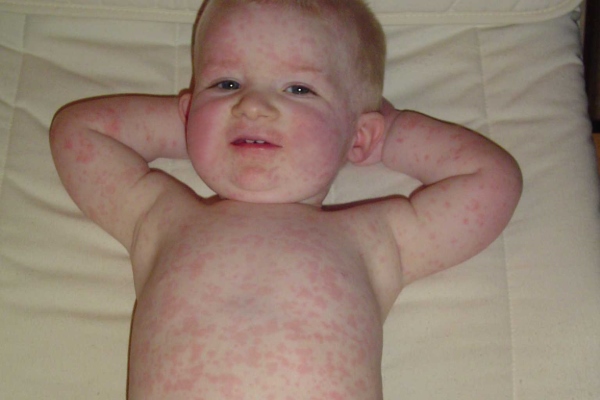
Развитие болезни: болезнь возникает при атаке вируса, содержащий РНК, который не устойчив к внешней среде. При попадании внутрь, инфекция поражает верхнюю дыхательную систему. Далее проникает в кровь и поражает лимфатические узлы.
Возраст: заражение краснухой возможно уже с 6-ти месячного возраста. Пик заболеваемости приходится на период от 3 до 8 лет.
Инкубационный период: болезнь длится от 10 до 25 дней (чаще 14-18 дней). Первым делом появляется сыпь на лице, затем она плавно охватывает все тело. Далее увеличиваются лимфоузлы и поднимается температура до 38°С. Сыпь пропадает на 3-4 день болезни.
Осложнения: последствия краснухи проявляются очень редко, обычно они перерастают в полиартрит или энцефалит.
Лечение: специальное лечение против краснухи не требуется. Достаточно ребенку регулярно давать жаропонижающие препараты (при высокой температуре). В случае осложнений ребенка госпитализируют. После болезни появляется стойкий иммунитет и повторное заражение практически невозможно. Подробнее о лечении краснухи читайте тут.
Распространение: воздушно-капельное, контактное.
Симптомы: воспаление слизистой носоглотки (першение, боли в горле, насморк), температура 39-40°С, на 2-3 день появляются геморрагические высыпания/пятна. Далее под кожей начинают проявляться кровоизлияния на 2-7 мм, появляется кровь из носа, одышка, тахикардия. Последние симптомы – это рвота, потеря сознания, снижение пульса. При активной стадии заболевания, у ребенка есть 10-19 часов. Если вовремя не оказать помощь – возможен летальный исход.
Как выглядит заболевание:
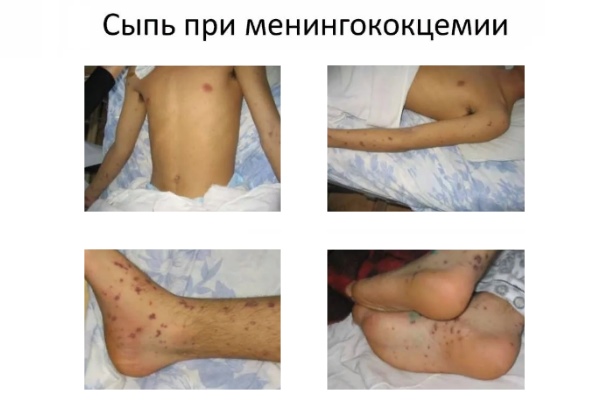
Развитие болезни: менингококковая инфекция попадает через слизистую рта. Далее она переходит в лимфоузлы и проникает в кровеносную систему. Вирус охватывает весь организм. Активно проникает в мозг, вызывая его воспаление и менингоэнцефалит.
Возраст: до 87% случаях вирус поражает детей до 5-6 лет.
Инкубационный период: от 2 до 10 дней (чаще 3-4 дня). Если не оказать ребенку помощь в первые 2-3 дня, то вероятная смертность ребенка увеличивается до 85%.
Осложнения: гнойный менингит (воспаление головного мозга), смерть.
Лечение: проводится исключительно в стационаре.
Распространение: воздушно-капельное, контактное.
Симптомы: температура (38-41°С), конъюнктивит, насморк, кашель, в 1 день появляются язвочки во рту, схожие со стоматитом. Далее язвочки появляются на лице возле рта и щек. Ребенка беспокоят боли в животе. Может появиться понос. Аппетит отсутствует. Язвочки и сыпь постепенно переходят на все тело.
Как выглядит заболевание:
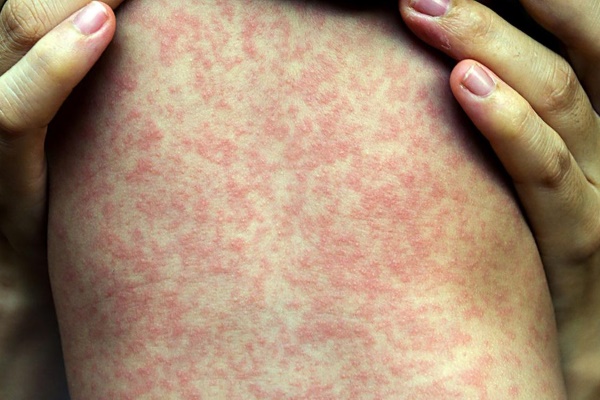
Развитие болезни: первым делом, корь проникает в слизистую рта, носа. Затем переходит в конъюнктиву обоих глаз. Далее вирус попадает в кровь, вызывая сыпь по всему телу.
Возраст: с 3 месяцев до 18 лет. Пик заболеваемости приходится на возраст от 2 до 6 лет.
Инкубационный период: от 7 до 18 дней. В первые 3 дня появляется температура, простудные симптомы, конъюнктивит. Далее происходит высыпание во рту и уже через 14 часов может охватывать все лицо и постепенно переходить на тело. Через 8 дней сыпь проходит и температура нормализуется.
Осложнения: бронхит, ларингит, круп, пневмония, энцефалит
Лечение: в домашних условиях принимают жаропонижающие препараты (парацетамол, ибупрофен). При осложнениях необходимо стационарное лечение.
В возрасте 12-14 месяцев детям делают прививку от кори
Распространение: воздушно-капельное, контактное.
Симптомы: увеличиваются околоушные слюнные железы, увеличиваются лимфоузлы, горло красное, боль при жевании, температура 38-40°С. При острой форме бывает головная боль, рвота и боли в животе.
Как выглядит заболевание:
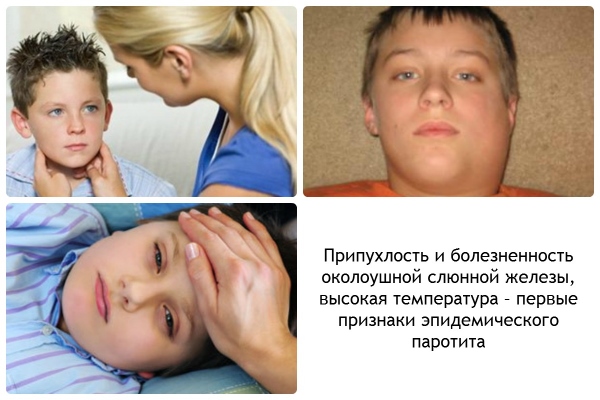
Развитие болезни: после попадание на слизистую рта и носоглотки, вирус проникает в кровь. Болезнь поражает околоушные слюнные железы, поджелудочную железу и яички.
Возраст: от 1 до 15 лет. Пик заболеваемости с 3 до 7 лет.
Инкубационный период: от 12 до 25 дней.
Осложнения: менингит, энцефалит, панкреатит, орхит
Лечение: домашнее –постельный режим, прием жаропонижающих препаратов (парацетамол, ибупрофен), орошение рта (тантум верде), обезболивающие. Во время осложнений ребенка необходимо перевести в стационар.
Иммунитет после болезни устойчивый, повторное инфицирование практически исключено. В 1-2 года делают прививку.
Распространение: воздушно-капельное, контактное.
Симптомы: сильная боль в горле, температура 38-40°С, увеличенные миндалины, возможна рвота и мелкая сыпь по телу. Носогубный треугольник бледнеет.
Как выглядит заболевание:
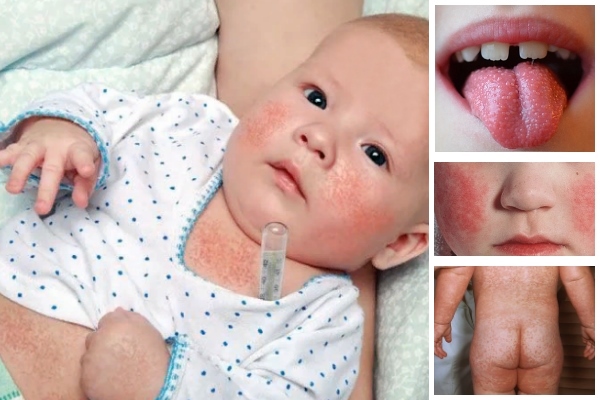
Развитие болезни: в первые дни болезнь поражает верхние дыхательные пути, далее проникает в кровь, вызывая сыпь и общее недомогание. Сыпь начинает пропадать на 5-7 день.
Возраст: от 1 года до 10 лет.
Инкубационный период: от 5 до 7 дней. Начинается заболевание сразу в острой форме, похожей на ангину.
Осложнения: воспаление суставов, миокардит, лимфаденит, отит, синусит, пневмония.
Лечение: в домашнем режиме, прописывают антибиотики (цефтриаксон), антибактериальные и обезболивающие спреи в горло (ингалипт, тантум верде, оралсепт), жаропонижающие (нурофен, панадол). Если ребенок грудной или возникли осложнения, то его направляют в стационар.
После перенесенного заболевания возникает стойкий иммунитет.
Распространение: воздушно-капельное, при прямом контакте с больным.
Симптомы: температура 37,5-38°С, появление розовых пятен по всему телу, через 4-7 часов сыпь превращается в мелкие пузырьки, а через сутки-двое покрывается корочкой. Возможен зуд. Больше информации о симптомах и признаках ветряной оспы найдете тут.
Как выглядит заболевание:
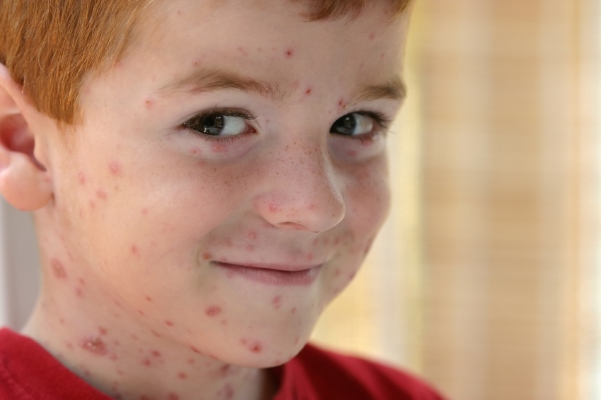
Развитие болезни: вирус герпеса (ветрянка) поражает верхние дыхательные пути, проникает в лимфатические пути и затем проникает в кровь. Далее выходит в виде сыпи на коже и на слизистых оболочках. Через 7-15 дней корочки отпадают. Температура может подниматься волнами.
Возраст: от 1 года до 13 лет. Пик заболеваемости возникает с 3 до 6 лет.
Инкубационный период: от 11 до 27 дней (чаще 13-21 день).
Осложнения: пневмония, энцефалит, менингит, круп, стоматит.
Лечение: полоскание рта антибактериальным раствором, прием жаропонижающих препаратов, смазывание сыпи зеленкой (точечное), использование противовирусных мазей. Больше информации о лечении ветрянки ищите здесь.
После перенесенного заболевания возникает стойкий иммунитет. Повторное заражение практически исключено. Также читайте о профилактике возникновения ветряной оспы.
Распространение: воздушно-капельное, фекально-оральное.
Симптомы: высокая температура, простудные симптомы, проблемы со стулом, вялость, слабость, телесная раздражительность, мышечная слабость, ребенку больно садиться на горшок, появляется потливость, сбивчивое дыхание, судороги.
Как выглядит заболевание:
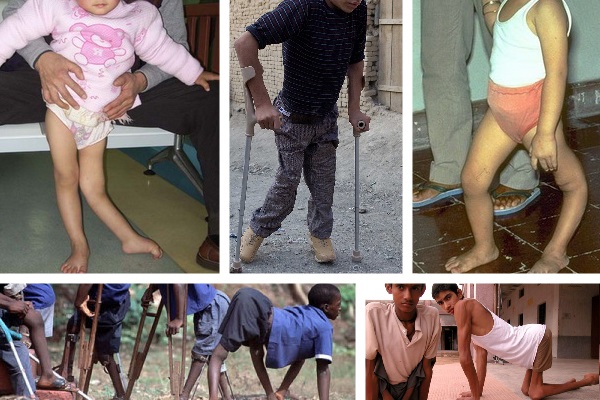
Развитие болезни: инфекция сразу поражает нервную систему, проникая в спинной мозг. Первые 1-3 дня появляется высокая температура 38-40°С, появляются боли в суставах. Далее, спустя 2-4 дня, у ребенка возникают проблемы с мимикой, нарушение речи. При сильном обострении заболевания возможна потеря сознания. Через 2 недели все симптомы постепенно утихают.
Возраст: от 1 года до 6 лет
Инкубационный период: от 7 до 23 дней.
Осложнения: менингит, искривление костей и суставов, инвалидность.
Лечение: лекарства от болезни нет, но эффективно помогает укрепить иммунитет – вакцинация. После перенесенного заболевания активно применяется лечебно-восстановительная гимнастика. Как только возникли первые симптомы болезни – ребенка необходимо госпитализировать.
После болезни иммунитет становится устойчивый. Повторное инфицирование исключено. Также активно работает вакцина, она в 99% исключает заражение.
Распространение: воздушно-капельное и при близком контакте с больным.
Симптомы: первые 1-2 недели ребенка беспокоит простой кашель и легкая температура, далее кашель становится приступообразным. Ребенок может во время кашля синеть и могут лопаться капилляры глаз.
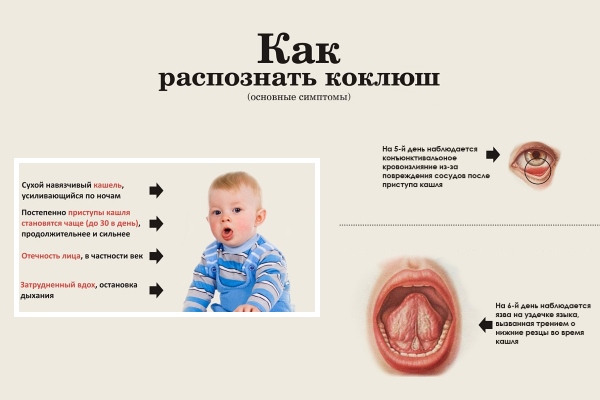
Развитие болезни: бактерия проникает в верхние дыхательные пути и присутствует там 1-2 месяца. Она почти сразу провоцирует рецепторы кашлевой зоны, в связи с чем возникает непрекращающийся кашель, вплоть до рвотного рефлекса. Даже после исцеления, приступообразный кашель может сохраняться 2-3 месяца.
Возраст: от 6 мес. до 14 лет
Инкубационный период: от 3 до 15 дней. Заразность сохраняется первые 20-30 дней, после инфицирования.
Лечение: в домашних условиях, используют противокашлевые препараты (оралсепт), реже назначают антибиотики (амоксициллин).
До 6 месяцев детям проводят вакцинацию. Далее иммунитет блокирует заражение.
Распространение: воздушно-капельное, контактно-бытовое.
Симптомы: высокая температура от 38°С, боли в горле, отек носоглотки, покраснение миндалин. На второй день в горле появляется налет, начинают образовываться пленки на миндалинах. Возникает отек подкожной клетчатки шеи.
Как выглядит заболевание:
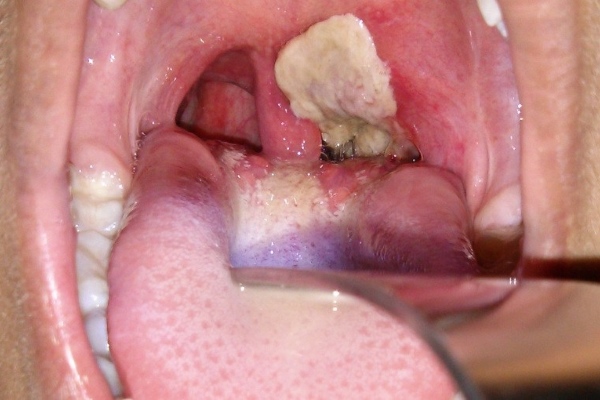
Развитие болезни: возбудитель инфекции – бактерия дифтерии, она проникает в верхние дыхательные пути и поражает горло и лимфоузлы. Отличительная особенность – образование дифтерийной пленки во рту. Через 6-10 дней болезнь идет на спад. В острой форме, у ребенка в первый день возникает множество пленок во рту, горло сильно отекает. Если не оказать первую помощь, то через 2-3 дня возможен летальный исход.
Возраст: от 1 года до 13 лет
Инкубационный период: от 2 до 11 дней (чаще 3-5 дней).
Лечение: самостоятельное лечение недопустимо, исключительно госпитализация.
В детском возрасте нередко возникают кишечные инфекции, которые можно отнести к возникновению исключительно в период от года до 16 лет.
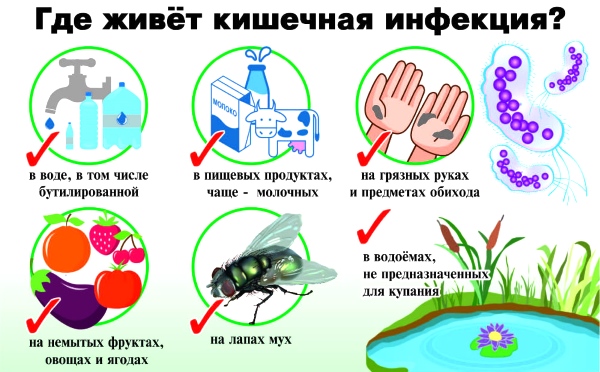
К респираторным заболеваниям относится целая группа инфекций, поражающая дыхательные пути и имеющая воздушно-капельное распространение.
- ОРВИ (острые респираторные вирусные инфекции). Заболевания имеют следующие симптомы: боли в горле, кашель, температура от 37 до 40°С, слабость. В зависимости от вида инфекции, состояние ребенка может отличаться. Подробнее о симптомах и признаках ОРВИ читайте здесь. Некоторые заболевания проходят в легкой форме, а некоторые имеют осложнения в виде ангины, пневмонии, фарингита. Лечение ОРВИ проводят в домашних условиях. Используют противовирусные препараты, жаропонижающие. При осложнениях прописывают антибиотики и предлагают госпитализацию.
- Ангина. Распространенное заболевание детской возрастной группы. Поражает носоглотку, миндалины и лимфоузлы. Имеет воздушно-капельное распространение и контактно-бытовое. Симптомы ангины: повышается температура (от 38 до 40°С), появляется сильная боль в горле, ощущается болезненность в лимфоузлах, возникает сильный насморк (иногда с выделением гноя), во рту на миндалинах образовывается белый или желтый гнойниковый налет. Заболевание длится 7-12 дней. Лечение ангины проводится в домашних условиях при помощи жаропонижающих и противовирусных препаратов. Возможно использование спреев для горла и полоскания.
- Грипп. Отдельная группа вирусов, имеющая множество штаммов. Ежегодно мутирует и образовывает новые подвиды. Передается воздушно-капельным путем. Основные симптомы – боли в горле, высокая температура, насморк, ломота, головная боль и светобоязнь. Заболевание длится 7-15 дней. Лечение гриппа проводится противовирусными препаратами и сильным антибиотиком. В случае осложнений ребенка госпитализируют.
- Энтеровирусные инфекции. Проникают в организм ребенка через верхние слизистые оболочки. Поражают верхние дыхательные пути и пищеварительный тракт. Инкубационный период составляет 3-10 дней. Болезнь заразна. Симптомы классические – болит горло, появляется насморк. Отличительные черты энтеровируса – напряжение затылочных мышц, высыпания на теле (сыпь или язвочки). Лечение рекомендуется проводить в стационаре. Чаще применяют антибиотик и энтеровирусные препараты.
Анализы
В независимости от вида заболевания, при тревожных симптомах, следует немедленно провести анализы на предположительного возбудителя инфекции. Анализы проводят в стационарном режиме.
В лаборатории проводят 2 метода определения возбудителя:
- иммуноферментный анализ (ИФА) – предоставляет точные результаты диагностики, определяет антитела и помогает предотвратить вторичное инфицирование.
- полимеразно-цепную реакцию (ПЦР) – выявляет микроорганизмы в малых количествах. Анализ высокочувствительный и специфичный.
Также проводятся классические анализы:
- анализ крови;
- анализ мочи;
- анализ кала.
Обратите внимание, при своевременном точном диагностировании заболевания, можно назначить эффективное лечение и вовремя оказать ребенку правильную медицинскую помощь.

Профилактика детских болезней
Чтобы максимально обезопасить своего ребенка от инфекционных заболеваний, необходимо соблюдать ряд профилактических мер:
- огородить (изолировать) здорового ребенка от заразного;
- закаливать ребенка в соответствии с сезоном;
- ежедневно проветривать комнату;
- соблюдать гигиену: часто мыть руки, сделать ребенку отдельное полотенце для рук и лица, ежедневно стирать детское белье (использованное).
- у ребенка должна быть своя посуда и свое постельное белье;
- поить ребенка только кипяченой свежей водой;
- давать ребенку только тщательно вымытые продукты (овощи, фрукты, яйца, ягоды);
- пользоваться только одноразовыми бумажными платками;
- два раза в неделю проводить влажную уборку в квартире, где проживает ребенок;
- вовремя проводить вакцинацию.
Детские инфекционные болезни всегда приходят неожиданно, и в этих случаях важно правильно их диагностировать и вовремя начать лечение. Большинство инфекций может вызвать серьезные осложнения, поэтому лечение необходимо проводить исключительно под руководством врача. Многие заболевания можно предотвратить, сделав ребенку вакцинацию.
Многие люди даже не предполагают, что в их организме надежно обосновался возбудитель какой-либо инфекции, передаваемой половым путем. Происходит так потому, что часто такие болезни протекают с незначительными проявлениями, которые быстро проходят, что обычно принимается за выздоровление или вовсе никак себя не проявляют. Однако самоизлечение происходит редко, чаще заболевание переходит в скрытую форму без каких-либо симптомов.
Если в организме живет возбудитель половой инфекции, то он может передаваться от мужчины к женщине в период зачатия и беременности, а во время вынашивания малыша вызывать воспаление, приводя к осложнениям беременности (многоводие, плацентарная недостаточность) и невынашиванию (выкидыши, неразвивающиеся беременности, преждевременные роды). Многие половые инфекции оказывают тератогеннное (вызывающее пороки развития) действие, которое может сказаться на развитии плода в очень ранние сроки беременности, когда женщина еще и не знает о свершившемся зачатии. Помимо того, беременная женщина может передать большинство ИППП во время беременности или родов своему ребенку, некоторые заболевания могут передаваться с грудным молоком (например, ВИЧ). Лечить ИППП во время беременности довольно сложно, ведь делать это можно не во все сроки беременности: обычно начинают лечение после 12 или после 22 недель. Но до начала лечения возбудитель уже оказывает влияние на здоровье. Кроме того, беременность позволяет использовать лишь некоторые лекарственные средства, в связи с их влиянием на плод. Выбор безопасных препаратов очень невелик, поэтому вылечить ИППП при беременности гораздо сложнее, чем до нее.
Исходя из вышесказанного, всем парам, даже абсолютно уверенным в своем здоровье и верности, на этапе планирования беременности необходимо вместе обследоваться на половые инфекции. Ведь вероятность осложнений беременности и передачи инфекции ребенку можно резко уменьшить, если пройти лечение до беременности. Выявление заболевания у какого-либо из партнеров в период планирования беременности является показанием к лечению обоих партнеров, чтобы при излечении одного из них не произошло повторного заражения при интимной близости.
Конечно, есть признаки, которые могут указывать на наличие инфекции в организме. К таким признакам относят наличие хронических воспалительных заболеваний мочеполовой системы у женщин. Также заподозрить ИППП можно у женщин, у которых ранее наблюдались самопроизвольные выкидыши, неразвивающиеся беременности, преждевременные роды (роды до 37 недель беременности), врожденные пороки развития плода, бесплодие. Однако диагноз ИППП нельзя поставить, исходя только из симптомов заболевания. Мы уже говорили о том, что проявлений болезни может и не быть. Кроме того, они очень похожи у всех ИППП и без специальных методов исследования трудно отличить, например, гонорею от хламидиоза. А вот лечение будет разным. Поэтому, только специальные лабораторные методы исследования могут выявить наличие той или иной инфекции, или различных их сочетаний. Определить спектр обследований вам поможет врач акушер-гинеколог. Большинство анализов можно пройти в обычной женской консультации. Некоторые исследования, которые там не проводят, можно сделать в коммерческом медицинском центре или кожно-венерологическом диспансере.

Рассмотрим виды обследования на ИППП, которые обычно назначаются при планировании беременности. Все обследования на инфекции, с точки зрения механизма, можно поделить на три большие группы:
1. Исследование мазка на флору.
С помощью данного исследования можно определить такие инфекции, как гонорея, трихомониаз, кандидоз (молочница) и бактериальный вагиноз или гардереллез (невоспалительное состояние, при котором снижается количество микроорганизмов нормальной микрофлоры (лактобацилл), замещаясь на анаэробные микроорганизмы и гарднереллы).
Для того, чтобы исследование мазка на флору и методом ПЦР были достоверными, перед визитом к врачу воздержитесь трое суток от половых контактов. Этого времени достаточно, чтобы бактерии в больших количествах скопились бы у женщин во влагалище или мужчин в предстательной железе, а при половом акте они механически удаляются и замещаются микрофлорой партнера. Перед забором материала рекомендуется не мочиться в течение 2 часов, так как вместе с мочой из уретры вымывается большая часть инфекции, поэтому мочеиспускание перед сдачей анализа снижает его точность.
2. Инфекции, для определения которых преимущественно используется анализ крови.
К ним относят: ВИЧ, сифилис, вирусные гепатиты, хламидиоз, герпес. Самым распространенным методом диагностики инфекций по анализу крови является иммуноферментный анализ (ИФА), основанный на выявлении в сыворотке крови специфических антител - иммуноглобулинов (IgM и IgG), вырабатываемых организмом в ответ на инфицирование. Обнаружение IgM свидетельствует о наличии заболевания, а IgG, о том, что заболевание было перенесено ранее, и остались защитные антитела. Это ориентировочные тесты. Поэтому при получении положительного результата ИФА его обязательно перепроверяют более чувствительными методами. Особой подготовки перед сдачей ИФА не требуется, анализ можно сдавать не натощак, возможен легкий завтрак (яблоко, чай без сахара), однако ограничьте прием жирной пищи накануне вечером.
3. Инфекции, для определения которых необходимы специальные современные методы диагностики.
Полимеразная цепная реакция синтеза ДНК (ПЦР) - метод, позволяющий обнаружить генетический материал возбудителя (ДНК бактерии или вируса) заболевания в исследуемом материале. Так как вирусы чаще всего располагаются в клетках слизистой уретры и канала шейки матки, врач берет соскоб со слизистой. ПЦР диагностика используется при выявлении таких заболеваний, как хламидиоз, микоплазмоз, трихомониаз, герпес, вирус папилломы человека. Метод ПЦР позволяет выявить даже единичные клетки возбудителя, позволяя обнаружить возбудителя за несколько недель до появления первых проявлений болезни.

Бактериологический метод диагностики основан на выращивании колонии бактерий на специальной питательной среде. Материал для исследования берут из влагалища, шейки матки, мочеиспускательного канала. Этот метод применяется для диагностики бактериальных инфекций (уреаплазмоза, микоплазмоза, хламидиоза) и для уточнения диагноза инфекций, выявляемых мазком на флору. Однако вирусы (герпес, ВПЧ, ВИЧ) определить данным методом невозможно. Ценность бактериологического метода еще и в том, что с его помощью можно установить чувствительность микробов к антибиотикам перед их назначением.
Поговорим о том, какие из половых инфекций могут оказывать влияние на зачатие и течение беременности. Многие из них относится к так называемому TORCH-комплексу
Это группа инфекций, особенность которых заключается в том, что, будучи относительно безобидными для взрослых, и даже для детей, они становятся чрезвычайно опасными для плода, в случае заболевания беременных женщин. При заражении во время беременности они могут оказывать пагубное действие на все системы и органы плода, особенно на его центральную нервную систему, повышая риск выкидыша, формирования пороков развития плода. Часто поражение беременной женщины этими инфекциями является прямым показанием к прерыванию беременности. Из инфекций TORCH-комплекса половым путем передаются: хламидиоз, герпес, гонорея, гепатиты, сифилис и ВИЧ.
• Герпес
ВПГ (вирус простого герпеса) бывает двух типов. ВПГ 1 типа преимущественно вызывает поражение слизистой рта и губ, ВПГ 2 типа – поражение половых органов. Вирус второго типа занимает второе место после краснухи по тератогенности (способности к формированию пороков развития у плода). К счастью, это относится только к заражению герпесом во время беременности (особенно опасно инфицирование в 1 триместре). Если инфицирование произошло до зачатия, то антитела к возбудителю, которые циркулируют в крови мамы, через плаценту попадают в организм плода и защищают его от инфекции в случае обострения процесса, поэтому в таких случаях вирус от мамы к малышу передается редко. Обострения герпеса хоть и не оказывают фатального (неотвратимого) воздействия на плод, но все-таки могут нарушиь работу плаценты. Поэтому до беременности надо успеть провести лечение, снижающее вероятность рецидивов.
• Хламидиоз
Хламидиоз – наиболее частая причина бесплодия, связанного с непроходимостью маточных труб. При обострении хламидиоза на ранних сроках беременности возможен выкидыш или остановка развития плода (замершая беременность). На более поздних сроках беременности возникает поражение плаценты и оболочек плода, а также поражение внутренних органов малыша. Новорожденный в 40–50% случаев может заразиться хламидиями во время родов при прохождении через родовые пути мамы.

• Гонорея
Воспаление слизистой оболочки маточных труб при гонорее приводит к формированию их непроходимости, что всегда сопровождается бесплодием. Воспаление , вызванное гонореей в первом триместре беременности, может приводить к выкидышу или неразвивающейся беременности. При заражении во второй половине беременности возникает фетоплацентарная недостаточность (состояние, при котором плацента не справляется со своей работой и малышу не хватает кислорода и питательных веществ). Может произойти внутриутробное заражение плода и плодного пузыря хориоамнионит. При хорионамнионите чаще наблюдаются преждевременные роды.
Во время родов больная мама может заразить ребенка, А после рождения малыша у женщин, больных гонореей, может возникнуть воспаление матки – эндометрит.
• Микоплазмоз и уреаплазмоз
Не смотря на то, что у здорового человека некоторые виды этой группы микроорганизмов могут встречаться в небольших количествах, при планировании беременности необходимо также сдать на них анализы. Обнаружение микоплазм является показанием к назначению лечения. При планировании беременности вопрос о лечении уреаплазмоза принимается врачом индивидуально.
Уреаплазмоз и микоплазмоз могут быть причиной бесплодия, а также инфекция способна активизироваться при беременности, становясь причиной выкидышей, преждевременных родов (роды до 37 недель), многоводия и фетоплацентарной недостаточности. Если ребенок инфицируется во время родов, то после рождения у него могут развиться различные осложнения, включая воспаление легких. В некоторых случаях после родов эти инфекции становятся причиной эндометрита у мамы.
• Трихомониаз
• Бактериальный вагиноз
У беременных с бактериальным вагинозом высокая концентрация микроорганизмов во влагалище может приводить к проникновению этих бактерий в верхние отделы половых органов. У таких женщин в 2 раза чаще наблюдается инфицирование оболочек плаценты, развивается хориоамнионит, при этом беременность прерывается или происходят преждевременные роды,, дети рождаются ослабленными, с низкой массой тела, врожденным воспалением легких.Кроме того, бактериальный вагиноз увеличивает частоту послеродовых осложнений у мамы.
• Кандидоз
Нельзя забывать и про то, что беременность способствует обострению кандидоза: это заболевание в 2–3 раза чаще встречается у беременных женщин, чем у небеременных. Передача грибка от мамы к новорожденному во время родов происходит более чем в 70 % случаев. Инфицирование ребенка чаще всего ограничивается пуповиной, кожными покровами, слизистой рта и легкими, однако у недоношенных деток возможны и очень тяжелые осложнения.
Кандидоз не приводит к формированию пороков развития плода, однако увеличивает вероятность невынашивания беременности.
• Вирус папилломы человека
Самыми частыми проявлениями папилломавирусной инфекции (ВПЧ) у беременной женщины являются остроконечные кондиломы (выросты кожи или слизистой половых органов). При беременности эти элементы часто разрастаются, становятся рыхлыми, и мешают во время родов. Кроме того, учитывая, что некоторые виды ВПЧ приводят к возникновению рака шейки матки, а беременность сама по себе увеличивает риск онкологических заболеваний, то имеет смысл обследоваться на наличие ВПЧ и провести лечение до беременности. Это позволит сохранить здоровье на долгие годы. Имеются сведения, что первичное заражение ВПЧ при беременности может приводить к угрозе ее прерывания, а вот вызывает ли такое заражение пороки развития у плода – вопрос очень спорный.
Трудно переоценить значимость обследования на половые инфекции и их лечения еще до беременности. Как только вы примете решение забеременеть, посетите врача и убедитесь, что ни у вас, ни у вашего партнера нет ИППП. Если вы инфицированы – пройдите курс лечения и снова сдайте анализы перед беременностью. Беременность лучше отложить на некоторое время (от одного до шести месяцев в зависимости от вида инфекции и применяемого лечения), а после зачатия необходимо будет снова пройти полное обследование.
Читайте также:


