Частые мочеиспускания при ревматоидном артрите
Реактивный артрит - воспалительное негнойные заболевание суставов, которое развивается одновременно или после инфекции (не в суставе, а в другом участке тела). Инфекция, вызывающая развитие реактивного артрита, обычно поражает носоглотку, мочевыводящие пути и половые органы, желудочно-кишечного тракт. Обычно артрит развивается через 2-4 недель после возникновения инфекции.
Чаще всего болезнь поражает людей в возрасте от 20 до 40 лет. Мужчины в девять раз чаще женщин заболевают реактивным артритом, связанным с инфекциями, передающимися половым путем (хламидиоз или гонорея), в то время как при пищевых отравлениях реактивный артрит одинаково часто встречается у мужчин и у женщин.
Причины реактивного артрита
- инфекции мочеполовой системы
- инфекции желудочно-кишечного тракта.
Чаще всего реактивный артрит связан с микроорганизмами, называемыми хламидиями. Обычно хладимии передаются при половых контактах. Часто инфекция не имеет никаких симптомов, а самые частые симптомы (если они присутствуют) - боли или неприятные ощущения при мочеиспускании и выделения из полового члена или влагалища.
Кроме этого, реактивный артрит могут вызывать бактерии, поражающие желудочно-кишечный тракт: сальмонеллы, шигеллы, иерсинии и кампилобактерии. Симптомами поражения желудочно-кишечного тракта являются нарушение стула (жидкий стул). Инфицирование происходит из-за приёма неправильно приготовленной пищи, при контакте с инфицированными людьми или фекалиями (микроорганизма должен попасть в желудочно-кишечный тракт).
Реактивный артрит развивается далеко не у всех людей после перенесённой инфекции. Причины такой избирательности неясны. Показано, что чаще болезнь развивается у людей, имеющих ген - HLA B 27.
Симптомы реактивного артрита
Проявления реактивного артрита могут быть разнообразными. Как правило за 1-4 недели до появления суставных изменений перенес ОРЗ, кишечное расстройство или было учащенное и болезненное мочеиспускание.
Три классических симптома реактивного артрита: воспаление суставов (артрит - боли в суставах, их покраснение, отёк, суставы горячие, подвижность ограничены), воспаление глаз (конъюнктивит - покраснение глаз, чувство жжения в глазах, слезотечение) и воспаление мочевыводящих путей (уретрит - боль, жжение или рези при мочеиспускании; простатит - боли или неприятные ощущения в промежности, неприятные ощущения при мочеиспускании и при дефекации, во время которой могут отмечаться незначительные выделения из мочеиспускательного канала, цистит - частое мочеиспускание, непреодолимые позывы и ощущение жжения или болезненность в нижней части живота во время мочеиспускания, частое мочеиспускание ночью).
Кроме того, на коже ладоней рук и/или подошв ног могут образовываться крошечные, заполненные жидкостью пузырьки, которые иногда наполняются кровью. Пораженная кожа может шелушиться и напоминать псориаз.
В ротовой полости могут образоваться изъязвления на твердом, мягком небе, языке. Они могут быть не замечены пациентом, так как часто безболезненны.
В большинстве случаев симптомы конъюнктивита и уретрита выражены очень слабо и воспалены лишь 1-2 сустава. У некоторых пациентов, однако, реактивным артрит может быть острым и тяжёлым, ограничивать их физическую активность.
Диагностические признаки:
- развитие заболевания у лиц молодого возраста (до 30-40 лет), преимущественно мужчин
- хронологическая связь с урогенитальной или кишечной инфекцией (во время или спустя 2-6 нед)
- негнойный артрит с выраженной асимметрией и предпочтительной локализацией в суставах нижних конечностей с частым вовлечением в процесс сухожильно-связочного аппарата и бурс (ахиллобурсит, подпяточный бурсит и т. д.)
- внесуставные проявления (поражение кожи, ротовой полости, половых органов)
- серонегативность (отсутствие в сыворотке крови ревматоидного фактора);
- частая ассоциация артрита с наличием у больных антигена НLА-В27;
- частое вовлечение в воспалительный процесс крестцово-подвздошных сочленений и позвоночника;
- выявление бактериологическими, серологическими и иммунологическими методами микроорганизмов, ответственных за развитие реактивного артрита или их антигенов.
Лечение реактивного артрита должно быть индивидуальным и в условиях стационара, так как развитие его может быть связано с различными инфекциями. Целью терапии является устранение инфекции, излечение или устранение прогрессирования болезни.
Если сохраняются признаки активной инфекции, то оправдано назначение антибиотиков (выбор антибактериальных средств определяется возбудителем инфекции), чтобы устранить бактерии и убрать первопричину воспаления.
Нестероидные противовоспалительные препараты уменьшают боль и воспаление суставов.
При тяжёлом воспалении суставов иногда выполняют инъекции глюкокортикостероидов непосредственно в воспаленный сустав.
Во время активного воспаления сустав следует избегать нагрузок. Однако после купирования воспаления рекомендовано постепенное восстановление физической активности.
Прогноз
В большинстве случаев прогноз реактивного артрита благоприятен, полное выздоровление в течение 6-12 месяцев наблюдается у 80 % пациентов. Лишь у небольшого процента пациентов симптомы могут вернуться или состояние может носить хронический характер.
Введение. Ревматоидный артрит (РА) хроническое системное заболевание соединительной ткани с поражением суставов по типу симметричного эрозивно-деструктивного полиартрита и многочисленными внесуставными проявлениями. Распространенность РА составляет около 0,7%. Ежегодная заболеваемость - приблизительно 0,02% населения. По данным разных авторов поражение почек при РА встречается с различной частотой от 35 до 73% [1,2]. Течение ревматоидной нефропатии носит прогрессирующий характер с развитием нефросклероза и снижением количества функционирующих нефронов, формированием хронической почечной недостаточности.
Развитие системных проявлений предопределяет тяжесть и неблагоприятный прогноз заболевания. Наличие любой стадии хронической болезни почек (ХБП) является независимым фактором риска кардиоваскулярных осложнений [3,4], предопределяющие преждевременную летальность при РА [5,6].
Развитие нефропатий при РА имеет многофакторный характер, что рождает многообразие их клинических и морфологических вариантов при незначительных и неспецифических изменениях в анализах мочи. РА предполагает развитие лекарственной нефропатии, АА-амилоидоза, гломерулонефрита [7].
Последние, как правило, имеют длительное малосимптомное течение, и проявляются в виде незначительных и неспецифических изменений в анализах мочи и зачастую не имеют должной и своевременной интерпретации. Мочевой синдром это клинико-лабораторное понятие, которое включает в себя протеинурию, гематурию (эритроцитурию), лейкоцитурию. Он является важнейшим и наиболее постоянным признаком поражений почек. Наличие мочевого синдрома в рамках современного представления о ХБП служит маркером почечного повреждения и одним из ее критериев. Таким образом, выявление повреждения почек на ранних этапах позволило бы своевременно проводить коррекцию терапии, тем самым влиять на прогноз.
В имеющейся литературе, исследования, касающиеся данной проблемы, немногочисленны и их данные часто противоречивы, что позволяет говорить об актуальности исследования.
Цель исследования - изучить распространенность мочевого синдрома (МС) и его структуру в когорте пациентов с ревматоидным артритом.
Анализировали течение основного заболевания и сопутствующую патологию. Больные РА были разделены на две группы. Первую составили больные РА без клинически значимой сопутствующей патологии (n=124). Вторую - пациенты с РА имевшие: сердечно-сосудистые заболевания (артериальная гипертензия, ишемическая болезнь сердца, атеросклероз периферических сосудов), n=106, различные заболевания почек (хронический пиелонефрит, мочекаменная болезнь, аномалии развития почек), n=12, и сахарный диабет, n=6. Всего 124 пациента. Группу контроля составили 102 человека репрезентативных по возрасту и не имеющих заболеваний, потенциально влияющих на функциональное состояние почек. Критерием диагностики МС были: протеинурия более 0,3 г/л, эритроцитурия ≥2-х эритроцитов в поле зрения, лейкоцитурия ≥2 в поле зрения у мужчин, и ≥5 в поле зрения у женщин.
Статистический анализ полученных данных проводился с помощью программы STATISTICA версия 6.0. Анализ соответствия вида распределения признака закону нормального распределения проводился с использованием критериев Колмогорова-Смирнова и Шапиро-Уилка. Для описания нормально распределенных количественных признаков было использовано среднее значение признака и среднее квадратичное отклонение. Для описания признаков, распределение которых отличалось от нормального указаны медиана, нижний и верхний квартили. Для сравнения 2-х групп использовался непараметрический метод Манна-Уитни.
Сравнение 2-х групп по качественному признаку проводилось с использованием критерия Χ 2 по методу Пирсона с поправкой Йетса, точного критерия Фишера. Ассоциации качественных признаков проверялись с помощью метода Χ 2 по методу Пирсона. Различия и взаимосвязи между признаками считали достоверными при p 2 по методу Пирсона достоверного различия в структуре первой и второй групп выявлено не было р=0,5.
Таким образом, можно предполагать, что именно наличие РА является фактором, провоцирующим появление мочевого синдрома. Влияния сопутствующей патологии на частоту встречаемости и структуру мочевого синдрома у больных с РА выявлено не было.
Хочется отметить, что в структуре мочевого синдрома превалировала эритроцитурия, как самостоятельно, так и в сочетании с другими показателями.
Для выявления факторов ассоциированных с МС был проведен анализ группы больных с РА без сопутствующей патологии.
При сравнении групп пациентов имеющих МС и без МС было отмечено, что группы достоверно отличались по основным иммунологическим показателям (уровням РФ, ЦИК, СРБ) (табл. 2).
Таблица 2. Иммунологические показатели у больных РА в группе больных без сопутствующей патологии

При изучении встречаемости повышения иммунологических показателей выявлено, что превышение верхней границы референсных значений для ЦИК в группе больных с МС статистически выше, чем в группе без МС 72% (26/36) и 43% (38/88) соответственно, р=0,003. Повышение уровня РФ в группе с МС было достоверно выше, чем в группе без него 95,8% (34/36) и 63% (55/88), р=0,0003. Повышение уровня СРБ в группе с МС составило 90% (32/36) против 64% (56/88) в группе без него, р=0,005. Таким образом, видна отчетливая связь между наличием мочевого синдрома и иммунологическими показателями, отражающими активность основного заболевания.
При изучении влияния активности заболевания на мочевой синдром показано, что встречаемость третьей степени активности в группе больных с МС была достоверно выше, чем в группе без МС (табл. 3).
Таблица 3. Активность РА у больных в группе больных без сопутствующей патологии

При изучении частоты развития системных проявлений сравниваемых групп отмечено, что в группе больных РА имеющих МС системные проявления регистрировались в 42% (15/36) против 23% (20/88) в группе без МС, р=0,03. Не отмечено статистического различия между средними величинами таких показателей как возраст больных 48,8±14, 47,0±11 соответственно, (р=0,55), длительность болезни 4,5 (2,1; 10,5) и 7,2 (2,3; 15,0) соответственно, р=0,2 и дебютом заболевания 46,1 (31,0; 51,2) и 38,5 (27,7; 48,6) соответственно, р=0,25.
При построении таблиц сопряженности и анализе с помощью критерия Χ 2 по методу Пирсона выявлено, что МС не ассоциировался со стадией заболевания (р=0,11), ранним дебютом заболевания (до 35 лет), (р=0,12), приемом метотрексата (р=0,3), нестероидных противовоспалительных средств (НПВС) (р=0,23), глюкокортикоидов (р=0,6), селективностью НПВС (р=0,19).
Анализ функционального состояния почек у больных с РА выявил следующее: СКФ более 90 мл/мин/1,73м2 зарегистрирована у 52% (131/248) пациентов, СКФ в диапазоне от 60 до 89 мл/мин/1,73м2 была у 38,4% (95/248) (что соответствует 2 ст. ХБП), у 8,8% (22/248) - менее 60 мл/мин/1,73м2 (что соответствует 3 ст. ХБП).
При этом частота встречаемости нарушений СКФ была ассоциирована с наличием сопутствующей патологии, влияющей на функциональное состояние почек (p
Список использованных источников:
1. Helin H.J., Korpela M.M., Mustonen J.T., Pasternack A.I. Renal biopsy findings and clinicopathologic correlations in rheumatoid arthritis// Arthritis Rheum. 1995. V. 38 (2). P. 242-247.
2. Remuzzi G., Ruggenenti P., Benigni A. Understanding the nature of renal disease progression// Kidney Int. 1997. V. 51. P. 2—15.
3. Astor B.C., Hallan S.I., Miller E.R. et al. Glomerulal filtration rate, albuminuria, and risk of cardiovascular and all-cause mortality in the US population// Am. J. Epidemiol. 2008;167:1226-1233.
4. Функциональное состояние почек и прогнозирование сердечно-сосудистого риска. Национальные рекомендации по лечению// Кардиоваскулярная терапия и профилактика 2008;7.
5. Maradit-Rremers H., Nicola P.J., Crowson C.S. et al. Cardiovascular death in rheumatoid arthritis: A population-based study// Arthritis. Rheum. 2005; 52:722-733.
6. Никитина Н.М., Ребров А.П. Определение риска развития сердечно-сосудистых заболеваний у больных ревматоидным артритом// Тер. архив. 2009;6:29-34.
7. Насонов Е.Л, Каратеев Д.Е., Балабанова Р.М. Ревматоидный артрит В кн.: Насонов Е.Л., Насонова В.А.(ред.) Ревматология. Национальное руководство. - М.: ГЭОТАР-Медиа. 2008. С.290-331.
8. Насонов Е.Л. Клинические рекомендации. Ревматология. - М.:ГЭОТАР-Медиа. 2008. С.25-72.
Что такое реактивный артрит?
Реактивный артрит – тип артрита воспалительной природы, который поражает суставы, но его проявления могут затронуть глаза, кожу и мочевыводящие пути (мочевой пузырь, влагалище, уретра). Заболевание развивается на фоне проникновения в кровоток патогенных бактерий из одной или большего числа областей организма, перечисленных ниже:
- Урогенитальный тракт. Бактериальное заражение может распространяться через влагалище или по уретральному каналу в ходе полового акта либо подниматься по уретре до мочевого пузыря.
- Желудочно-кишечный (ЖК)тракт. Бактерии проникают в организм вместе с инфицированной пищей или едой, которая контактировала с зараженной поверхностью.
Как правило, реактивный артрит сопровождается опуханием, ригидностью и болезненностью в области колен, голеностопов и пальцев ног. Изредка симптоматика заболевания распространяется только на пальцы ног.
Иногда с реактивным артритом связаны два других состояния:
- Конъюнктивит. Воспалительное заболевание, для которого характерны покраснение и отек глаз.
- Уретрит. Воспаление мочеиспускательного канала.
Реактивный артрит обычно развивается в течение периода от 2 до 4 недель после инфицирования. Эта инфекция не отличается высокой контагиозностью, однако бактериальное заражение передается от человека к человеку.
Чаще всего от реактивного артрита страдают мужчины в возрасте до 40 лет включительно. Исследования показывают, что они – по сравнению с женщинами – подвержены инфицированию половым путем в 9-тикратном масштабе. Тем не менее, без учета гендерного распределения, представители обеих полов имеют равные шансы на заражение пищевыми продуктами.
Симптомы реактивного артрита
Для симптоматики реактивного артрита наиболее характерно воспаление, локализованное в области суставов, глаз, мочевого пузыря и мочеиспускательного канала. Изредка заболевание сопровождается появлением язв и высыпаниями на коже. Ниже перечислены симптомы, характерные для различных участков тела.

- Болезненность и отек в коленях, голеностопах, ступнях – изредка – в соединениях пальцев рук и запястьях
- Отек сухожилий (тенденит) или в местах крепления сухожилий к кости (энтезит)
- Боль в пятке или болезненная шпора (костный нарост на пятке)
- Боль, локализованная в области поясницы и ягодиц
- Спинальное воспаление (спондилит) либо воспалительный процесс, затрагивающий нижний отдел спины в области соединения позвоночника с тазом (сакролит)
- Покраснение глазного яблока
- Болезненность глаз и раздражение
- Помутнение зрения
Перечисленные симптомы могут быть признаками как воспалительного процесса на поверхности глазного яблока или век (конъюнктивит), так и заболевания сосудистой оболочки глаза (увеит).
- Боль при мочеиспускании
- Частые позывы к мочеиспусканию
Реактивный артрит может сопровождаться смазанными симптомами, которые появляются и исчезают на протяжении периода от нескольких недель до нескольких месяцев. В связи с этим они могут быть малозаметны на ранней стадии болезни. Манифестация проявлений, связанных с мочеполовой сферой, обычно характерна для начала недуга, но у женщин она может и не появиться. Иногда эта симптоматика сопровождается конъюнктивитом либо поражение глаз возникает уже после проявлений в мочеполовой системе. Явные признаки артрита обычно возникают в последнюю очередь.
При правильном лечении, здоровье и подвижность большинства пациентов с реактивным артритом полностью восстанавливаются через несколько месяцев после появления первых симптомов болезни. Тем не менее, они могут сохраняться до года, но при этом иметь слабую выраженность и не препятствовать повседневной активности. У некоторых пациентов длительность реактивного артрита имеет долгосрочный характер со слабой выраженностью симптоматики. Согласно результатам исследований, от 10 до 15% пациентов снова сталкиваются с проявлениями болезни из-за повторного заражения. Чаще всего возвращение болезни сопровождается болью в спине и манифестацией артрита. У некоторых пациентов с тяжелым хроническим артритом, который не поддается лечению, разрушаются суставы.
Причины реактивного артрита
Развитие реактивного артрита иногда связано с воздействием определенных бактерий. Чаще всего с этим заболеванием ассоциируются такие микроорганизмы:
- Chlamydiatrachomatis. Простейшая, которая передается при половом контакте. Инфицированными оказываются влагалище, мочевой пузырь или уретра.
- Salmonella, Shigella, YersiniaиCampylobacter. Перечисленные бактерии обычно инфицируют желудочно-кишечный тракт.
Изредка бактерия Chlamydia pneumonia, провоцирующая респираторные инфекции, может являться причиной развития реактивного артрита.
У врачей нет единого мнения относительно того, почему часть людей, инфицированных этими бактериями, заболевают, а часть пациентов – нет. Однако исследователям удалось выделить лейкоцитарный антиген человека (HLA) B27, у носителей которого выявлена повышенная вероятность развития реактивного артрита. Не у всех людей, которым передался этот ген, развивается заболевание.
Диагностика реактивного артрита
Реактивный артрит сложно диагностировать, поскольку нет единого специализированного теста, который позволил бы сразу выявить заболевание. В зависимости от интенсивности симптоматики пациенту может понадобиться консультация ревматолога.
Список некоторых методов диагностики, которые позволяют выявить реактивный артрит:
- Физический осмотр.Для постановки диагноза врач ознакомится с анамнезом заболевания, симптомами и наличными проблемами со здоровьем. Специалист обследует суставы, чтобы выявить признаки воспаления и проверить диапазон их подвижности. Также обследованию подлежат глаза, кожа, тазовые соединения и гениталии.
- Лабораторные анализы. Исследование образцов крови, мочи и кала поможет исключить другие патологии со схожими проявлениями и подтвердить предварительный анализ. Рекомендованы также исследования для оценки ряда таких параметров как: интенсивность воспалительного процесса; выявление антител, характерных для других типов артрита; признаки актуального или недавнего инфицирования; генное присутствие HLA B27, которое иногда наблюдается у пациентов с реактивным артритом.
- Образцы тканей. Для выявления признаков заболевания может потребоваться изучение образцов тканей горла, уретры (у мужчин) и шейки матки (у женщин).
- Исследование суставной жидкости. Врачом может быть осуществлен забор синовиальной жидкости из колена для обнаружения признаков инфицирования или воспаления. Также рекомендовано изучение взятого материала на наличие кристаллов мочевой кислоты, присутствие которых может свидетельствовать о развитии подагры – состояния, связанного с артритом.
- Рентгенография. Врачу может потребоваться визуальная оценка состояния позвоночника, суставов, соединений таза, наличия отложений кальция и других признаков реактивного артрита.
Лечение реактивного артрита
Реактивный артрит неизлечим. Цель терапии при этом заболевании – устранить инфицирование и установить контроль над симптоматикой.
Поскольку реактивный артрит может иметь разную локализацию, в лечении пациента могут принимать участие врачи разной специализации. Вероятно, основным специалистом среди них будет выступать ревматолог, подготовка которого непосредственно позволяет заниматься лечением артрита. Вероятно привлечение врачей следующих специальностей:
- Дерматологдля излечения симптомов, связанных с кожными покровами
- Гинекологдля лечения генитальных проявлений патологии у женщин
- Офтальмологдля лечения поражений глаз
- Ортопедобеспечивает хирургическое вмешательство в случаях выраженного разрушения суставов
- Физиотерапевтосуществляет контроль и рекомендации относительно физических нагрузок пациента
- Урологдля лечения проявлений болезни в мочеполовой системе мужчин и женщин
Для устранения проявлений заболевания инфекционной природы назначают прием антибиотиков. Комплекс других лекарств предназначен для устранения болезненности и воспаления. К ним относятся:
- Нестероидные противовоспалительные препараты (НПВП). Эти лекарства часто выступают препаратами первой линии и объединяют аспирин, ибупрофен и напроксен. Принцип действия всех НПВП заключается в блокировании веществ, называемых простагландинами, которые играют заметную роль в развитии воспаления и болезненности. Указанные медикаменты выпускаются в виде таблеток, капсул и порошков.
- Кортикостероиды. Препараты этого ряда помогают быстро купировать воспаление. В случаях острого воспаления возможны их инъекции непосредственно в пораженный сустав. Как правило, такие инъекции лечащий врач назначает, когда симптоматику заболевания не удается облегчить. Кортикостероиды также доступны в виде кремов и лосьонов для нанесения непосредственно на кожу.
- Болезнь-модифицирующие базисные противовоспалительные препараты (БПВП). У некоторых пациентов с реактивным артритом острую симптоматику не удается купировать при помощи указанных выше лекарств. В этом случае лечащий врач может назначить противоревматические лекарства болезнь-модифицирующего ряда (БПВП). Они подавляют реакцию иммунной системы и состоят из двух групп: традиционные БПВП и новое поколение, называемое биологическими препаратами.
Упражнения помогают не только поддерживать, но и улучшать функциональность суставов. Силовые упражнения укрепляют мышцы в области сустава, что обеспечивает его поддержку. Упражнения, направленные на увеличение подвижности соединений, расширяют диапазон мобильности суставов и сокращают их ригидность. Также могут оказаться полезны упражнения на растяжение и занятия в воде. Перед началом занятий физкультурой следует проконсультироваться с врачом, чтобы он порекомендовал соответствующую программу либо обратиться к сертифицированному специалисту по фитнесу или физиотерапии.
Самоконтроль при реактивном артрите
Самоконтроль подразумевает активное участие пациента, поскольку оно имеет большое значение для улучшения состояния.
Программа самоконтроля включает организацию хранения продуктов питания при надлежащей температуре и их правильное приготовление. Такой подход позволит избежать размножения в продуктах пищевых бактерий, которые могут спровоцировать развитие реактивного артрита. Также заболевание может развиться на фоне инфекции, передающейся половым путем. Снизить риск такого артрита может использование презервативов.
Ключом к сохранению гибкости суставов является физическая активность. Гиподинамия может обернуться скованностью соединений. Сильные мышцы защитят суставы. Перед тем, как приступить к тренировкам, следует посоветоваться с лечащим врачом. Также важно нормализовать вес, полноценно питаться и найти баланс между ежедневной активностью и отдыхом.
Понятие заболевания
Реактивным артритом называют воспаление суставов, вызванное существованием или появлением в организме ряда инфекций.
Реже всего артрит ревматоидный встречается у пожилых людей, подростков. Самые частые случаи у мужчин двадцати-сорока лет. Женщины болеют реже.
Классический, самый распространенный вид реактивного артрита вызван инфекционно-воспалительными заболеваниями кишечника и половыми инфекциями.
В 10% случаев реактивный артрит возникает как следствие ангины, гриппа , ОРЗ.
Симптомы, развитие реактивного артрита
Современные методы обследования позволили обнаружить в ткани воспаленных суставов микроорганизмы. Их деятельность влияет на иммунные клетки. Которые вместе с чужеродными поражают собственные клетки.
Попадая в организм любым путём: половым, через носоглотку, инфекция поражает любые органы. Суставы не будут исключением.
После затихания симптомов основного заболевания — ангины, гриппа, воспаляется какой-нибудь сустав. Считается осложнением после болезни, воспаление суставов провоцируется теми же микробами.
Поражаются суставы при артрите:
◉ Больших пальцев ног
Симптомы реактивного артрита:
◈ Покраснение, посинение сустава
Форма артрита с расстройством мочеполовой системы называется болезнью Рейтера. При этом недуге поражается подошва стопы.
Красные пятна на стопе трансформируются в огрубевшие участки стоп, напоминающие натоптыши . Но сопровождающиеся сильной болезненностью и отслаиванием кожи, иногда ногтей.
Лечение реактивного артрита
Полноценное лечение возможно только после полного обследования. Отличить реактивный артрит от прочих болезней суставов не очень просто.
Главные критерии, определяющие недуг:
▣ Несимметричное поражение суставов (например, различная степень на правой и левой руке)
Типичная картина артрита данного вида будет с признаками поражения глаз, половых органов, мочевого пузыря, кишечника, стоп. Но чаще артрит реактивный проходит лишь с болями суставов. Поэтому проводится обширная диагностика заболевшего.
Не вылеченный, запущенный реактивный артрит в отдельных случаях может переходить в ревматоидный артрит . Таких случаев не более двадцати процентов. Случается, что болезнь не излечивается до конца, а приобретает затяжной характер. Лечение тогда продолжается годами.
Чтобы поставить диагноз — реактивный артрит. Нужно провести ряд обследований:
❖ Анализы
Показания СОЭ повышаются, показывая наличие воспалительного процесса. Какой именно это процесс показывает другое обследование.
Ревмопробы: С-реактивный белок, серомукоид и пр. показывают при реактивном артрите повышение показателей. Информацию о наличии воспалительного или инфекционного характера поражения суставов.
❖ Рентгенография крестцово-повздошных сочленений позволит определить воспаление, называемое сакроилетит. Характерный при артирте сакроилетит бывает односторонний. В отличии от болезни Бехтерева.
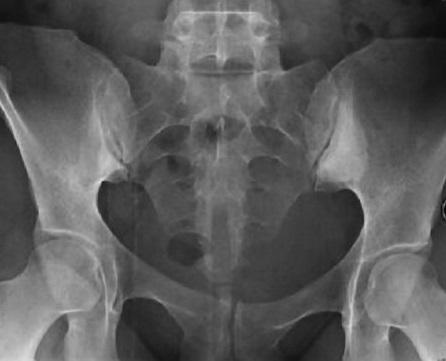
❖ Посев из кишечника, половых путей, носоглотки определит возбудителя этой болезни. Лабораторный анализ распознает возможность подбора к конкретному возбудителю какого-либо антибиотика для лечения артрита.
◆ Лечебные меры с антибиотиками, дополняют корректирующими действиями для иммунной системы.
Борясь с микроорганизмами, иммунитет, посылает клетки по привычке в воспаленный сустав. Даже при стихании воспалительного поражения сустава.
Иммунитет в таком случае нуждается в подавляющем действии, либо стимулирующем. Медикаментозными средствами, подобранными специалистом, удается добиться излечивания реактивного артрита.
◆ Помимо препаратов, используют фиксацию пораженного сустава при помощи бандажа, ортеза. Подбирая по поврежденному воспалением суставу, бандаж на колено, запястье, голеностоп поддерживают этим больное место. Часть нагрузки с сустава бандаж возьмет на себя.
◆ Народная медицина в дополнении к врачебным рекомендациям способствует излечиванию реактивного артрита. Травы, примочки при артрите снимают воспаление, боль.
Ревматоидный артрит – тяжелое, с трудом поддающееся лечению заболевание. Причины развития его установлены не полностью, тем не менее, при проведении правильно назначенного комплексного лечения качество жизни пациента может быть вполне удовлетворительным. Но это при условии неукоснительного выполнения больным всех рекомендаций лечащего врача.
Что такое ревматоидный артрит
Ревматоидный артрит (РА) – хроническое системное прогрессирующее заболевание, проявляющееся в виде воспаления в основном мелких суставов. Связано оно не с инфекцией, а с поломкой иммунной системы. Поражается соединительная ткань, поэтому данное заболевание называется системным. Патологический процесс часто распространяется и внутренние органы (сердце, сосуды, почки) – это внесуставные проявления болезни.
Всего в мире ревматоидным артритом болеет около 1% населения. Заболеть можно в любом возрасте, но чаще это случается в 35 – 55 лет у женщин и немного позже (в 40 – 60 лет) у мужчин. Ревматоидный артрит у женщины диагностируют в три раза чаще, чем мужчины.
Причины
Точные причины начала данного заболевания не установлены. Но известны основные причинные факторы:
- Наследственная предрасположенность – встречаются случаи семейных заболеваний.
- Влияние внутренних (эндогенных) факторов – у большинства больных женщин и мужчин отмечается низкий уровень мужских половых гормонов; научно подтверждено, что после использования оральных контрацептивов (ОК) риск развития болезни снижается.
- Влияние факторов внешней среды (экзогенных). Возбудители инфекции запускают аутоиммунную реакцию – аллергию на собственные ткани организма. Это связано с тем, что некоторые инфекционные возбудители имеют в составе своих клеток белки, схожие с белками тканей человека. При попадании этих возбудителей в организм иммунная система вырабатывает антитела (IgG), которые по неизвестной науке причине становятся антигенами (чужеродными для организма веществами). На них вырабатываются новые антитела IgM, IgA, IgG (ревматоидные факторы), уничтожающие их. Нарастание количества антител сопровождается усилением воспаления. Некоторые возбудители выделяют вещества, способствующие разрастанию суставной синовиальной оболочки и ферменты, повреждающие ткани.
В результате целого комплекса причин клетки синовиальной оболочки начинают выделять воспалительные цитокины – белковые молекулы, инициирующие и поддерживающие воспаление. Развивается длительно протекающий воспалительный процесс, происходит разрушение хрящевой и костной суставной ткани, деформация конечности. Хрящевая ткань заменяется соединительной, появляются костные разрастания, нарушается функция сустава. Очень часто причиной развивающегося аутоиммунного поражения суставов является герпетическая инфекция – вирусы простого герпеса 1, 2 типа, цитомегаловирус, вирус Эпштейна – Барр (вызывает мононуклеоз) и другие возбудители, например, микоплазмы.
Предрасполагающие (запускающие, триггерные) факторы:
- травмы, заболевания суставов;
- переохлаждения, постоянное пребывание в сыром помещении или в сыром климате;
- нервные перенапряжения, стрессы;
- имеет значение наличие хронических очагов инфекции – тонзиллиты, кариозные зубы, любые инфекционно-воспалительные процессы;
- прием некоторых лекарств с мутагенными свойствами.
Симптомы
Заболевание протекает волнообразно, в виде периодов обострений (рецидивов) и ремиссий.
Начало в большинстве случаев подострое и имеет связь с перенесенной инфекцией, переохлаждением, травмой или нервным перенапряжением, беременностью, родами.
Одновременно появляются незначительно выраженные боли в пораженных суставах, сначала преходящие, а затем постоянные. Еще один из первых симптомов, на который стоит обратить внимание, - легкая припухлость в суставной области. Она может проходить в течение дня, но затем становится постоянной.
В большинстве случаев при ревматоидном артрите поражается сначала небольшое количество суставов стоп и кистей. На ранней стадии могут также поражаться коленные суставы. Поражения симметричны. При подостром течении первые признаки нарушений появляются через несколько недель, при медленном, хроническом – через несколько месяцев.
Острое начало, высокая активность патологического процесса и системные проявления характерны для ювенильного ревматоидного артрита у детей и подростков. Он может начинаться с высокой температуры, изначального поражения сразу нескольких суставов и признаков поражения внутренних органов.
Ревматоидный артрит сопровождается признаками общей интоксикации. Это слабость, недомогание, небольшое повышение температуры тела, головные боли. Нарушается аппетит, больной теряет массу тела.
Суставной синдром. Поражаются сначала мелкие суставы кисти (число их увеличивается), а затем и крупные суставы (плечевые, коленные). Они опухают, становятся очень болезненными, постепенно теряют свою функцию, обездвиживаются. Длительное обездвиживание приводит к выраженной атрофии (уменьшению в объеме) мышц. Ревматоидный артрит характеризуется также тем, что поражения разных суставов могут быть неодинаковыми: в одних могут преобладать признаки воспаления (отек), в других – пролиферации (разрастания соединительной ткани с деформацией и нарушением функции).
Появляются подкожные ревматоидные узелки – небольшие, умеренно плотные, безболезненные образования, располагающиеся на поверхности тела, чаще всего на коже локтей.
Поражается периферическая нервная система. Из-за поражения нервов больные ощущают онемение, жжение, зябкость в конечностях.
При ревматоидном васкулите происходит поражение различных мелких и частично средних кровеносных сосудов. Часто это проявляется в виде точечных очагов некроза в области ногтей или безболезненных язв в области голени. Иногда васкулит может проявляться в виде микроинфарктов.
При частых обострениях и прогрессировании ревматоидного артрита происходит поражение внутренних органов - сердца (эндокардит), почек (нефрит), легких (узелковое поражение легочной ткани) и т.д.
К врачу следует обращаться при появлении следующих симптомов:
- Болей в суставах, легкой скованности движений по утрам, если:
- кто-то из близких родственников болеет ревматоидным артритом;
- вы недавно перенесли какое-то инфекционно-воспалительное заболевание (ОРВИ, ангину), затяжной стресс или просто переохладились;
- вы проживаете в холодной сырой местности.
- Небольшого повышения температуры, недомогания, снижения аппетита, потери массы тела, сопровождающихся легкой утренней скованностью движений.
Локализации процесса
При ревматоидном артрите вначале обычно поражаются мелкие суставы кистей, пальцев рук и стоп. Внешний вид верхних х конечностей:
Хруст в суставах - когда стоит беспокоиться
Внутрисуставные инъекции гиалуроновой кислоты
Внешний вид нижних конечностей:
- пальцы стоп приобретают молоточковидную форму;
- подвывихи мелких суставов приводят к развитию плоскостопия;
- для ревматоидной стопы характерно также вальгусное (кнаружи) отклонение стопы, связанное с поражением голеностопа;
- при поражении коленных суставов появляется сгибательная контрактура (неподвижность).
Тазобедренные суставы поражаются редко.
Стадии ревматоидного артрита
Ревматоидный артрит протекает в три стадии:
- Начальная, воспаления– поражение синовиальных сумок сопровождается болями, отеком околосуставных тканей.
- Прогрессирующая, пролиферации – быстрое деление клеток синовиальной оболочки, приводящее к ее уплотнению.
- Завершающая, деформации – при длительном течении воспаленные клетки начинают выделять фермент, разрушающий хрящевую и костную ткань, что приводит к изменению суставной формы и тяжелому нарушению их функции.
По длительности течения выделяют следующие стадии ревматоидного артрита:
- очень ранняя – до полугода;
- ранняя – от полугода до года;
- развернутая – до 2-х лет;
- поздняя – после 2-х лет.
- Околосуставной остеопороз – разрежение, истончение костной ткани;
- Сужение суставной щели и единичные эрозии на хрящевой суставной поверхности;
- Множественные глубокие эрозии суставных хрящей и костей;
- Присоединяется анкилоз - неподвижность сустава из-за сращения суставных поверхностей.
Стадии ревматоидного артрита
Существует несколько типов классификаций ревматоидного артрита по разным критериям.
По клинико-анатомическим признакам выделяют следующие формы ревматоидного артрита:
- суставная форма;
- суставно-висцеральная (системная) – поражаются не только суставы, но и внутренние органы;
- ювенильная форма – развивается у детей до 16 лет, характеризуется острым началом, лихорадкой и выраженными внесуставными проявлениями.
- медленнопрогрессирующий РА – самая частая форма, может продолжаться годами;
- быстропрогрессирующий РА – характеризуется злокачественным течением;
- без признаков прогрессирования – встречается редко.
По иммунологическим признакам:
- Наличие или отсутствие содержания в крови ревматоидного фактора (РФ) – антител к собственному иммуноглобулину G:
- серопозитивные – РФ обнаружен;
- серонегативные – РФ не обнаружен.
- Наличие или отсутствие в крови антител к циклическому цитрулинсодержащему пептиду – анти-ЦЦП или АЦЦП (цитрулин – продукт обмена, в норме полностью выводящийся из организма; при РА выделяются ферменты, встраивающие цитрулин в белки и превращающие его в чужеродный белок – антиген; на этот антиген иммунная система вырабатывает антитела):
- серопозитивные – АЦЦП обнаружен;
- серонегативные – АЦЦП не обнаружен.
Выделяют следующие критерии сохранности функций опорно-двигательного аппарата:
- Выполнение движений в полном объеме.
- Снижение двигательной активности. Появляются трудности, не позволяющие выполнять движения в полном объеме, особенно в профессиональной сфере.
- Нарушение подвижности, возможно только самообслуживание.
- Невозможны любые виды двигательной активности, в том числе самообслуживание.
Что будет, если не лечить
Если ревматоидный артрит не начать лечить своевременно, в дальнейшем он начнет быстро прогрессировать, что увеличивает риск развития возможных осложнений:
- деформации и утрата суставных функций, приводящие к инвалидности;
- изменению нервно-мышечной системы с нейропатиями и уменьшением объема мышц;
- поражению сердечно-сосудистой системы в виде васкулитов, эндокардитов, микроинфарктов;
- нарушениям со стороны почек с постепенным формированием хронической почечной недостаточности;
- поражениям органов зрения, в том числе язвенного характера;
- поражению плевры и легких - развитию плеврита и интерстициальной пневмонии;
- развитию анемии и системных тромбозов мелких кровеносных сосудов.
Диагностика
Диагноз ревматоидного артрита подтверждается данными дополнительного обследования. Диагностика ревматоидного артрита включает:
- Лабораторные исследования:
- общий анализ крови – выявляет воспалительный процесс (ускоряется СОЭ, изменяется число лейкоцитов);
- биохимия – позволяет уточнить причины воспаления и нарушения обменных процессов;
- иммунологические исследования – наличие или отсутствие специфических антител.
- Инструментальные исследования:
- рентгендиагностика – выявляет патологию суставов;
- компьютерная и магнитно-резонансная томография (КТ, МРТ) – позволяют провести оценку ранних суставных изменений;
- УЗИ – выявляет увеличение объема суставной жидкости и наличие участков некроза.
Как лечат ревматоидный артрит
Лечение ревматоидного артрита начинается с устранения воспаления и боли. Затем присоединяется комплексное лечение:
- диета;
- медикаментозная терапия (базисное лечение);
- средства народной медицины;
- физиотерапевтические процедуры;
- лечебная гимнастика и массаж;
- новые методики;
- хирургические методы лечения.
Питание при ревматоидном артрите должно быть регулярным и полноценным. В суточном рационе должны присутствовать продукты, богатые кальцием (творог, сыр, кефир), овощи, фрукты, овощные супы, нежирное мясо и рыба.
Из рациона должны быть исключены: концентрированные бульоны, овощи, богатые эфирными маслами (свежий лук, чеснок, редис), жирные, копченые, консервированные продукты, сладости, сдоба, сладкие газированные напитки. Должен быть полностью исключен прием алкоголя.
Это индивидуально подобранная терапия, включающая в себя применение нестероидных противовоспалительных препаратов (НПВП), глюкокортикоидных средств (ГКС), базисных препаратов и биологических агентов.
Чтобы облегчить состояние больного, лечение начинают с назначения НПВП. Современные лекарственные препараты этого ряда (нимесулид, целекоксиб, мелоксикам) снимают воспаление и боль в суставах, не вызывая выраженных побочных явлений, характерных для ранних НПВП (диклофенака и др.).
Если воспаление и боль носят выраженный характер и НПВП не помогают, назначают глюкокортикоидные гормоны (ГКС - преднизалон, дексаметазон, триамсинолон). Они быстро снимают отек, боль, устраняют повышенное содержание синовиальной жидкости, но имеют много побочных эффектов, поэтому их стараются назначать короткими курсами. Препараты этой группы назначают также для того, чтобы подавить разрастание синовиальной оболочки сустава. Иногда ГКС вводят в суставную полость. При сильных болях и воспалении ГКС назначают в виде пульс-терапии: внутривенно большими дозами на протяжении не более трех дней.
При тяжелом течении ревматоидного артрита назначают плазмаферез – очищение крови от антител. С этой же целью назначают сорбенты, например, Энтеросгель, очищающий организм от токсинов.
Препараты базисной терапии подавляют аутоиммунный воспалительный процесс и пролиферацию (размножение) клеток соединительной ткани, оказывающих разрушающее действие на суставы. Базисные средства действуют медленно, поэтому их назначают длительными курсами и подбирают индивидуально. Эффективные, проверенные временем базисные препараты метотрексат, сульфасалазин и лефлуномид (Арава). Последний препарат относится к новому поколению и имеет меньше побочных эффектов.
В последнее время для лечения ревматоидного артрита стали применять биологические агенты – антитела, цитокины и другие активные вещества, играющие значительную роль в иммунных реакциях. Одним из таких препаратов является ритуксимаб (Мабтера, Реддитукс). Активным действующим веществом препарата являются антитела мыши и человека, которые подавляют иммунные реакции. Назначение этого препарата позволяет реже назначать курсы комплексной медикаментозной терапии.
Народные средства при ревматоидном артрите применяют в основном наружно. Вот некоторые из них:
- кору вяза высушить, растереть в порошок, развести водой, разложить на салфетке над пораженной поверхностью в виде компресса на всю ночь; хорошо лечатся воспаление и боль;
- спиртовые растирания с экстрактами растений (корня лопуха, хмеля, цветков одуванчика, чабреца); в стеклянную банку помещают измельченные растения, заливают водкой, настаивают в темном месте 10 дней и используют как растирание.
Физиотерапевтические процедуры помогают быстрее избавить больного от воспаления и боли. С этой целью назначают:
- электрофорез с диклофенаком;
- фонофорез с дексаметазоном;
- аппликации с димексидом.
Хондропротекторы что это как выбрать, насколько они эффективны
Читайте также:


