Чем лечить хронический посттравматический остеомиелит
Посттравматический остеомиелит — есть воспалительный процесс, поражающий все составные части костей черепа: надкостницу, компактный и губчатый слои кости. Таким образом, остеомиелит представляет собой сочетание периостита, остита и остеомиелита в собственном смысле слова, то есть является синонимом паностита. В настоящее время под термином посттравматический остеомиелит понимается острый или хронический воспалительный процесс в кости и ее структурах, возникающий при черепно-мозговой травме в результате инфицирования пиогенными микроорганизмами.
ЭТИОЛОГИЯ И ПАТОГЕНЕЗ
Посттравматический остеомиелит вызывается пиогенными бактериями; стафилококком — в 60— 80 % случаев, стрептококком — в 5—30 % случаев, грам-отрицательными бактериями (протей, синегнойная палочка и др.), неклостридиальными анаэробами, смешанной флорой в 10—15 %.
Ассоциированная с остеомиелитом инфекция может локализоваться или распространяться через периост, компактное вещество, костный мозг. Два основных пути распространения микроорганизмов при посттравматическом остеомиелите: контактный и гематогенный. Как правило, возбудители попадают в кость контактным путем при инфицированных переломах, хирургических вмешательствах. Гематогенный остеомиелит чаще всего вызывается грам-положительными микроорганизмами. Грам-отрицательные возбудители являются причиной остеомиелита у пациентов с ослабленным иммунитетом, наркоманов, лиц, злоупотребляющих алкоголем, больных серповидноклеточной анемией, а так же остеомиелита травматического генеза. К факторам риска относится истощение в результате длительных тяжелых заболеваний, лучевой терапии, гемодиализа и т.п. В два раза чаще остеомиелит встречается у мужчин.
Инфицирование кости сопровождается окклюзией кровеносных сосудов, что приводит к некрозу костной ткани и локальному распространению инфекции. Инфекция может проникать через корковый слой кости и распространяться под надкостницей, формируя подкожные абсцессы, которые могут самостоятельно дренироваться через кожу.
Гематогенный остеомиелит — это пиогенная метастазирующая общая инфекция в аллергизированном организме. Соответственно этому имеется первичный очаг, который вследствие иммунобиологического статуса организма и анатомических особенностей ведет к появлению очага в костном мозге. Входными воротами инфекции часто служат кожа и слизистые оболочки, травмируемые при черепно-мозговой травме. Важным источником проникновения инфекции является лимфоидный аппарат носоглотки. При сопоставлении посевов микрофлоры носоглотки и гноя остеомиелитического очага совпадение результатов отмечено у 80 % больных. Первичный очагом могут быть инфицированные раны и ссадины, фурункулы, карбункулы, панариции, абсцессы, кариозные зубы, хронические воспалительные процессы в придаточных полостях носа и уха. Микробы попадают в костный мозг через ток крови и при определенных условиях вызывают воспаление.
Прямой или трансмиссивный остеомиелит вызывается прямым контактом костной ткани и возбудителей при травме или хирургическом вмешательстве. Клинические проявления прямого посттравматического остеомиелита более локализованы, часто наблюдается полимикробная инфекция.
Существует множество патогенетических теорий остеомиелита:
1. Сосудистая теория. Основным фактором, определяющим возможное оседание инфекционного начала в кости является особенность ее кровоснабжения, а именно — широкопетлистая сеть разветвлений сосудов и замедление кровотока в системе капилляров.
3. Аллергическая теория. В основу теории был положен фактор сенсибилизации организма. Отрицалась какая-либо роль в патогенезе остеомиелита
тромбоза и эмболии сосудов кости. Зато большое значение имеет наличие в организме дремлющей инфекции, а так же неспецифических раздражителей (травма, охлаждение и т.п.). Форма остеомиелита определяется не только характером возбудителя, но и реактивностью организма.
4. Нервно-рефлекторная теория. Ведущим положением этой теории является возникновение спазма сосудов и связанные с ним нарушения нормального кровообращения, а также трофики тканей. Такой спазм возникает в связи с воздействием на организм чрезмерно сильных раздражителей, исходящих из внешней среды (травма, переохлаждение и т.п.).
В заключение можно сказать, что патогенез посттравматического остеомиелита сложен и включает в себя элементы всех описанных теорий, однако изучен недостаточно. Этот патологический процесс можно рассматривать только в комплексе многих факторов. Именно поэтому следует считать, что описанные теории дополняют друг друга и в совокупности отражают современные представления о патогенезе посттравматического остеомиелита.
КЛАССИФИКАЦИЯ
1. В зависимости от путей проникновения инфекции:
Б) негематогенный (вторичный);
Г) огнестрельный (разновидность травматического);
Д) остеомиелит, возникающий при переходе воспаления на кость с прилегающих мягких тканей или соседних органов.
Посттравматический остеомиелит – это гнойное воспаление всех элементов кости, возникшее в результате травмы. Как правило, вызывается золотистым стафилококком, попадающим в рану непосредственно в момент повреждения, во время операции или последующих перевязок. Обычно протекает хронически, но возможно и острое течение. Проявляется повышением температуры, лейкоцитозом, болями и признаками воспаления в области травмы. При хроническом течении образуются свищи. Диагноз выставляется с учетом клинических данных и результатов рентгенографии. Лечение – антибиотикотерапия, вскрытие и дренирование гнойных очагов.
МКБ-10


- Причины
- Патанатомия
- Классификация
- Симптомы посттравматического остеомиелита
- Диагностика
- Лечение посттравматического остеомиелита
- Прогноз и профилактика
- Цены на лечение
Общие сведения
Посттравматический остеомиелит (от лат. osteon кость + myelos костный мозг + itis воспаление) – одно из самых серьезных осложнений, возникающих после открытых повреждений скелета и операций на костях. По различным данным в 15-49% случаев развивается после открытых переломов и в 3% случаев – после хирургических вмешательств. Может выявляться у лиц любого пола и возраста. Вероятность возникновения увеличивается при тяжелых повреждениях с разрушением костей и обширным повреждением мягких тканей, интенсивном микробном загрязнении, несвоевременной или неадекватной хирургической обработке, наличии сопутствующих травм и заболеваний, снижающих сопротивляемость организма и утяжеляющих общее состояние больного.

Причины
Причинами развития посттравматического остеомиелита при открытых переломах являются обширные поражения окружающих кость мягких тканей, интенсивное загрязнение раны, недостаточно радикальная или слишком поздняя первичная хирургическая обработка и отсутствие дренажа для оттока содержимого. Кроме того, вероятность нагноения возрастает в случаях, когда кость расположена близко к коже и плохо защищена мягкими тканями (например, передневнутренняя боковая поверхность большеберцовой кости).
Послеоперационный остеомиелит связан с инфицированием раны в процессе операции. Предполагается, что увеличение количества нагноений после хирургических вмешательств в последние годы обусловлено широким распространением остеосинтеза, а также появлением новых штаммов болезнетворных микроорганизмов, устойчивых к действию антибиотиков.
Факторами, увеличивающими риск развития остеомиелита после операций, являются:
- чрезмерная травматизация мягких тканей
- нестабильный или недостаточный остеосинтез
- коррозия металлоконструкций
- наличие очагов скрытой инфекции в организме пациента.
Разновидностью данной формы остеомиелита является спицевой остеомиелит – локальное нагноение кости при установке аппарата Илизарова или наложении
Патанатомия
Все виды посттравматического остеомиелита являются не местным процессом, а заболеванием всего организма, поскольку возникают под влиянием комбинации общих и местных факторов и вызывают поражение различных органов и систем, в том числе – расположенных далеко от гнойного очага. При остеомиелите воспаляются все элементы кости: костный мозг, надкостница и компактное вещество, а также окружающие мягкие ткани, однако первичное воспаление обусловлено попаданием патогенных микроорганизмов в костный мозг.
У больных с открытыми повреждениями костей при нагноении зона воспаления, как правило, ограничивается областью перелома, иногда развиваются краевые остеомиелиты. При обширных дефектах кожи и многооскольчатых переломах наблюдаются обширные гнойные процессы, захватывающие как всю кость, так и окружающие мягкие ткани. При посттравматическом остеомиелите воспаление локализуется в области хирургического вмешательства, гнойный процесс распространяется по ходу металлоконструкции (штифта, гвоздя, пластины).
Классификация
В современной травматологии и ортопедии выделяют следующие разновидности посттравматического остеомиелита:
- Собственно посттравматический – развивающийся при открытых переломах.
- Огнестрельный – возникающий после огнестрельных ранений.
- Посттравматический – развивающийся после операций.

Симптомы посттравматического остеомиелита
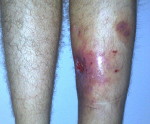
Для патологии характерно хроническое течение (хронический остеомиелит). Наблюдается повышение температуры, по анализам крови выявляется нарастающий лейкоцитоз. Область раны отечна, гиперемирована, болезненна, из раны выделяется гной. После вскрытия и дренирования воспалительные явления стихают, количество гнойного отделяемого уменьшается, в области послеоперационной раны формируется свищ без тенденции к самостоятельному заживлению. При остром варианте посттравматического остеомиелита отмечаются интенсивные боли, повышение температуры до фебрильных цифр, явления общей интоксикации, значительный отек, ускорение СОЭ, выраженный лейкоцитоз и нарастающая анемия.
Диагностика
Диагноз выставляется врачом-травматологом на основании клинических симптомов. Первые рентгенологические признаки появляются лишь спустя месяц после начала заболевания. На снимках выявляется изъеденность концов костных отломков, секвестры и очаги деструкции, а также остеопороз вокруг металлоконструкций (при их наличии). При огнестрельном остеомиелите наблюдается сужение костномозгового канала, более выраженные периостальные наслоения и зона остеосклероза. Возможно наличие костных полостей. В окружающих мягких тканях иногда видны металлические осколки.

Лечение посттравматического остеомиелита
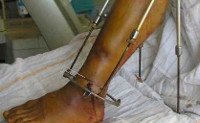
Основной задачей лечения является полная ликвидация гнойного очага и устранение воспаления. Основной метод лечения оперативный – вскрытие и дренирование. Вопрос об удалении металлоконструкций решается в индивидуальном порядке. При локализованных формах возможно сохранение остеосинтеза. При нагноении по ходу внутрикостных штифтов показано их удаление с последующим монтажом аппарата Илизарова. Во время хирургического вмешательства используют внутривенное или внутрикостное введение антибиотиков.
Для обеспечения устойчивого оттока устанавливают системы активного дренирования, производят постоянную аспирацию раневого отделяемого. Область нагноения орошают нитрофурановыми препаратами или антибиотиками. Все лечебные мероприятия осуществляют на фоне антибиотикотерапии, проводимой с учетом чувствительности возбудителя. При обширных очагах нагноения и выраженной общей интоксикации антибиотики вводят внутривенно или внутриартериально. Применяют иммобилизацию и УВЧ-терапию.
Прогноз и профилактика
Прогноз при посттравматическом остеомиелите зависит от тяжести поражения, своевременности и достаточной радикальности лечения, возраста больного, наличия сопутствующих травм и заболеваний и т. д. Исходом может стать костный дефект, ложный сустав, укорочение или угловая деформация конечности. Возможно образование длительно незаживающих свищей. Из-за подвижности фрагментов в области повреждения инфекция часто распространяется по кости, что затрудняет стабилизацию перелома и препятствует консолидации отломков.
Вероятность полного выздоровления уменьшается при застарелых формах посттравматического остеомиелита, что обусловлено нарушениями трофики, дистрофией кости и дефицитом полноценных мягких тканей в области гнойного очага. Профилактика заключается в предупреждении травм, ранней адекватной обработке ран и открытых переломов, обоснованном проведении хирургических вмешательств, соблюдении техники операций.
Посттравматический остеомиелит – разрушение кости гнойного характера, затрагивающее все её слои – надкостницу, губчатое и компактное вещество, а также костный мозг.
Чаще всего возбудителем является золотистый стафилококк. Данный микроорганизм проникает через открытую рану при серьёзных травмах, вследствие перенесённых операций или транспортируется с кровью при наличии очага хронической инфекции.
Нередко патология осложняется свищами, между которыми образуются каналы. Чаще всего остеомиелит развивается при травмах костей нижней конечности, расположенных поверхностно.

Этиология
Развивается посттравматический остеомиелит при попадании в кость и окружающие ткани гнилостных бактерий, способствующих их отмиранию, нагноению с последующим развитием воспаления.
Основные причины развития болезни:
- Открытые переломы кости – самая частая причина развития патологии. В данном случае диагностируют травматический остеомиелит. Микробные агенты заносятся в рану при сильном загрязнении или при обширной площади поражения. В последнем случае увеличивается зона заражения, которую сложнее обработать. Часто остеомиелит развивается из-за нарушения обработки переломов, когда отсутствует дренаж в ране;
- Также инфекция проникает при недостаточной обработке операционного поля во время хирургических вмешательств. Особенно опасно, когда в рану попадают устойчивые к антибиотикам микробы. Возможно развитие остеомиелита при использовании инструментов, подвергшихся коррозии;
- Последней распространённой причиной развития остеомиелита могут стать тяжёлые огнестрельные ранения. Риск заражения костей возрастает при массивном поражении кожи, мышц и суставов. В результате образуются множественные участки отмерших тканей, которые начинают разлагаться и нагнаиваться. Также посттравматический остеомиелит может развиться при наличии обломков костей, образовавшихся вследствие огнестрельной раны.
Кости могут быть заражены при попадании с кровью возбудителей из хронического очага инфекции. В таком случае диагностируют гематогенную форму остеомиелита.
Наиболее распространённые микробы, вызывающие заболевание:
- Стафилококк;
- Стрептококк;
- Грам-отрицательные бактерии;
- Неклостридиальные анаэробы;
- Смешанные культуры возбудителей.

Как развивается патология
В подавляющем большинстве случаев болезнь вызывает золотистый стафилококк. После травмы или по иным причинам возбудитель попадает на поверхности кости и начинает размножаться. В качестве питательной среды микроб использует костную, мышечную и соединительную ткани, а также кровь.
Организм не успевает уничтожать стафилококки, которые постоянно размножаясь, начинают разрастаться, вызывая поражение новых участков кости.
Секвестры – это отмершие ткани, которые отторгаются. Убитые микробы и погибшие иммунные клетки формируют гной. В результате запускается воспалительный процесс – увеличивается проницаемость стенки сосудов, жидкая часть крови выходит за пределы кровеносного русла, образуя отёк. Повышается температура тела, в области поражённой конечности появляется болезненность.
Классификация
В зависимости от причины развития:
- Огнестрельный;
- Посттравматический – развивается после открытых переломов;
- Послеоперационный – является осложнением перенесенного хирургического вмешательства;
- Спицевой – развивается вследствие применения спиц при скелетном вытяжении;
- Контактный – заражение кости происходит от окружающих мягких тканей.

По стадиям развития:
- Подострая – проявляется общим недомоганием и возникновением дискомфорта в поражённой зоне;
- Острая – характеризуется разгаром симптомов, протекает несколько месяцев;
- Хроническая – развивается при отсутствии лечения, протекает с умеренными симптомами, чередуется периодами обострения и ремиссии.
Клиническая картина
Появлению посттравматического остеомиелита часто способствует перенесённая травма или операция. Симптомы появляются не сразу, несколько недель пациент не испытывает никаких жалоб, так как разрушение кости ещё не началось.
У некоторых больных отмечался так называемый период предвестников, для которого было характерно общее недомогание, чувство слабости и дискомфорта в поражённой зоне.
Первые признаки посттравматического поражения кости:
- Чувство слабости, разбитости, недомогания, появление мышечных болей и озноба;
- Повышение температуры тела до 38-39°;
- Появление слабых ноющих болей в области поражения.
Позднее присоединяются следующие симптомы:
- Возрастает болезненность, которая усиливается при движениях конечности, а также при переносе массы тела на неё;
- Боль возникает даже при прикосновении к поражённой области;
- Появляется отёк в области остеомиелита, распространяющийся на соседние ткани, вплоть до припухлости половины всей конечности.
При длительном течении формируется хронический посттравматический остеомиелит, для которого характерно появление:
- Свищей в коже – специальных отверстий, через которые гной выделяется наружу. Эти каналы не закрываются, так как очаг инфекции остаётся внутри;
- В мягких тканях, в области поражённой кости флегмоны – разлитого участка гнойного воспаления;
- Ложных суставов – смещение обломленных костей относительно друг друга. Наблюдается при запущенном течении болезни.

Осложнения
При отсутствии лечения посттравматический остеомиелит может привести к следующим последствиям:
- Формирование сепсиса – попадание возбудителя в кровь и его циркуляция по организму;
- Образование гнойного артрита;
- Хрупкость кости и самопроизвольные переломы;
- Развитие контрактуры – неполноценного сгибания или разгибания;
- Образование анкилоза – полного отсутствия подвижности в суставе из-за его окостенения;
- Формирование абсцессов – ограниченных гнойных участков, в том числе и внутрикостных, а также флегмон – пропитанных гноем окружающих тканей.
Диагностика
Диагностировать остеомиелит на начальных этапах весьма затруднительно. Это объясняется тем, что разрушение кости ещё не произошло и на рентгенограмме сложно разглядеть признаки данной патологии.
Очень важную роль на начальных этапах посттравматического заболевания костей играет осмотр лечащего врача – доктор выявит поражённый участок, определит распространение боли, а также методом пальпации (ощупывания) проверит состояние надкостницы, длину конечности и возможные уплотнения.
Если спустя 1-2 месяца после травмы повторно появился отёк, а болезненность усилилась – следует срочно обратиться за медицинской помощью.
Методы обследования при посттравматическом остеомиелите:
- Общий анализ крови – первый, стандартный способ определения воспаления. О его наличии говорит повышение скорости оседания эритроцитов, а также лейкоцитоз со сдвигом формулы влево;
- Тепловидение – основано на инфракрасном излучении, позволяет выявить очаги воспаления. Очень информативно на ранних стадиях;
- Исследование периферического кровотока – позволяет распознать повреждения сосудов;
- Рентгенологическое исследование – информативно не ранее чем через месяц после развития посттравматического остеомиелита. Позволяет выявить секвестры – отмершие участки кости, очаги остеопороза. Для уточнения распространённости процесса доктор может назначить компьютерную томографию;
- Магниторезонансная томография – позволяет увидеть изменение мягких тканей и поражение сосудов. Спустя месяц после развития посттравматического остеомиелита на МРТ наблюдается: сужение сосудов, склероз окружающих мышечных волокон, образование под надкостницей микрополостей, защемление костного мозга соединительной тканью, а также признаки отёка.

Лечение
Лечение посттравматического остеомиелита направлено на устранение очага гнойного воспаления, обеспечение заживления поражённой области и повышение сопротивляемости организма.
На ранних этапах остеомиелита показана антибактериальная терапия, иммобилизация конечности, возможно проведение оксигенотерапии.
Подбор антибиотиков для лечения остеомиелита осуществляется после определения вида возбудителя. Чтобы не терять драгоценное время, сразу же назначают антибактериальные препараты широкого спектра действия: Ципрофлоксацин, Цепорин, Цефалексин, Ванкомицин. Для улучшения эффекта первые 2 месяца назначаются внутривенные инъекции.
Проведение иммобилизации конечности осуществляется при помощи гипса или скелетного вытяжения. Устанавливается дренаж для удаления гноя. Такой подход обеспечивает нормализацию местного кровотока, уменьшение болей и снижение риска развития осложнений.
Оксигенотерапия – назначается как дополнение к консервативному лечению. Сущность метода заключается в помещении поражённой конечности в специальную барокамеру, где происходит насыщение клеток кислородом для ускорения процессов заживления.
Показано в тяжёлых случаях посттравматического остеомиелита. В ходе операции удаляются отмершие участки кости и гнойные образования. Производится тщательная санация, обломки костей соединяются стерильными спицами. После операции показан курс антибиотиков, а также физиотерапевтических процедур.
Посттравматический остеомиелит имеет характерную клиническую картину, на ранних этапах диагностируется по результатам внешнего осмотра. Спустя месяц информативно проведение рентгена или МРТ. С лечением не стоит затягивать, чтобы не прибегать к операции.

Остеомиелит – это гнойное поражение костных структур, при котором изначально поражается костный мозг, а затем другие части кости. Остеомиелит включает в свое понятие остит (воспалительные изменения затрагивают кортикальный слой кости), миелит (вовлечение костного мозга), периостит (воспаление надкостницы, иногда с формированием поднадкостничного абсцесса).
Классификация, причины остеомиелит а
Классифицировать остеомиелит можно:
- В зависимости от времени возникновения – первичный и вторичный при котором гнойный процесс переходит на кость с окружающих тканей или при продолжительном обнажении кости в отсутствии надкостницы.
- По происхождению – эндогенный (гематогенная инфекция), экзогенный (посттравматический, ятрогенный , огнестрельный).
- По течению – острый, подострый, хронический.
- По внешним проявлениям – со свищами, без свищей, с остеомиелитической язвой и др.
В практической деятельности гнойного хирурга чаще всего встречается хронический гематогенный и посттравматический остеомиелит. Реже встречается огнестрельный и послеоперационный остеомиелит. Острый гематогенный остеомиелит является проблемой детского возраста (мальчики болеют в три раза чаще девочек), в связи с чем, лечение данного заболевания происходит, в основном, в условиях детского стационара.

Посттравматический остеомиелит – хронический остеомиелит после открытых (неогнестрельных) повреждений костей и фактически представляет собой длительно незаживающую рану кости в результате гнойно-некротического осложнения открытого перелома (Никитин Г.Д., 2000).
По данным разных авторов посттравматический остеомиелит чаще всего локализуется на голени и стопе, где образуются наиболее обширные открытые повреждения костных структур.
Посттравматический остеомиелит после открытых переломов может протекать в двух вариантах – с консолидацией зоны перелома и с несросшимся переломом с образованием ложного сустава. В отличие от гематогенного остеомиелита при посттравматическом остеомиелите не происходит образования больших остеомиелитических полостей.
Симптомы остеомиелит а
Симптомы различных форм хронического остеомиелита разнообразны и зависят от возраста больного, локализации, распространенности и длительности процесса. Одной из характерных особенностей хронического остеомиелита является его затяжное течение, сменяющееся периодами обострения и ремиссии. В период ремиссии больного, как правило, ничего не беспокоит. Местные изменения могут проявляться образованием свищей, остеомиелитических язв со скудным отделяемым.
В период обострения отделяемое из свищей и язв значительно увеличивается, изменяется его характер. Появляются общие симптомы воспалительной реакции (повышение температуры тела, тахикардия и др.) Период обострения нередко сопровождается развитием параоссальных флегмон, при которых могут отсутствовать характерные местные признаки гнойного воспаления. В некоторых случаях в воспалительный процесс могут вовлекаться крупные суставы. При этом появляются симптомы гнойных артритов.
Диагностика остеомиелит а
Основным методом диагностики остеомиелита является рентгенологическое исследование. Обязательным является выполнение рентгенографии пораженного сегмента в нескольких проекциях. Однако для оценки распространенности деструктивного процесса в мягких тканях, возможности данного метода сильно ограничены. Для полной характеристики патологического процесса данных обычной рентгенографии, как правило, не достаточно. В большинстве случаев при исследовании крупных суставов и костей необходима компьютерная томография и МРТ, позволяющие выявить или уточнить распространенность деструктивных изменений и секвестров.

Радиоизотопная сцинтиграфия применяется для раннего выявления заболевания, позволяет установить приблизительные размеры и локализацию очага.
Для выявления гнойных затеков и параоссальных флегмон необходимо выполнение УЗИ исследования, позволяющего оценить объем и протяженность гнойно-некротического очага мягких тканей.
При наличии свищей обязательным является фистулография. Этот метод позволяет уточнить распространенность свищевых ходов в мягких тканях, костных структурах и объем патологической полости для адекватного выбора оперативного доступа.
Бактериологическое исследование служит для оценки качественного и количественного микробного состава гнойного очага.
Хирургическое лечение остеомиелит а
Хирургическое лечение хронического остеомиелита делится на два этапа: первый – санация гнойно-некротического очага; второй – восстановительных операций на костях и мягких тканях.
Санирующие операции подразделяются на:
- краевая резекция пораженного участка,
- концевая резекция фрагментов длинной кости
- сегментарная резекция пораженного участка
- ампутация или экзартикуляция сегмента, содержащего пораженную остеомиелитом кость.
- Фистулсеквестрэктомия – иссечение свищевых ходов вместе с костными секвестрами
- Секвестрнекрэктомия – удаление секвестров из секвестральной коробки после остеотрепанации
- Фистулсеквестрнекрэктомия – удаление некрозов, секвестров, грануляций, рубцов и свищей в пределах здоровых тканей
- Трепанация длинной трубчатой кости с секвестрнекрэктомией
- Костно-пластическая трепанация с секвестрнекрэктомией и восстановлением костно-мозгового канала
После операций на костях часто образуются обширные дефекты тканей, требующие восстановительных операций, которые включают:
- Различные виды кожной пластики мягких тканей
- Пломбировка остаточной костной полости биопломбами
- Пластика костной полости тканями имеющими кровоснабжение. Чаще всего для пластики костных полостей используют мышечную пластику. При невозможности выполнения миопластики применяют пластику тканями на микрососудистых анастомозах.
- Замещение сегментарного дефекта длинной кости
- кожно-костным лоскутом на микрососудистых анастомозах
- методом внеочагового остеосинтеза (метод Илизарова): компрессионный остеосинтез, компрессионно-дистракционый остеосинтез, компрессионно-дистракционный остеосинтез с остеотомией

В некоторых случая, когда санирующие гнойный очаг, операции неэффективны, а сам гнойный очаг является источником сепсиса, когда отсутствует перспектива сохранения конечности необходимо прибегать к ампутации конечности. Так же ампутация конечности показана при малигнизации остеомиелитических язв.
В заключение стоит отметить, что проблема хронического посттравматического и гематогенного остеомиелита является сложной и до конца не решенной проблемой гнойной хирургии. Лечение должно быть комплексным, включающим консервативную терапию, активную хирургическую тактику, с радикальным удалением очага осте омиелита с последующим восстановительным этапом, состоящим из различных видов кожно-пластических операций и остеосинтеза.
Читайте также:


