Чрескожная фармакоперфузия при грыже диска
Селективное введение лекарств к грыже диска – это современный метод консервативного лечения грыжи межпозвоночного диска, позволяющий через прокол в коже и введения лекарственной смеси посредством катетера к выпавшей межпозвоночной грыже, достичь не только стойкого клинического результата, но и хорошей МРТ- динамики. Привлекательность метода обусловлена прежде всего отсутствием хирургической интервенции в организм, безболезненностью и относительно низкой стоимостью манипуляции по сравнению с клиниками Москвы, Германии и Израиля.
Селективное введение лекарственных растворов, а в особенности, трансфораменальное эпидуральное введение КС - одна из наиболее эффективных методик лечения межпозвоночных грыж без операции и борьбы с болью из числа тех, которые имеются в распоряжении невролога-вертебролога в амбулаторных условиях. Данный способ представляет собой введение лекарственной смеси с помощью специального инструментария в эпидуральное пространство непосредственно к очагу диско-радикулярного (- медулярного конфликта). Данный метод можно модифицировать разнообразными путями, что дает возможность применять его в самых разных клинических случаях. В последнее десятилетие широко практиковалась методика введения в эпидуральное пространство кортикостероидных препаратов в виде монорастворов в сочетании с местными анестетиками (МА), но в настоящее время используются композитные растворы лекарств (МИКСЫ), что расширило возможности метода. Непосредственно сама эпидуральная фармакоперфузия может обеспечить полноценную анальгезию и удовлетворительные условия жизни после проведенного оперативного вмешательства при синдромах оперированного позвоночника. Эпидуральная блокада и фармакоперфузия также позволяют успешно бороться с послеоперационной или посттравматической болью, хронической болью и болевым синдромом у больных со злокачественными новообразованиями.

Селективное введение лекарств к грыже диска может привести к возникновению определенных побочных эффектов, которые могут представлять риск для пациента, когда своевременно не распознаются и не лечатся. Применение этого метода, как, впрочем, и других методов в амбулаторной нейрохирургии, подразумевает выполнение определенных требований безопасности. Больной должен быть осмотрен подготовленным неврологом или нейрохирургом, врач собирает полные данные об истории болезни, изучает данные лабораторных исследований и производит полное физикальное обследование пациента. Если эпидуральная фармакоперфузия проводится без непосредственного участия анестезиолога (например, при межпозвоночной грыже), постоянное пристальное наблюдение над больным должно осуществляться опытным средним медицинским персоналом.. Всем пациентам, которым будет проводиться продленная эпидуральная фармакоперфузия, необходимо обеспечить доступ к венам, используя при этом катетеры 18G или большего размера, подключив их к инфузионным помпам или закрыв их с использованием “гепаринового замка”. Помимо рутинного наблюдения за показателями кровяного давления, частотой пульса и сатурацией, необходимо проводить постоянный мониторинг частоты пульса сознания и моторных функций. Все параметры необходимо документировать в письменном виде с последующим занесением в медицинскую документацию.
По сложившейся практике всем пациентам перед началом селективного введения препаратов проводят в течение 15-30 минут внутривенную инфузию 1-2 литров сбалансированного многокомпонентного солевого раствора (ССР) или 0.9% физиологического раствора с целью предупреждения гипотензии. Совсем недавно эта доктрина была пересмотрена, поскольку было показано, что такая быстрая инфузия не особенно эффективна у больных, которые не имеют дефицита жидкости. Такое внутривенное введение 1 литра ССР пациентам перед началом низкой эпидуральной перфузии (сенсорный уровень L3-4) не влияет на частоту возникновения гипотонии и приводит к непродолжительному снижению АД. Тем не менее, мы по-прежнему проводим быструю предварительную гидратацию с использованием 1-2 литров ССР пациентам, которым будет проводиться высокая эпидуральная блокада с перфузией.
Применяющиеся для такой предварительной гидратации растворы не содержат глюкозы, так как она вызывает значительное увеличение концентрации сахара в крови, что может привести не только к повышению диуреза, но и к развитию метаболического ацидоза. Было показано, что быстрая инфузия раствора 5% глюкозы пациентам приводит к развитию метаболического ацидоза и реактивной гипогликемии через 2 часа после манипуляции, а также повышает вероятность возникновения желтухи. Вообще говоря, скорость введения пациентам не должна превышать 5 г/час.
Положение, в котором находится пациент при пункции эпидурального пространства и выполнении продленной эпидуральной фармакоперфузии (ПЭФП) , мало влияет на уровень анестезии. В сложных случаях - например, у пациентов с ожирением, сколиозом, неясными анатомическими ориетирами,- целесообразно выполнять эпидуральную блокаду в положении больного сидя с наклоненным вперед туловищем и выгнутой спиной, что позволяет более легко определить межпозвоночные промежутки. Когда не удается отчетливо пропальпировать межпозвоночные промежутки, проводят линию, которая соединяет верхние задние ости подвздошных костей. Эта линия обычно пересекает проекцию позвоночного столба на уровне остистого отростка четвертого поясничного позвонка, сверху находится L3-L4 межпозвоночный промежуток, снизу- промежуток L4-L5. Несмотря на то, что попасть в эпидуральное пространство можно через любой межостистый промежуток и через hiatus sacralis (каудальный эпидуральный доступ), обычно проще всего выполнить пункцию через промежутки L3-4 или L4-5, поскольку эти промежутки являются самыми широкими, а эпидуральное пространство на этом уровне максимально по ширине до 5 мм.
Когда это возможно, лучше проводить пункцию эпидурального пространства по средней линии, так как, опять-таки, в этой проекции оно максимально широкое, а связки наиболее плотные, что позволяет лучше почувствовать утрату сопротивления при продвижении иглы. По мере распространения по бокам от срединной линии эпидуральное пространство быстро суживается, а количество эпидуральных вен резко возрастает. Обычно сначала находят тот межпозвоночный промежуток, в котором желают осуществить пункцию, и прокалывают кожу и подкожную клетчатку при помощи тонкой иглы размером 20 или 22 G. Для уменьшения болевых ощущений используют разведенный алкалинизированный раствор местного анестетика (МА), например 0.5-1 % раствор лидокаина. Осторожно выполненная обильная инфильтрация позволяет провести эпидуральную перфузию безболезненно и с минимальным дискомфортом для пациента, даже при плохо определяющихся анатомических ориентирах. Нет никакой необходимости проводить выраженную седацию пациента, более того, она нежелательна, так как может маскировать симптомы непреднамеренного субарахноидального введения и другие проблемы.
- Чрезкожная чрезкатетерная эпидуральная фармакоперфузия является одной из немногих эффективных техник консервативного лечения межпозвоночной грыжи. Метод заключается в ведении лекарственного средства через катетер, который проводится через иглу путём прокола в коже под местной анестезией (аэрозоль) в эпидуральное пространство к месту выпадения межпозвоночной грыжи, определяемой на МРТ. Суть метода заключается в селективном введении лекарственного средства непосредственно к выпавшей грыже диска под контролем УЗИ-навигации. Лекарственная смесь подаётся через катетер в эпидуральное пространство (к месту выпадения грыжи диска) под давлением с помощью медицинской помпы - инфузомата, в котором предусмотрен контроль за дозировкой и давлением подачи лекарственного средства.
- Эпидуральный хемонуклеолизис - этот метод достаточно давно используется амбулаторными нейрохирургами в развитых странах и представляет собой адресное введение литических ферментов через катетер, который заводится эпидуральное пространство непосредственно к выпавшей грыже диска или области рубцово-спаечного эпидурита. Метод особенно эффективен при секвестрированных грыжах дисков и синдромах оперированного позвоночника, когда под действием фермента рассасывается выпавшее пульпозное ядро с фрагментами фиброзного кольца или рубцовые очаги.
- Декомпрессионная эпидуральная фармакоперфузия высоким давлением при рубцово-спаечном эпидурите. Метод основан на нагнетании лекарственного средства с помощью инфузомата, (дополнительно ручным способом) в эпидуральное пространство при рубцово-спаечном эпидурите и прочих синдромах оперированного позвоночника с целью уменьшить воспаление и за счёт гидромеханического воздействия освободить от спаек нервные образования.
- Гидродекомпрессия диско-радикулярного конфликта методом фармакоперфузии высоким давлением. Логика лечебного воздействия та же, проводится чаще под УЗИ-навигацией.
- Эпидуральная фармакоперфузия в сочетании с одним из способов введения лекарств прочими доступами, в зависимости от количества МПД и их локализации. Используется чаще всего при многоуровневых грыжах МПД или осложнённых секвестрированных грыжах с миграцией по каналу краниально или каудально.
- Селективное введение лекарственного препарата при низких межпозвоночных грыжах с каудального доступа (по Катлену). Игла и катетер под местной анестезией заводятся в каудальный канал, после чего нагнетается лекарство ручным способом или инфузоматом.
- Селективное введение лекарственного препарата в эпидуральное пространство к межпозвоночной грыже высоким центральным транслигаментарным доступом. Данный метод практикуется при высоких медианных грыжах МПД или в порядке комплексного селективного введения лекарств к грыже МПД или при многоуровневых грыжах МПД.
- Селективное введение лекарственного препарата к межпозвоночной грыже в эпидуральное пространство высоким трансфораминальным доступом. Данный метод введения препарата считается оптимальным при парамедианных (задне-боковых) грыжах МПД локализации L4L5-L5S1 и незаменим при латеральных (боковых) грыжах, когда выпадение диска происходит по фронтальному вектору, практически максимально вбок.
В настоящее время боль в спине (дорсалгия) является одной из актуальных проблем здравоохранения. В течение жизни она возникает более чем у 60% населения. Как правило, эпизод боли в спине оказывается кратковременным, но у значительной части пациентов дорсалгия служит причиной временной или стойкой утраты трудоспособности.
Основные причины боли в спине можно разделить на две группы: вертеброгенные и невертеброгенные. К невертеброгенным относятся: миозиты, миофасциальные синдромы, растяжения мышц, связок, заболевания внутренних органов и некоторые другие.
К вертеброгенным - дегенеративно-дистрофические изменения позвоночника, травмы, аномалии развития, спондилиты, опухоли и т.д. Одной из ведущих вертеброгенных причин дорсалгии является наличие грыжи диска. Позвонки в позвоночнике соединены между собой при помощи межпозвонковых дисков. Эти диски имеют плотную структуру, состоят из эластичного ядра и прочных колец, образованных из соединительной ткани, окружающих ядро.
Межпозвонковые диски придают позвоночнику гибкость и прочность, являясь природными амортизаторами. Причиной возникновения грыжи диска могут быть самые разные факторы и условия: неправильная осанка, чрезмерные нагрузки на позвоночный столб, травмы, неразвитость мышечного корсета, возрастные изменения. Под действием дегенеративных изменений в позвоночно-двигательных сегментах изменяется довольно сложная структура фиброзного кольца, в нем образуются радиальные трещины, что снижает его прочность. Диск, как воздушный шарик при сжатии, выпячивается в разные стороны. Так возникает грыжа межпозвоночного диска.
Во всем мире существует приоритет консервативного лечения грыжи диска над хирургическим. Все-таки, выражаясь популярно, лучшей операцией считается та, которая не сделана. Существует алгоритм лечения этой патологии, который надо просто соблюдать. Этот алгоритм предусматривает только комплексное лечение курсом от 10 дней, где обязательно должны применяться, наряду с капельными инфузиями, массажем, физиотерапией и т. д., специалистами неврологами и нейрохирургами методы локальной терапии, то есть селективного введения лекарства непосредственно к грыже диска. Если эти ключевые техники введения лекарств в лечебном комплексе отсутствуют, пациент просто не выздоровеет.
В нашей клинике используется целый ряд современных методик селективного введения лекарственных средств к межпозвоночным грыжам любых локализаций и размеров, даже в случаях осложнённых секвестрированных мигрирующих грыж. В нашей практике давно присутствуют технологии лечения многоуровневых межпозвоночных грыж, где есть своя специфика лечения. Практикуемые нами методы амбулаторной нейрохирургии дают при таком прогностически сложном заболевании, как грыжа межпозвоночного диска, хороший и длительный терапевтический эффект.
Чрезкожная чрезкатетерная эпидуральная фармакоперфузия является одной из немногих эффективных техник консервативного лечения межпозвоночной грыжи. Метод заключается в ведении лекарственного средства через катетер, который проводится через иглу путём прокола в коже под местной анестезией (аэрозоль) в эпидуральное пространство к месту выпадения межпозвоночной грыжи, определяемой на МРТ. Суть метода заключается в селективном введении лекарственного средства непосредственно к выпавшей грыже диска под контролем УЗИ-навигации. Лекарственная смесь подаётся через катетер в эпидуральное пространство (к месту выпадения грыжи диска) под давлением с помощью медицинской помпы - инфузомата, в котором предусмотрен контроль за дозировкой и давлением подачи лекарственного средства.
Возникает вопрос, а что потом происходит с грыжей диска, она рассасывается? Практикующий в вертебрологии невролог или нейрохирург может ответить, что да, если лечить в соответствии с мировыми стандартами, где обязательно должно присутствовать селективное введение лекарств непосредственно к грыже, то происходит лизис. По крайней мере, это доказывает клиническая картина и данные МРТ в катамнезе через полгода – год после лечения. Выпавшее за пределы фиброзного кольца пульпозное ядро обладает раздражающим действием на эпидуральную клетчатку и на все, что рядом, и это вызывает асептический эпидурит, который не определяется на МРТ, но обуславливает перифокальный отёк, в том числе и нервного корешка за счет компрессии.
А если не лечить, грыжа сама рассосется? В профессиональной литературе такие работы встречаются, да и на практике тоже, хотя редко. Но всё- таки, если есть возможность, лучше лечить именно в острой фазе.
Все-таки, к какому специалисту идти и в какое учреждение? При любом заболевании надо стараться идти в профильное учреждение к специалисту, имеющему опыт и наработанные методики. В данном случае лучше обратиться к подготовленному неврологу-вертебрологу, владеющему навыками локальной (селективной) терапии или нейрохирургу-вертебрологу. Визит к врачу, в том числе неврологу или нейрохирургу общего профиля, может закончиться банальным назначением лекарств, гимнастики или оперативным вмешательством. И надо помнить следущее, и это важно, сам по себе диагноз межпозвоночной грыжи, не является показанием к операции.
Несмотря на высокую эффективность консервативного лечения, у некоторых пациентов на консультации нейрохирурга определяются показания к проведению хирургического вмешательства. Обычно о хирургическом лечении встает вопрос в тех случаях, когда консервативное лечение не позволяет достичь желаемого эффекта в течение нескольких месяцев, а также в случаях появления грубого неврологического дефицита.
Сегодня доступно множество мини-инвазивных методик. С их помощью удается сократить сроки пребывания пациента в стационаре и ускорить период восстановления. Однако следует помнить, что у этого метода лечения есть серьёзные недостатки: в результате операции позвоночник травмируется, теряет гибкость; велика вероятность появления болевого синдрома вновь из-за развития спаечного процесса. Не нужно забывать, что операция — это крайняя мера лечения.
В любом случае, при лечении боли в спине, и тем более в случае установленного диагноза межпозвоночной грыжи, необходимо следовать только рекомендациям лечащего врача и не прислушиваться к советам друзей или знакомых, у которых было или есть в данный момент такое же заболевание.
Лечение и реабилитация синдрома оперированного позвоночника.

Большую актуальность в настоящее время приобрело лечение целого ряда расстройств, объединенных в одно медицинское понятие "синдром оперированного позвоночника". Это связано, в первую очередь, с чрезмерно большим количеством проводимых в России операций на позвоночнике по поводу межпозвоночной грыжи, что уже не характерно для развитых стран, где нейрохирурги оперируют малоимущие слои населения с недорогой страховкой и по социальным показаниям, то есть тогда, когда боль уже не снимается, а помощь оказывать надо. Представители же респектабельного общества во всем мире предпочитает получать при межпозвоночной грыже, все-таки, консервативное лечение.
Синдром оперированного позвоночника проявляет себя хроническими болями в спине после успешной, с анатомической точки зрения, операции на позвоночнике. Сохранение болевого синдрома после хирургической декомпрессии поясничных и крестцовых корешков довольно частое явление. Рецидив боли в спине после хирургического лечения грыжи межпозвоночного диска в среднесрочной перспективе от года до 5 лет после проведенной операции возникает от 20 до 80% случаев оперированных больных. На основании послеоперационных ревизий позвоночного канала было высказано предположение, что рецидив болевого синдрома в 36% случаев вызван рубцово-спаечным процессом в эпидуральном пространстве, сдавливающим нервный корешок и корешковую артерию. В большинстве случаев, особенно после микродискэктомии, когда нейрохирургом не выполняется кюретаж, при ревизии эпидурального канала видны рубцово-спаечные процессы и рецидив грыжи диска. Можно сказать, если беспокоят боли в спине после проведеной операции, то причину недомогания выяснить не представляется возможным.
Причины развития синдрома оперированного позвоночника:
- Стеноз спинального канала,
- Рецидив грыжи диска,
- Рубцово-ишемическая компрессия корешка или сосуда,
- Перемежающаяся сосудистая хромота,
- Спондилолистез,
- Нестабильность позвоночника после резекции дужек во время операции,
- Псевдоартроз,
- Псевдоменингоцеле,
- Арахноидит,
- Ликворея при повреждении дурального мешка во время операции с ликворо-динамическими расстройствами и головными болями,
- Хронический гнойный эпидурит,
- Рубцово-спаечный эпидурит,
- Остеомиелит позвоночника и сепсис,
- Спондилодисцит,
- Хронический гнойный эпидурит с образованием свищей,
- Рефлекторно симпатическая дистрофия,
- Фасеточный синдром,
- Эпидуральный фиброз.
К профилактике синдрома оперированного позвоночника, рано или поздно приводящему к инвалидности, можно отнести не только просветительскую работу среди населения о приоритете консервативной терапии при этой патологии, но и административный запрет на агрессивную маркетинговую политику государственных и частных нейрохирургических и травматологических центров, насаждающих среди медицинского сообщества и пациентов мнение о неотвратимости хирургического вмешательства при межпозвоночной грыже.
При выраженном болевом синдроме или уже имеющемся неврологическом дефиците, вследствие компрессии нервных образований грыжей диска, например парезы, параличи, стойкие нарушения чувствительности, а также тазовых расстройствах (неконтролируемое мочеиспускание и дефекация), катетер можно оставлять на несколько дней. В более легких случаях катетер удаляется, после того, когда при помощи специального прибора - инфузомата (помпы) , подающего раствор под давлением через катетер, будет достаточно хорошо проинфильтрировано эпидуральное пространство.
Выпавшее за пределы фиброзного кольца в эпидуральное пространство пульпозное ядро, что собственно и называется грыжей диска, само по себе обладает раздражающим действием на оболочки нервного волокна и эпидуральную клетчатку, вследствие чего развивается отёк, который характеризует асептический эпидурит, локальное воспаление эпидурального пространства с отёком нервного корешка и компрессией дурального мешка, представляющий из себя герметичный "чехол", в котором "плавает" в спинномозговой жидкости спинной мозг. 
Если лечение не своевременно, то давление грыжевым выпячиванием на спинной мозг и нервный корешок может вызвать радикуломиелоишемию и паралич. Селективное введение противовоспалительного кортикостероидного препарата непосредственно к грыже диска с развившимся уже асептическим эпидуритом и отёком нервного корешка, позволяет локализовать воспаление, убрать отёк и освободить нервный ствол, после чего болевой синдром регрессирует и утраченные функции восстанавливаются.
Чрезкатетерная эпидуральная фармакоперфузия чаще приеменяется при высоких грыжах дисков L1L2, L2L3, L3L4, реже L4L5 и L5S1. При нижних грыжах обычно заводится игла со стороны копчика по Катлену и лекарственный раствор нагнетается вручную, в чём есть преимущество, потому, что врач чувствует сопротивление поршня шприца и может контролировать введение раствора. При парамедианных (заднебоковых) или фораминальных (латеральных) грыжах дисков, когда на МРТ отчётливо определяется вектор выпавшей грыжи, целесообразно нагнетать лечебную смесь сакроспинально трансфораминальным доступом со стороны грыжи, что позволяет, плюс ко всему, механически за счёт нагнетаемого раствора "тупым" путём убрать диско-радикулярный конфликт, произведя "отслойку" грыжи от корешка. В этом случае, например, парамедианная грыжа может, сменив локализацию, трансформироваться в медианную, отпустив нервный ствол.
В конечном итоге, при селективном введении лекарства в очаг воспаления, вызванный грыжей диска, этот очаг локализуется, отёчность уходит и происходит лизис "рассасывание" грыжевого выпячивания, что хорошо видно на МРТ в динамике. При секвестрированных больших грыжах МРТ можно повторить уже через 3-4 месяца, при небольших грыжах в 5-7 мм через год в большинстве случаев визуализируется протрузия.
Описанные методики не являются панацеей при лечении такого сложного заболевания, как межпозвоночная грыжа, это всего лишь ключевые процедуры в лечебном комплексе. Алгоритм лечения грыжи диска включает в себя, кроме описанных техник, в разном сочетании, внутривенное капельное введение лекарств, специальные виды массажа, физиотерапевтические процедуры, ВТЭС, ИРТ, локальную терапию с различными видами, в зависимости от клинической картины, лечебных блокад и инфильтраций, инактивацию триггерных зон и паттернов отражённой боли, а также многое другое, что позволяет пациентам долгие годы чувствовать себя хорошо. Повторных полноформатных курсов лечения, как правило, не требуется. Единственно необходимо следить за собственным весом, меньше сидеть и стоять, а больше и разнообразнее двигаться, делать гимнастику, плавать в бассейне, меньше нервничать. При обострении болевого синдрома или вновь выпавшей грыже , что, как правило бывает в другом позвоночно-двигательном сегменте, лечение будет протекать в более короткие сроки и меньшим объёмом, а значит и значительнее дешевле.
б) Относительные противопоказания чрескожной эндоскопической дискэктомии:
- Синдром конского хвоста.
- Коагулопатия.
- Нестабильность позвоночника.
в) Оснащение для чрескожной эндоскопической дискэктомии:
Эндоскоп имеет эллиптическое поперечное сечение, что в пределах круглой рабочей канюли оставляет пространство для свободного оттока жидкости, которая используется для ирригации операционного поля. Недавно эти эндоскопы подверглись модификации, которая позволила использовать их с рабочими канюлями большого диаметра вместе с относительно большими зажимами, долотами и эндоскопическими борами.
2. Инструментарий, используемый на этапе доступа:
- Спинальная игла/игла для доступа, 20G длиной 250 мм.
- Направляющая спица диаметром 1,8 мм.
- Обтуратор/дилятор с тупым или конусовидным концом для смещения нервных образований и предотвращения их повреждения.
- Рабочая шахта/канюля: полая цилиндрическая трубка с внешним диаметром 7/8 мм и длиной рабочей части 165 мм (при трансфораминальном доступе) или 145 мм (при интерляминарном доступе); конец канюли может быть скошенным (для вмешательств на внутриканальных грыжах) или круглым (экстрафораминальные или мигрировавшие грыжи).
Механический инструментарий:
- Зажимы для дискэктомии 2,5 или 3,5 мм.
- Артикулирующие зажимы.
- Зонд.
- Диссектор.
- Инструменты для увеличения доступа (для фораминопластики и костной резекции).
- Костные трепаны и римеры.
- Эндоскопические сверла и боры.
Электрохирургический инструментарий:
- Гибкий радиочастотный биполярный зонд (Elliquence, Oceanside, NY) — низкотемпературный электрокоагулятор с возможностью использования в качестве навигационного зонда, вызывающий минимальное повреждение окружающих тканей и используемый для гемостаза, мобилизации тканей и аннулопластики.
- Лазеры: предпочтительно использование гольмиевого иттрий-алюминий-гранатового (Ho-YAG) лазера — пульсирующего лазера с минимальной степенью рассеяния тепла. Также предпочтительно использование световода с 90° рабочей частью, позволяющего достаточно точно выполнять обработку тканей в пределах 360° вокруг рабочей части.

Набор инструментов для трансфораминальной эндоскопической хирургии позвоночника включает зажимы,
эндоскопы, спинальные иглы, рабочие канюли, набор диляторов разного диаметра, римеры и направляющие спицы.
г) Укладка пациента и подготовка операционного зала для чрескожной эндоскопической дискэктомии. Для чрескожной эндоскопической дискэктомии (ЧЭПД) используется рентгенпрозрачный операционный стол (стол Джексона), при трансфораминальной чрескожной эндоскопической дискэктомии (ЧЭПД) пациента укладывают в положение на животе, при использовании интерляминарного доступа пациента укладывают на бок так, чтобы сторона поражения находилась вверху. В последнем случае мы отдаем предпочтение положению на боку потому, что в этом положении проще удерживать эндоскоп, а дуральный мешок смещается в противоположную сторону уже под действием одной только силы тяжести.
Кровотечение из эпидуральных вен также выражено в меньшей степени за счет уменьшения внутрибрюшного давления. Операционное поле отграничивается стерильным бельем так, чтобы нижняя часть голеней и стоп оставались не укрытыми, и хирург мог постоянно наблюдать за их движениями. С-дуга настраивается и фиксируется в положении, дающем возможность выполнения рентгенографии в прямой и боковой проекциях. Что касается рентгенографии в прямой проекции, то предпочтительна проекция Фергюсона, когда обе замыкательные пластинки смежных позвонков на интересующем уровне параллельны друг другу. Ассистент или операционный техник перед операцией маркируют на коже костные ориентиры, используемые для выполнения доступа.
Операционное поле обрабатывают, отграничивают стерильным бельем и вокруг операционного стола устанавливают все необходимое в ходе операции оборудование. Хирург должен иметь беспрепятственный доступ к мониторам С-дуги и эндоскопа.
д) Анестезия для чрескожной эндоскопической дискэктомии (ЧЭПД). Для снижения вероятности ятрогенного повреждения нервных образований мы предпочитаем оперировать в условиях местной анестезии с внутривенной седацией. В таких условиях сохраняется постоянная и в режиме реального времени обратная связь с пациентом, который может дать понять хирургу о своих ощущениях, возникших, например, вследствие ирритации корешков спинного мозга за счет давления на них инструментом или их ретракции, хирург же в подобной ситуации сможет предотвратить нежелательные эффекты или переустановить тот или иной инструмент.
В сомнительных ситуациях пациента можно попросить подвигать пальцами и стопами, что также позволит убедиться в точности расположения инструмента и предотвратить повреждение корешка. Местная анестезия, кроме того, может быть предпочтительна у пациентов пожилого возраста, наличие у которых сопутствующей патолотии может сделать нежелательным выполнение операции в условиях общей анестезии.
Единственными источниками выраженных болевых ощущений по ходу доступа являются кожа и фиброзное кольцо диска. Кожа, траектория введения иглы и фиброзное кольцо инфильтрируются 1% раствором лидокаина. Использование именно такой концентрации является предпочтительным, поскольку она характеризуется быстрым наступлением эффекта, селективным блокированием только чувствительных волокон и отсутствием влияния на проведение моторных импульсов.
При трансфораминальном доступе предпочтительно выполнение трансфораминальной блокады. При интерляминарной ЧЭПД мы отдаем предпочтение крестцовой эпидуральной блокаде, поскольку таким образом у нас остается достаточно времени для того, чтобы анестетик возымел свой эффект.
Для седации пациента без выключения сознания применяются седатирующие препараты в комбинации с опиоидными анальгетиками, предпочтение отдается постоянной инфузии раствора и использованию препаратов короткого действия. Седация начинается с назначения 3 мг (0,05 мг/кг) мидазолама внутримышечно за час до операции. Если пациент при этом не отмечает появления сонливости, половина названной дозы повторяется уже в операционной. В качестве опиоидного анальгетика отдают предпочтение ремифентанилу, благодаря его короткому периоду действия (3-4 минуты); введение препарата начинают в виде постоянной инфузии в дозе 0,1 мкг/кг в минуту, дозу снижают наполовину, после того как хирург пройдет инструментом через фиброзное кольцо, т.е. по завершении наиболее болезненного этапа операции.
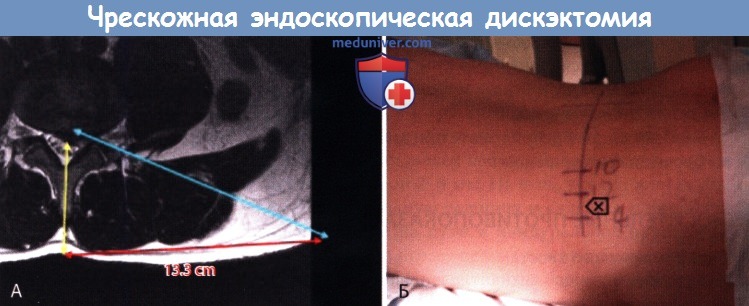
А. Маркировка траектории доступа по предоперационному МР-скану (голубая стрелка).
Расстояние до точки доступа на коже (красная стрелка) измеряется от срединной линии (желтая стрелка).
Б. Измеренное расстояние маркируется на коже пациента—так определяется точка доступа к диску для чрескожной эндоскопической поясничной дискэктомии (ЧЭПД). 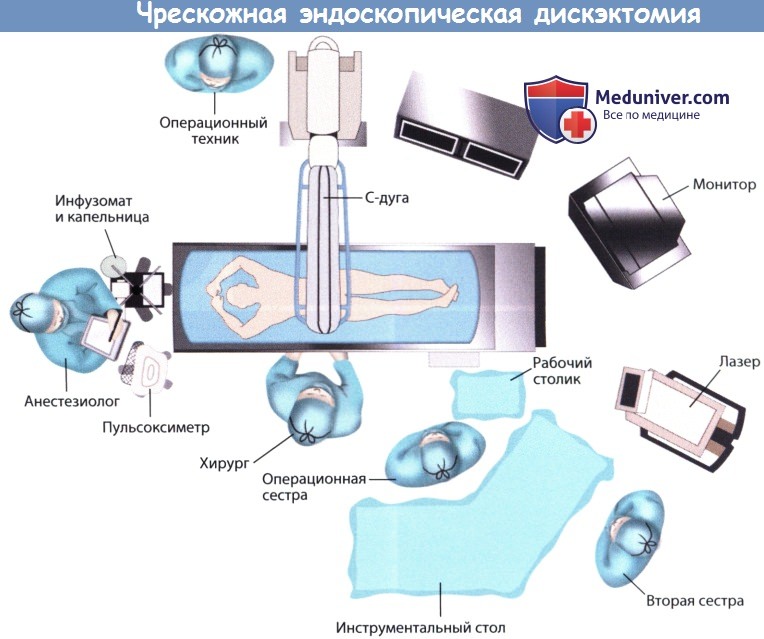
Расположение оборудования и персонала операционной.
Мониторы эндоскопа и С-дуги устанавливаются напротив хирурга так, чтобы хирург беспрепятственно мог видеть оба экрана. 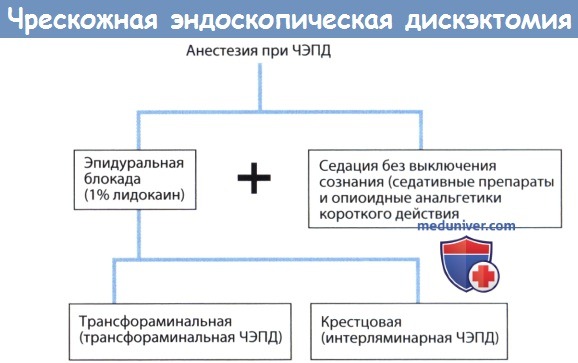
Анестезия при чрескожной эндоскопический поясничной дискэктомии (ЧЭПД).
е) Техника операции чрескожной эндоскопической дискэктомии (ЧЭПД):
1. Трансфораминальное удаление грыжи чрескожной эндоскопической дискэктомии (ЧЭПД) при немигрировавшей грыже диска:
Этап 1. Введение иглы. После укладки пациента и анестезии следующим важным этапом операции является введение иглы. Точка ввода иглы на коже определяется по аксиальным томограммам. На этих изображениях траекторию введения иглы маркируют таким образом, чтобы избежать попадания иглой в брюшную полость и в то же время так, чтобы конец ее достиг своей цели (грыжи диска). По этим изображениям измеряется расстояние от срединной линии до собственно точки ввода иглы, после чего соответствующая точка маркируется на коже пациента.
После определения положения точки введения иглы соответствующий участок кожи и подкожная клетчатка инфильтрируются 1% раствором лидокаина. В выбранной точке в переднемедиальном направлении обычно под углом 25° к горизонтальной (фронтальной) плоскости вводится игла 18G. По мере продвижения иглы ткани по ходу доступа также инфильтрируются 1% раствором лидокаина. Хирург постоянно должен контролировать положение иглы в прямой и боковой проекциях до тех пор, пока конец ее не достигнет цели — задней поверхности фиброзного кольца диска: рентгенологически эта точка в прямой проекции соответствует срединной педикулярной линии, а в боковой — задней поверхности тел позвонков.
Перед тем как выполнить пункцию фиброзного кольца, ткани вокруг него инфильтрируются 2-3 мл 1% раствора лидокаина, что обеспечивает последующее безболезненное проведение через кольцо обтуратора.
Этап 2. Хромодискография. Игла продвигается в глубь диска и выполняется хромодискография, для чего в диск вводят 2-3 мл смеси рентгенконтрастного препарата (Омнипак), индигокармина и физиологического раствора в соотношении 2:1:2. Индигокармин — это краситель, обладающий свойствами основания, который селективно прокрашивает дегенеративно измененное и обладающее кислой реакцией пульпозное ядро, что упрощает идентификацию фрагментов грыжи диска на последующих этапах вмешательства. Краситель проникает из диска через дефекты фиброзного кольца в эпидуральное пространство в том же направлении, что и фрагменты грыжи диска.
Как уже сказано, зона разрыва фиброзного кольца расширяется, выпавший фрагмент диска захватывается зажимом, подтягивается в рабочую полость и удаляется. Обычно работа начинается в медиальных отделах, рабочая канюля постепенно подтягивается до тех пор, пока конец ее не окажется на уровне срединной педикулярной линии. Таким образом становится видно эпидуральное пространство. Если на данном этапе становятся видны свободные фрагменты грыжи диска, то они могут быть удалены. Восстановление свободной флотации дурального мешка обычно является показателем адекватно выполненной декомпрессии.
Чрескожная эндоскопическая поясничная дискэктомия (ЧЭПД) при мигрировавших грыжах межпозвонкового диска. Еще до операции хирург должен оценить характер имеющейся грыжи диска, для чего используют сагиттальные МР-сканы в режиме Т2. Вне зависимости от локализации дефекта фиброзного кольца, грыжи, располагающиеся выше или ниже уровня замыкательных пластинок позвонков, называются мигрировавшими. Эффективность чрескожной эндоскопической поясничной дискэктомии (ЧЭПД) в значительной степени зависит от точности расположения рабочей канюли, траектория введения которой позволит увидеть и выполнить необходимое вмешательство непосредственно на мигрировавшем фрагменте диска.
Хирург должен ревизовать эпидуральное пространство на предмет наличия таких мигрировавших фрагментов, при этом обычно используется круглая канюля, которая сначала может также вводиться в полость межпозвонкового диска с последующим перемещением в эпидуральное пространство, либо сразу устанавливаться в эпидуральное пространство. Иногда при высоких грыжах или значительной миграции свободного фрагмента адекватное вмешательство с использованной описанной методики выполнено быть не может, в таких случаях может понадобиться фораминопластика или даже открытое вмешательство. Эти вопросы мы обсудим ниже.
ж) Техника интерляминарной чрескожной эндоскопической поясничной дискэктомии (ЧЭПД):
Этап 1. Хромодискография. Для хромодискографии применяется стандартный заднебоковой доступ к диску, выполняемый в положении пациента на животе (как при аксиллярных грыжах диска). После этого пациента вновь поворачивают в положение на боку (по причинам, описанным выше, мы отдаем предпочтение положению на боку). На коже маркируются границы L5 и S1 позвонков, в частности маркируются верхний край дуги S1 позвонка и нижний край дуги L5 позвонка, а также медиальная педикулярная линия S1 позвонка на интересующем нас уровне.
Этап 2. Введение иглы. Как уже говорилось, выделяют два типа внутриканальных грыж диска L5-S1 — аксиллярные (наиболее часто встречающиеся) и плечевые. Еще до операции хирург должен определиться, с каким типом грыжи он имеет дело. Следующим важным моментом, о котором нельзя забывать, является выбор направления введения иглы—юно должно быть противоположным направлению грыжи диска (например, при миграции грыжи вниз точку следует располагать выше, и наоборот).
Аксиллярные грыжи. Точка введения иглы на коже располагается на середине расстояния между срединной линией и медиальной педикулярной линией и ближе к верхнему краю дуги S1. В боковой проекции игла вводится в направлении к условной точке, расположенной сразу ниже верхней замыкательной пластинки S1.
Плечевые грыжи. Точку введения иглы здесь располагают над наиболее латеральной частью междужкового промежутка. Кожа в зоне предполагаемого введения иглы и подлежащие ткани инфильтрируют 1% раствором лидокаина. При постоянном флюороскопическом контроле игла проводится в эпидуральное пространство, при этом момент попадания иглы туда ощущается как исчезновение сопротивления тканей продвижению иглы. Правильность положения иглы подтверждают проведением эпидурографии с использованием рентгенконтрастного препарата, после чего выполняется эпидуральная блокада 10 мл 1% раствора лидокаина. При плечевых грыжах игла вводится непосредственно в межпозвонковый диск и проводится хромодискография.
Этап 3. Введение инструментов. После удаления из иглы стилета через нее проводится направляющая спица. В точке введения спицы выполняется разрез кожи длиной 0,7 см, после чего с помощью серии диляторов по спице формируется рабочий канал. Введение диляторов необходимо контролировать флюороскопически — они должны достигать желтой связки. Следующим этапом по диляторам устанавливается рабочая канюля и вслед за ней эндоскоп, который вводят при постоянном орошении операционного поля физиологическим раствором. На дне рабочей канюли должны быть видны волокна желтой связки — бледно-желтые волокна, расположенные в кранио-каудальном направлении. Для доступа в эпидуральное пространство в желтой связке с помощью зонда или электрокоагулятора формируется окошко.
Если эндоскоп уже находится в эпидуральном пространстве, то хирург увидит эпидуральную клетчатку, которая выглядит как блестящая желтая дольчатая ткань, пронизанная мелкими кровеносными сосудами.
Этап 4. Фрагментэктомия. Эпидуральная клетчатка удаляется с помощью радиочастотного зонда, после чего нам становятся видны нервные образования и прокрашенная красителем ткань межпозвонкового диска или задняя продольная связка. Если на этом этапе мы можем локализовать грыжу межпозвонкового диска и сформировать необходимое для ее удаления рабочее пространство, то можно приступить к удалению грыжи. Иногда грыжа будет располагаться кпереди от корешка спинного мозга и имеющееся у нас в распоряжении рабочее пространство слишком мало, чтобы можно было поместить в него рабочую канюлю без риска повреждения корешка.
В подобной ситуации через эндоскоп над фрагментом на заднюю поверхность тела S1 необходимо вновь установить направляющую спицу, по которой с помощью нескольких диляторов формируется новое рабочее пространство между нервными образованиями. В это вновь сформированное пространство вводится рабочая канюля и эндоскоп. Также в качестве ретрактора для корешка можно воспользоваться рабочей канюлей со скошенным концом — в таком случае срез канюли разворачивается в противоположную от корешка сторону. На этом этапе мы можем видеть прокрашенную красителем ткань грыжи диска — она удаляется.
з) Техника расширения доступа при грыжах межпозвонковых дисков:
1. Экстрафораминальная грыжа диска. Точка доступа на коже в таких случаях выбирается относительно медиальней, а угол введения инструментов приближается к прямому. Это дает возможность хирургу при фораминальных грыжах избежать возможного контакта с расположенным в межпозвонковом отверстии корешком.
2. Значительное мигрировавшие грыжи. Эффективность ЧЭПД напрямую зависит от возможности выполнения безопасного доступа к грыже межпозвонкового диска. При расположении грыжи в зоне 4 этот доступ естественным образом ограничивается имеющимися костными препятствиями, например, верхним суставным отростком. В таких случаях выполняется фо-раминопластика, заключающаяся в резекции вентральной (внесуставной) части верхнего суставного отростка. Для фораминопластики применяют костные трепаны, работать которыми нужно под контролем флюороскопа, или эндоскопические боры.
Читайте также:


