Что такое анализ крови на оппортунистические инфекции

Диагностика оппортунистических инфекций, ПЦР (EBV / CMV / HHV-6)

ПЦР-диагностика является универсальным и точным методом исследования. В ходе анализа осуществляется копирование конкретного участка нуклеиновой кислоты, соответствующего заданным параметрам, в результате чего подтверждается или опровергается наличие инфекции. Основное преимущество ПЦР по сравнению с другими методами состоит в том, что такое исследование позволяет поставить диагноз даже при небольшой концентрации возбудителей в организме.
Оппортунистические инфекции, выявляемые с помощью ПЦР:
1. Epstein Barr Virus (EBV);
Под воздействием вируса Эпштейна Барр развивается инфекционный мононуклеоз. Основные его симптомы: лихорадка, воспаление лимфоузлов, миндалин, интоксикация организма. Заразиться им можно воздушно-капельным путем. Диагностика проводится с использованием ПЦР. Кроме того, данный анализ позволяет выявить и ангину, и герпетическую инфекцию, и тонзиллит. В случае трансплантации органов и тканей исследование проводится для определения реактивации вируса. ПЦР обязательно назначается при наличии припухлостей в области лимфатических узлов и других первичных признаков мононуклеоза, а также ВИЧ-инфицированным.
Анализ, осуществляемый на основе венозной или капиллярной крови, позволяет определить наличие и количество вируса Эпштейна Барр в организме. После проведения ПЦР может быть получен отрицательный результат, который свидетельствует либо об отсутствии инфекции в организме, либо низком содержании вируса, или положительный, подтверждающий вирусоносительство или инфицирование.
2. Cytomegalovirus (CMV);
Вызывает развитие цитомегаловирусной инфекции, которая диагностируется посредством ПЦР. В качестве биологического материала для анализа берется урогенитальный или ректальный мазок, эякулят, утренняя моча. Для точности результатов пациентам следует соблюдать некоторые правила. Женщинам предоставлять биологический материал необходимо до менструации или после ее окончания, а мужчинам не следует ходить в туалет за 3 часа до сдачи мочи или мазка.
Цитомегаловирусная инфекция передается половым путем, во время поцелуя. Заражение происходит и при контакте с мочой или слюной больного человека. В большинстве случаев инфекция проходит бессимптомно. В тяжелой форме она протекает у пациентов с ослабленным иммунитетом, у детей и ВИЧ-инфицированных. Новорожденным ПЦР назначается, если до его рождения у матери была обнаружена цитомегаловирусная инфекция. Анализ проводится при наличии симптомов мононуклеоза, при иммунодефиците, во время беременности. Отрицательный результат подтверждает отсутствие вируса в организме, положительный свидетельствует о его наличии, причем ПЦР в таком случае в дальнейшем проводится повторно для получения информации об эффективности лечения.
3. Human Herpes Virus 6 (HHV-6).
Этот вирус провоцирует развитие герпес-вирусной инфекции 6-го типа. Ее диагностика осуществляется с помощью ПЦР на основе венозной крови. Заражение инфекцией происходит воздушно капельным путем, при контакте с кровью или слюной больного. ПЦР обязательно проводится у детей для диагностики заболеваний, основные симптомы которых – это высокая температура и сыпь, у пациентов, страдающих гемобластозами, больных после трансплантации тканей и органов. Целесообразно также проводить данный анализ у ВИЧ-инфицированных.
По результатам ПЦР можно выявить наличие HHV-6 в организме, определить, активно или пассивно протекает инфекция, диагностировать герпетические инфекции. Данный вирус, оставаясь в пределах одних клеток, способен поражать другие. Это часто становится причиной ложноотрицательного результата.
ПЦР – точный метод диагностики при оппортунистических инфекциях. При соблюдении всех условий проведения анализа и чистоты используемого биологического материала он позволяет выявить заболевание, а в дальнейшем определить эффективность борьбы с вирусом.
[youtube.player]
Оппортунистические инфекции – это заболевания, вызванные различными возбудителями, в большинстве случаев представителями условно-патогенной микрофлоры организма человека и являющиеся следствием значительного снижения функциональной активности иммунитета (иммунодефицит). Эта группа заболеваний не развивается у людей с достаточным иммунитетом. Часто они развиваются у людей инфицированных ВИЧ, на стадии развития выраженного иммунодефицита (СПИД).
Механизм и причины развития
Некоторые микроорганизмы относятся к условно-патогенным представителям микрофлоры человека. Это означает, что они в небольшом количестве постоянно обитают на слизистых оболочках или коже, но развитие инфекционного заболевания не вызывают, так как иммунная система постоянно их подавляет. Оппортунистические инфекции являются результатом недостаточной активности клеточного (Т-лимфоциты, макрофаги) и гуморального (антитела, интерлейкины) звена иммунной системы (иммунодефицит). Существует несколько основных причин развития иммунодефицита:
- Врожденная (генетическая) функциональная недостаточность иммунитета, связанная с наличием дефектного гена, который отвечает за продукцию антител секреторных иммуноглобулинов ( IgA ) или количество и качество клеток. При этом оппортунистические инфекции развиваются уже в раннем детском возрасте.
- Длительное применение химиотерапии во время лечения онкологического процесса (рак различной локализации, лейкоз) – цитостатики, которые подавляют деление опухолевых клеток, заодно угнетают и иммунную систему.
- Опухолевые заболевания красного костного мозга и лимфоидной ткани, отвечающих за формирование клеток

иммунитета – при этом количество иммунокомпетентных клеток остается таким же или увеличивается, но они практически все являются функционально дефектными. - Применение иммуносупрессоров – лекарственные средства, которые подавляют иммунитет, их длительное время используют в ситуациях, когда необходимо искусственно снизить иммунитет (аутоиммунные заболевания, ревматизм, ревматоидный артрит, после пересадки органа для предотвращения его иммунного отторжения).
- Длительное лечение антибиотиками (больше месяца), которые вначале приводят к дисбактериозу (нарушение нормальной микрофлоры с преобладанием условно-патогенных микроорганизмов), затем – к непосредственному подавлению активности иммунитета.
- Инфекции иммунной системы – ВИЧ, вирусные гепатиты (особенно вирусный гепатит С), вирус Эпштейна-Барр паразитируют в лимфоцитах, что приводит к снижению их численности и функциональной активности. Иммунитет наибольше повреждается при паразитировании ВИЧ, который приводит к развитию СПИДа (синдром приобретенного иммунодефицита).
В случае комбинированного наличия нескольких причинных факторов, развитие иммунодефицита более выражено, а это в свою очередь приводит к более быстрому и тяжелому течению оппортунистических инфекций.
Оппортунистические инфекции часто вызываются различными микроорганизмами, которые обитают в окружающей среде, человека с ними постоянно контактирует, но функционально активная иммунная система сразу же подавляет их размножение в организме.
Виды оппортунистических инфекций
Инфекционные заболевания при снижении активности иммунитета могут быть различными, они вызываются представителями патогенной и условно-патогенной флоры только в условиях иммунодефицита и практически никогда не бывают у людей с нормальным иммунитетом. К таким инфекциям относятся:
При значительном снижении иммунитета, может развиваться сразу несколько видов оппортунистической инфекции. Очень тяжело протекают оппортунистические инфекции при ВИЧ СПИД. Лечение этих заболеваний направлено на уничтожение возбудителей с помощью антибиотиков, противовирусных средств или противогрибковых препаратов. Препарат, его дозировка и курс лечения определяются индивидуально, в зависимости от возбудителя и тяжести течения патологического инфекционного процесса. Профилактика СПИДа и развития таких инфекций, заключается в недопущении попадания вируса в организм, так как в случае инфицирования, процесс остановить уже невозможно, развивается иммунодефицит и оппортунистические инфекции, которые и приводят к летальному исходу.
[youtube.player]Оппортунистические инфекции у взрослых – это патологические процессы, которые возникают и розвиваются на фоне сниженного имуного ответа. Лечение подобных инфекций усложняется неакдекватной реакцией всего организма, невозможностью подключить естественные защитные механизмы. Оппортунистические инфекции – это причина смерти при ВИЧ/СПИДе человека.
Не все инфекционные возбудители способны вызывать оппортунистическую инфекцию, а только те, которые долго способны персистировать (бессимптомно пребывать) в ослабленном организме. Заболевания могут развиться даже при активации условно-патогенной микрофлоры (той, которая в нормальном состоянии неспособна вызвать инфекционный процесс).
Виды и особенности оппортунистических инфекций
Особенности оппортунистических инфекций заключаются не только в специфических возбудителях, но и в тактике подбора лечения:
- возбудители слабо поддаются классическим схемам лечения и часто рецидивируют,
- у организма отсутствует полноценный иммунный ответ (болезни развиваются на фоне иммунодефицитов, опухолевых процессов),
- возбудитель диссеминирует (распространяется) по всем органам и системам.
Распространенные оппортунистические инфекции, которые развиваются на фоне ВИЧ/СПИДа, поданы в таблице.
| Бактериальные инфекции | Грибковые | Вирусные | Паразитарные | Другие |
| Туберкулез | Кандидозный эзофагит | Герпес-вирусы | Токсоплазмоз в церебральной форме | Саркома Капоши |
| Респираторные инфекции, а именно пневмонии | Кандидоз ротовой полости | Папилломавирус | Микроспоридиоз | Лимфома Ходжкина |
| Кишечные инфекции | Криптококкоз | Гепатит С, В | Криптоспоридиоз | Цервикальный рак у женщин |
| Гистоплазмоз | Лейшманиоз | Энцефалопатии | ||
| Стафилококковый фоликуллит | Миелопатии | |||
| Многоочаговая лейкоэнцефалопатия |
Кроме того, развиваются кардио- и нефропатии.
Среди респираторных инфекций преобладают пневмонии. Возбудителями может быть типичная или атипичная флора. Чаще остальных находят Streptococcus pneumoniae, Haemophilus influenza, Staphylococcus aureus, Moraxella catarrhalis. Клинические проявления не отличаются от обычной пневмонии.
Лечится подобная пневмония как заболевание у третьей клинической группы с пневмониями (Аминопенициллином или Цефалоспорином четвертого поколения с внутривенным введением макролидов). Важно при пневмониях и приеме антибиотиков продолжать лечение антиретровирусными препаратами, а также назначить антимикотики (Флуконазол, Гризеофульвин, Амфотерицин В).
Но особенную опасность представляет пневмоцистная пневмония. Она вызывается грибком, который активно размножается в организме при снижении CD-4 клеток меньше 200 кл/мкл. Инкубационный период без клинических проявлений продолжается до двух недель, затем переходит в первую стадию. В ней преобладают интоксикационные явления (с незначительным повышением температуры до 37,5 , 38).
Вторая стадия характеризуется отдышкой, коклюшеобразным кашлем, который иногда сопровождается пенистой мокротой. На рентгене можно выявить мелкоочаговые тени, но не во всех случаях. В крови происходит снижение всех элементов (эритроцитов, тромбоцитов, лейкоцитов) и ускорение СОЭ.
Эта пневмония лечится при помощи симтоматической терапии (средства от кашля), а также антимикотических средств против грибка (Амфотерицин В). Назначают Триметоприм в комбинации с Сульфаметоксазолом (Бисептол в дозе 15/75 или 20/100 мг).
Оппортунистические инфекции, влияющие на кишечник при СПИДе:
- шигеллез,
- сальмонеллез, а именно сальмонеллезный сепсис,
- криптоспоридиоз,
- изоспороз.
Типичные проявления кишечных инфекций – нарушение стула, постоянные диареи, которые приводят к потере массы тела. На фоне этого нарушается функционирование кишечных ворсинок, не происходит всасывание полезных веществ. Сальмонеллез может осложниться септической формой, а также образовать абсцессы в разных органах, путем заноса бактерии по кровяному руслу.
Лечение кишечных инфекций должно сопровождаться оральной или парентеральной регидратацией с восстановлением солевого баланса. Применяются растворы типа Дисоль, Трисоль, важно контролировать уровень калия и натрия в крови.
Дополнительно назначают нитрофураны (Нифуроксазид), а также антибиотики макролиды (Гентамицин, Кларитромицин).
При СПИДе в организме человека начинают активно размножаться грибки. Это проявляется в виде заболеваний:
грибковый дерматит, чесоточный дерматит,- ангулярный хейлит (заиды в уголках рта),
- онихомикоз,
- кандидоз (ротовой полости, трахеи, пищевода, генерализованный).
Кандидозу более подвержены женщины, дети, пациенты с сахарным диабетом, а также те, кто принимает антибиотики. Лечить кандидоз, как оппортунистическую инфекцию, необходимо антимикотиками. Редко используется Нистатин, по причине формирования резистентности, чаще Флуконазол. При распространении кандидоза на два органа или более, используется Амфотерицин В, Гризеофульвин.
Лечение вирусных оппортунистических инфекций затруднено по причине их протекания под маской других заболеваний. Чаще всего организм поражают герпес-вирусы.
То есть, на фоне ВИЧ/СПИДа, герпес-вирусная инфекция остается незамеченной. Основные проявления можно перепутать с главной болезнью (слабость, усталость, увеличение лимфоузлов). Для ВИЧ наиболее характерно поражение третьим и пятым типом вируса герпеса.
Третий тип или Варицелла протекает не в форме ветряной оспы, а в форме опоясывающего лишая.
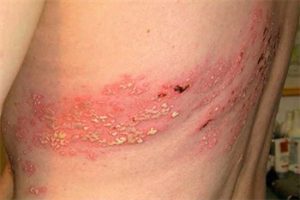
На коже появляются везикулы, которые потом превращаются в папулы (мешочки) с прозрачным содержимым, они чешутся. Со временем папулы покрываются корками и отпадают, оставляя незначительные пигментации (изменение цвета кожи, потемнение). Типичная локализация: на грудкой клетке, между ребрами, по ходу межреберных нервов, но высыпания могут развиваться в любом месте, где проходят нервные волокна.
Лечение инфекции заключается в приеме ударных доз Ацикловира или Валацикловира (по 800 мг 5 раз в день).
Опухолевые процессы относят к оппортунистичным инфекциям при СПИДе. Они развиваются при четвертой клинической стадии болезни. Их лечение – исключительно паллиативное, направленное на облегчение состояния пациента.
Самые распространенные опухолевые поражения: саркома Капоши и лимфомы (ходжкинские или неходжкинские).
Саркома Капоши характеризуется появлением многочисленных сосудистых узелков и бляшек на коже. Их примерные размеры до 3 сантиметров, а цвет: от красного до коричневого. Элементы сыпи не болят, но имеют тенденцию к разрастанию и сливанию, что в дальнейшем приводит к диссеминации опухоли и ее поражению внутренних слизистых оболочек органов. Опухоль ассоциируется с вирусным поражением (предполагаемая причина , герпес-вирус 8 типа). Но специфического лечения не существует. Используется лазерная деструкция или криодеструкция (жидким азотом) элементов сыпи.
Лимфомы (ходжкинские или неходжкинские) не имеют особо опасных или заметных клинических проявлений. Они определяются лабораторно, происходит гиперпродукция незрелых В-лимфоцитов, что делает реакции гуморального иммунитета менее эффективными.
Единственный признак, который можно увидеть на крайних стадиях лимфомы, увеличение регионарных и внутренних лимфоузлов, а также гепатолиенальный синдром. Эти признаки появляются и вследствие самого ВИЧ. Это может вызывать портальную гипертензию, синдром верхней полой или нижней полой вены, что приводит к потерям сознания. Лечение паллиативное, радиотерапия или хирургическое иссечение пакетов лимфоузлов.
Лечение оппортунистических инфекций при СПИДе направлено на улучшение качества жизни пациента. Количество данных заболеваний прямопропорционально зависит от количества Т-хелперов (клеток CD4). Без лечения основной патологии (ВИЧ), полностью избавиться от сопутствующих заболеваний, которые приводят к смерти, невозможно.
Лімфома – пухлина, яка розвивається із лімфоїдної тканини. За типом росту розпізняють нодулярні і дифузні лімфоми, причому вони часто трансформуються в інші. Лімфома – друга за частотою пухлина у хворих на СНІД, приблизно 12-16 % хворих в стадії СНІДу помирають від лімфоми. На відміну від саркоми Капоші, лімфома не пов’язана з будь-якою групою ризику. Вона може бути індукована самим ВІЛ і призводити до поліклональної гіпергамаглобулінемії, яка притаманна для ВІЛ-інфекції. При генералізованій лімфаденопатії формується В-клітинна гіперплазія. Найбільш імовірною першопричиною імунобластної лімфоми є вірус Епштейна-Барр, ДНК якого постійно виявляють в клітинах пухлини. Найчастішими формами лімфом у ВІЛ-інфікованих є неходжкінські лімфоми, лімфома Беркітта, первинна лімфома ЦНС та інші.
Неходжкінська лімфома формується в результаті тривалої стимуляції і проліфереції В-клітин, рідко Т-клітин. Факторами швидкого прогресування лімфоми є число СD4 <, 100 кл/мкл, вік старше 35 років, анамнез ін’єкційної наркоманії. Ризик розвитку лімфоми у хворих на СНІД в 100 разів вище, ніж у популяції в цілому.
Первинна лімфома ЦНС зустрічається у 1-3 % хворих на СНІД і розвивається, як правило, при кількості лімфоцитів <, 50 кл./мкл.
Клінічно при лімфомі Беркітта у половини хворих спостерігається первинне ураження периферійних, внутрішньогрудних, заочеревинних лімфатичних вузлів. Процес розвивається частіше в мигдаликах, шлунково-кишковому тракті, шкірі, кістках та інших органах. Захворювання перебігає з проявами інтоксикації, яка проявляється лихоманкою, схудненням, надмірним виділенням поту вночі, локальним зудом. Притаманні автоімунна гемолітична анемія, тромбоцитопемія, екзантема.
При локалізації лімфоми на шиї або надключичній області лімфатичні вузли збільшені у розмірах, ущільнені, рухомі, не спаяні з оточуючою клітковиною. При ураженні лімфатичних вузлів міжстіння розвивається синдром верхньої порожнистої вени (розширення вен передньої грудної стінки), при ураженні мигдаликів з’,являється відчуття сторонього тіла в горлі. Мигдалик швидко збільшується у розмірах. При локалізації лімфом в шлунку клініка нагадує рак або виразкову хворобу. Можливі ураження і паренхіматозних органів.
[youtube.player]ВИЧ-инфекция – инфекционное заболевание, вызываемое вирусом иммунодефицита человека, характеризующееся многолетним течением, клинически связанным с прогрессирующим снижением иммунитета, приводящим на последней стадии заболевания к синдрому приобретенного иммунодефицита (СПИД), для которого характерно развитие тяжелых форм оппортунистических заболеваний.
Диагностика ВИЧ-инфекции включает два этапа: установление собственно факта инфицирования ВИЧ и клиническая диагностика. Установление факта инфицирования осуществляется путем комплексной оценки эпидемиологических данных, результатов клинического обследования и лабораторных исследований. Клиническая диагностика ВИЧ-инфекции проводится после того, как факт инфицирования установлен. Традиционно клиническая диагностика сводится к установлению стадии заболевания и характеристике его течения. За определением стадии неразрывно следует прогнозирование течения заболевания, а также выбор тактики лечения.
Как во время острой стадии, так и на стадии СПИДа, клинические проявления ВИЧ-инфекции неспецифичны и не позволяют однозначно поставить диагноз. Лабораторная диагностика ВИЧ-инфекции включает исследования для постановки диагноза ВИЧ-инфекции, мониторинга течения заболевания и эффективности терапии.
Оппортунистические паразитозы и микозы становятся все более распространенными; появляются новые для человека паразитозы (микроспоридиоз); в качестве оппортунистических агентов более часто выявляют патогенных возбудителей (токсоплазмы, аспергиллы, криптококки); ряд этих возбудителей может передаваться при оказании медицинской помощи: например, пневмоцисты (распространение которых и раньше было актуальным в проблеме внутрибольничных инфекций), а также токсоплазмы и висцеральный лейшманиоз, которые могут передаваться при переливании крови, трансплантации костного мозга и других органов. Кроме этого, токсоплазмоз и лейшманиоз, а также стронгилоидоз приводят к тяжелому поражению клеточного иммунитета, в основном к снижению уровня CD4+ Т-лимфоцитов; таким образом, при этих заболеваниях на фоне ВИЧ-инфекции происходит еще большее усугубление иммунодефицита, что способствует массивной диссеминации возбудителей в организме больного с развитием тяжелого течения заболевания.
Из бактериальных инфекций наибольшее значение в настоящее время имеет туберкулез, который на поздних стадиях ВИЧ-инфекции приобретает все черты тяжелого вторичного заболевания. Туберкулез — основная причина смерти больных ВИЧ-инфекцией: на поздних стадиях ВИЧ-инфекции от туберкулеза умирает более 50% больных. Причиной бактериальных пневмоний чаще всего бывает Streptococcus pneumoniae, реже регистрируют пневмонии, вызванные стафилококками, гемофильной палочкой, клебсиеллами. Увеличивается число больных с атипичным микобактериозом. Чаще стал диагностироваться бациллярный ангиоматоз как проявление бартонеллезной инфекции.
По частоте и значимости среди оппортунистических вирусных инфекций лидирует ЦМВИ. Развиваясь на поздних стадиях ВИЧ-инфекции, цитомегаловирусные поражения периферической и центральной нервной системы, ЖКТ, легких, глаз занимают одно из первых мест среди причин смерти больных. Часто регистрируют поражения, вызванные вирусами простого герпеса 1 и 2 типов, вирусом Varicella zoster, однако среди причин летальных исходов они пока фигурируют редко. Саркома Капоши регистрируется все реже благодаря внедрению в клиническую практику высокоактивной АРВТ. Среди опухолей актуальны различные лимфомы (ходжкинского и неходжкинского типов).
Особенности развития и проявления оппортунистических поражений у больных ВИЧ-инфекций определяют требования к применению тестов лабораторной диагностики. Самый распространенный способ диагностики инфекционных болезней – определение специфических АТ (серологическая диагностика) не эффективен при наличии выраженного иммунодефицита. Выявление ДНК/РНК микроорганизма без определения концентрации может свидетельствовать о носительстве и не является однозначным подтверждением активной инфекции. Одна из задач лабораторной диагностики оппортунистических инфекций – разработка методов ПЦР для определения концентрации ДНК/РНК микроорганизма и установление диагностически значимого уровня для выявления манифестной инфекции.
Продолжая использовать наш сайт, вы даете согласие на обработку файлов cookie, пользовательских данных (сведения о местоположении; тип и версия ОС; тип и версия Браузера; тип устройства и разрешение его экрана; источник откуда пришел на сайт пользователь; с какого сайта или по какой рекламе; язык ОС и Браузера; какие страницы открывает и на какие кнопки нажимает пользователь; ip-адрес) в целях функционирования сайта, проведения ретаргетинга и проведения статистических исследований и обзоров. Если вы не хотите, чтобы ваши данные обрабатывались, покиньте сайт.
[youtube.player]Большинство оппортунистических инфекций относится к внутрибольничным (госпитальным) осложнениям, определяя главное содержание клинической микробиологии
Развитие и течение оппортунистических инфекций зависит от следующих кардинальных факторов:
со стороны возбудителя:
· -высокая и гетерогенная инфицирующая доза,
· -наличие определенного набора факторов патогенности,
· -гетерогенность и изменчивость популяций и микробиоценозов,
· -пассивное проникновение во внутреннюю среду человека;
со стороны организма человека:
· -нарушенная целостность покровов,
· -сниженная напряженность естественного иммунитета,
· -недостаточная способность к развитию противоинфекционного иммунитета;
со стороны внешней среды:
· -наличие факторов эффективной передачи возбудителя (возбудителей) от инфицированного человека не инфицированному.
Для оппортунистических инфекций характерны следующие особенности:
1. Возбудители оппортунистических инфекций не имеют строго выраженного органного тропизма. Один и тот же вид может быть причиной развития различных нозологических форм (бронхитов, пневмоний, эмпием, синуситов, отитов, менингитов, остеомиелитов, холециститов, пиелонефритов, конъюнктивитов, инфекции травматических, послеоперационных и ожоговых ран и др.). Отмечается лишь большая роль в этиологии отдельных нозологических форм. Исключение составляет Р. carinii, вызывающая только одну форму инфекции - пневмонию.
2. Оппортунистическим инфекциям свойственна полиэтиологичность нозологических форм, т.е. одна и та же нозологическая форма (пневмония, менингит, пиелонефрит и др.) может быть обусловлена, по существу, любым условно-патогенным микробом.
3. Клиническая картина оппортунистических инфекций в большей мере зависит от пораженного органа, чем от возбудителя заболевания. Например, пиелонефриты, вызванные псевдомонадами, кишечной палочкой, энтеробактером, энтерококком, клебсиеллой пневмонии, стафилококком, не различимы по клинической картине, хотя антибактериальная терапия этих форм должна иметь особенности.
4. Оппортунистические инфекции часто протекают как смешанные, микст-инфекции. Данные о соотносительной частоте моно- и смешанных инфекций разнородны, что отражает как особенности методического подхода исследователей, так и истинные различия. В целом, выявляется четкая закономерность:
· смешанные инфекции более часты при открытых процессах по сравнению с закрытыми,
· в позднем периоде болезни по сравнению с ранним,
· при хроническом течении по сравнению с острым,
· при тяжелых септических формах по сравнению с легкими.
Имеются также различия, связанные с характером и локализацией процесса. По данным разных клиник и разных лет, смешанные инфекции регистрировались:
· при послеоперационной инфекции в 45-60%,
· ортопедической инфекции -30-40%,
· инфицированных травмах - 60-80%,
· инфицированных ожогах -70-80%,
· при перитонитах, плевритах, ранах промежности - 85-90%,
· при сепсисе и септикопиемии - 7-10%.
При стафилококковых моноинфекциях вторичное инфицирование чаще происходит грамотрицательными бактериями; при стрептококковых, анаэробных инфекциях - стафилококком и грамотрицательными бактериями; при инфекциях, вызванных грамотрицательными бактериями, спектр этих видов расширяется.
Состав возбудителей смешанных инфекций, как и моноинфекций, малоспецифичен. Для отдельных нозологических форм могут быть выделены ведущие ассоциации возбудителей и ведущие ассоцианты. Так, ведущими ассоциантами смешанных инфекций
· кожи и мягких тканей являются золотистый и эпидермальный стафилококки, кишечная палочка;
· инфицированных ожогов - стафилококки и синегнойные бактерии;
· уроинфекций - кишечная палочка, протей, псевдомонады.
· стоматологических и гинекологических инфекций, перитонита, плеврита - ассоциации облигатных и факультативных анаэробов.
В видовом составе возбудителей смешанных инфекций, особенно при стационарном лечении, постоянно происходят количественные и качественные изменения, вызванные вторичной инфекцией, которая облегчается при открытом ведении процесса, связи его с органами, обильно заселенными нормальной микрофлорой, введении в патологический очаг контаминированных микробами инструментов, перевязочного материала, дренажей, аппаратов, лекарств. При постановке диагноза смешанной инфекции надо иметь в виду, что не каждый присутствующий в патологическом очаге микроб является его возбудителем. Для принятия выделенного микроба за возбудителя нужен ряд дополнительных доказательств.
5. Инфекции, вызванные условно-патогенными микробами, характеризуются медленным развитием и малой напряженностью противоинфекционного иммунитета, что ведет к генерализации и хронизации патологического процесса и его устойчивости к терапевтическим мероприятиям. Эту особенность связывают с низкой протективной активностью и мозаичностью микробных антигенов и предшествующей заболеванию недостаточной способностью организма к иммунному ответу, а также и с другими
6. Оппортунистическим инфекциям свойственно хроническое течение. У одних больных болезнь с самого начала приобретает медленное, торпидное, хроническое течение, у других - острая фаза болезни переходит в хроническую.
Несмотря на широчайшее распространение хронических инфекций во всех системах организма человека и продолжающийся их рост, причины первично хронического течения инфекций и хронизации. острых, так же как и методы терапии и способы профилактики, исследованы несравнимо хуже, чем острых инфекций. Предполагается, что хронизации оппортунистических инфекций способствуют:
· предшествующая заболеванию недостаточность иммунной системы,
· усугубление или вторичное развитие иммунодефицита в процессе болезни,
· пожилой или старческий возраст пациента,
· слабая иммуногенность антигенов многих условно-патогенных микробов,
· малая база возбудителя в случаях поверхностной локализации патологического процесса или небольшого по территории очага поражения,
· неправильная терапия и неадекватное состоянию поведение больного.
7. Оппортунистические инфекции имеют выраженную тенденцию к генерализации, к осложнению септикопиемией. Параллельно нарастанию оппортунистический инфекций в 50-80-е годы происходило и увеличение числа и тяжести септических форм инфекции, и в настоящее время по показателям заболеваемости и летальности сепсис сравнялся с доантибиотическим периодом. Генерализацию оппортунистических инфекций связывают со сниженной способностью организма к локализации, отграничению микробного очага от остальной части организма, что является следствием предшествующей или приобретенной в процессе болезни недостаточности механизмов противоинфекциоиного иммунитета у значительной категории людей. В связи с неблагоприятным прогнозом сепсиса первой задачей тактики терапии оппортунистических инфекций является предупреждение генерализации патологического процесса.
8. Оппортунистические инфекции с трудом поддаются терапевтическим мероприятиям, что обусловлено:
· широким распространением множественно устойчивых к антимикробным препаратам штаммов,
· гетерогенностью и изменчивостью популяций и биоценозов возбудителей,
· недостаточной активностью факторов естественного иммунитета и сниженной способностью к развитию эффективного иммунного ответа на антигены возбудителей.
В связи с этим, главным принципом лечения оппортунистических инфекций является сочетание антимикробной терапии препаратами микробицидного действия в соответствии с уровнем и спектром чувствительности установленного возбудителя (возбудителей) с иммуностимулирующей терапией, направленной на стимуляцию или замещение нарушенного звена иммунной системы.
9. Оппортунистические инфекции отличаются от инфекций, вызванных облигатно-патогенными микробами, такими существенными эпидемиологическими особенностями:
· широкое распространение в больничных стационарах, частая связь с оказанием медицинской помощи,
· частые случаи эндогенной инфекции и аутоинфекции,
· множественность источников инфекции,
· частая и массивная контаминация объектов внешней среды возбудителями,
· способность ряда возбудителей размножаться в объектах внешней, в том числе больничной среды,
· одновременное протекание в микропопуляции человека нескольких эпидемических процессов,
· избирательность поражения населения (так называемые категории риска),
· невысокая контагиозность больных и носителей,
· низкая восприимчивость здоровых людей.
Для внутрибольничных эковаров (БЭ) характерны:
· множественная устойчивость к антибиотикам,
· устойчивость детерминирована плазмидами,
· повышенная устойчивость к антисептикам и дезинфектантам,
· высокая степень полиморфизма,
· широкий спектр конкуренции,
· широкий набор факторов патогенности, часто инвазивны,
· высокая адаптация к больничной среде,
· высокая частота обнаружения в больничной среде,
· редко обнаруживаются во внебольничной среде (кроме S. typhimurium),
· преобладает экзогенный путь инфицирования,
· у возбудителей повышенная частота генетического обмена (10 -3 до10 -2 ).
Общие принципы микробиологической диагностики оппортунистических инфекций
Микробиологические методы, как это вытекает из рассмотренных выше особенностей условно-патогенных микробов и оппортунистических инфекций, имеют решающее значение в постановке этиологического диагноза, в выработке рациональной схемы терапии и в предупреждении развития вторичных случаев заболевания.
Главным методом диагностики в настоящее время является бактериологический, состоящий в выделении чистой культуры возбудителя и определении необходимых для терапевтических и профилактических целей свойств. Диагностические возможности других методов ограничены.
Микроскопический метод выявляет бактерии только в случае массивного содержания в материале (10 5 и более бактерий на мл) и из-за близости морфологии бактерий позволяет отнести выявленную культуру только к крупным таксонам (бактерии, кокки, спирохеты, грамположительные, грамотрицательные и др.). Его результаты могут быть использованы для выбора питательных сред и предварительного суждения о возможном возбудителе. Введение в практику иммуноферментного и иммунофлюоресцентного методов расширило возможности микроскопического метода, но и в этом случае он не может заменить бактериологический метод, поскольку не позволяет установить чувствительность возбудителя к химиопрепаратам и ряд других, необходимых для практики, свойств. В идентификации грибов и простейших возможности микроскопического метода шире.
Серологический метод также имеет вспомогательное значение. С помощью его не удается установить спектр и уровень активности антимикробных препаратов по отношению к возбудителю болезни и провести внутривидовое типирование. Ограничивают его возможности выраженная мозаичность антигенной структуры многих условно-патогенных микробов, наличие антител против них у здоровых людей и слабая выраженность иммунного ответа на антигены условно-патогенных микробов. Тем не менее, при затяжных и хронических формах болезни он относительно часто позволяет установить этиологию болезни. Серологические реакции ставятся обычно с аутокультурой, результат оценивается по нарастанию титра антител в процессе болезни (в 4 и. более раз). Перспективны иммунологические методы количественного выявления видовых и типовых антигенов возбудителя в очаге поражения, в также в крови, моче слюне.
Экспериментальный метод (биологический) обычно не используется из-за неспецифичности клинической картины, вызываемой условно-патогенными микробами у экспериментальных животных, и содержания в материале микробных ассоциаций, которые при заражении животных претерпевают изменения.
Аллергический метод также не применяют в связи с отсутствием сенсибилизации или ее малой специфичностью.
Бактериологический (культуральный) метод. При использовании этого метода следует учитывать, что в патологическом материале от больного, как правило, присутствует ассоциация микроорганизмов, в которую входят как возбудители заболевания, так и заносные из других органов и внешней среды виды, а также микробы, которые попали в материал при его заборе и доставке. Популяции возбудителей, кроме того, выраженно гетерогенны и изменчивы: количественный и видовой состав варьирует у разных больных и меняется в процессе болезни, особенно при использовании антибактериальных препаратов.
Достоверность результатов бактериологического исследования и установления этиологии инфекционного процесса зависит от:
· правильного забора материала для исследования;
· применения эффективного набора дифференциально-диагностических сред;
· использования количественного посева материала;
· достаточной выборки, т.е. числа взятых для идентификации субкультур (клонов);
· этапности идентификации выделенных чистых культур (отряд, семейство, род, вид и в необходимых случаях вариант);
· определения признаков, указывающих на патогенность культур и их принадлежность к больничным штампам.
Интересы химиотерапии требуют определения чувствительности культур к антибиотикам и другим химиотерапевтическим препаратам, эпидемиологического анализа (эпидемиологических меток) - фаговара, резистенсвара, серовара и др.
С целью определения смены возбудителей и изменения их свойств материал из открытых процессов исследуется каждые 5-7 дней.
Не нашли то, что искали? Воспользуйтесь поиском:
[youtube.player]Читайте также:


