Что такое двухсторонний диспластический коксартроз 1 2 степени
Односторонний или двухсторонний коксартроз 1, 2 степени – это симптоматические разновидности дегенеративно-дистрофического нарушения в тазобедренном сочленении, обусловленные прогрессирующим разрушением суставного хряща, при котором соединительные ткани утрачивают свою морфологическую целостность.
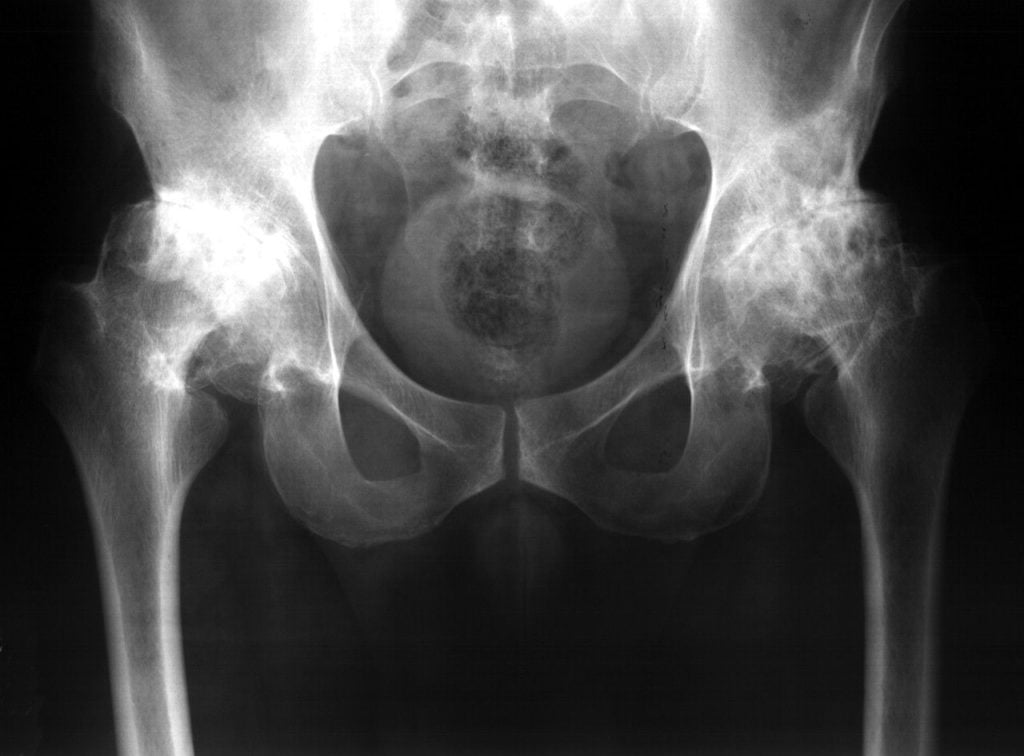
Особенности различных степеней поражения остеоартрозом (коксартрозом) тазобедренного сустава (ТБС) будут рассмотрены в данном материале.
Остеоартроз (коксартроз) ТБС
Важно знать! Врачи в шоке: "Эффективное и доступное средство от АРТРОЗА существует. " Читать далее.
Тазобедренный сустав — сложная анатомическая конструкция костно-суставного соединения, состоящая из полусферической головки бедренной кости и тазовой чаши. Область контакта между двумя сегментами шарнирного сочленения покрыта хрящевым слоем, который распределяет статическую и динамическую нагрузки в суставном блоке, уменьшает трение между анатомическими структурами во время движения.
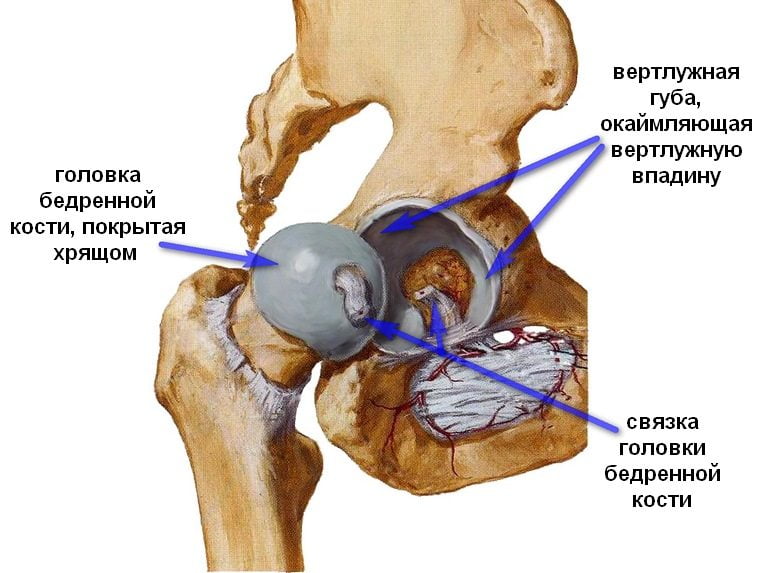
Дегенеративное поражение коксартрозом ТБС предполагает прогрессирующее разрушение поверхностного хрящевого слоя вследствие различных причинных факторов:
- естественное старение организма;
- ударно-механическое повреждение;
- оседающее воздействие токсических веществ на суставной поверхности;
- инфекционное поражение костно-мышечной или суставной системы;
- результат врожденной патологии (дисплазии).
Видео-анимация биомеханики и деградации хрящевой ткани:
Все эти факторы приводят к состоянию, когда ранее покрытая хрящевой тканью кость начинает подвергаться изменениям: утолщению и продуцированию костных выступов, называемых остеофитами. Результат постоянно прогрессирующей болезни — частичное или полное разрушение хрящевого слоя. Чаще всего односторонний или двусторонний коксартроз 1, 2 степени диагностируется у женщин и является вторым по частоте заболеванием суставов опорно-двигательного аппарата. Пальму первенства в течение долгого времени удерживает остеоартроз коленного сустава.
Клиническая симптоматика
Развитие коксартроза происходит не сразу, не вдруг. Болезнь прогрессирует довольно медленно, в течение десятилетия или около того. Исключение составляет хондрокальциноз, когда происходит молниеносное разрушение хряща под агрессивным воздействием отложений солей кальция.
- односторонний или двусторонний коксартроз 1 степени (зарождающийся);
- односторонний или двусторонний коксартроз 2 степени (эволюционный);
- односторонний или двусторонний коксартроз 3 степени (конечный).
Каждый из перечисленных клинических патологий выражается определенными признаками и симптомами.
| Клиническое состояние | Общая симптоматика |
| Зарождающийся коксартроз | Заболевание характеризуется неострыми болевыми признаками. Клиническая патология имеет утомляющие характеристики, когда человек при незначительной физической активности ощущает неприятный дискомфорт в паховой зоне. После небольшого отдыха тянущая или ноющая боль отступает |
| Эволюционный | Болевые признаки различной степени интенсивности ощущаются даже при длительном периоде бездействия. Острый болевой дискомфорт возникает после активного движения, когда растягиваются мышечные связки и воспаляется синовиальная оболочка в суставной полости |
| Конечный | Острый болевой рефлекс реагирует на стягивание связочно-мышечного аппарата, выражаемое в хромой походке и уменьшении амплитуды движений |
Если одно- или двухсторонний коксартроз 1 и 2 степени проявляется в периодически возникающих болевых приступах, то конечная стадия заболевания – это постоянная боль, мышечная атрофия, онемение в тазобедренном поясе и нижних конечностях.
Рассмотрим наиболее эффективные методы лечения при зарождающемся и эволюционном поражении суставов коксартрозом. Лечение конечной стадии заболевания определяется индивидуально — это оперативная коррекция суставного сочленения.
Помощь традиционной медицины
Терапевтическая реакция на ранних стадиях основана на медикаментозном лечении и хорошей физиотерапии. В случае болевых ощущений лечение коксартроза 1, 2 степени начинают с применения анальгезирующих лекарственных средств. В основном, из-за отсутствия побочного эффекта на начальной стадии заболевания назначают Парацетамол® – жаропонижающий и противовоспалительный анальгетик.
В случае обострения и при отсутствии тяжелых почечных и печеночных нарушений лечащий врач назначает анальгетики с противовоспалительным нестероидным эффектом – Ибупрофен®, Целексиб®, Диклофенак® или Эторикоксиб®.
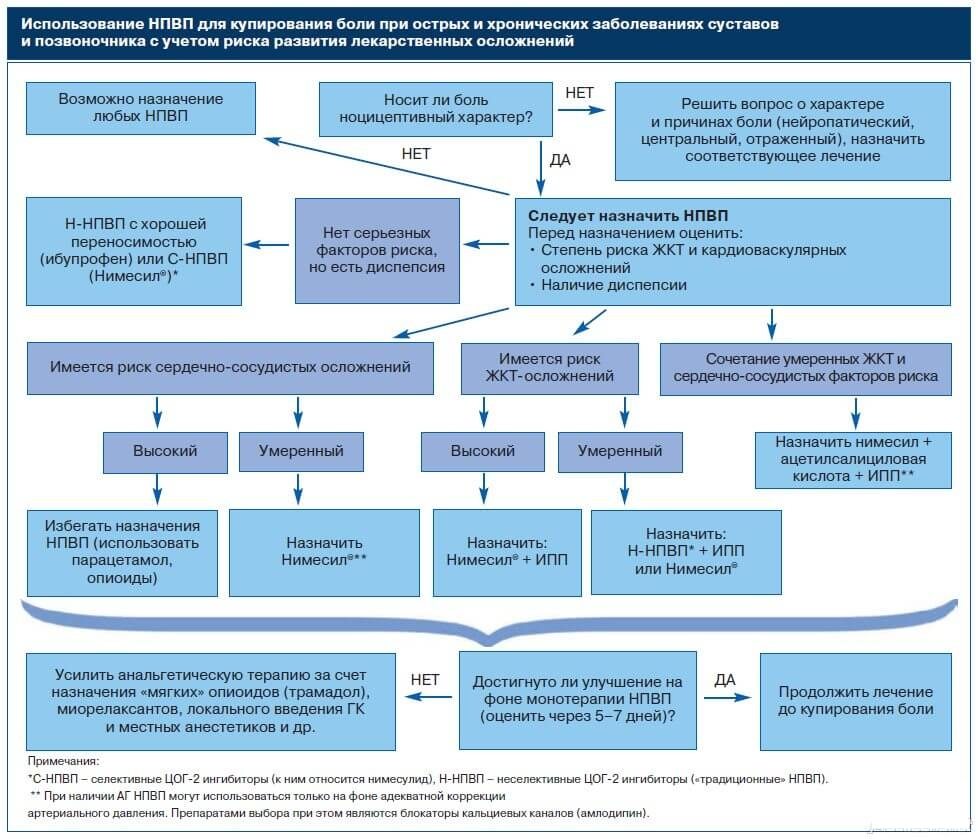
Такие препараты требуют осторожного введения пациентам с нарушением сердечно-сосудистых функций, с хроническими заболеваниями желудочно-кишечной системы и болезнями крови.
Обезболивающее лечение – это не только медикаментозное воздействие, но и активное физиотерапевтическое лечение:
- электротерапия ультразвуком, короткими волнами и ионизацией;
- термотерапия поясничного региона, бедер и нижних конечностей;
- мануальное точечное воздействие и массаж.
Даже "запущенный" АРТРОЗ можно вылечить дома! Просто не забывайте раз в день мазать этим.
На весь период лечения пациенту рекомендуют соблюдение диетических норм питания, активную минерализацию и насыщение организма витаминами.
Обязательно назначается комплекс лечебно-профилактической гимнастики для растяжения суставов и тонизирования связочно-мышечного аппарата.
Упражнения
Основная программа лечебной гимнастики включает 6 упражнений:
- Исходное положение — лежа на спине, с согнутыми коленями. Попеременно подтягиваем правую и левую ноги к животу, насколько возможно.
- Не меняя исходного положения, опираемся на ноги и приподнимаем таз.
- ИП — то же. Опустив правую ногу, левой ногой стараемся провести максимальное отведение в сторону. Упражнение повторить с другой ногой.
- Исходное положение — лежа на правом боку, с выпрямленной левой ногой (правая нога изогнута в колене). Медленно и плавно приподнимаем левую ногу под углом 45º. Повторить упражнение на другом боку.
- Исходное положение — лежа на животе. Попеременно приподнимаем согнутую ногу в колене вверх.
- Упражнение повторяется при выпрямленной ноге.
При выполнении гимнастического комплекса достаточно 5-6 повторов одной и другой ногой.
При болевых ощущениях или в случае острого воспаления в тазобедренном суставе лечебная гимнастика запрещена.
Народная медицина
Проводя комплексную терапию при одностороннем или двустороннем коксартрозе 1, 2 степени, лечение болезни будет неполным без применения народной медицины. Наиглавнейшая задача домашнего лечения народными средствами – это максимальная помощь в восстановлении хрящевой ткани, нормализации суставного кровообращения.
Очень эффективны в лечении коксартроза мази, настойки, отвары, целебные ванны, выполненные на основе природных лекарственных компонентов.
Все указанные ниже рецептурные рекомендации должны быть одобрены врачом.
Рецепты народной медицины:
- переступень, бриония белая или адамов камень – это травянистое растение издавна применялось народными целителями при лечении ревматических и артрологических заболеваний, так как обладает болеутоляющим, противовоспалительным действием. Для приготовления лекарственного средства измельченный сухой корень растения (200 г) и свиной жир (200 г) перемешиваются и отправляются на огонь на 5-7 минут. Целебная смесь остужается до комфортной температуры и наносится в обильном количестве на пораженное место. Курс лечения — 2-3 недели;
- зимолюбка — очень распространенное растение в народной медицине Сибири, Алтая и Кемеровской области. Смешав столовую ложку измельченного листа зонтичной зимолюбки с 2 ст. л. сока алоэ и 10 капель эфирного масла эвкалипта, можно получить средство для лечения (мазь) суставов при коксартрозе. Втирается мазь в пораженный участок 2-3 раза в день;



Перед проведением лечебных процедур рекомендуются согревающие ванны с морской солью или хвойными компонентами.
С особой осторожностью к предлагаемым рецептам должны отнестись люди с повышенной чувствительностью к лекарственным травяным растениям, которые вызывают у них аллергическую реакцию.
Диетотерапия при коксартрозе
Правильное питание и диета – это важный элемент комплексного лечения остеоартроза тазобедренного сустава, так как ослабленным дистрофией мышцам и костно-суставным сегментам необходимо особое внимание. При дегенерации тканевых структур хряща необходимо качественное, полноценное минерализованное питание.
Организму требуется насыщение витамином D и кальцием.
Что же советуют диетологи? Необходимую порцию витаминов и минералов можно получить в обычных продуктах питания, например:
- в овощах, кроме томатов;
- в зелени (петрушка, сельдерей);
- в натуральных продуктах пчеловодства;
- в кисломолочных продуктах (кефир, ряженка, творог);
- в орехах, бобовых культурах.

Особое кулинарное предпочтение следует отдавать тем натуральным продуктам питания, в которых содержится природный коллаген. Это морепродукты и хрящи мясной, рыбной продукции. Очень полезен обычный желатин.
Долгое, но очень подробное видео о рецептах сохранения хрящевой ткани при помощи питания:
Диетологи всего мира советуют исключить продукты питания с насыщенным содержанием соли, жира и консервированных ферментов. Больным людям не рекомендуется жареная и копчёная пища. При приготовлении продуктов наиболее предпочтительна их термическая обработка варкой, готовкой на пару.
Резюме
Лечение коксартроза любой степени – это сложный, долгий процесс, который требует особого терпения от человека. Чтобы избежать лечения клинической патологии, требуется совсем немного. Необходимо соблюдать правила здорового образа жизни, повысить требования к собственной гигиене.
- Периодически осматриваться у профильного специалиста.
- При врожденной патологии – дисплазии тазобедренного сустава — лечение болезни нужно начинать с самого раннего возраста.
- Не подвергать свой организм испытаниям — переохлаждению или перегреву, избегать инфекционно-бактериального поражения.
- Людям, страдающим от ожирения, необходимо сбросить лишний вес, так как один потерянный килограмм — это снятие четырехкратной нагрузки на бедро.
- Физически неподготовленному человеку нужно избегать активных действий: прыжков, бега, подъема тяжестей.
- Гармоничному развитию тазобедренного сустава способствует езда на велосипеде, плавание.
- Рекомендуются прогулки по ровной поверхности. Избегайте неровностей и склонов.
- Ежедневное выполнение гимнастических упражнений, включающих растяжку, мышечное расслабление, помогут держать опорные сегменты костного скелета в тонусе.
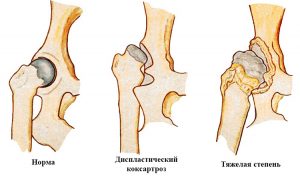
Двусторонний диспластический коксартроз тазобедренного сустава (M16.2) представляет собой тяжелое дегенеративное поражение опорно-двигательного аппарата, приводящее к разрушению суставных поверхностей сочленения тазовой впадины и бедренной кости. Синонимом данного заболевания является артроз тазобедренного сочленения.
Частота выявления дисплазийного коксартроза составляет 16-17 % среди заболеваний костной системы, более подвержены люди в молодом возрасте, женщины болеют в 4 раза чаще, чем мужчины. Патология может поражать один сустав или оба, но даже при двусторонней деструкции первоначально разрушается одно сочленение, а через некоторое время второе. Заболевание характеризуется острым началом и быстрым прогрессированием. В более половине случаев приводит к снижению подвижности, в 11-12% заканчивается инвалидностью.
Этиология заболевания
Диспластический коксартроз чаще диагностируется у пациентов в возрасте от 25 до 55 лет. К группе риска относятся люди с дисплазией тазобедренного сочленения или врождённым вывихом бедра. Исходя из причин развития патологии, выделяют вторичный и первичный артроз.
Вторичная форма возникает на фоне присутствующих либо перенесенных ранее травм, болезни соха vara, Легга-Калве-Пертеса, нарушения анатомического строения тазобедренных суставов. Основной причиной считается врожденное аномальное формирование структурных элементов сустава: гипоплазия, неполноценность сухожилий, связок, нервных волокон, сосудов, недостаточность хрящевой ткани.
Первичная форма характерна для диспластического коксартроза грудного и поясничного отдела, а также суставов коленей. Причины развития зачастую остаются неизвестными, даже если у пациента не было выявлено наличия способствующих факторов, имеется вероятность развития у него дисплазийного артроза.
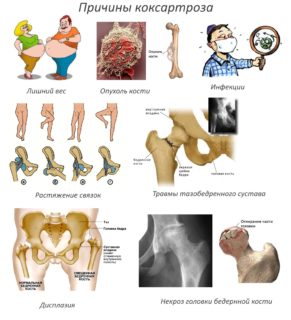
Коксартроз также возникает вследствие следующих предрасполагающих факторов:
- беременность, роды (гормональная перестройка организма);
- снижение двигательной активности;
- ослабление тазобедренных мышц и связок;
- прекращение спортивных тренировок;
- травмы, чрезмерные нагрузки;
- наличие воспалительных, инфекционных заболеваний;
- наследственная предрасположенность;
- возраст более 35 лет.
Особого внимания заслуживает взаимосвязь двустороннего коксартроза в результате дисплазии с артрозом. Учет случаев его заболеваемости и принятие мер профилактики поможет избежать тяжелых осложнений и предотвратить прогрессирование заболевания.
Классификация диспластического коксартроза суставов
В зависимости от причин развития дисплазийный артроз тазобедренного сустава подразделяют на следующие типы:
- посттравматический;
- диспластический;
- неуточненного генеза.

В детской патологии, исходя от степени поражения суставных элементов, различают 3 вида заболевания:
- ацетабулярная дисплазия;
- недоразвитие проксимальной части бедра;
- ротационная дисплазия – ограничение амплитуды движения в тазобедренном сочленении.
Самой распространенной является классификация дисплазийных артрозов по Crowe, согласно которой выделяют 4 степени развития заболевания:
- I – смещение бедренной головки по отношению к тазовой впадине в расположенном ближе к центру направлении равно значению до 50%, отмечается незначительная деформация головки;
- II – смещение 50-70%, головка частично находится в истинной впадине, но уже формирует псевдосустав;
- III – уровень сдвига 75-100%, в вертлужной впадине остается незначительная часть головки;
- IV – более 100%, характеризуется полным вывихом головки, которая полностью выходит из впадины, сдвигается вверх и поворачивается кзади.
Из недостатков данной классификации можно отметить неполную оценку деформации вертлужной впадины, присущей для каждой степени прогрессирования патологии.
Наиболее простая классификация диспластического коксартроза по Hartofilakidis базируется на определении сдвига головки. Исходя из этого, выделяют 3 вида болезни:
- I – подвывих, вход во впадину увеличен;
- II — низкий вывих, головка контактирует с ложной впадиной, сохраняется взаимосвязь с истинной впадиной и псевдосуставом;
- III – полный вывих, при котором псевдосустав и истинная впадина отграничены друг от друга.
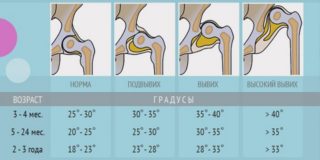
Типирование коксартроза по Eftekhar состоит из 4 разновидностей, оно является предпочтительным для предоперационного изучения или определения нюансов оперативного вмешательства по эндопротезированию:
- А — головка не выходит за границы впадины, вход в нее увеличен;
- В — средний подвывих: головка находится во впадине на 50%;
- С — высокий подвывих: контакт головки и впадины менее 50%;
- D — высокий вывих: образуется ложный сустав с подвздошной костью.
В данной классификации наиболее подробно оценивается степень дисплазии вертлужной поверхности, но недостаточно учтены особенности деформации бедра.
Степени развития и клинические проявления

Ранняя диагностика заболевания является залогом успеха его лечения. Но, как правило, если двусторонний коксартроз в результате дисплазии находится в начальной стадии развития, отчетливые клинические признаки отсутствуют. В зависимости от выраженности симптомов различают 3 стадии заболевания:
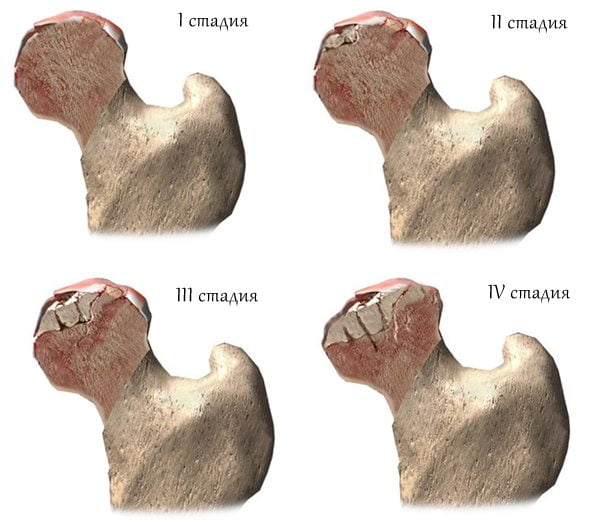
- I стадия характеризуется незначительным нарушением способности движения, временной болью и хрустом. На рентгеновских снимках малозаметное, слабовыраженное сужение щели сустава, присутствуют начальные остеофиты, отмечается склероз вертлужной впадины и головки. Длина нижних конечностей одинаковая.
- II стадия – подвижность сустава снижена, ощущается хруст во время движения, имеется атрофия мышц, но длина ног одинакова. Суставная щель сужена в 2-3 раза, хорошо заметны остеофиты, кисты на суставных поверхностях.
- III стадия – сустав деформируется, возможен некроз, полное ограничение подвижности, постоянное чувство боли, поврежденная конечность укорочена, невозможно опереться на больную ногу. Суставная щель отсутствует, остеофиты обширные, крупные субхондральные кисты.
Выявление заболевания и определение степени тяжести его развития необходимо для определения наиболее эффективных методов лечения.
Методы диагностики дисплазий
В медицинской практике для уточнения диагноза используют клинический и рентгенологический методы исследования. Клинический включает выяснение жалоб пациента, сбор анамнеза, осмотр. Выяснить стадию коксартроза помогает наличие определенных жалоб:
- чувство усталости в конечности, дискомфорт;
- нестабильность сустава, хромота;
- боль в области таза, пояснице;
- ограничение подвижности, контрактура;
- снижение трудоспособности, вплоть до инвалидности;
- спазм, атрофия мышц, укорочение ноги.
Тщательный сбор сведений и осмотр ортопеда при диспластическом двустороннем коксартрозе 1 степени позволяет выявить незначительные нарушения положения ног и таза. Чрезмерная амплитуда движений указывает на аплазию вертлужной впадины.
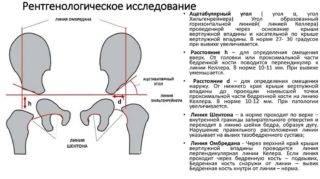
Рентгенологические способы диагностирования предполагают выполнение КТ, МРТ, рентген-исследования. При этом оценивают следующие признаки диспластического коксартроза:
- характеристики суставной впадины;
- соотношение головки со впадиной;
- состояние проксимальной части бедра.
В понятие характеристики рентгенологического обследования входят параметры угла Виберга и вертикального соответствия, величина покрытия головки, а также особенности линии Шентона.
Тактика лечения
Для определения методов терапии необходимо установить не только степень диспластических изменений, но и степень остеоартроза. Пациентов с дисплазией наблюдают в условиях диспансера, их должен ежегодно осматривать ортопед.
Лечение диспластического двухстороннего коксартроза 1 степени основано на снятии неприятных ощущений, восстановлении нормальной трофики сустава, улучшения общего состояния пациентов.
Применение методов консервативной терапии направлено на достижение следующих результатов:
- уменьшение болевого синдрома: спазмолитики, миорелаксанты;
- устранение симптомов воспаления: нестероидные и гормональные противовоспалительные средства;
- восстановление хрящевой ткани: хондропротекторы;
- улучшение кровообращения, регулирование метаболизма;
- предотвращение прогрессирования поражения структурных элементов сустава.
Замедлить развитие диспластического двустороннего коксартроза 1 степени и сохранить функциональность тазобедренных суставов помогают физиотерапевтические процедуры, массаж, лечебная гимнастика, коррекция рациона питания.
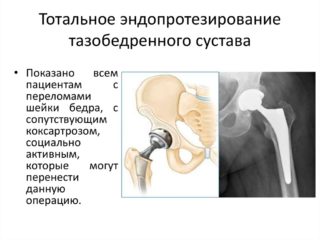
При неэффективности способов консервативного лечения прибегают к хирургической терапии. В зависимости от степени поражения возможно выполнение следующих операций:
- корригирующей и ротационной остеотомии;
- артропластики тазобедренного сустава;
- эндопротезирования.
Клинические рекомендации по профилактике диспластического коксартроза предполагают правильную организацию занятий лечебной физкультурой, посещение бассейна, катание на велосипеде, ходьба на лыжах, а также избегание переохлаждений, травм и высоких нагрузок на сустав.
Прогноз
Диспластический коксартроз тазобедренного сустава характеризуется тяжелыми дегенеративными изменениями и неблагоприятным прогнозом. Методы консервативной медицины способны лишь на время замедлить прогрессирование патологии. Пациентам с установленным диагнозом показано оперативное вмешательство по восстановлению функциональности суставов.
Дисплазия тазобедренных суставов приводит к неправильному положению позвоночника. Молодые люди призывного возраста при выявлении у них ширины суставной щели до 4 мм подлежат отсрочке от прохождения службы в армии. Полностью освобождаются парни с выраженной дисплазией и шириной суставной щели 2 мм.
При наличии в анамнезе факторов, вызывающих диспластический коксартроз, следует каждый год проходить рентгенологическое исследование, наблюдаться у врача-ортопеда. Выявление заболевания на первых стадиях развития позволяет своевременно остановить дегенеративные изменения в суставе и помочь компенсаторным механизмам организма бороться с патологией.

Двусторонний коксартроз – это патологический процесс в обоих тазобедренных суставах, который характеризуется различной степенью деформации.
Классификация по стадиям
Существует несколько классификаций, в зависимости от анатомических изменений сустава и степени выраженности артроза.
Классификация в зависимости от выраженности анатомических изменений:
- диспластический двухсторонний коксартроз 1 степени проявляется в виде уплощения вертлюжной впадины, увеличением входа в неё, головка бедра находится на стадии подвывиха;
- коксартроз 2 степени – происходит смещение головки вверх, появляется ложная впадина;
- 3 степень уже имеет вид полного вывиха, то есть головка бедра контактирует не истинной вертлюжной впадиной, а с ложной.
Классификация, в зависимости от выраженности деформации:
- 1 стадия – сужение щели сустава, появление остеофитов;
- 2 стадия – сужение щели в 2-3 раза, остеофиты ярко выражены, остеосклероз;
- 3 стадия – отсутствие щели, множественные остеофиты, появление субхондральных кист.

Коксартроз — это распространенное заболевание, обнаруживающееся преимущественно у пожилых людей
Причины развития двухстороннего коксартроза
Причин развития патологии множество, основными являются:
- Врожденная патология (вывихи, подвывихи);
- Травмы бедренной кости и таза;
- Остеомиелит шейки бедра;
- Опухоли костей;
- Болезнь Педжета;
- Воспалительные заболевания тазобедренных суставов (артрит, спондилит).
Помимо этого, есть ряд факторов, которые повышают риск развития заболевания это:
- избыточная масса тела,
- нарушение венозного оттока,
- профессиональный спорт,
- ортопедическая патология,
- постоянные стрессы,
- малоподвижный образ жизни.
Не следует исключать наследственный фактор, который включает в себя особенности строения хряща, обменные заболевания.
Симптомы и этапы развития патологии
Признаки двухстороннего коксартроза включают в себя ряд симптомов:
- быстрая утомляемость конечности, дискомфортные ощущения в области сочленения;
- хромота;
- боль в суставе и пояснице;
- контрактуры на поздних стадиях;
- нарушение движения вплоть до невозможности самообслуживания.
Этапы развития заболевания:
- двусторонний коксартроз 1 степени характеризуется неполной амплитудой движения в суставе;
- двухсторонний коксартроз 2 степени – движение значительно ограничивается, появляется крепитация;
- при третьей степени движение в пораженной конечности становится очень тугим, появляются контрактуры.
Диагностика патологии
Для постановки правильного диагноза доктор сначала собирает жалобы пациента, проводит местный осмотр на наличие видимой деформации, контрактур, собирает данные анамнеза о наличии травм, операций, подобных заболеваний у родственников.

Диагноз ставится по данным анамнеза пациента, физического обследования рентгенологического снимка
Помимо этого, при осмотре обращается внимание на изменение конечностей, таза. В начале заболевания амплитуда движений может увеличиваться, что тоже является патологическим симптомом.
Следующий этап диагностики – дополнительные методы исследования. Они включают в себя рентген, который позволяет оценить состояние вертлюжной впадины и бедренной кости.
Очень информативными являются МРТ и КТ, благодаря им можно выявить степень структурного изменения хряща, костей.
Лечение двухстороннего коксартроза
Как лечить двухсторонний коксартроз? В зависимости от стадии заболевания применяются консервативные методы, прием препаратов и хирургическое лечение.
Основные цели лечения – уменьшение боли, увеличение подвижности конечности, препятствие развитию контрактур.
Консервативные методы включают нормализацию образа жизни, коррекцию веса, массаж, лечебную физкультуру.
Зарядка при коксартрозе позволяет уменьшить болевой синдром и увеличить функциональность конечности. Существует неправильная точка зрения, что любая физическая нагрузка только ухудшит течение заболевания. Специальные упражнения, растяжка замедляют патологический процесс.
Пациентам назначаются в качестве дополнительного метода опора и ортопедическая обувь.
Из препаратов назначаются нестероидные противовоспалительные препараты, хондропротекторы, гормональные препараты.
НПВС уменьшают воспаление, отек, купируют болевой синдром. Применяются:
Хондропротекторы – группа средств, в состав которой входят глюкозамин и хондроитин. Их прием длительный, они практически не имеют противопоказаний:
Гормональные препараты применяются, если от НПВС нет эффекта:
Первая стадия без деформации и болевого синдрома лечится консервативным путем.
Если заболевание прогрессирует, больному назначается пластика вертлюжной впадины.
Иссечение проводится для восстановления нормальной биомеханики сустава. При увеличении площади суставной поверхности уменьшается нагрузка.
Замена двухстороннего коксартроза осуществляется с помощью операции – эндопротезирования. Это очень сложная операция.
Выбор протеза зависит от анатомических особенностей, возраста, пола, веса.
Протезирование осуществляется двумя способами:
- Замена только головки бедренной кости;
- Замена всех анатомических составляющих сустава.
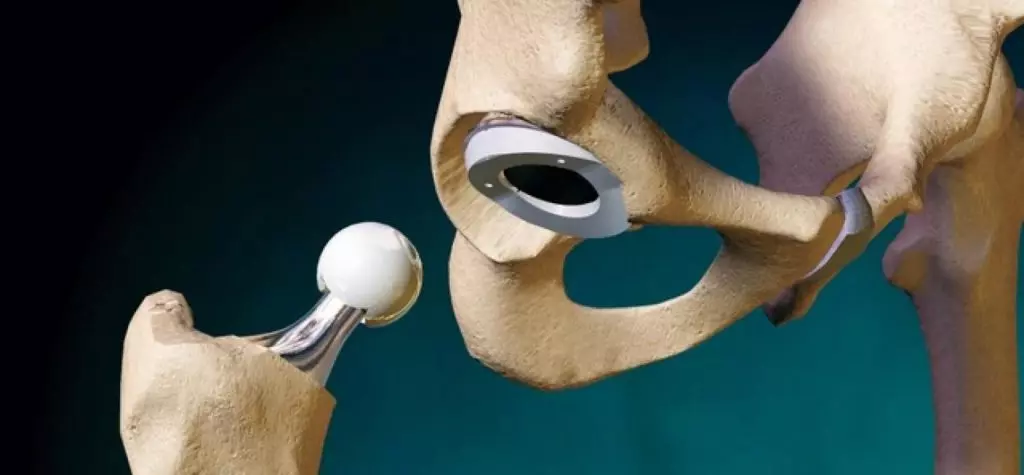
На самой последней стадии с деформацией суставного соединения требуется оперативное вмешательство
Народная медицина
Коксартроз является прогрессирующим заболеванием, приводящим к инвалидизации, поэтому при появлении первой стадии следует отдать предпочтение традиционному лечению. На последних стадиях народные рецепты не приносят эффекта.
Двухсторонний коксартроз 1 степени тазобедренного сустава лечится комбинированием традиционной медицины и втиранием в область пораженного сочленения пихтового масла, пчелиного яда.
Диетотерапия при коксартрозе
Полезными продуктами для опорно-двигательного аппарата являются:
- Фрукты (ограничение цитрусовых);
- Овощи (капуста, морковь, тыква, свекла, патиссоны, баклажаны);
- Злаковые культуры (рис, овсянка, гречка);
- Морепродукты.
Можно есть твердый сыр и кисломолочные продукты с низким содержанием жира, разрешается употребление субпродуктов в небольшом количестве. Сахар заменяется медом.
Подсолнечное масло заменяют оливковым. Отказываются от избыточного количества соли, консервов, сладкого, выпечки и жирных жареных блюд.
Правила питания:
- Оно должно быть дробным, не менее 5-6 раз в сутки.
- Овощи и фрукты есть в сыром виде, остальные продукты варить или тушить.
- При невозможности отказа от сладкого, сахар в сладостях заменяют медом, разрешены желейные конфеты и небольшое количество зефира.
- Крупы варятся до приготовления и оставляются, укутанные полотенцем, до готовности.
Профилактика
Двухсторонний коксартроз в стадии ремиссии является одним из показаний к санаторно-курортному лечению и физиопроцедурам. Они позволяют замедлить прогрессирование заболевание.
Основные процедуры:
- Грязелечение;
- Массаж;
- Магнитотерапия;
- Криотерапия;
- Лазеротерапия;
- Электрофорез.
С профилактической целью курсами принимают хондропротекторы. Физическая активность, контроль веса и диета – основные компоненты профилактики.
Больным показано плаванье, ходьба на лыжах, катание на велосипеде.
Читайте также:


