Что такое инфекционная кардиомиопатия

- Бледность кожи
- Боль в сердце
- Быстрая утомляемость
- Кашель
- Недостаточность легких
- Отечность конечностей
- Потливость
- Слабость
- Тяжесть в области сердца
- Учащенное сердцебиение
Кардиопатия – заболевание сердечно-сосудистой системы, характеризующееся различными отклонениями в физиологическом развитии тканей сердца. Как правило, недуг не имеет связи с сердечным пороком или ревматизмом. Достаточно часто болезнь можно встретить у маленьких детей или подростков, а также у пожилых людей.
Характеризуется функциональная кардиопатия болями в сердце, одышкой, которые могут длиться на протяжении нескольких дней, а затем быстро проходить.
Причины
Основными причинами того, почему развивается кардиопатия у детей и взрослых, являются:
- генетическая предрасположенность. Кардиомиоциты содержат в себе белки, которые принимают активное участие в полноценном функционировании сердца. Различные дефекты в них приводят к проблемам в работе мышечных структур. Для развития симптомов болезни необязательно болеть другим недугом, то есть, болезнь первична;
- вирус или токсин. Инфекционно-токсическая кардиопатия у детей и взрослых развивается ввиду наличия в организме вирусов, болезнетворных бактерий или грибков. При этом вирусные болезни могут не проявляться типичными для них симптомами. Патологий клапана или коронарных артерий при этом не наблюдается;
- аутоиммунные патологии. Вызвать инфекционно-токсическую разновидность болезни могут процессы уничтожения собственных клеток организма своими же антителами, а остановить процесс бывает довольно сложно;
- идиопатический фиброз. Фиброзом (кардиосклерозом) является замещение клеток мышц соединительным типом ткани. Таким образом, стенки сердца со временем не могут нормально сокращаться, так как неэластичны. Частое развитие фиброза после инфаркта позволяет отнести фиброз к вторичным причинам.
Часто при вышеперечисленных случаях лечатся только симптомы кардиопатии. Врачи могут компенсировать недостаточность сердца, однако не могут повлиять на устранение причин из-за их плохой изученности. Что касается болезней сердца, которые могут спровоцировать дисгормональную или другую формы недуга, то среди них есть гипертония, ишемическая болезнь, амилоидоз, заболевания эндокринной системы, отравления токсическими веществами, патологии соединительных тканей и ряд других болезней.
Кардиопатия в детском возрасте
Кардиопатия у детей развивается при наличии патологий при рождении – например, при поражённых клапанах или перегородке сердца. Изредка может развиваться в качестве осложнения ревматизма. Врачи делят болезнь у ребёнка на приобретённую и врождённую (чаще всего встречается вторая форма).
В зависимости от того, как именно поражена сердечная мышца, кардиопатия у детей может быть:
- застойной – развивается из-за ревматизма;
- гипертрофической – у ребёнка при этом растёт сердечная стенка в левом желудочке;
- рестриктивной – вызывается слабостью мышцы сердца;
- функциональной – функциональная кардиопатия может развиваться из-за чрезмерно больших нагрузок на нервную систему или на мышцы ребёнка при посещении спортивных секций без согласования с врачом.

Болезнь у детей может развиться при частых простудах, и тогда это – вторичная кардиопатия.
Кардиопатия представлена следующими видами и формами:
- дисгормональная. Предполагает патологию деятельности сердца, связанную с проблемами в эндокринной системе. Часто дисгормональная форма болезни проявляется у подростков, пожилых людей (чаще – женщин) или после проведения лечения гормонами. При этом у пациента обычно недостаточно половых гормонов. Заболевание носит не воспалительный характер;
- алкогольная. Алкогольная форма болезни проявляется вследствие употребления токсического вещества этанола. Он приводит к разрушению сердечных клеток, вызывая в них интоксикацию. Миокард при алкогольной форме заболевания становится рыхлым. Среди признаков алкогольной формы болезни выделяют одышку, тахикардию и отёки ног;
- метаболическая. Эта разновидность заболевания связывается как с врождёнными патологиями, так и с нарушением обмена определённых веществ (в частности, жирных кислот). Это, в свою очередь, вызывается недостатком разных ферментов (например, карнитина);
- инфекционно-токсическая. Носит название миокардит и является воспалительной формой. Развивается вследствие системных инфекций. После попадания микроорганизмов (грибка, паразитов, бактерий) в миокард, они вызывают там отёк с воспалением, который может привести к смерти клеток. На их месте образовывается соединительная ткань;
- климактерическая.Климакс вызывает такую разновидность недуга, как климактерическая кардиопатия;
- диспластическая. Кардиопатия этого типа предполагает нарушение целостности мышц сердца. Диспластическая кардиопатия нередко становится причиной прогрессирования сердечной недостаточности.
Симптоматика
В зависимости от локализации деструктивных процессов и формы болезни (например, алкогольной или метаболической), симптомы могут быть разными и включать в себя:
- общую слабость;
- быструю усталость даже при малейших нагрузках;
- ноющую боль в области сердца;
- бледность кожи;
- тахикардию;
- недостаточность лёгких (при поражении правого отдела сердца);
- отёчность конечностей;
- повышенное потоотделение;
- кашель, не сопровождающийся другими болезнями;
- тяжесть в области сердца.
Диагностика
Функциональная кардиопатия, её алкогольная, инфекционно-токсическая и другие формы могут быть диагностированы лечащим врачом следующими способами:
- осмотр и опрос пациента, где врач сможет сформировать предварительные заключения по поводу его состояния;
- ЭКГ. Там можно увидеть изменения в миокарде, проблемы с ритмом и изменения в сегментах желудочков;
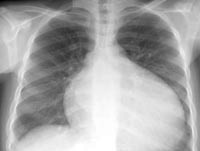
- рентген лёгких. Он выявляет застой, дилатацию и другие проблемы, которые могут указывать на инфекционно-токсический тип болезни;
- вентрикулография. Является инвазивным исследованием сердечных желудочков;
- МРТ сердечной мышцы. Предполагает сканирование органа радиоволнами;
- МСКТ. По слоям сканирует все сердечные ткани, применяется для трёхмерного воссоздания модели сердца;
- зондирование. Предполагает забор тканей из сердечной полости для исследований.
По результатам исследований назначается медикаментозное лечение.
Лечение
Если зафиксирована кардиопатия у детей, то ребёнок должен пройти процедуру интерференцтерапии. Лечение ребёнка и взрослого зависит от формы заболевания. К примеру, функциональная кардиопатия требует использования аппарата АИТ (он часто используется для лечения от болезни ребёнка в возрасте 10–15 лет).
Сегодня ввиду повышения непереносимости некоторых медикаментов разрабатываются новые методики лечения недуга. Популярность метод лечения, основанный на приёме таких средств:
- корня валерианы;
- анаприлина;
- верапамила. Он назначается, если пациент имеет выраженные симптомы брадикардии.
Некоторые случаи требуют назначения половых гормонов. Эффективность лечения алкогольной и других форм можно определить по исключению симптомов (в частности, боли). Также лечение может предусматривать назначение ингибиторов АПФ. Для каждого пациента требуется подбирать индивидуальную дозу препарата, иначе в ходе лечения может повыситься артериальное давление или возникнут другие побочные эффекты. Если пациент хочет использовать для лечения народные средства, предварительно они должны быть одобрены врачом.
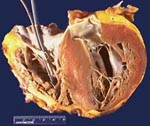
Кардиомиопатия – первичное поражение сердечной мышцы, не связанное с воспалительным, опухолевым, ишемическим генезом, типичными проявлениями которого служат кардиомегалия, прогрессирующая сердечная недостаточность и аритмии. Различают дилатационную, гипертрофическую, рестриктивную и аритмогенную кардиомиопатии. В рамках диагностики кардиомиопатии проводится ЭКГ, ЭхоКГ, рентгенография грудной клетки, МРТ и МСК сердца. При кардиомиопатиях назначается щадящий режим, медикаментозная терапия (диуретики, сердечные гликозиды, противоаритмические препараты, антикоагулянты и антиагреганты); по показаниям проводится кардиохирургическое вмешательство.
МКБ-10

Общие сведения
Поражения миокарда при ИБС, гипертонической болезни, васкулитах, симптоматических артериальных гипертензиях, диффузных болезнях соединительной ткани, миокардитах, миокардиодистрофии и других патологических состояниях (токсических, лекарственных, алкогольных воздействиях) являются вторичными и рассматриваются как специфические вторичные кардиомиопатии, вызванные основным заболеванием.

Причины
Этиология первичных кардиомиопатий на сегодняшний день до конца не изучена. Среди вероятных причин, вызывающих развитие кардиомиопатий, называют:
- вирусные инфекции, вызываемые вирусами Коксаки, простого герпеса, гриппа и др.;
- наследственную предрасположенность (генетически наследуемый дефект, обусловливающий неправильное формирование и функционирование мышечных волокон при гипертрофической кардиомиопатии);
- перенесенные миокардиты;
- поражение кардиомиоцитов токсинами и аллергенами;
- нарушения эндокринной регуляции (губительное воздействие на кардиомиоциты соматотропного гормона и катехоламинов);
- нарушения иммунной регуляции.
Классификация
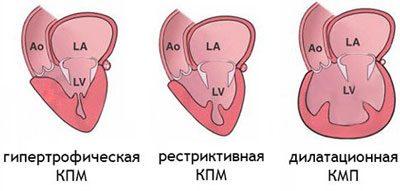
По анатомическим и функциональным изменениям миокарда различают несколько типов кардиомиопатий:
Дилатационная (застойная) кардиомиопатия
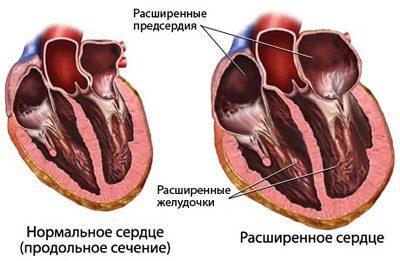
Дилатационная кардиомиопатия (ДКМП) характеризуется существенным расширением всех полостей сердца, явлениями гипертрофии и снижения сократительной способности миокарда. Признаки дилатационной кардиомиопатии проявляют себя уже в молодом возрасте – в 30-35 лет. В этиологии ДКМП предположительно играют роль инфекционные и токсические воздействия, обменные, гормональные, аутоиммунные нарушения, в 10-20% случаев кардиомиопатия носит семейный характер.
Выраженность гемодинамических расстройств при дилатационной кардиомиопатии обусловлена степенью снижения сократимости и насосной функции миокарда. Это вызывает повышение давления сначала в левых, а затем в правых полостях сердца. Клинически дилатационная кардиомиопатия проявляется признаками левожелудочковой недостаточности (одышкой, цианозом, приступами сердечной астмы и отека легкого), правожелудочковой недостаточности (акроцианозом, болями и увеличением печени, асцитом, отеками, набуханием вен шеи), сердечными болями, некупирующимися нитроглицерином, сердцебиением.
Объективно отмечается деформация грудной клетки (сердечный горб); кардиомегалия с расширением границ влево, вправо и вверх; выслушивается глухость сердечных тонов на верхушке, систолический шум (при относительной недостаточности митрального или трикуспидального клапана), ритм галопа. При дилатационной кардиомиопатии выявляются гипотония и тяжелые формы аритмий (пароксизмальная тахикардия, экстрасистолия, мерцательная аритмия, блокады).
При электрокардиографическом исследовании фиксируются гипертрофия преимущественно левого желудочка, нарушения сердечной проводимости и ритма. ЭхоКГ показывает диффузное поражение миокарда, резкую дилатацию полостей сердца и ее преобладание над гипертрофией, интактность сердечных клапанов, диастолическую дисфункцию левого желудочка. Рентгенологически при дилатационной кардиомиопатии определяется расширение границ сердца.
Гипертрофическая кардиомиопатия
Гипертрофическую кардиомиопатию (ГКМП) характеризует ограниченное или диффузное утолщение (гипертрофия) миокарда и уменьшение камер желудочков (преимущественно левого). ГКМП является наследственной патологией с аутосомно-доминантным типом наследования, чаще развивается у мужчин разного возраста.
При гипертрофической форме кардиомиопатии наблюдается симметричная или асимметричная гипертрофия мышечного слоя желудочка. Асимметричная гипертрофия характеризуется преобладающим утолщением межжелудочковой перегородки, симметричная ГКМП - равномерным утолщением стенок желудочка.
По признаку наличия обструкции желудочков различают 2 формы гипертрофической кардиомиопатии – обструктивную и необструктивную. При обструктивной кардиомиопатии (субаортальном стенозе) нарушается отток крови из полости левого желудочка, при необструктивной ГКМП стенозирование путей оттока отсутствует.
Специфическими проявлениями гипертрофической кардиомиопатии служат симптомы аортального стеноза: кардиалгия, приступы головокружения, слабость, обмороки, сердцебиение, одышка, бледность. В более поздние сроки присоединяются явления застойной сердечной недостаточности.
Перкуссионно определяется увеличение сердца (больше влево), аускультативно – глухие тоны сердца, систолические шумы в III-IV межреберье и в области верхушки, аритмии. Определяется смещение сердечного толчка вниз и влево, малый и замедленный пульс на периферии. Изменения на ЭКГ при гипертрофической кардиомиопатии выражаются в гипертрофии миокарда преимущественно левых отделов сердца, инверсии зубца Т, регистрации патологического зубца Q.
Из неинвазивных диагностических методик при ГКМП наиболее информативна эхокардиография, которая выявляет уменьшение размеров полостей сердца, утолщение и плохую подвижность межжелудочковой перегородки (при обструктивной кардиомиопатии), снижение сократительной деятельности миокарда, аномальный систолический пролапс створки митрального клапана.
Рестриктивная кардиомиопатия
Рестриктивная кардиомиопатия (РКМП) – редко встречающееся поражение миокарда, протекающее обычно с заинтересованностью эндокарда (фиброзированием), неадекватным диастолическим расслаблением желудочков и нарушением сердечной гемодинамики при сохраненной сократительной способности миокарда и отсутствии его выраженной гипертрофии.
В развитии РКМП большая роль отводится выраженной эозинофилии, оказывающей токсическое действие на кардиомиоциты. При рестриктивной кардиомиопатии происходит утолщение эндокарда и инфильтративные, некротические, фиброзные изменения в миокарде. Развитие РКМП проходит 3 стадии:
- I стадия — некротическая – характеризуется выраженной эозинофильной инфильтрацией миокарда и развитием коронарита и миокардита;
- II стадия — тромботическая - проявляется гипертрофией эндокарда, пристеночными фибринозными наложениями в полостях сердца, сосудистым тромбозом миокарда;
- III стадия — фибротическая – характеризуется распространенным интрамуральным фиброзом миокарда и неспецифическим облитерирующим эндартериитом венечных артерий.
Рестриктивная кардиомиопатия может протекать по двум типам: облитерирующему (с фиброзированием и облитерацией полости желудочка) и диффузному (без облитерации). При рестриктивной кардиомиопатии отмечаются явления тяжелой, быстро прогрессирующей застойной недостаточности кровообращения: выраженная одышка, слабость при незначительных физических усилиях, нарастающие отеки, асцит, гепатомегалия, набухание вен шеи.
В размерах сердце обычно не увеличено, при аускультации выслушивается ритм галопа. На ЭКГ регистрируются мерцание предсердий, желудочковые аритмии, может определяться снижение ST-сегмента с инверсией зубца Т. Рентгенологически отмечаются явления венозного застоя в легких, несколько увеличенные или неизмененные размеры сердца. Эхоскопическая картина отражает недостаточность трикуспидального и митрального клапанов, уменьшение размеров облитерированной полости желудочка, нарушение насосной и диастолической функции сердца. В крови отмечается эозинофилия.
Аритмогенная правожелудочковая кардиомиопатия
Развитие аритмогенной кардиомиопатии правого желудочка (АКПЖ) характеризует прогрессирующее замещение кардиомиоцитов правого желудочка фиброзной или жировой тканью, сопровождающееся различными нарушениями желудочкового ритма, в т. ч. фибрилляцией желудочков. Заболевание редкое и малоизученное, в качестве возможных этиологических факторов называют наследственность, апоптоз, вирусные и химические агенты.
Аритмогенная кардиомиопатия может развиваться уже в подростковом или юношеском периоде и проявляется сердцебиением, пароксизмальной тахикардией, головокружением или обмороками. В дальнейшем опасно развитие жизнеугрожающих видов аритмий: желудочковой экстрасистолии или тахикардии, эпизодов фибрилляции желудочков, предсердных тахиаритмий, мерцания или трепетания предсердий.
При аритмогенной кардиомиопатии морфометрические параметры сердца не изменены. При эхокардиографии визуализируется умеренное расширение правого желудочка, дискинезия и локальное выпячивание верхушки или нижней стенки сердца. Методом МРТ выявляются структурные изменения миокарда: локальное истончение стенки миокарда, аневризмы.
Осложнения
При всех видах кардиомиопатий прогрессирует сердечная недостаточность, возможно развитие артериальных и легочных тромбоэмболий, нарушений проводимости сердца, тяжелых аритмий (мерцательной аритмии, желудочковой экстрасистолии, пароксизмальной тахикардии), синдрома внезапной сердечной смерти.
Диагностика
При диагностике кардиомиопатий учитывают клиническую картину заболевания и данные дополнительных инструментальных методов. На ЭКГ обычно фиксируются признаки гипертрофии миокарда, различные формы нарушений ритма и проводимости, изменения ST-сегмента желудочкового комплекса. При рентгенографии легких можно выявить дилатацию, гипертрофию миокарда, застойные явления в легких.
Особенно информативны при кардиомиопатиях данные ЭхоКГ, определяющие дисфункцию и гипертрофию миокарда, ее выраженность и ведущий патофизиологический механизм (диастолическая или систолическая недостаточность). По показаниям возможно проведение инвазивного обследования – вентрикулографии. Современными методами визуализации всех отделов сердца являются МРТ сердца и МСКТ. Зондирование полостей сердца позволяет произвести забор кардиобиоптатов из полостей сердца для морфологического исследования.

Лечение кардиомиопатий
Специфическая терапия кардиомиопатий отсутствует, поэтому все лечебные мероприятия имеют целью предотвращение несовместимых с жизнью осложнений. Лечение кардиомиопатий в стабильной фазе амбулаторное, при участии кардиолога; периодическая плановая госпитализация в отделение кардиологии показана пациентам с тяжелой сердечной недостаточностью, экстренная – в случаях развития некупируемых пароксизмов тахикардии, желудочковой экстрасистолии, мерцательной аритмии, тромбоэмболий, отека легких.
Пациентам с кардиомиопатиями необходимо изменение образа жизни:
- снижение физической активности
- соблюдение диеты с ограниченным потреблением животных жиров и соли
- исключение вредных окружающих факторов и привычек.
Эти мероприятия существенно снижают нагрузку на сердечную мышцу и замедляют прогрессирование сердечной недостаточности.
При кардиомиопатиях целесообразно назначение медикаментозной терапии:
- диуретиков для уменьшения легочного и системного венозного застоя
- сердечных гликозидов при нарушениях сократимости и насосной функции миокарда
- противоаритмических препаратов для коррекции сердечного ритма
- антикоагулянтов и антиагрегантов для предотвращения тромбоэмболических осложнений.
В исключительно тяжелых случаях проводят хирургическое лечение кардиомиопатий: септальную миотомию (резекцию гипертрофированного участка межжелудочковой перегородки) с протезированием митрального клапана либо трансплантацию сердца.
Прогноз
В отношении прогноза течение кардиомиопатий крайне неблагоприятно: сердечная недостаточность неуклонно прогрессирует, велика вероятность аритмических, тромбоэмболических осложнений и внезапной смерти. После диагностики дилатационной кардиомиопатии 5-летняя выживаемость составляет 30%. При планомерном лечении возможна стабилизация состояния на неопределенный срок. Наблюдаются случаи, превышающие 10-летнюю выживаемость пациентов, после проведения операций трансплантации сердца.
Хирургическое лечение субаортального стеноза при гипертрофической кардиомиопатии хотя и дает несомненный положительный результат, но сопряжено с высоким риском гибели пациента во время или вскоре после операции (умирает каждый 6-ой прооперированный). Женщинам, больным кардиомиопатиями, следует воздержаться от беременности ввиду высокой вероятности материнской смертности. Меры по специфической профилактике кардиомиопатий не разработаны.

Токсическая кардиомиопатия – это патология миокарда, при которой происходят анатомические и функциональные изменения сердечной мышцы. При этом коронарные сосуды (артерии и вены, питающие сердце) не подвергаются поражению. Без структурных изменений остаются клапаны желудочков и предсердий, артериальное давление не повышается.
Болезнь носит воспалительный характер. Развивается у пациентов независимо от их пола и возраста. При обследовании на ЭКГ обнаруживаются изменения сердечных ритмов, которые указывают на стремительное развитие недостаточности кровообращения. В следствие декомпенсаторного механизма сердце увеличивается в размерах.
Причины токсического поражения сердечной мышцы
Токсическая кардиомиопатия развивается из-за воздействия отравляющих веществ. Химические элементы, способные привести к заболеванию:
При хроническом алкоголизме длительное воздействие этанола на сердечную мышцу также способствует развитию патологии.
Существует ряд инфекционных болезней, в результате которых поражается миокард. Как правило, признаки кардиомиопатии проявляются через несколько месяцев или лет после перенесенной болезни:
- туберкулез;
- сифилис;
- дифтерия;
- брюшной и сыпной тиф;
- скарлатина;
- паразитарные инвазии.
Также заболевание развивается у людей с наркотической зависимостью, при длительном лечении фармакологическими препаратами. Есть сведения о том, что кардиомиопатия может появиться из-за хронического дефицита витаминов группы В.
В некоторых случаях причиной болезни может выступить увеличение выработки в организме катехоламинов – медиаторов, биологически активных веществ (серотонин, адреналин, норадреналин, дофамин).
К причинам заболевания относят воспалительные процессы в организме беременной женщины. В результате влияния инфекционного агента при рождении у ребенка диагностируется врожденная кардиомиопатия.
Механизм развития болезни
Вследствие нарушений обменных процессов в миокарде происходит увеличение камер сердца (желудочки и предсердия). Сама сердечная мышца гипертрофируется и увеличивается в размерах. Если в норме масса сердца составляет от 250 до 500 г, то при кардиомиопатии его вес может увеличиваться до 1 кг.
Также утолщается эндокард – оболочка, которая выстилает камеры сердца изнутри. В миокарде наблюдаются фиброзные очаги.
Кардиомиоциты (клетки миокарда) приобретают неправильную форму, становятся неравномерными. Происходит очаговое замещение мышечной ткани на жировую. Фиксируется внутриклеточный отек. Поперечная исчерченность миокарда сглаживается.
Признаки проявления токсической кардиомиопатии
Для патологии характерно хроническое нарушение кровообращения. Это выражается такими жалобами со стороны пациентов:
- быстрая утомляемость даже при незначительных физических нагрузках;
- снижение работоспособности;
- одышка при ходьбе и в состоянии покоя;
- приступы удушья, схожие с сердечной астмой.
Из объективных признаков у больных наблюдается акроцианоз (синий оттенок кожи). Одышка усиливается, если человек принимает горизонтальное положение (лежа). Поэтому пациенты вынуждены постоянно находиться в сидячем положении, с высоко поднятым головным отделом на функциональной кровати.
При незначительных движениях набухают шейные вены. Из-за нарушенного кровообращения жидкость недостаточно выводится из организма. Поэтому у больных часто отекают нижние конечности. В тяжелых и запущенных случаях развивается асцит – скопление жидкости в брюшной полости. Печень увеличена, периодические или постоянные боли в правом подреберье.
Тотальное неполноценное кровообращение при прослушивании сердца определяется такими симптомами:
- тоны сердца глухие;
- ритмы по типу галопа;
- систолический шум.
У пациентов обнаруживается основной признак хронических сердечных изменений – кардиомегалия. Это изменение всех параметров сердца – веса, объема, размеров, проекции в грудной клетке.
Все больные с токсической кардиомиопатией страдают кахексией – крайне тяжелое истощение организма, которое характеризуется такими симптомами:
- болезненная, неестественная худоба;
- снижение индекса массы тела – несоответствие роста и веса;
- замедленные физиологические процессы в организме;
- общая слабость, апатия;
- психические изменения – эмоциональная неустойчивость, частые депрессии, нарушение сознания.
Симптомы заболевания у детей

Инфекционно-токсическая кардиопатия у детей развивается как осложнение в результате перенесенной острой инфекционной болезни.
Причины развития кардиомиопатии в детском возрасте:
- Генерализованные инфекции – паротит, энцефалит, полиомиелит.
- Септические процессы в организме.
- Хронические заболевания с частыми обострениями и рецидивами – синуситы, тонзиллиты.
- Туберкулез.
У маленьких детей заболевание может возникнуть в результате кислородной недостаточности и нарушении обмена веществ при вирусных инфекциях.
Из-за плохого кровообращения кожные покровы бледные. Дети апатичные, вялые, неактивные. Младенцы могут отставать в физическом развитии от своих сверстников. Сердцебиение учащенное, выраженность вен шеи и лица. Артериальное давление снижено. Пульс на локтевой или подключичной вене прощупывается слабо. Количество вырабатываемой мочи в сутки уменьшено.
У малышей часто развивается коллапс – внезапное и стремительное развитие сердечно-сосудистой недостаточности, которая приводит к потере сознания. Ее предшествующие признаки:
- холодная и влажная кожа на ощупь, мраморного цвета;
- похолодание рук и ног из-за оттока крови;
- резкая слабость;
- высокая частота сердечных сокращений;
- озноб, снижение температуры тела;
- вялая реакция зрачков на свет.
У малышей потере сознания предшествуют тремор пальцев, судороги конечностей и тела. Симптомы поражения сердечной мышцы – боли в грудной клетке.
Диагностика кардиомиопатии
В обязательном порядке назначают лабораторные исследование крови и мочи.
В общем анализе крови нет изменений до тех пор, пока не появятся воспалительные осложнения и образования микроскопических тромбов. Только в этом случае изменяются показатели креатинина, электролитов, тромбиновое время.
По показаниям проводят биохимическое исследование крови. Рассматривают мочевину, гормоны и белок.
Инструментальные методы диагностики:
- ЭКГ – электрокардиограмма 1-2 раза в сутки. Обнаруживается нарушение проводимости и ритмов сердца. В результатах исследования не должно быть ишемии миокарда (уменьшение кровоснабжения).
- Рентген всех органов грудной клетки. Помогает определить застой венозной крови в малом круге кровообращения, соотношение размеров и границ сердца по отношению к грудной клетке.
- Коронарография – обследование коронарных сосудов, назначают с целью подтверждения или исключения ишемической болезни сердца.
- Радионуклидная вентрикулография – оценивают функциональность сердца и сократительную способность миокарда.
Также пациентам назначают эндомиокардиальную биопсию. Это метод позволяет дать точную морфологическую оценку состоянию тканей сердца. Показания к процедуре:
- прогрессирующая сердечно-сосудистая недостаточность, причину которой не удается установить;
- кардиомиопатия невыясненной этиологии;
- нарушение ритма сердца;
- токсическое разрушение миокарда;
- поражение сердца после длительного лечения цитостатиками – препараты для химиотерапии.
При дифференциальной диагностике важно исключить такие патологии: ИБС (ишемическая болезнь сердца), гипертонию, пороки сердца врожденные и приобретенные, хронический алкоголизм, перикардит, ревматизм.
Лечение токсической кардиомиопатии
Пациентам настоятельно рекомендуют ограничить любые физические нагрузки. Также следует уменьшить количество потребляемой соли в сутки. Медикаментозное лечение комплексное и включает несколько направлений.
Для снижения отеков, улучшение работы почек и выведения скопившейся жидкости в организме назначают диуретики – фуросемид, гидрохлортиазид, этакриновая кислота, спиронолактон (сохраняет калий в организме).
Независимо от стадии сердечной недостаточности всем пациентам назначают ингибиторы АПФ. Это препараты, которые назначают для лечения недостаточности сердца и почек – карведилол, метопролол, бисопролол, надолол, тимолол, небиволол.
Периферические вазодилататоры – препараты, воздействующие на кровоток в мелких сосудах (артериолах и венулах).
- нитроглицерин;
- нитропрусид;
- ниацин;
- вазонит;
- агапурин;
- пентоксифиллин.
Для профилактики и купирования сгущения крови и образования тромбов пациентам назначают непрямые антикоагулянты – синкумар, варфарин, фенилин, дикумарин.
Критерии успешного лечения пациентов:
- Снижение или исчезновение субъективных признаков сердечно-сосудистой недостаточности – проходит одышка и приступы удушья, повышается физическая активность, устраняются симптомы избытка жидкости в организме.
- Значительно улучшается качество жизни больного.
- Сокращается число последующих госпитализаций.
Кардиомиопатия – это тяжелое заболевание, которое часто дает осложнения. У людей развивается стойкая сердечная недостаточность, нарушается функция клапанов. Появляется аритмия и постоянные отеки ног.
Факторы риска внезапной смерти:
- возраст до 16 лет;
- наследственная предрасположенность (случаи внезапной смерти были в семье);
- резкое изменение артериального давления при нагрузках;
- частые обмороки.
Читайте также:


