Что такое остеомиелит носа
Девочка 14 лет поступила в клинику с субфебрильной температурой, отечностью в области переносицы, жалобами на головные боли. Болеет около месяца, ранее наблюдалась еще и светобоязнь. Учитывая клинику и данные КТ, хирургами было принято решение о проведении операции – санации решетчатой кости , доступ выбрали в области корня носа. На операции были получены грануляции, гноя не было. После операции было улучшение, но сейчас идет ухудшение, появились головные боли, боли в суставах, вялость, появилась опять отечность в области переносицы, лихорадит к вечеру до 38,5. Провели 3 курса антибиотиков! Общая продолжительность болезни около 3 недель….


вроде наблюдается восстановление костей носа, но остеомиелит ли это? Остеомиелит костей носа довольно редкое заболевание и почему только отечность переносицы?
- Login to post comments
мн-да. комментариев нет. в понедельник будем собирать консилиум. ЛОР врачи говорят, что это бывает, от этмоидита, но течение очень странное. может какое-то системное заболевание?
- Login to post comments
Да, системное хочется исключить. Другие "зацепки" поискать.. Остеомиелит => этмоидит или этмоидит => остеомиелит? Или замкнутый круг?
- Login to post comments
Действительно, дело темное. Может быть дело в том, что это не бактериальная инфекция? Поэтому антибиотики и не сработали. Туберкулез, грибы (аспергиллез, например), еще какая-нибудь экзотика.
- Login to post comments
Дима, залей пожалуйста DICOM. Подозреваю что здесь во всем виноваты синусы.
- Login to post comments
Подозреваю что здесь во всем виноваты синусы.
Может и виноваты, но
На операции были получены грануляции, гноя не было.
это наводит на мысь о системном поражении.
- Login to post comments
Вот все DICOM файлы по больной
- Login to post comments
- Login to post comments
А вот это уже настораживает в плане Вегенера или схожих заболеваний типа гангренозной гранулёмы Стюарта. Эти заболевания как правило манифестируют после проведённых операций в полости носа. Типичный анамнез: конхотомия-перегородка-гайморо или этмоидотомия - а далее непонятные некротические процессы в кости, которые почти не удаётся остановить. Диагноз в этих случаях сложен, но не невозможен. Покажите пациентку окулисту, с вопросом о наличии гранулематозного конъюнктивита или иридоциклита, иногда начальная стадия "дегенерации макулы". Если конечно есть возможность, то следует определить титр антител против ядерной ДНК, цитоплазменной РНК, антимитохондриальные антитела и самое специфическое-антитела против гладкой мускулатуры сосудов (анти-ангиофибробласты). Если эти тесты покажут повышенные титры, то диагноз на 90% подтверждён. Кстати гистологию нужно многократно повторять из разных мест некроза. Очень часто на исследования посылаются участки взятые из очага перифокального фоспаления рядом с "диагностически ценной гранулёмой"
- Login to post comments
Давайте подумаем насчёт варианта гранулематоза Вегенера:
. Nasal cavity and paranasal sinuses
Non-specific mucosal thickening or antral opacifica- tion are typical early features, followed by nasal septal thinning and granulomatous ulcerated change. Bony destruction is also frequently demonstrated on CT (Figures 9 and 10) including a necrosed nasal septum (saddle nose deformity), though the sinuses may atrophy and the maxillary bone progressively ossify [9]. On MRI, granulomatous tissue varies in signal with the stage of inflammation. In the early phase of inflammation non- specific T2 weighted signal hyperintensity is present, but as granulomatous transformation progresses, granulo- mata appear hypointense.
.jpg)
.jpg)
Для острого периода характерно наличие узлового образования слизистых, усиливающиеся при контрастировании, иногда с некрозом в центре. При запущенных формах, характерным является некроз и деструкция перегородки носа. Остальные проявления как правило не очень специфичны, и могут встречаться при многих заболеваниях пазух и полости носа.
Самая основная причина развития заболевания – невылеченные зубы
Существует несколько разновидностей остеомиелита челюсти. Но чаще всего возникает тот, который представлен на фото. Его название – одонтогенный остеомиелит. Наиболее распространенная локализация – нижняя челюсть. При одонтогенный форме инфекция проникает в кость через твердые и мягкие ткани пародонта и через разрушенные зубы. Причем, как через те зубы, которые еще можно вылечить, но человек запустил этот процесс и не посетил стоматолога вовремя. Так и через гнилые и даже депульпированные единицы, которые уже нечувствительны, являются нежизнеспособными и не подлежат восстановлению, т.е. когда показано их удаление.
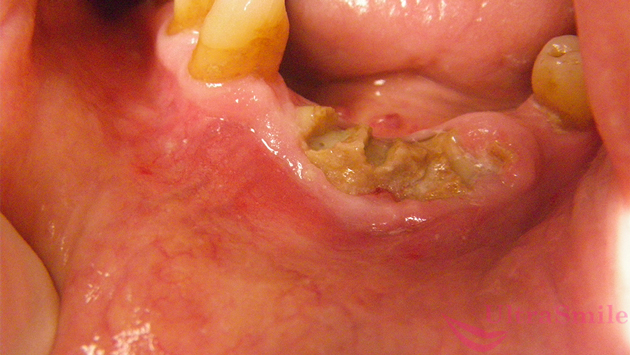
На фото изображен одонтогенный остеомиелит
Разрушенные зубы – это врата для инфекции, которая может проникнуть сначала в более глубокие ткани челюстной системы, а потом и распространиться по всему организму.
Остеомиелит может возникнуть, когда его совсем не ждешь…
Еще одна форма остеомиелита – травматический. Он возникает как осложнение после перелома челюсти, удар, падение, повреждение слизистой оболочки носа или рта.
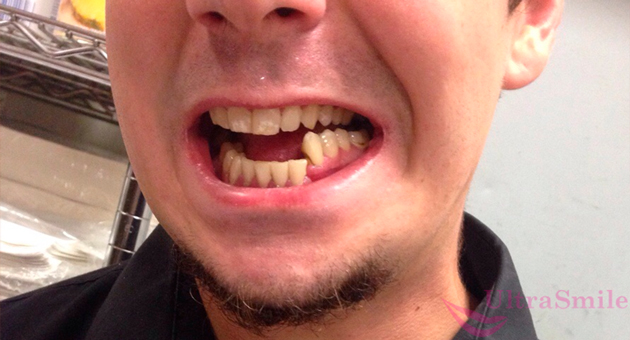
Перелом челюсти может стать причиной проблемы
B/N, отзыв со стоматологического портала gidpozubam.ru
Гематогенный остеомиелит чаще встречается у детей, и очень опасен
Гематогенная форма патологии чаще всего диагностируется у детей. Причинами заноса инфекции в кровь могут выступать пупочная инфекция, отит, поражения и гнойнички на коже. Заболевание очень опасно своими последствиями для малышей, причем, чем меньше ребенок, тем больше последствий, а развиться оно может уже на 2-8-й неделе жизни.
Такое заболевание, как остеомиелит, требует дифференциальной диагностики от периостита и периодонтита, челюстной кисты и рака челюсти.
Гематогенный остеомиелит челюсти способен поражать сразу несколько костей лицевого скелета. Также заболевание может давать свои плоды даже спустя время после излечения от него. Проявляется в гипоплазии эмали постоянных зубов, нарушении срока их прорезывания или же вообще отсутствия прорезывания и полной адентии вследствие гибели зачатков постоянных единиц. Ребенок может обрести комплекс проблем, связанный с задержкой роста челюстного скелета, патологии прикуса, анкилоз ВЧНС (ограничение функциональности и подвижности челюсти), деформации лица.
Заболевание приходится очень долго лечить
- острая: характеризуется болями во всем теле, повышением температуры до 39-40 градусов, ознобом, обширным отеком мягких тканей, подвижностью одного или нескольких зубов, расположенных в зоне воспалительного процесса, ухудшением показателей крови, выделением гноя из-под десны. Эта стадия может протекать до 10-12 дней подряд и лечится она только в стационарных условиях,
- подострая: характерные признаки острого течения патологии идут на спад, состояние пациента улучшается, но дает о себе знать деструкция костной ткани в области воспаления, и состояние общего недомогания сопровождает пациента еще около месяца,
- хроническая: это самая длительная по времени и последняя стадия развития заболевания, которая может занять от 6 месяцев до нескольких лет. При наблюдении пациента в хронической стадии всегда отмечаются визуальные изменения формы лица, их асимметрия, т.е. внешне лицо выглядит непривлекательно, а человек нередко нуждается в пластике. При осмотре полости рта выявляются свищевые ходы, через которые идет гнойное отделяемое. При хроническом деструктивном остеомиелите пациента могут ждать новые неприятности, например, может переломиться челюсть. Также в этот период времени начинают отделяться отмершие участки костной ткани.
Врачи подмечают, что в последние годы растет число форм заболевания, которое протекает без острой стадии. Поэтому те люди, которые не проходят профилактических осмотров у стоматологов, имеют все риски не сразу заметить патологии и не начать своевременного лечения
Комплекс лечебных мероприятий для того, чтобы избавиться от остеомиелита челюсти, также никому не покажется простым и приятным: удаление пораженных зубов, шинирование расшатавшихся, хирургическое вскрытие, удаление и дренирование гнойников, флегмон и абсцессов, антибиотикотерапия и физиопроцедуры. Далее в хронической стадии, когда состояние пациента стабилизировано и устойчиво, обязательно проводится хирургическое удаление отмерших участков кости при помощи такой процедуры, как секвестрэктомия. Далее требуется провести восстановление дефектов челюсти и отсутствующих зубов.
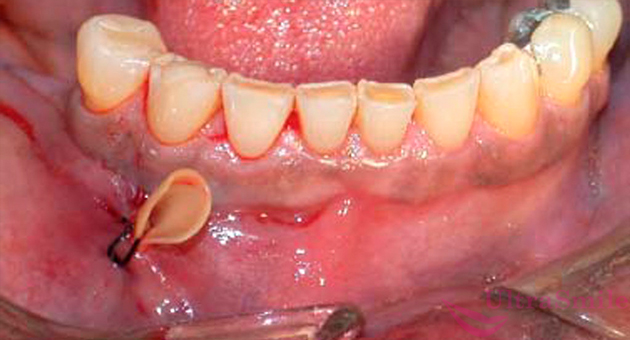
На фото показан установленный дренаж
Заболевание имеет серьезные осложнения
Прежде всего после остеомиелита на лице появляются серьезные косметические дефекты, которые порой сложно исправить без пластических операций. Также нарушается функциональность челюстно-лицевого аппарата, человек теряет зубы. Но все перечисленное – лишь отдаленные последствия, осознание которых настигнет пациента только после завершения лечебного курса и стабилизации общего состояния здоровья.
Остеомиелит верхней челюсти нередко осложняется гнойным гайморитом и гнойными выделениями из носа, а также тромбофлебитом лицевой вены. Нижней – симптомом Венсана (потеря чувствительности нижнечелюстного и подбородочного нерва вследствие распространения на тройничную ветвь нерва).
Во время лечения заболевание может осложняться интоксикацией организма, флегмоной, развитием абсцесса, тризмом и переломом челюсти, образованием ложных суставов, флебитом вен, лимфаденитом, остеопорозом. В 28% случаев происходит нарушение функции почек и сердца.
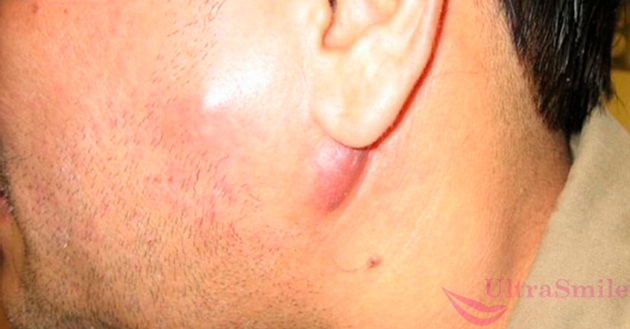
На фото показан подчелюстной лимфаденит
При неблагоприятном течении заболевания, при несвоевременном обращении к врачу, у человека может развиться менингит, легочная недостаточность, септический шок, абсцесс мозга и сепсис, приводящие к летальному исходу. При этом летальный исход по данным некоторых исследователей случается в 10% случаев у взрослых и в 30% случаев у детей, если вовремя не начато было лечение.
Профилактика остеомиелита – это совсем не сложно
Страшное заболевание, согласны с этим? Но самое главное, чтобы с ним никогда не сталкиваться, стоматологи и хирурги советуют придерживаться простых правил: вовремя лечить кариес и пульпит, удалять разрушенные зубы, которые уже нельзя восстановить, проходить профилактические осмотры и санацию полости рта. Также нужно поддерживать высокий уровень иммунитета и своевременно реагировать на сигналы организма, не запускать ОРВИ и ОРЗ, избегать ситуаций, связанных с травмами челюстно-лицевой области. Как считаете – это сложно? Ответы ждем в комментариях!
Notice: Undefined variable: post_id in /home/c/ch75405/public_html/wp-content/themes/UltraSmile/single-item.php on line 45
Notice: Undefined variable: full in /home/c/ch75405/public_html/wp-content/themes/UltraSmile/single-item.php on line 46

Что такое остеомиелит?
Остеомиелит представляет собой инфекцию кости, чаще всего вызываемую бактериями, реже другими типами патогенных микроорганизмов, часто достигающих кости через кровь. Остеомиелит может быть острым или хроническим и определяется как таковой в первую очередь на основании патологической картины ткани, а не продолжительности инфекции. Наиболее распространенной причиной остеомиелита, острого или хронического, является золотистый стафилококк как у детей, так и у взрослых.
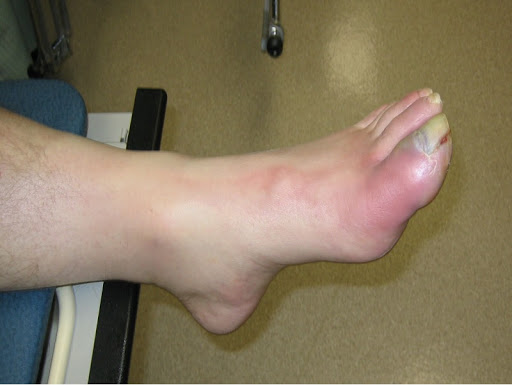
При инфицировании костной ткани часто развивается отек ее мягкой внутренней части (костного мозга). Отекшая внутренняя часть начинает давить на твердую внешнюю стенку кости, приводя к передавливанию кровеносных сосудов костного мозга, в результате чего приток крови к кости снижается или прекращается.
Без достаточного поступления крови возможно отмирание участков костной ткани. Инфекции таких отмерших участков костной ткани сложны в лечении, поскольку в эти участки не проникают естественные клетки организма, специализирующиеся на защите от инфекций, а также антибиотики.
Инфекция также может распространиться за пределы кости и привести к образованию гнойных скоплений (абсцессов) в близлежащих мягких тканях, например, мышечной ткани. Абсцессы иногда самостоятельно прорываются через кожу.
Классификация
Существует два типа остеомиелита, которые более дифференцированы по отношению к профилю, представленному костной тканью, чем по продолжительности самой инфекции:
- Острый остеомиелит, связанный с воспалительными изменениями костей, вызванными патогенными бактериями, симптомы которых обычно появляются через две недели после заражения.
- Хронический остеомиелит представляет собой некроз кости, то есть гибель части костной ткани.
Дальнейшие классификации остеомиелита основаны на предполагаемом механизме инфицирования: например, если он передается через кровь или в результате прямого проникновения бактерий в кость вследствие инфицирования прилегающих мягких тканей или открытой раны.
Причины остеомиелита
Остеомиелит вызывается различными инфекционными агентами. Когда костный мозг (мягкая ткань внутри кости) заражается, он набухает и оказывает давление на кровеносные сосуды в кости, вызывая их разрушение. Найденные микроорганизмы различаются в зависимости от возраста пациентов:
- Бактерии золотистого стафилококка (Staphylococcus aureus) являются наиболее частой причиной острого и хронического остеомиелита у взрослых и детей.
- Стрептококк группы А (пневмококк и К. kingae) являются другими двумя наиболее распространенными патогенными микроорганизмами у детей.
- Стрептококковые инфекции группы В встречаются в основном у новорожденных.
- У взрослых золотистый стафилококк является наиболее распространенным патогеном в кости, связанным с протезными инфекциями.
- Другие возможные микроорганизмы: Staphylococcus epidermidis, Pseudomonas aeroginosa, Serratia marcescens и Escherichia coli.
- Кроме того, грибковые и микобактериальные инфекции также были зарегистрированы у пациентов с остеомиелитом, но они остаются редкими и обычно встречаются у пациентов с нарушенной иммунной функцией (иммунодефицит).
- Есть редкие случаи паразитарной инфекции (эхинококкоз).
- В контексте травмы инфекция очень часто связана с несколькими микроорганизмами.
Механизм действия, который вызывает хронический остеомиелит, заключается в следующем: бактерии прилипают к кости и образуют биопленку, в которой они становятся менее чувствительными не только к иммунной системе пациента, но и к антибиотикам.
Золотистый стафилококк часто поражает госпитализированных людей, поэтому это называется внутрибольничной инфекций — микробом, который поражает больного в результате его госпитализации или посещения лечебного учреждения. Таким образом, инфекция золотистого стафилококка может заражать человека во время установки катетера, протеза или зонда.
Люди, наиболее подверженные риску острого остеомиелита, — это дети, которые чаще поражаются из-за роста областей длинных костей, которые сильно васкуляризируются и подвержены даже незначительным травмам. Более половины случаев острого гематогенного (переносимого с кровью) остеомиелита у детей приходится на пациентов в возрасте до пяти лет. Напротив, хронический остеомиелит у детей встречается очень редко.
Факторами риска, а именно предрасположенностью к остеомиелиту, являются в основном:
- диабет 2 типа;
- заболевание периферических сосудов.
По мере прогрессирования этих состояний заболеваемость хроническим остеомиелитом среди населения увеличивается.
Симптомы остеомиелита
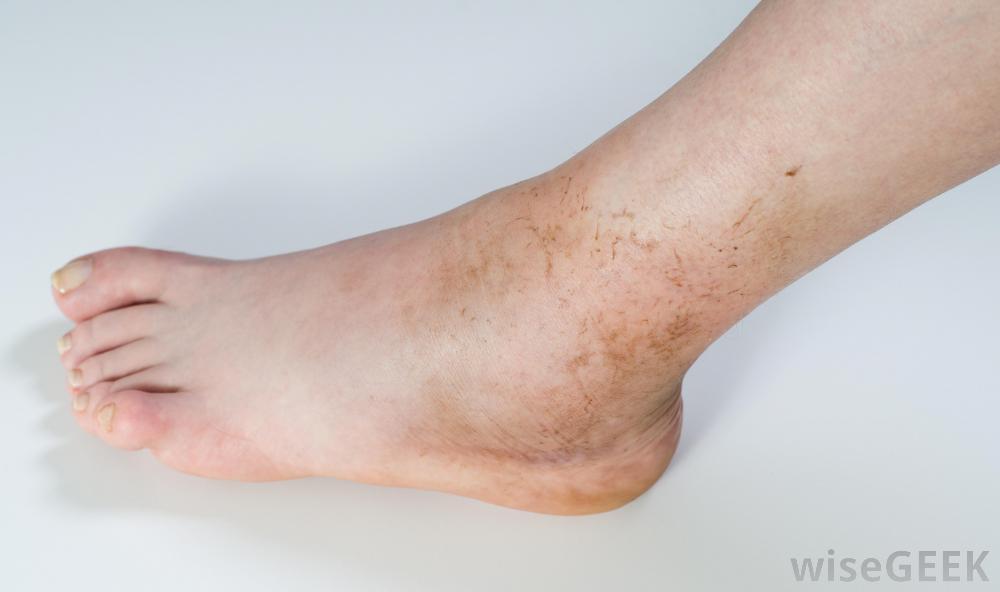
Симптомы острого остеомиелита:
- лихорадка (высокая температура);
- раздражительность;
- местная эритема (покраснение);
- отек;
- чувствительность зараженной кости.
Симптомы хронического остеомиелита:
- часто вторичный по отношению к открытым переломам;
- хроническая боль;
- плохое заживление ран;
- общее недомогание;
- иногда жар.
Симптомы остеомиелита могут быть неспецифичными, и их трудно распознать. Идентификация рассматриваемой бактериальной инфекции не всегда проста, поскольку посевы крови, позволяющие обнаружить их, оказываются положительными только в половине случаев.
Осложнения
Основные осложнения остеомиелита включают:
- Смерть кости (остеонекроз). Инфекция кости может препятствовать циркуляции крови внутри кости, что приводит к ее смерти. Для того чтобы антибиотики помогли, необходимо хирургически удалить отмершие части кости.
- Септический артрит. Иногда инфекция в костях может распространиться на близлежащие суставы.
- Плохой рост. Если остеомиелит возникает в мягких тканях, называемых ростовыми пластинами, на любом конце длинных костей рук или ног, это может повлиять на нормальный рост костей и суставов детей.
- Рак кожи. Если при остеомиелите образовалась открытая рана, которая выделяет гной, существует высокая вероятность того, что на окружающей коже появится плоскоклеточный рак.
Диагностика
Остеомиелит можно заподозрить на основании симптомов и по результатам медицинского осмотра. Например, врачи могут подозревать остеомиелит у больного со стойкой болью в определенном участке кости, сопровождающейся или не сопровождающейся лихорадкой, предъявляющего жалобы на практически постоянную усталость.
Если врачи подозревают остеомиелит, они проводят анализы крови для выявления воспаления, определяя один из следующих показателей:
- скорость оседания эритроцитов (СОЭ — анализ, который заключается в измерении скорости, с которой эритроциты оседают на дно пробирки с кровью);
- уровень С-реактивного белка (белок, циркулирующий в крови, резко повышается в случае воспаления).
Повышенные показатели СОЭ и уровня С-реактивного белка обычно указывают на наличие воспаления. Кроме того, в результатах анализа крови часто выявляют повышение количества лейкоцитов. Однако для диагностики остеомиелита результатов таких анализов крови недостаточно, хотя результаты в пределах нормы, говорящие о незначительном воспалении или полном его отсутствии, снижают вероятность остеомиелита.
Рентген позволяет обнаружить характерные признаки остеомиелита, но в ряде случаев это возможно только спустя 2–4 недели после появления первых симптомов.
В случае сомнительных результатов рентгенологического исследования или тяжелых симптомов проводится компьютерная томография (КТ) или магнитно-резонансная томография (МРТ). С помощью КТ и МРТ можно определить инфицированные участки или суставы и обнаружить инфекцию соседних тканей, например, абсцессы.
Для диагностики инфекции кости и определения микроорганизмов-возбудителей врачи могут взять на анализ образцы крови, гноя, синовиальной жидкости или самой костной ткани. Как правило, при остеомиелите позвоночника образцы костной ткани извлекают с помощью иглы или в ходе хирургического вмешательства.
Лечение остеомиелита
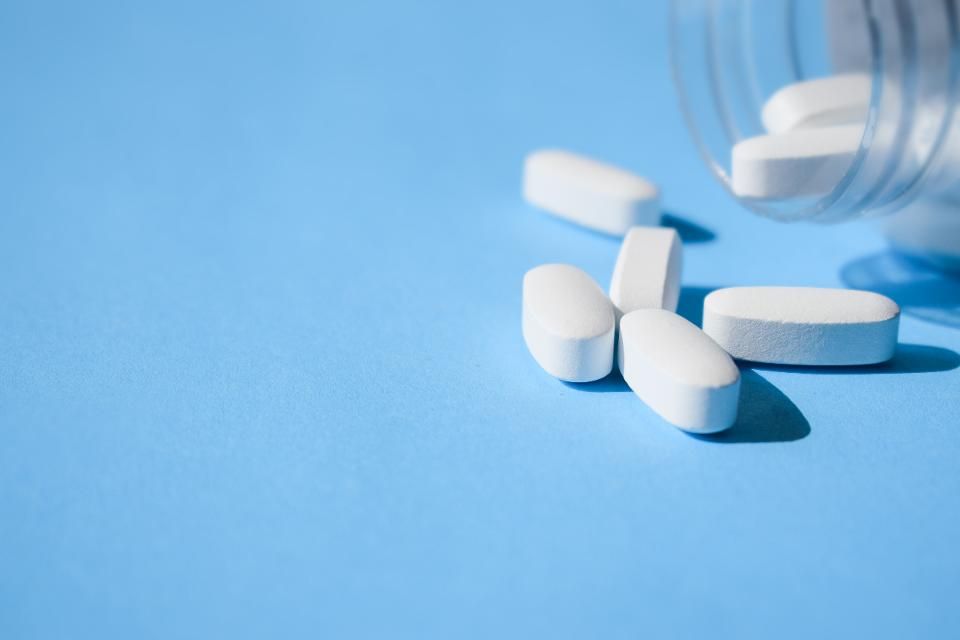
Наиболее эффективным средством лечения детей и взрослых, у которых в недавнее время была инфекция кости, распространившаяся с кровотоком, являются антибиотики. Если определить бактерию-возбудителя инфекции не представляется возможным, применяют антибиотики, эффективные в отношении золотистого стафилококка и многих других типов бактерий (антибиотики широкого спектра действия).
В зависимости от тяжести течения инфекции, антибиотики могут вводить в вену (внутривенно) в течение 4–8 недель. Затем переходят на прием антибиотиков внутрь в течение более длительного периода времени в зависимости от реакции на них пациента. Лечение некоторых больных хроническим остеомиелитом может предусматривать прием антибиотиков в течение нескольких месяцев.
Если обнаружена или подозревается грибковая инфекция, необходимо лечение противогрибковыми препаратами в течение нескольких месяцев. Если инфекция обнаружена на ранних этапах, хирургическое вмешательство обычно не требуется.
У взрослых больных с бактериальным остеомиелитом позвонков антибиотикотерапия обычно длится от 4 до 8 недель. Иногда возникает необходимость в постельном режиме, и больному может потребоваться использовать корсет. Для дренирования абсцессов или укрепления пораженных позвонков (чтобы не допустить сминания позвонков и, как следствие, поражения близлежащих нервов, позвоночного столба или кровеносных сосудов) может потребоваться хирургическое вмешательство.
Если остеомиелит развивается вследствие инфекции близлежащих мягких тканей, сложность лечения возрастает. Обычно проводится хирургическая операция для удаления отмершей ткани и кости, образовавшиеся полости заполняются здоровой кожей или другой тканью. Затем проводится лечение инфекции с помощью антибиотиков. Антибиотики широкого спектра действия необходимо принимать более 3 недель после хирургического вмешательства.
При наличии абсцесса обычно требуется хирургическое вмешательство для его удаления. Также хирургическое вмешательство показано больным со стойкой температурой и снижением массы тела.
Прогноз
При лечении клинический исход острого остеомиелита в целом хороший.
Прогноз неутешителен для людей с длительным (хроническим) заболеванием. Симптомы могут появляться и исчезать годами, даже при хирургическом вмешательстве. Может потребоваться ампутация, особенно у людей с диабетом или плохим кровообращением.
Прогноз для людей с протезной инфекцией частично зависит от:
- здоровья человека;
- типа инфекции;
- того можно ли зараженный протез удалить без проблем.
Можно ли предотвратить остеомиелит?
Самый простой способ предотвратить остеомиелит — сохранять кожу чистой. Все порезы и раны, особенно глубокие, должны быть тщательно очищены. Моте раны водой с мылом, держите их под проточной водой не менее пяти минут подряд, чтобы тщательно их промыть и удалить любую грязь.
Чтобы сохранить чистоту раны после промывки, накройте ее стерильной марлей или чистой тканью. Вы можете нанести заживляющий безрецептурный антибактериальный крем на рану, но самое главное, чтобы он был хорошо очищен. Раны должны начать заживать в течение первых 24 часов и полностью зажить в течение недели.
Рана, для заживления которой требуется больше времени и/или которая вызывает сильную боль, должна быть осмотрена специалистом.
И, как и при многих инфекциях, родители и дети должны тщательно и часто мыть руки, чтобы предотвратить распространение микробов. Дети также должны своевременно проходить необходимые вакцинации.
Как лечат остеомиелит челюсти – и что нужно знать, чтобы не допустить развития этого заболевания
Своевременное и адекватное лечение не только возвращает здоровье человеку, но и уберегает от последствий, которые могут быть очень тяжелыми. К таким осложнениям относится остеомиелит челюсти – опаснейшая болезнь, характеризующаяся разрушением челюстных костей. В сегодняшнем материале речь пойдет о том, что это такое – остеомиелит челюсти (верхней или нижней), чем он опасен, и как его лечить.
Что такое остеомиелит? Остеомиелит челюсти – это патология, характеризующаяся гнойно-воспалительными и некротическими процессами (отмирания тканей) в костном веществе челюсти. Близость зубов, десен, лицевых мышц, челюстных суставов и других важных органов лица/головы относит остеомиелит 1 в разряд крайне опасных патологий, требующих тщательного лечения. Как выглядит остеомиелит челюсти, можно узнать при рассмотрении нижеприведенного фотоснимка.
Особую опасность представляет как появление гноя (который может распространиться на окружающие области), так и необратимые некротические процессы (иногда кость приходится даже удалять).
Согласно МКБ-10 (Международной классификации болезней, разработанной Ассамблеей ВОЗ 2 ), остеомиелит челюсти имеет коды с М86.0 по М86.9 (в зависимости от типа заболевания).

В основе заболевания всегда лежит инфекция. Чаще всего оно возникает при попадании в кость стрептококков и стафилококков, сальмонеллы, брюшнотифозных палочек. Реже – синегнойной палочки, грибков, возбудителей туберкулеза. Причем, чем слабее иммунитет и снабжение тканей челюстной системы кислородом, полезными веществами, тем выше шанс инфицирования.
Патогенная микрофлора обычно проникает в кость тремя путями – через больной зуб, через кровоток, через травму лица или кости. Кстати, один из способов классификации остеомиелита челюсти основывается именно на причинах – поэтому подробнее рассмотрим их в следующем разделе.
Различают как минимум 9 различных подвидов заболевания, каждый из которых может одновременно относиться к разным группам. Например, диффузный хронический гематогенный остеомиелит челюсти – чтобы понять, что это означает, предлагаем ознакомиться с дальнейшей классификацией.
- очаговый: болезнь затрагивает небольшой участок, протяженностью примерно 1-3 зуба,
- диффузный: воспаление распространяется на большие костные участки, куда вовлечены сегменты зубов (вплоть до целого ряда) или челюстные суставы, лицевые кости.
Одонтогенный означает, что причина в больном зубе – это может быть как периодонтит (воспаление у корней), так и киста или гранулема. Причем, шансы появления остеомиелита челюстных костей возрастают в несколько раз, если у пациента уже неоднократно случались рецидивы периодонтита хронического типа.

Интересный факт! Чаще всего одонтогенный остеомиелит бывает у людей в возрасте 20-40 лет – и у мужчин патологию диагностируют в 2 раза чаще, чем у женщин.
Также одонтогенный остеомиелит челюсти может возникнуть после удаления зуба – особенно после удаления зуба мудрости. Здесь гнойно-некротический процесс начинается при попадании в лунку удаленного зуба микробов – с инструмента стоматолога или при несоблюдении правил гигиены пациентом. Также в лунке может остаться кусочек больного корня – в котором есть кариес, или же вокруг имеется гранулема или киста.
Причиной появления травматического поражения челюстных костей становится какое-либо механическое воздействие:
- падения и удары головой,
- неудобные протезы или завышенные коронки, пломбы: здесь сначала начинается периодонтит, который при отсутствии лечения вызывает воспаление костной ткани,
- огнестрельные ранения в область лица,
- последствия челюстно-лицевых операций,
- последствия неудачной операции по наращиванию кости: обычно такую процедуру проводят перед двухэтапной имплантацией зубов, хотя многие клиники отказались от наращивания из-за его низкой эффективности.

Гематогенный остеомиелит челюсти означает, что инфекция проникла в челюстную кость через кровеносную систему из какого-либо инфекционного очага в организме. Например, во время тяжелой болезни – гриппа, менингита или скарлатины, хронического тонзиллита или урогенитальной инфекции. Болезнь начинается внезапно и развивается быстро.
Чаще всего гематогенный тип диагностируют у детей (в 75% случаев), причем у мальчиков в 3-5 раз чаще, чем у девочек. У новорожденных воспалению челюстных костей предшествует инфицирование пупочной ранки или кожи.

Еще один способ классификации остеомиелита челюсти основывается на стадиях, через которые протекает заболевание в процессе своего развития – это острая, подострая и хроническая. Рассмотрим их подробнее, а также остановимся на симптомах.

Острый остеомиелит челюсти в первые 2-3 дня заболевания имеет смазанную симптоматику, поэтому могут возникнуть сложности с диагностикой. Человек чувствует общую слабость, теряет аппетит, поднимается температура до 39-40 градусов Цельсия, возникает озноб, увеличиваются лимфоузлы. За это же время постепенно появляются, а затем стремительно нарастают болевые ощущения в голове и в области челюстной кости, которые могут отдаваться в висок, в глазницу.
На 2-3 день острой стадии десны становятся отекшими, нарастает боль. А на 3-4 день из-под десны в области концентрации боли появляются гнойные выделения (при надавливании). Еще спустя несколько дней отек распространяется на жевательные мышцы, возникают сложности с открыванием и закрыванием рта. Структурные изменения в костном веществе становятся видны на рентгене только спустя 10-14 дней после начала болезни. Анализы показывают повышенное количество лейкоцитов и СОЭ, снижение гемоглобина.
Важно! При остром диффузном воспалении (в зависимости от его места положения) может неметь подбородок, теряться чувствительность мышц, возникать острый гайморит, абсцессы и флегмоны.
В упрощенном понимании подострая стадия – это продолжение острой, и наступает она примерно через 10-12 дней после начала болезни. Здесь наблюдается угасание сильной боли, состояние больного улучшается, анализы нормализуются. Но появляется заметная шаткость зубов, особенно в непосредственной близи к патологическому очагу, а на деснах образуются свищи. На рентгене определяются нечеткие очаги разрушения костного массива.

Хроническая стадия начинается после подострой (примерно через 2 недели) и может длиться от нескольких недель до нескольких лет. Состояние человека нормальное, нет жалоб на боль. Но это при условии, что патология находится в ремиссии – причем шаткие зубы могут даже немного укрепиться, десны менее отечны, чем при острой и подострой стадии (однако приобретают синюшный оттенок из-за некротических процессов под ними).
На заметку! Именно в хронической стадии начинаются процессы образования секвестров – омертвления челюстной кости, могут выпадать зубы над патологическим очагом.

Если же хронический остеомиелит челюсти находится в стадии обострения, то снова возвращается боль, хотя и не такая сильная как при острой стадии в самом начале болезни. Возникают дополнительные свищевые ходы, через которые из кости эвакуируется гной. Причем, если свищевой ход закрывается, то гнойные массы остаются внутри кости – и это негативный признак. Общее состояние человека ухудшается, опять возрастает температура, анализы свидетельствуют о сильном воспалительном процессе. Визуально меняется лицо из-за отека, абсцесса или флегмоны.
Данная форма еще называется альбуминозной и отличается от остальных отсутствием гноя, вместо которого образуется серозный экссудат (жидкость) или слизь, насыщенные белком. Диагностика редко бывает информативна, обычно диагноз ставится в ходе хирургической операции, когда обнаруживаются протяженные отслоения надкостницы от альвеолярного отростка. В целом, заболевание отличается слабой симптоматикой, обширные воспаления и отеки отсутствуют.

Разновидность гематогенного остеомиелита (чаще встречается у подростков, и локализуется обычно в костях ног, а не лица). Особенностью абсцесса Броди считают ограниченное омертвение губчатой кости с последующим ее расплавлением – в итоге в этом месте образуется костная полость. Патология характеризуется вялой симптоматикой, т.к. боль и отек довольно слабы.
Склерозирующая форма патологии, характеризующаяся уплотнением костного вещества. Провоцирует его появление золотистый стафилококк, проникающий в кость после травм (внезапных или регулярных), сильных переохлаждений. Выявить заболевание помогает рентген-диагностика – на снимке хорошо определяются участки уплотнения костного вещества и патологические полости.

Одна из редчайших форм, встречающаяся чаще всего у детей примерно 10-летнего возраста. Патология имеет неясное происхождение, но эксперты склоняются к тому, что ее вызывают травмы (даже незначительные). Особенность в том, что над пораженными участками кости находятся припухлости и множественные очаги болезненности.
У детей течение остеомиелита челюсти чаще всего происходит стремительно. За очень короткое время (буквально – за часы) появляются следующие симптомы:
- общая вялость и бледность кожи,
- скачок температуры до 39-40 градусов Цельсия,
- жалобы на боль в зубе или голове,
- отказ от пищи,
- сонливость,
- болезненность при жевании.

При распространении токсинов по организму, появляется рвота, спутанность сознания, судороги. Поэтому при первых симптомах нужно как можно скорее обращаться за профессиональной медицинской помощью и не заниматься самолечением.
Asya93, отзыв с форума woman.ru

Также пациента нередко направляют на ультразвуковую диагностику (УЗИ) для оценки состояния лицевых мышц, кровотока, прилежащих лимфатических узлов.
Задумываясь о том, чем лечить патологию, нужно знать, что лечение остеомиелита челюсти всегда комплексное и проводится в условиях стационара. Для снятия воспаления пациенту прописывается курс антибиотиков. Причем иногда даже сразу нескольких – например, цефуроксим детям, взрослым – гентамицин + оксациллин, а после основного курса – офлоксацин.
Такой курс лечения длится 4-6 недель (при острой форме) и более – при хроническом течении болезни. Также назначаются общеукрепляющие и иммуномодулирующие препараты для ускорения реабилитации. При угрозе сепсиса необходимы меры, направленные на очищение крови пациента от токсинов и инфекции – например, переливание плазмы.

Вылечить патологию только лишь медикаментозно нельзя – обязательно требуется хирургическое вмешательство для удаления причинных зубов, вскрытия гнойных очагов (ставится дренажная трубка для оттока жидкости) и/или отсечении отмершей кости (секвестрэктомия). После чего в прооперированную область подсаживается костная крошка – если очаг был небольшим, либо массивный костный блок, накладываются специальные мембраны для регенерации. Здоровые, но подвижные из-за болезни, зубы шинируют стекловолокном или металлической нитью.
На заметку! В целом, при своевременном обращении к стоматологу, прогноз лечения благоприятный. Однако возвращение к привычной жизни может занять несколько месяцев, т.к. кость восстанавливается долго и могут возникнуть трудности с открыванием/закрыванием рта.
В качестве дополнительных мер для ускорения выздоровления пациенту предлагают физиотерапию – УВЧ, УФО, электрофорез, магнитотерапию. Как разрабатывать челюсть после остеомиелита, тоже расскажет лечащий врач. Для этого чаще всего назначается массаж, пережевывание жевательных резинок. В среднем период восстановления занимает до 3-х лет, но тут все индивидуально.

Также пациентам, которым удаляли зубы, нужно решать вопрос о протезировании. На период реабилитации показано ношение съемных протезов, а после полного восстановления можно провести ортодонтическую коррекцию брекетами или поставить импланты. Для сложных случаев показана базальная и скуловая методика имплантации.

Последствия отказа от лечения, равно как и неполноценное лечение патологии или прерывание курса антибиотиков, могут привести к очень опасным последствиям, о которых обязательно следует знать. Список осложнений остеомиелита челюсти выглядит следующим образом:
В целях профилактики важно тщательно проводить гигиену полости рта, вовремя лечить – причем не только зубы (кариес, пульпит), но и любые другие инфекционные патологии организма. А после выздоровления не забывайте про укрепление иммунитета – полноценно питайтесь и больше времени проводите на свежем воздухе.
Также следует избегать травм лица, а при их появлении своевременно обращаться за медицинской помощью. Особое внимание нужно уделить детям во время смены прикуса (в возрасте 5-12 лет) – ведь воспаление кости может повредить формирующийся зачаток постоянного зуба.
- Харьков Л.В., Яковенко Л.Н., Чехова И.Л., Хирургическая стоматология и челюстно-лицевая хирургия детского возраста, 2005 г.
- Всемирная организация здравоохранения.
Здравтсвуйте! У меня сынок несколько дней назад укусил пуговицу на кофте, а теперб плачет постоянно и кушает плохо. Что делать, вдруг это остеомиелит, а то так страшно про него написано? лучше сходить к зубному или к детской врачу?
Здравствуйте, Ирина. Конечно, обратиться к врачу нужно не откладывая, но что касается остеомиелита, то это спорный диагноз. Поскольку данная патология обычно развивается 2-3 недели. Возможно, что вашего сына травма периодонта или пульпит, но может быть и перелом корня зуба. Однако, в любом случае, у детей болезни протекают стремительно, поэтому сейчас важно поставить верный диагноз и принять адекватные меры.
Читайте также:


