Что такое остеомиелит от сахарного диабета
В результате сахарного диабета (СД) развивается ряд осложнений. Одним из них является диабетическая остеоартропатия. Основная опасность при сахарном диабете ― значительное повышение концентрации глюкозы в организме. Остеомиелит возникает после того, как из-за высокого сахара произойдет нарушение кровеносных сосудов и нервной ткани, и разовьется ишемическая болезнь ног. У диабетиков зачастую диагностируют остеомиелит пяточной кости и пальцев.

Что это такое?
Остеомиелит при диабете развивается вследствие инфекционного поражения костной ткани, что происходит при наличии диабетической стопы.
Остеомиелитом называют воспалительный процесс, захватывающий все слои кости от надкостницы до костного мозга. Любое воспаление при диабете автоматически повышает уровень сахара в организме. Остеомиелит провоцирует деформацию костей и тяжело поддается лечению. По статистике, эта патология является основной причиной ампутации ног у диабетиков при отсутствии предшествующей травмы нижних конечностей.
Причины диабетической остеоартропатии
В результате пренебрежения лечением при диабете высокий уровень глюкозы приводит к формированию диабетической стопы. Заболевание характеризуется нарушением кровоснабжения ног и повреждением нервных окончаний. Как следствие, любая царапина или трещина кожи на ноге становится язвой, которую сложно заживить. Нередко к подобным ранам присоединяется инфекция и распространяется на окружающие ткани. Воспаление и инфекция, переходя с мягких тканей на кости, способствуют формированию остеомиелита. Можно сказать, что причиной повреждения костей при диабете является образование язв, но, как и любое осложнений СД, остеомиелит при диабете формируется из-за повышенного сахара.
Стадии болезни и их симптомы
Различают 4 стадии патологии. Каждая стадия имеет ряд отличительных признаков, которые фиксирует рентген:
Методы диагностики
В рамках диагностики проводится анализ клинической картины. Признаками, указывающими на остеомиелит, являются такие осложнения:
- медикаментозное лечение в течение 2-х месяцев не позволяет заживить рану;
- рана настолько глубокая, что открывает кость либо до костной ткани можно достать с помощью зонда, введенного в язву;
- больная нога отекает, кожа становится горячей и красной.

Анализ крови на лейкоциты позволит поставить точный диагноз.
К диагностическим процедурам относят:
- Анализ крови. Метод выявляет повышение уровня лейкоцитов. СОЭ превышает 70 мм/час.
- МРТ или рентгенографию. Выявляется процесс разрушения кости под раной.
- Биопсию. Исследование костной ткани, позволяющее получить максимум информации о состоянии костей. Считается основным методом диагностики при подозрении на диабетический остеомиелит.
Лечение патологии
При поражении костной ткани у лиц, страдающих диабетом, применяется медикаментозное лечение или хирургическое вмешательство. Острую стадию лечат с помощью полного устранения нагрузки на поврежденную ногу. Для этого пациенту назначают применение специальной обуви, ортезов, туторов. При отсутствии эффекта и невозможности заживить рану, пациента ограничивают в движениях, прописывая постельный режим.
Чтобы предупредить утрату ноги при диабете, кроме лечения образовавшихся язв, необходимо нормализовать уровень глюкозы в организме.
Диабетическая остеоартропатия лечится с помощью лекарственных препаратов нескольких групп разного действия:
В рамках лечения проводится рентгенотерапия. Лицам с остеомиелитом в хронической стадии показан прием витаминов и препаратов кальция. Обязательно носить ортопедическую обувь. Во время консервативного лечения первые 6 недель пациенту вводят большие дозы антибактериальных препаратов широкого спектра действия. Лечение должно проводиться под наблюдением врача, т. к. при диабете применение антибиотиков приводит к нарушениям работы печени.
Если течение патологии требует ампутации пораженной кости, а противопоказаний к оперативному вмешательству нет, проводится удаление пораженного пальца или части стопы. После операции особое внимание уделяется стимуляции заживления язв. При отсутствии инфекционного поражения в послеоперационный период вероятность восстановления ноги, и возможности пациента вернуться к обычной жизни, повышается. Хирургическое вмешательство не может повлиять на формирование новых язв, и не гарантирует, что имеющаяся рана заживет. В зависимости от течения болезни назначают повторную ампутацию.
Профилактика
Основным способом избежать остеомиелита при диабете является контроль над уровнем глюкозы. Это позволяет предупредить поражение нервов и сосудов, не допустить ишемию ног. Кроме этого, пациент должен носить ортопедическую обувь, избегать любых травм или царапин. Следует ежедневно осматривать ноги на наличие повреждений. При наличии ишемии и нейропатии необходим постоянный контроль со стороны врача.
Сахарный диабет сопровождается повышением глюкозы в крови. Глюкоза обладает повреждающим действием на стенки сосудов и нервные волокна.
Из-за недостаточного кровоснабжения и нарушенной иннервации в нижних конечностях развивается нейропатия, как осложнение диабета.
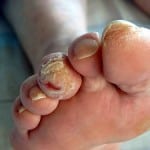
Характерной особенностью нейропатии является развитие плохо заживающих язв. В условиях падения иммунитета, недостатка питания тканей присоединяется инфекция. В далеко зашедших случаях она распространяется на костную ткань и возникает остеомиелит.
Причины развития остеомиелита
Нейропатия нижних конечностей с формированием диабетической стопы относится к распространенным осложнениям диабета. Возникает она как правило через 5 -7 лет от начала болезни при первом типе диабета. Второй тип сахарного диабета отличается более медленным течением и осложнения могут развиваться гораздо позже.
Главной причиной развития осложнений диабета является низкий уровень компенсации глюкозы. Это может происходить при тяжелой форме болезни или пренебрежении рекомендациями эндокринолога. Высокая концентрация глюкозы в крови, и ее резкие перепады нарушают сосудистую стенку и разрушают нервные волокна.
При понижении кровоснабжения и нервной стимуляции, ткани утрачивают чувствительность и способность восстанавливаться после травм. Любые мелкие повреждения или трещины кожи могут приводить к образованию диабетических язв. Они очень медленно заживают, часто инфицируются.
Диабетическая стопа проявляется несколькими синдромами:
- Сосудистые нарушения в мелких и крупных сосудах (ангиопатии)
- Повреждения костей и остеопороз.
- Снижение иммунитета.
- Инфицирование язв.
В зависимости от преобладаний неврологических или сосудистых нарушений выделяют нейропатическую или ишемическую форму диабетической стопы. Но это деление очень условно, так как обычно эти два фактора действуют одновременно.
Поэтому наиболее часто встречается смешанная форма.
Симптомы и диагностика остеомиелита
Диабетическая стопа может проявляться нарушением болевой или температурной чувствительности нижних конечностей, повышенной сухостью кожи, трещинами, отеками, типичной деформацией стопы. На фоне этих повреждений развиваются язвенные дефекты кожи.
Обширные инфицированные язвы с разрушением мягких тканей до кости осложняются воспалением костной ткани, надкостницы и костного мозга. При этом формирующийся остеомиелит трудно поддается медикаментозному лечению и часто приводит к необходимости ампутации нижних конечностей.
Остеомиелит может быть осложнением любой длительно существующей глубокой или большой язвы. На развитие остеомиелита указывают такие признаки:
- Язва не заживает за два месяца медикаментозного лечения.
- Рана глубокая и на дне видна кость, или ее можно определить зондом.
- Пораженная конечность отечная и красная.
- В крови уровень лейкоцитов повышен, СОЭ больше 70 мм/час.
- При проведении рентген обследования или МРТ обнаружено разрушение кости под язвой.
Основным диагностическим признаком является биопсия (исследование тканей) кости.
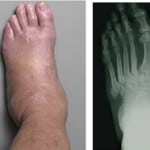
При сахарном диабете разрушение кости вызывает диабетическая остеоартропатия (стопа Шарко). Это состояние развивается при тяжелом течении диабетической нейропатии. Возникает воспалительный процесс без участия инфекции. В стадии обострения развивается односторонний отек стопы. Кожа красная, твердая и горячая, с участками воспаления.
Период острого воспаления может переходить в хроническое многолетнее течение. В суставах могут возникать вывихи, переломы, кости деформируются. Со временем болезнь может осложняться остеомиелитом.
Течение диабетической остеоартропатии проходит несколько стадий:
Лечение остеомиелита
Острая стадия остеоартропатии лечится полной разгрузкой ноги. Для этого используются ортопедические приспособления: ортезы, туторы, ортопедическая обувь.
Если этого недостаточно и язва не заживает, то рекомендуется полное ограничение движений – строгий постельный режим. Для медикаментозной терапии применяют такие группы препаратов:
- Для предотвращения разрушения костной ткани — Алендронат, Памидронат.
- Для образования новой костной ткани — анаболические стероидные гормоны (Метандростенолон, Ретаболил), препараты кальция и витамина Д3.
- Обезболивающие препараты – Анальгин, Кетанов, Налбуфин.
- Нестероидные противовоспалительные препараты – Нимесулид, Диклофенак, Ревмоксикам.
- Мочегонные средства – Фуросемид, Гипотиазид.
Есть случаи улучшения после рентгеновской терапии.
В хронической стадии назначаются витамины, препараты кальция. Разрушенная часть кости при отсутствии воспаления может быть удалена хирургическим способом. Показано ношение ортопедической обуви.
При развитии остеомиелита основной задачей является выбор дальнейшего лечения – медикаментозное или оперативное.
При хирургическом лечении показана ампутация пальца или части стопы и стимуляция заживления раны. Если после операции не развивается инфекции, то есть вероятность восстановления и возврат к активной жизни. Оперативное лечение не является гарантией от развития новых язв и полного заживления раны. В некоторых случаях проводятся повторные ампутации.
Если принято решение о консервативном лечении, то в течении шести недель назначают высокие дозы антибиотиков широкого спектра действия: Цефазолин, Клиндамицин, Меронем, Тиенам, Ципрофлоксацин. Обычно антибиотики вводятся инъекционно, но при длительной терапии возможно перейти и на таблетированные формы.
П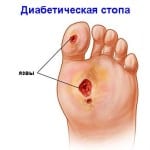
рименяют комбинированное лечение несколькими препаратами – Левофлоксацин + Клиндамицин, применяются также бета лактамные антибиотики – Амоксиклав, Аугментин, Трифамокс. Дополнительно антибиотики могут вводиться местно, непосредственно в рану с помощью специальных акрилатных бусин.
Терапия антибиотиками дает положительные результаты у большинства пациентов, но при сахарном диабете обычно имеется сопутствующие нарушения работы печени, что способствует частому развитию побочных эффектов такого лечения.
Главным лечебным фактором лечения любых заболеваний на фоне диабета, является компенсация повышенного сахара в крови с применением препаратов для его снижения – инсулина или таблеток.
При оперативном лечении или тяжелом течении гипергликемии, больные могут переводиться с таблеток на инсулин под контролем сахара в крови. Инсулин обладает свойством укреплять ткань кости.
Развитие остеомиелита при сахарном диабете можно предотвратить, если на протяжении всей болезни соблюдать низкоуглеводную диету, принимать медикаменты в подобранной дозе. Для того, чтобы минимизировать риск осложнений сахарного диабета нужно поддерживать уровень глюкозы в крови в таких пределах: натощак до 6,4 ммоль/ л, после еды через два часа 8,9 ммоль /л, пред сном 6,95 ммоль /л.
Уровень глюкозы измеряется ежедневно с составлением гликемического профиля. Кроме этого раз в три месяца всем больным диабетом показано определение уровня гликированного гемоглобина.
Этот показатель отражает средний уровень показателей сахара в крови за последние три месяца и более информативен для определения степени компенсации сахарного диабета. Его оптимальный уровень – до 7,5 %.
Показатели жирового обмена должны быть в пределах (измерения в ммоль/л) – холестерин – 4,8;
ЛПНП ниже 3, ЛПВП выше 1,2. При сосудистых патологиях важно не допускать поступление с едой не только простых углеводов, но и уменьшать животные жиры в рационе.
Важно также проводить осмотр и лечение повреждений кожи, чтобы предотвратить образование трофических язв при сахарном диабете. При подозрении на формирование диабетической стопы необходимо постоянное наблюдение эндокринолога, невропатолога, подолога. Видео в этой статье продолжит тему проблем с ранами при диабете.
Остеомиелит — воспалительное деструктивное заболевание кости, вызываемое бактериями, микобактериями или грибами. К его симптомам относятся боли в области пораженной кости, сопровождающиеся общей реакцией (при остром остеомиелите) или без нее (при хроническом остеомиелите). Диагноз основан на данных радиографического исследования и выделении культуры микроорганизмов. Проводится лечение антибиотиками, иногда необходимо выполнение хирургических вмешательств.
Причины развития остеомиелита
Гематогенный остеомиелит может возникать при гематогенном заносе возбудителя из клинически очевидного или неизвестного источника бактериемии (инфицированных тканей и искусственных суставов, открытых ран, например, при открытых переломах или нанесенных во время оперативных вмешательств на костях). Травма, ишемия, инородные тела предрасполагают к развитию заболевания. Глубокие пролежни также могут приводить к развитию остеомиелита.
Приблизительно в 80 % случаев остеомиелит развивается в результате распространения инфекции из окружающих тканей или открытых ран; часто это полимикробное обсеменение. Более чем в 50 % случаев обнаруживается золотистый стафилококк. Другими часто выявляемыми микроорганизмами являются стрептококки, грамотрицательные кишечные микроорганизмы и анаэробы. Остеомиелит, происходящий из инфицированных окружающих тканей, часто встречается в области стоп (у больных сахарным диабетом или с заболеваниями периферических сосудов), в местах открытых переломов, травм или хирургических вмешательств, в костях, прилежащих к пролежням, например бедра и крестца.
Причиной гематогенного остеомиелита обычно является один микроорганизм. У детей наиболее часто встречаются грамположительные микроорганизмы, поражающие метафизы большеберцовой, малоберцовой и бедренной костей; у взрослых чаще поражаются позвонки. Факторы риска у взрослых включают пожилой возраст, истощение, гемодиализ, серповидноклеточную анемию, внутривенные инъекции и использование внутривенных наркотиков. Наиболее частые возбудители — S. aureus и кишечные грамотрицательные бактерии (у пожилых, истощенных и находящихся на гемодиализе); S. aureus, Pseudomonas aeruginosa и Serratia spp. (у лиц, использующих внутривенные наркотики); Salmonella spp. (у больных серповидноклеточной анемией). У иммунокомпрометированных лиц, проживающих в эндемичных по гистоплазмозу, бластомикозу или кокцидиомикозу территориях, остеомиелит могут вызывать грибы и микоплазмы. При этом часто поражаются позвонки.
Остеомиелит приводит к облитерации кровеносных сосудов пораженной области, что обусловливает очаговый некроз кости и локальное распространение инфекции. Инфекция может проникать также через кортикальный слой кости и распространяться поднадкостнично, с образованием подкожных абсцессов, которые могут дренироваться спонтанно на поверхность кожи.
При недостаточно эффективном лечении острого остеомиелита развивается хронический остеомиелит.
Симптомы остеомиелита
Больные острым остеомиелитом периферических костей жалуются на снижение массы тела, повышение температуры тела, слабость, локальные отек, эритему, локальное повышение температуры над пораженной областью.
Остеомиелит позвоночника обычно начинается с болей в спине вследствие мышечного спазма, которые не поддаются консервативному лечению. Повышения температуры тела, как правило, не наблюдается.
При хроническом остеомиелите пациентов длительное время (месяцы и годы) беспокоят периодические боли в костях, сопровождающиеся появлениям свищей с жидким отделяемым.
Диагностика остеомиелита
Острый остеомиелит следует заподозрить у больных, предъявляющих жалобы на локальные боли в периферических костях, повышение температуры тела, недомогание, а также местные, рефрактерные к лечению боли в спине. Хронический остеомиелит необходимо заподозрить при наличии периодических болей в костях, особенно при наличии факторов риска.
При возникновении подозрений на наличие остеомиелита следует выполнить клинический анализ крови с оценкой СОЭ или концентрации С-реактивного белка, а также рентгенографию пораженной кости. Количество лейкоцитов может быть в пределах нормы, но значения СОЭ и концентрации С-реактивного белка обычно повышены. Изменения на рентгенограмме выявляются в период от 2 до 4 недель после начала заболевания и соответствуют отслоению надкостницы, деструкции костной ткани, отеку мягких тканей; при поражении позвонков выявляются сужение межпозвонковых промежутков, а также деструкция пораженного тела позвонка с уменьшением его высоты.
Если рентгенологические данные сомнительны, полезно проведение КТ или МРТ, которые позволяют выявить наличие костных изменений и возможных абсцессов (например, паравертебральных). В качестве альтернативы можно использовать радиоизотопное сканирование скелета. Последний метод помогает выявить изменения на самых ранних стадиях заболевания, однако не позволяет проводить дифференциальную диагностику между инфекционными поражениями, переломами и опухолями. Для выбора эффективной терапии необходима бактериологическая Диагностика; материал для получения культуры микроорганизмов и оценки чувствительности к антибиотикам может быть получен при игольной или эксцизионной биопсии кости, аспирации содержимого абсцесса или некрэктомии. Попытки выделения культуры возбудителя из отделяемого свищей не всегда являются успешными.
Лечение остеомиелита
До идентификации возбудителя и оценки его чувствительности к антибиотикам назначают антибиотики широкого спектра, активные в отношении как грамположительной, так и грамотрицательной микрофлоры. У детей и взрослых начальная антибиотикотерапия должна включать полусинтетические пенициллины, резистентные к действию пенициллиназ (например, нафциллин или оксациллин, 2 г, внутривенно, каждые 4 часа) и цефалоспорины третьего или четвертого поколения (цефтриаксон 1 г внутривенно каждые 12—24 часа или цефепим 2 г внутривенно каждые 8 часов). Антибиотики вводятся парентерально в течение 4—8 недель. Если системные признаки заболевания (повышение температуры тела, снижение его массы, недомогание) прогрессируют или области костной деструкции или некроза тканей увеличиваются, показано хирургическое вмешательство. Последнее выполняется также для дренирования паравертебральных или эпидуральных абсцессов или стабилизации позвоночника (с целью профилактики его повреждения). Для закрытия больших дефектов тканей в результате оперативного вмешательства используется свободная кожная пластика или пластика лоскутом на питающей ножке. Антибиотикотерапия препаратами широкого спектра действия должна продолжаться в течение более 3 недель после хирургического вмешательства. При хронических остеомиелитах может понадобиться долгосрочная супрессивная антибиотикотерапия.

Остеомиелит (Июнь 2020).
- Что вызывает остеомиелит?
- Кто получает остеомиелит?
- Остеомиелит у детей и взрослых
- Симптомы остеомиелита
- Лечение остеомиелита
- продолжение
- Профилактика остеомиелита
Остеомиелит - это инфекция кости, редкое, но серьезное заболевание. Кости могут заразиться несколькими способами: инфекция в одной части тела может распространиться через кровоток в кость, или открытый перелом или операция может подвергнуть кость инфекции.
Что вызывает остеомиелит?
В большинстве случаев бактерия под названием Staphylococcus aureus, тип стафилококковых бактерий, вызывает остеомиелит.
Некоторые хронические заболевания, такие как диабет, могут увеличить риск развития остеомиелита.
Кто получает остеомиелит?
Только 2 из каждых 10 000 человек заболевают остеомиелитом. Состояние влияет на детей и взрослых, хотя по-разному. Определенные состояния и поведение, которые ослабляют иммунную систему, увеличивают риск развития остеомиелита, в том числе:
- Диабет (большинство случаев остеомиелита происходит от диабета)
- Серповидноклеточная анемия
- ВИЧ или СПИД
- Ревматоидный артрит
- Внутривенное употребление наркотиков
- Алкоголизм
- Долгосрочное использование стероидов
- гемодиализ
- Плохое кровоснабжение
- Недавняя травма
Операции на кости, в том числе замена бедра и колена, также увеличивают вероятность инфекции кости.
Остеомиелит у детей и взрослых
У детей остеомиелит обычно острый. Острый остеомиелит возникает быстрее, его легче лечить, и в целом он лучше, чем хронический остеомиелит. У детей остеомиелит обычно проявляется в костях рук или ног.
У взрослых остеомиелит может быть острым или хроническим. Люди с диабетом, ВИЧ или заболеванием периферических сосудов более склонны к хроническому остеомиелиту, который сохраняется или рецидивирует, несмотря на лечение. Хронический или острый, остеомиелит часто поражает таз взрослого человека или позвонки позвоночника. Это может также произойти в ногах, особенно у человека с диабетом.
Симптомы остеомиелита
Острый остеомиелит быстро развивается в течение семи-десяти дней. Симптомы острого и хронического остеомиелита очень похожи и включают в себя:
- Лихорадка, раздражительность, усталость
- Тошнота
- Нежность, покраснение и тепло в зоне инфекции
- Отеки вокруг пораженной кости
- Потерянный диапазон движения
Остеомиелит в позвонках проявляется через сильные боли в спине, особенно ночью.
Лечение остеомиелита
Выяснение, есть ли у человека остеомиелит, является первым шагом в лечении. Это также удивительно сложно. Врачи полагаются на рентген, анализы крови, МРТ и сканирование костей, чтобы получить представление о том, что происходит. Биопсия кости необходима для подтверждения диагноза остеомиелита. Это также помогает определить тип организма, обычно бактерий, вызывающих инфекцию, поэтому можно назначить правильное лекарство.
продолжение
Лечение направлено на то, чтобы остановить инфекцию и сохранить как можно больше функций.Большинство людей с остеомиелитом лечатся антибиотиками, хирургическим путем или обоими способами.
Антибиотики помогают контролировать инфекцию и часто позволяют избежать хирургического вмешательства. Люди с остеомиелитом обычно получают антибиотики в течение нескольких недель внутривенно, а затем переходят на таблетки.
Более серьезный или хронический остеомиелит требует хирургического вмешательства для удаления инфицированной ткани и кости. Хирургия остеомиелита предотвращает дальнейшее распространение инфекции или становится настолько тяжелой, что ампутация является единственным оставшимся вариантом.
Профилактика остеомиелита
Лучший способ предотвратить остеомиелит - содержать вещи в чистоте. Если у вас или у вашего ребенка есть порез, особенно глубокий, промойте его полностью. Промойте открытую рану проточной водой в течение пяти минут, затем перевязайте ее стерильными повязками.
Если у вас хронический остеомиелит, убедитесь, что ваш врач знает о вашей истории болезни, чтобы вы могли работать вместе, чтобы держать состояние под контролем. Если у вас диабет, обратите особое внимание на ноги и обратитесь к врачу при первых признаках инфекции.
Чем раньше вы лечите остеомиелит, тем лучше. В случаях острого остеомиелита раннее лечение не позволяет состоянию стать хронической проблемой, требующей постоянного лечения. Помимо боли и неудобств при повторных инфекциях, ранний контроль над остеомиелитом дает наилучшие шансы на выздоровление.
Изначально определение – остеомиелит, означало заболевание костного мозга, его воспаление. Этот термин был предложен в 1831 году французским врачом М. Рейно.
Изначально определение – остеомиелит, означало заболевание костного мозга, его воспаление. Этот термин был предложен в 1831 году французским врачом М. Рейно, а такое определение как – гематогенный остеомиелит, было предложено известным французским хирургом Шарль-Мори-Эдуард Шассеньяк. Но сейчас термин – остеомиелит, рассматривается как совокупность всех поражений кости, включающий в себя периосту, костный мозг и компактную кость (периостит, миелит, остит).
Остеомиелит разделяют:
Этимологические признаки:
Неспецифический остеомиелит возникает в следствии распространения инфекции гематогенным путем и вызывается гноеродными микробами.
Специфический остеомиелит вызывается специфической микрофлорой и бывает сифилитический, бруцеллезный, актиномикозный, туберкулезный, лепрозный.
По проникновению инфекции:
остеомиелит, развивающийся вследствие заражения от прилегающих тканей или органов.
При гематогенном (эндогенном) остеомиелите заражение происходит через кровь, по которой болезнетворные микробы попадают в кость.
Негематогенный (экзогенный, посттравматический, вторичный) возникает при ранениях, после операций.
По признакам:
Острый остеомиелит подразделяется ( по Т.Н. Краснобаеву) на такие формы течения болезни:
Хронический остеомиелит имеет такие формы:
В свою очередь первично-хронический подразделяется на:
склерозирующий остеомиелит Гарре;
Этиология.
Самым частым возбудителем неспецифического остеомиелита являются аэробные микроорганизмы, относящиеся к стафилококковой и стрептококковой группам. Хотя возможно заражением любым другим гноеродным организмом. Золотистый стафилококк выделяется из гноя более чем в 90% случаев при гематогенном остеомиелите. Сейчас происходит увеличение общего числа остеомиелитов, вызванных грамотрицательной и неклостридиальной анаэробной флорой. Иногда возможна грибковая этиология. Состав микрофлоры у больного может меняться со временем. Это обусловлено тем, что первоначальное эндогенное инфицирование в хронических случаях сливается с вторичной экзогенной инфекцией, которая попадает в кость через свищ с поверхности тела. Также, через рану при переломах, огнестрельных ранениях, операциях инфекция попадает в кость при экзогенном остеомиелите.
Патогенез.
Острый гематогенный остеомиелит выражается в заражении кости через кровь, когда микрофлора разносится из первичного очага заражения, как явного так и скрытого, в широкую сеть сосудов длинных трубчатых костей и болезнетворные микроорганизмы оседают в губчатом веществе, особенно в метафизе. Возможен переход из острого гематогенного в гнойный остеомиелит. Что касается хронического гематогенного остеомиелита, то он проистекает из острого.
Результатом попадания инфекции в костную рану, с дальнейшим осложнением и прогрессированием болезни является огнестрельный и посттравматический остеомиелит. Гнойное воспаление начинается в зоне раздробленных костей, а не в костномозговом канале. Заражение костного мозга происходит из-за контакта с инфицированными тканями тела. В лучшем случае процесс может ограничиться краевой зоной. Тогда инфицирование костного мозга прекращается возникновением грануляций. В хронический остеомиелит острый переходит при нарушении регенеративных процессов. Осколки костей, находящиеся в инфицированной ране, подвергаются некрозу, что приводит к нагноениям, образованию свищей, что в свою очередь мешает образованию костной мозоли.
Остеомиелит первично-хронических форм возникает из-за воздействий стафилококковой микрофлоры слабой вирулентности.
Патологическая анатомия.
В период зарождения острого гематогенного остеомиелита появляется серозное воспаление и диффузный отек костного мозга. Распространяется процесс вдоль кости к надкостнице. Аутолиз и некроз костных перекладин, стенок каналов остеонов, кортикального слоя происходят из-за повышения внутрикостного давления, что нарушает кровообращение в кости. Происходит резорбция кости, сопровождаемая появлением мельчайших дефектов в которых появляются нагноения, через время дефекты сливаются в более крупные, с содержанием секвестры. Развиваются тромбартериит и тромбофлебит сосудов кости, что приводит к прекращению поступления питания к пораженным участкам и зона некроза вырастает. Происходит утолщение надкостницы с последующим отслаивание гноем, который по костным каналам проникает из костномозгового.
В случае, если не проведено своевременное вскрытие поднадкостичной флегмоны кости, в межмышечное пространство попадает гной, который подымается на подкожную клетчатку и вскрывается наружу, образуя свищ. Далее отторгаются омертвевшие участки кости в гнойной полости (секвестрация). Секвестры различаются по величине.
Кортикальные секвестры, образуются, когда вблизи компактного вещества процесс и ограничен. Часто выходят наружу через свищевое отверстие, или проникают в мягкие ткани, оставаться поднадкостично.
Центральные секвестры (внутриполостные). Отторгаются со стороны эндоста через просвет костномозгового канала.
Проникающие секвестры (перфорирующие). Захватывают всю толщу кости, только на ограниченном участке. При этом находится и в мягких тканях и в костномозговом канале.
Тотальный секвестр всю кость по окружности. Достаточно редок.
Секвестры поддерживают воспалительный процесс в зоне очага и мешают заживлению. Даже с применением антибиотиков широкого спектра действия трудно бороться с находящейся в них инфекцией, т.к. они подавляют активность ферментов ткани. Происходят процессы репарации, идущие вместе с воспалительно-некротическими. Нарастает молодая костная ткань в местах некроза. Если некроз кости ограничен и лечение проводится вовремя и комплексно, у молодых больных возможно выздоровление с полным восстановлением костной структуры. Однако треть переболевших острым остеомиелитом больных заболевают его хронической формой.
В хроническую форму острый остеомиелит переходит в связи с тем, что продолжается некроз компактного и губчатого слоя кости, регенерация происходит очень слабо, т.к. нарушено питание надкостницы и кости. У больных, страдающих остеомиелитом, со свищем или без оного, клинические симптомы незначительны и проявляют себя только в периоды обострения болезни. Это обострение происходит при ослаблении организма больного, что может быть связано с переохлаждением, травмой, с другим общим заболеванием. При этом состояние больных ухудшается, идет повышение температуры, рубцы отекают с последующим покраснением, появляются боли в инфицированных конечностях.
Когда обострения нет, состояние больного удовлетворительно, однако в случае перенесения большой физической нагрузки или при перепадах погоды наблюдаются ноющие боли в больных конечностях.
Обострение и ремиссия сменяют другу друга. Если гнойный очаг присутствует постоянно, это часто приводит к дистрофическим изменениям в печени, почках, миокарде.
Рентгенологические исследования при диагностике хронического остеомиелита первостепенны при определении протяженности и локализации очагов инфекции, помогают определиться с характером патологоанатомических нарушений. Симптомы начавшегося заболевания проявляются через 10-14 дней и их можно увидеть при рентгенологическом исследовании.
Особо ценной является томография. При свищевой форме всем больным предписана фистулография. Это введение рентгеноконтрастного (верографин, йодолипол и т.д.) вещества через свищевое отверстие в остеомиелитическую полость и дальнейшей рентгенографией, проводимой в двух проекциях. Самый точный метод определения очага поражения – это радиоактивное сканирование с применением химического радиоактивного элемента технеция, что особенно важно когда стоит вопрос об объеме операции.
Лечение.
Формирование хронического остеомиелита, при правильном и быстром лечении, происходит лишь у 5% больных, заболевших острым гематогенным остеомиелитом.
При лечении нужно учитывать, что хронический остеомиелит приводит к тяжелым нарушениям в организме больного, которые выражаются в расстройстве функциональности печени и почек, вызывает гипс- и диспротеинемию, уменьшение массы тела и количества циркулирующей крови, ослабление иммунных процессов. В связи с развитием патологических процессов, что видно из данных иммунологических и биохимических исследований, происходят метаболические нарушения в костной ткани, ее органической основе и сопровождается изменением как гуморальных, так и клеточных иммунных факторов.
Заболевание всегда протекает при значительном нарушении в щитовидной железе тиреоидной функции. Для того, чтобы снизить количество послеоперационных осложнений на раннем этапе течения болезни, поспособствовать процессу остеорепарации, а также улучшить функциональные и анатомические результаты лечения нужно провести коррекцию тиреоидного статуса при комплексном лечении больного.
Исходя из вышеизложенного, существует необходимость ликвидации всех нарушений путем консервативной терапии. И хотя у большинства больных хроническим остеомиелитом лечение возможно только при хирургическом вмешательстве, все же даже у них консервативная терапия проводится как предоперационная подготовка.
Лечение хронического остеомиелита проводится также, как и при остром гематогенном по трем направлениям: это воздействие как и на очаг местного заражения, так и на макро- и микроорганизм.
Сейчас, с применением высокоэффективных антибиотиков значительно улучшились результаты проведения консервативной терапии и необходимость в операциях имеет тенденцию уменьшаться. Хорошие результаты дает иммобилизация, которую проводят с первых дней выявления заболевания, она улучшает самочувствие больного, снижает болевой синдром, ограничивает процесс инфицирования. В этих случая к операции прибегают намного реже, и проводится она только при запущенном заболевании с развитием флегмоны, для извлечения секвестров.
Больной считается подготовленным к оперативному вмешательству, если в общем самочувствии значительное улучшение, нормализована температура, вес больного начал стабильно набираться, прошла отечность у свища и его гнойные выделения, лабораторные данные пришли в норму.
Показаниями к операции являются:
гнойные образования в мягких тканях;
наличие сформированных секвестров;
наличие полостей, поддерживающих гниение в свище.
Лечение оперативным вмешательством.
Операции различаются как радикальные и паллиативные.
При радикальных операция проводятся секвестрнекрэктомия и резекция кости (детям не проводят).
При паллиативных используют секвестрэктомию, свищ подвергают иссечению, делают вскрытие остеомиелитической флегмоны.
При лечении хронического остеомиелита избирается такая тактика хирургического вмешательства, как произведение операции только после прекращения острых проявлений заболевания в кости и с окончательным формированием секвестральной капсулы, полным выявлением наружного свища. Только тогда возможны хорошие результаты операционного вмешательства.
Читайте также:


