Что такое остеомиелит при сахарном диабете
В результате сахарного диабета (СД) развивается ряд осложнений. Одним из них является диабетическая остеоартропатия. Основная опасность при сахарном диабете ― значительное повышение концентрации глюкозы в организме. Остеомиелит возникает после того, как из-за высокого сахара произойдет нарушение кровеносных сосудов и нервной ткани, и разовьется ишемическая болезнь ног. У диабетиков зачастую диагностируют остеомиелит пяточной кости и пальцев.

Что это такое?
Остеомиелит при диабете развивается вследствие инфекционного поражения костной ткани, что происходит при наличии диабетической стопы.
Остеомиелитом называют воспалительный процесс, захватывающий все слои кости от надкостницы до костного мозга. Любое воспаление при диабете автоматически повышает уровень сахара в организме. Остеомиелит провоцирует деформацию костей и тяжело поддается лечению. По статистике, эта патология является основной причиной ампутации ног у диабетиков при отсутствии предшествующей травмы нижних конечностей.
Причины диабетической остеоартропатии
В результате пренебрежения лечением при диабете высокий уровень глюкозы приводит к формированию диабетической стопы. Заболевание характеризуется нарушением кровоснабжения ног и повреждением нервных окончаний. Как следствие, любая царапина или трещина кожи на ноге становится язвой, которую сложно заживить. Нередко к подобным ранам присоединяется инфекция и распространяется на окружающие ткани. Воспаление и инфекция, переходя с мягких тканей на кости, способствуют формированию остеомиелита. Можно сказать, что причиной повреждения костей при диабете является образование язв, но, как и любое осложнений СД, остеомиелит при диабете формируется из-за повышенного сахара.
Стадии болезни и их симптомы
Различают 4 стадии патологии. Каждая стадия имеет ряд отличительных признаков, которые фиксирует рентген:
Методы диагностики
В рамках диагностики проводится анализ клинической картины. Признаками, указывающими на остеомиелит, являются такие осложнения:
- медикаментозное лечение в течение 2-х месяцев не позволяет заживить рану;
- рана настолько глубокая, что открывает кость либо до костной ткани можно достать с помощью зонда, введенного в язву;
- больная нога отекает, кожа становится горячей и красной.

Анализ крови на лейкоциты позволит поставить точный диагноз.
К диагностическим процедурам относят:
- Анализ крови. Метод выявляет повышение уровня лейкоцитов. СОЭ превышает 70 мм/час.
- МРТ или рентгенографию. Выявляется процесс разрушения кости под раной.
- Биопсию. Исследование костной ткани, позволяющее получить максимум информации о состоянии костей. Считается основным методом диагностики при подозрении на диабетический остеомиелит.
Лечение патологии
При поражении костной ткани у лиц, страдающих диабетом, применяется медикаментозное лечение или хирургическое вмешательство. Острую стадию лечат с помощью полного устранения нагрузки на поврежденную ногу. Для этого пациенту назначают применение специальной обуви, ортезов, туторов. При отсутствии эффекта и невозможности заживить рану, пациента ограничивают в движениях, прописывая постельный режим.
Чтобы предупредить утрату ноги при диабете, кроме лечения образовавшихся язв, необходимо нормализовать уровень глюкозы в организме.
Диабетическая остеоартропатия лечится с помощью лекарственных препаратов нескольких групп разного действия:
В рамках лечения проводится рентгенотерапия. Лицам с остеомиелитом в хронической стадии показан прием витаминов и препаратов кальция. Обязательно носить ортопедическую обувь. Во время консервативного лечения первые 6 недель пациенту вводят большие дозы антибактериальных препаратов широкого спектра действия. Лечение должно проводиться под наблюдением врача, т. к. при диабете применение антибиотиков приводит к нарушениям работы печени.
Если течение патологии требует ампутации пораженной кости, а противопоказаний к оперативному вмешательству нет, проводится удаление пораженного пальца или части стопы. После операции особое внимание уделяется стимуляции заживления язв. При отсутствии инфекционного поражения в послеоперационный период вероятность восстановления ноги, и возможности пациента вернуться к обычной жизни, повышается. Хирургическое вмешательство не может повлиять на формирование новых язв, и не гарантирует, что имеющаяся рана заживет. В зависимости от течения болезни назначают повторную ампутацию.
Профилактика
Основным способом избежать остеомиелита при диабете является контроль над уровнем глюкозы. Это позволяет предупредить поражение нервов и сосудов, не допустить ишемию ног. Кроме этого, пациент должен носить ортопедическую обувь, избегать любых травм или царапин. Следует ежедневно осматривать ноги на наличие повреждений. При наличии ишемии и нейропатии необходим постоянный контроль со стороны врача.
Сахарный диабет сопровождается повышением глюкозы в крови. Глюкоза обладает повреждающим действием на стенки сосудов и нервные волокна.
Из-за недостаточного кровоснабжения и нарушенной иннервации в нижних конечностях развивается нейропатия, как осложнение диабета.
Характерной особенностью нейропатии является развитие плохо заживающих язв. В условиях падения иммунитета, недостатка питания тканей присоединяется инфекция. В далеко зашедших случаях она распространяется на костную ткань и возникает остеомиелит.
Причины развития остеомиелита
Нейропатия нижних конечностей с формированием диабетической стопы относится к распространенным осложнениям диабета. Возникает она как правило через 5 -7 лет от начала болезни при первом типе диабета. Второй тип сахарного диабета отличается более медленным течением и осложнения могут развиваться гораздо позже.
Главной причиной развития осложнений диабета является низкий уровень компенсации глюкозы. Это может происходить при тяжелой форме болезни или пренебрежении рекомендациями эндокринолога. Высокая концентрация глюкозы в крови, и ее резкие перепады нарушают сосудистую стенку и разрушают нервные волокна.
При понижении кровоснабжения и нервной стимуляции, ткани утрачивают чувствительность и способность восстанавливаться после травм. Любые мелкие повреждения или трещины кожи могут приводить к образованию диабетических язв. Они очень медленно заживают, часто инфицируются.
Диабетическая стопа проявляется несколькими синдромами:
- Сосудистые нарушения в мелких и крупных сосудах (ангиопатии)
- Повреждения костей и остеопороз.
- Снижение иммунитета.
- Инфицирование язв.
В зависимости от преобладаний неврологических или сосудистых нарушений выделяют нейропатическую или ишемическую форму диабетической стопы. Но это деление очень условно, так как обычно эти два фактора действуют одновременно.
Поэтому наиболее часто встречается смешанная форма.
Симптомы и диагностика остеомиелита
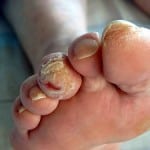
Диабетическая стопа может проявляться нарушением болевой или температурной чувствительности нижних конечностей, повышенной сухостью кожи, трещинами, отеками, типичной деформацией стопы. На фоне этих повреждений развиваются язвенные дефекты кожи.
Обширные инфицированные язвы с разрушением мягких тканей до кости осложняются воспалением костной ткани, надкостницы и костного мозга. При этом формирующийся остеомиелит трудно поддается медикаментозному лечению и часто приводит к необходимости ампутации нижних конечностей.
Остеомиелит может быть осложнением любой длительно существующей глубокой или большой язвы. На развитие остеомиелита указывают такие признаки:
- Язва не заживает за два месяца медикаментозного лечения.
- Рана глубокая и на дне видна кость, или ее можно определить зондом.
- Пораженная конечность отечная и красная.
- В крови уровень лейкоцитов повышен, СОЭ больше 70 мм/час.
- При проведении рентген обследования или МРТ обнаружено разрушение кости под язвой.
Основным диагностическим признаком является биопсия (исследование тканей) кости.
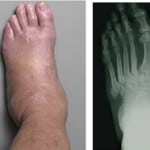
При сахарном диабете разрушение кости вызывает диабетическая остеоартропатия (стопа Шарко). Это состояние развивается при тяжелом течении диабетической нейропатии. Возникает воспалительный процесс без участия инфекции. В стадии обострения развивается односторонний отек стопы. Кожа красная, твердая и горячая, с участками воспаления.
Период острого воспаления может переходить в хроническое многолетнее течение. В суставах могут возникать вывихи, переломы, кости деформируются. Со временем болезнь может осложняться остеомиелитом.
Течение диабетической остеоартропатии проходит несколько стадий:
Лечение остеомиелита
Острая стадия остеоартропатии лечится полной разгрузкой ноги. Для этого используются ортопедические приспособления: ортезы, туторы, ортопедическая обувь.
Если этого недостаточно и язва не заживает, то рекомендуется полное ограничение движений – строгий постельный режим. Для медикаментозной терапии применяют такие группы препаратов:
- Для предотвращения разрушения костной ткани — Алендронат, Памидронат.
- Для образования новой костной ткани — анаболические стероидные гормоны (Метандростенолон, Ретаболил), препараты кальция и витамина Д3.
- Обезболивающие препараты – Анальгин, Кетанов, Налбуфин.
- Нестероидные противовоспалительные препараты – Нимесулид, Диклофенак, Ревмоксикам.
- Мочегонные средства – Фуросемид, Гипотиазид.
Есть случаи улучшения после рентгеновской терапии.
В хронической стадии назначаются витамины, препараты кальция. Разрушенная часть кости при отсутствии воспаления может быть удалена хирургическим способом. Показано ношение ортопедической обуви.
При развитии остеомиелита основной задачей является выбор дальнейшего лечения – медикаментозное или оперативное.
При хирургическом лечении показана ампутация пальца или части стопы и стимуляция заживления раны. Если после операции не развивается инфекции, то есть вероятность восстановления и возврат к активной жизни. Оперативное лечение не является гарантией от развития новых язв и полного заживления раны. В некоторых случаях проводятся повторные ампутации.
Если принято решение о консервативном лечении, то в течении шести недель назначают высокие дозы антибиотиков широкого спектра действия: Цефазолин, Клиндамицин, Меронем, Тиенам, Ципрофлоксацин. Обычно антибиотики вводятся инъекционно, но при длительной терапии возможно перейти и на таблетированные формы.
П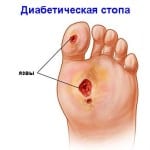
рименяют комбинированное лечение несколькими препаратами – Левофлоксацин + Клиндамицин, применяются также бета лактамные антибиотики – Амоксиклав, Аугментин, Трифамокс. Дополнительно антибиотики могут вводиться местно, непосредственно в рану с помощью специальных акрилатных бусин.
Терапия антибиотиками дает положительные результаты у большинства пациентов, но при сахарном диабете обычно имеется сопутствующие нарушения работы печени, что способствует частому развитию побочных эффектов такого лечения.
Главным лечебным фактором лечения любых заболеваний на фоне диабета, является компенсация повышенного сахара в крови с применением препаратов для его снижения – инсулина или таблеток.
При оперативном лечении или тяжелом течении гипергликемии, больные могут переводиться с таблеток на инсулин под контролем сахара в крови. Инсулин обладает свойством укреплять ткань кости.
Развитие остеомиелита при сахарном диабете можно предотвратить, если на протяжении всей болезни соблюдать низкоуглеводную диету, принимать медикаменты в подобранной дозе. Для того, чтобы минимизировать риск осложнений сахарного диабета нужно поддерживать уровень глюкозы в крови в таких пределах: натощак до 6,4 ммоль/ л, после еды через два часа 8,9 ммоль /л, пред сном 6,95 ммоль /л.
Уровень глюкозы измеряется ежедневно с составлением гликемического профиля. Кроме этого раз в три месяца всем больным диабетом показано определение уровня гликированного гемоглобина.
Этот показатель отражает средний уровень показателей сахара в крови за последние три месяца и более информативен для определения степени компенсации сахарного диабета. Его оптимальный уровень – до 7,5 %.
Показатели жирового обмена должны быть в пределах (измерения в ммоль/л) – холестерин – 4,8;
ЛПНП ниже 3, ЛПВП выше 1,2. При сосудистых патологиях важно не допускать поступление с едой не только простых углеводов, но и уменьшать животные жиры в рационе.
Важно также проводить осмотр и лечение повреждений кожи, чтобы предотвратить образование трофических язв при сахарном диабете. При подозрении на формирование диабетической стопы необходимо постоянное наблюдение эндокринолога, невропатолога, подолога. Видео в этой статье продолжит тему проблем с ранами при диабете.
Остеомиелит — воспалительное деструктивное заболевание кости, вызываемое бактериями, микобактериями или грибами. К его симптомам относятся боли в области пораженной кости, сопровождающиеся общей реакцией (при остром остеомиелите) или без нее (при хроническом остеомиелите). Диагноз основан на данных радиографического исследования и выделении культуры микроорганизмов. Проводится лечение антибиотиками, иногда необходимо выполнение хирургических вмешательств.
Причины развития остеомиелита
Гематогенный остеомиелит может возникать при гематогенном заносе возбудителя из клинически очевидного или неизвестного источника бактериемии (инфицированных тканей и искусственных суставов, открытых ран, например, при открытых переломах или нанесенных во время оперативных вмешательств на костях). Травма, ишемия, инородные тела предрасполагают к развитию заболевания. Глубокие пролежни также могут приводить к развитию остеомиелита.
Приблизительно в 80 % случаев остеомиелит развивается в результате распространения инфекции из окружающих тканей или открытых ран; часто это полимикробное обсеменение. Более чем в 50 % случаев обнаруживается золотистый стафилококк. Другими часто выявляемыми микроорганизмами являются стрептококки, грамотрицательные кишечные микроорганизмы и анаэробы. Остеомиелит, происходящий из инфицированных окружающих тканей, часто встречается в области стоп (у больных сахарным диабетом или с заболеваниями периферических сосудов), в местах открытых переломов, травм или хирургических вмешательств, в костях, прилежащих к пролежням, например бедра и крестца.
Причиной гематогенного остеомиелита обычно является один микроорганизм. У детей наиболее часто встречаются грамположительные микроорганизмы, поражающие метафизы большеберцовой, малоберцовой и бедренной костей; у взрослых чаще поражаются позвонки. Факторы риска у взрослых включают пожилой возраст, истощение, гемодиализ, серповидноклеточную анемию, внутривенные инъекции и использование внутривенных наркотиков. Наиболее частые возбудители — S. aureus и кишечные грамотрицательные бактерии (у пожилых, истощенных и находящихся на гемодиализе); S. aureus, Pseudomonas aeruginosa и Serratia spp. (у лиц, использующих внутривенные наркотики); Salmonella spp. (у больных серповидноклеточной анемией). У иммунокомпрометированных лиц, проживающих в эндемичных по гистоплазмозу, бластомикозу или кокцидиомикозу территориях, остеомиелит могут вызывать грибы и микоплазмы. При этом часто поражаются позвонки.
Остеомиелит приводит к облитерации кровеносных сосудов пораженной области, что обусловливает очаговый некроз кости и локальное распространение инфекции. Инфекция может проникать также через кортикальный слой кости и распространяться поднадкостнично, с образованием подкожных абсцессов, которые могут дренироваться спонтанно на поверхность кожи.
При недостаточно эффективном лечении острого остеомиелита развивается хронический остеомиелит.
Симптомы остеомиелита
Больные острым остеомиелитом периферических костей жалуются на снижение массы тела, повышение температуры тела, слабость, локальные отек, эритему, локальное повышение температуры над пораженной областью.
Остеомиелит позвоночника обычно начинается с болей в спине вследствие мышечного спазма, которые не поддаются консервативному лечению. Повышения температуры тела, как правило, не наблюдается.
При хроническом остеомиелите пациентов длительное время (месяцы и годы) беспокоят периодические боли в костях, сопровождающиеся появлениям свищей с жидким отделяемым.
Диагностика остеомиелита
Острый остеомиелит следует заподозрить у больных, предъявляющих жалобы на локальные боли в периферических костях, повышение температуры тела, недомогание, а также местные, рефрактерные к лечению боли в спине. Хронический остеомиелит необходимо заподозрить при наличии периодических болей в костях, особенно при наличии факторов риска.
При возникновении подозрений на наличие остеомиелита следует выполнить клинический анализ крови с оценкой СОЭ или концентрации С-реактивного белка, а также рентгенографию пораженной кости. Количество лейкоцитов может быть в пределах нормы, но значения СОЭ и концентрации С-реактивного белка обычно повышены. Изменения на рентгенограмме выявляются в период от 2 до 4 недель после начала заболевания и соответствуют отслоению надкостницы, деструкции костной ткани, отеку мягких тканей; при поражении позвонков выявляются сужение межпозвонковых промежутков, а также деструкция пораженного тела позвонка с уменьшением его высоты.
Если рентгенологические данные сомнительны, полезно проведение КТ или МРТ, которые позволяют выявить наличие костных изменений и возможных абсцессов (например, паравертебральных). В качестве альтернативы можно использовать радиоизотопное сканирование скелета. Последний метод помогает выявить изменения на самых ранних стадиях заболевания, однако не позволяет проводить дифференциальную диагностику между инфекционными поражениями, переломами и опухолями. Для выбора эффективной терапии необходима бактериологическая Диагностика; материал для получения культуры микроорганизмов и оценки чувствительности к антибиотикам может быть получен при игольной или эксцизионной биопсии кости, аспирации содержимого абсцесса или некрэктомии. Попытки выделения культуры возбудителя из отделяемого свищей не всегда являются успешными.
Лечение остеомиелита
До идентификации возбудителя и оценки его чувствительности к антибиотикам назначают антибиотики широкого спектра, активные в отношении как грамположительной, так и грамотрицательной микрофлоры. У детей и взрослых начальная антибиотикотерапия должна включать полусинтетические пенициллины, резистентные к действию пенициллиназ (например, нафциллин или оксациллин, 2 г, внутривенно, каждые 4 часа) и цефалоспорины третьего или четвертого поколения (цефтриаксон 1 г внутривенно каждые 12—24 часа или цефепим 2 г внутривенно каждые 8 часов). Антибиотики вводятся парентерально в течение 4—8 недель. Если системные признаки заболевания (повышение температуры тела, снижение его массы, недомогание) прогрессируют или области костной деструкции или некроза тканей увеличиваются, показано хирургическое вмешательство. Последнее выполняется также для дренирования паравертебральных или эпидуральных абсцессов или стабилизации позвоночника (с целью профилактики его повреждения). Для закрытия больших дефектов тканей в результате оперативного вмешательства используется свободная кожная пластика или пластика лоскутом на питающей ножке. Антибиотикотерапия препаратами широкого спектра действия должна продолжаться в течение более 3 недель после хирургического вмешательства. При хронических остеомиелитах может понадобиться долгосрочная супрессивная антибиотикотерапия.
Аннотация научной статьи по клинической медицине, автор научной работы — Привольнев Владислав Владимирович, Забросаев Валерий Степанович, Даниленков Николай Васильевич
Похожие темы научных работ по клинической медицине , автор научной работы — Привольнев Владислав Владимирович, Забросаев Валерий Степанович, Даниленков Николай Васильевич
RECOMMENDATIONS ON DIAGNOSTICS AND MANAGEMENT OF OSTEOMYELITIS IN DIABETIC FOOT (REVIEW)
Osteomyelitis in diabetic foot in patients with diabetes mellitus is the main cause of amputations of lower extremities. Early diagnostics and the differentiated approach to therapy are considered to be of benefit to reduce the risk of amputation. The article contains recommendations concerning osteomyelitis diagnostics in controversy cases, antibiotic therapy in various clinical situations, course of antibacterial therapy and surgical treatment.
Смоленская государственная медицинская академия, Россия, 214019, Смоленск, ул. Крупской, 28
Ключевые слова: остеомиелит стопы, диагностика остеомиелита, лечение остеомиелита, синдром диабетической стопы
RECOMMENDATIONS ON DIAGNOSTICS AND MANAGEMENT OF OSTEOMYELITIS IN DIABETIC FOOT (REVIEW)
Privolnev V.V., Zabrosaev V.S., Danilenkov N.V.
Summary: Osteomyelitis in diabetic foot in patients with diabetes mellitus is the main cause of amputations of lower extremities. Early diagnostics and the differentiated approach to therapy are considered to be of benefit to reduce the risk of amputation. The article contains recommendations concerning osteomyelitis diagnostics in controversy cases, antibiotic therapy in various clinical situations, course of antibacterial therapy and surgical treatment.
Key words: osteomyelitis, treatment of osteomyelitis, diabetic foot
Клинические ситуации, когда приходится иметь дело с остеомиелитом при синдроме диабетической стопы часто являются крайне сложными. Имеется объективный недостаток клинических исследований по этой тематике. Среди множества доступных диагностических тестов трудно выбрать оптимальный алгоритм. Тем временем, подтверждение остеомиелита у пациентов с инфекцией диабетической стопы повышает риск ампутации и значительно пролонгирует антибактериальное лечение [5].
Диагностика остеомиелита при синдроме диабетической стопы
Подозрение на остеомиелит должно возникать во всех случаях, когда язва не заживает в течение 6 недель, когда язва имеет достаточную глубину, когда в язве виден любой фрагмент костной ткани и когда при ревизии раны или свища зондом создаётся впечатление, что он достаёт костную ткань. Остеомиелит вероятен и в ситуациях выраженного отёка стопы в сочетании с высоким лейкоцитозом крови и присутствием маркёров воспаления.
МРТ не является исследованием, которое следует рекомендовать как скрининговое или в ситуациях при подозрении на остеомиелит. Когда диагноз остеомиелита вероятен, для диагностики часто достаточно простой рентгенографии [1]. Если при поступлении на рентгенограмме пациента отсутствуют убедительные данные за деструкцию костей, его обычно ведут как пациента с инфекцией мягких тканей в течение 2 недель. При сохранении подозрений производят повторные рентгенологические исследования через 2-4 недели [9].
Если на рентгенограмме имеются убедительные данные (эрозия кортикального слоя, периостальная реакция, сочетание остеосклероза и очагов деструкции, наличие секвестров) назначают терапию как для предполагаемого остеомиелита [12]. Необходимо начать антибактериальную терапию после получения образца из костной ткани для микробиологического исследования. Если находки на рентгенограмме присутствуют, но не являются специфичными для остеомиелита, необходимо выполнить следующие шаги:
1. МРТ или при невозможности провести МРТ продолжить эмпирическую терапию остеомиелита до повторной рентгенографии через 2-4 недели.
2. Используя описанные ниже процедуры выполнить костную биопсию.
Костную биопсию должен выполнять подготовленный специалист. Для пациентов с тяжёлой нейропатией проводить анестезию не требуется [2]. Для процедуры используются специальные иглы для костной биопсии (ведущие производители Perfectum Corporation, Bard Products и др.). Если возможно, выполняется забор 2-3 образцов. По крайней мере, один для бактериологического исследования, один - гистологического [19]. Биопсия проводится через неинфицированную кожу. Ввиду невозможности часто повторять биопсию, с образцами следует обращаться более внимательно на всех этапах исследования. Биопсия II-V пальцев стопы возможна лишь при наличии какого-либо жидкостного компонента в костной ткани, суставах [3]. Обычно биопсия выполняется в отношении среднего и проксимального отделов стоп в случае инфекций угрожающих потерей [3, 8]. Критерии диагностики остеомиелита у пациентов с синдромом диабетической стопы изложены в таблице.
Таблица. Критерии диагностики остеомиелита у пациентов с синдромом диабетической стопы
Категория Подтверждение диагноза после обследования Критерии Рекомендации
Доказанный остеомиелит (нет причин сомневаться) >90% Образец костной ткани с положительной культурой и соответствующим гистологическим заключением или гнойное отделяемое из кости во время операции или внутрикостный абсцесс при МРТ Начать лечение остеомиелита
Вероятный остеомиелит 51-90% Кость выстоит в рану или остеомиелит по данным МРТ, или положительный микробиологический тест при отрицательном гистологическом, или положительный гистологический тест и отрицательный микробиологический Начать лечение, подтвердить остеомиелит другими методами
Маловероятный остеомиелит 10-50% Деструкция кортикального слоя на рентгенограмме или полость в кости при МРТ, или СОЭ > 70 мм/ч при отсутствии другой причины, или наличие незаживающей раны в течение 6 недель Для выбора лечения необходимы дополнительные диагностические мероприятия
Исключительно маловероятный остеомиелит Не можете найти то, что вам нужно? Попробуйте сервис подбора литературы.
Неудачи терапии остеомиелита наблюдаются в следующих случаях [1, 17, 24]:
1. Диагноз остеомиелита был поставлен неверно.
2. После операции осталась часть инфицированной костной ткани.
3. Антибактериальные препараты не перекрывали предполагаемых возбудителей, терапия не продолжалась достаточное время или препараты не проникали в костную ткань.
Рекомендации по пути введения антибиотиков и продолжительности антибиотикотерапии в зависимости от состояния стопы после операции по поводу остеомиелита при синдроме диабетической стопы изложены в табл. 2 [10, 13, 15, 23, 24].
Таблица 2. Рекомендации по пути введения и длительности антибиотикотерапии
Состояние стопы после операции Путь введения антибиотика Продолжительность лечения
Нет инфицированных тканей (например, после ампутации) Парентерально или перорально 1 неделя
Инфицированные ткани присутствуют, но нет инфекции костной ткани Парентерально или перорально 2-4 недели
Костная ткань инфицирована, но жизнеспособна Парентерально 4-6 недель
Нежизнеспособная инфицированная костная ткань (хирургическое лечение не проводилось) Парентерально, если возможно переход на пероральный приём через 4-6 недель >3 месяцев
Риск развития синдрома диабетической стопы у пациента с сахарным диабетом в течение жизни составляет не менее 25%. При этом половина всех форм синдрома диабетической стопы будет ассоциирована с инфекцией. Подчитано, что 65% инфицированных форм синдрома диабетической стопы приходится на остеомиелит. В свою очередь это является основной причиной нетравматических ампутаций нижних конечностей в мире. Пятилетняя выживаемость после этих операций в виду целого ряда медицинских и социальных проблем составляет только 50%. Таким образом, контроль диабетической остеоартропатии, ранняя диагностика хронического
остеомиелита стопы и хирургическое лечение и/или антибактериальная терапия остеомиелита уменьшают риск ампутации и число высоких ампутаций нижних конечностей у пациентов с сахарным диабетом. Приведённые рекомендации помогут вести пациентов с этой сложной патологией. По нашим собственным данным, риск высокой ампутации также зависит от формы синдрома диабетической стопы. При нейропатической форме мы наблюдали остеомиелит в 3 раза чаще, чем при нейроишемической. При нейроишемической форме высокие ампутации проводись в 3 раза чаще, чем при нейропатической, что было связано не с течением остеомиелита, а с невозможностью реваскуляризации хирургическим путём. Дифференцированный подход к лечению хронического остеомиелита, в том числе с учётом этиологии поможет повысить снизить вероятность неудачного исхода терапии, который в настоящее время составляет 30% и более.
1. Aragón-Sánchez J. Treatment of diabetic foot osteomyelitis: A surgical critique // Int. J. Low Extrem. Wounds. - 2010. V.9, N1. - P. 37-59.
2. Armstrong D.G. The 10-g monofilament: the diagnostic divining rod for the diabetic foot? // Diabetes Care. -2000. - N23. - P. 887.
3. Armstrong D.G., Lavery L.A., Harkless L.B. Who is at risk for diabetic foot ulceration? // Clin. Podiatr. Med. Surg. - 1998. - V.15, N1. - P. 11-19.
4. Armstrong D.G., Wrobel J., Robbins J.M. Guest Editorial: are diabetes-related wounds and amputations worse than cancer? // Int. Wound J. - 2007. - V.4, N4. - P. 286-287.
5. Berendt A.R., Peters E.J., Bakker K. et al. Specific guidelines for treatment of diabetic foot osteomyelitis. // Diabetes Metab. Res. Rev. - 2008. - N24. - P. 190-191.
6. Bonham P. A critical review of the literature: part 1: diagnosing osteomyelitis in patients with diabetes and foot ulcers // J. Wound Ostomy Continence Nurs. - 2001. - N28. - P. 73-88.
7. Bonham P. A critical review of the literature: part II: antibiotic treatment of osteomyelitis in patients with diabetes and foot ulcers // J. Wound Ostomy Continence Nurs. - 2001. - N28. - P. 141-149.
8. Eldor R. New and experimental approaches to treatment of diabetic foot ulcers; a comprehensive review of emerging treatment strategies // Diabetic Med. - 2004. - V.21, N11. - P. 1161-1174.
9. Frykberg R.G., Zgonis T., Armstrong D.G. et al. American College of Foot and Ankle Surgeons. Diabetic foot disorders. A clinical practice guideline // J. Foot Ankle Surg. - 2006. - V.45, N5. - P. 2819-2828.
10. Frykberg R.G., Wittmayer B., Zgonis T. Surgical management of diabetic foot infections and osteomyelitis // Clin. Podiatr. Med. Surg. - 2007. - V.24, N3. - P. 469-482.
11. Game F. Management of osteomyelitis of the foot in diabetes mellitus // Nat. Rev. Endocrinol. - 2010. - V.6, N1. - P. 43-47.
12. Ha Van G.S.H., Danan J.P., Sachon C., Grimaldi A. Treatment of osteomyelitis in the diabetic foot: contribution of conservative surgery // Diabetes Care. - 1996. - N19. - P. 1257-1260.
13. Han P., Ezquerro R. Diabetic foot wound care algorithms // J. Am. Podiatr. Med. Assoc. - 2002. - V.92, N6. - P. 336-349.
14. Hogge J., Krasner D., Nguyen H., Harkless L.B., Armstrong D.G. The potential benefits of advanced therapeutic modalities in the treatment of diabetic foot wounds // J. Am. Podiatr. Med. Assoc. - 2000. - V.90. - P. 57-65.
15. Jeffcoate W.J., Harding K.G. Diabetic foot ulcers // Lancet. - 2003. - V.361. - P. 1545-1551.
16. Joseph E., Hamori C.A., Bergman S. et al. A prospective, randomized trial of vacuum-assisted closure versus standard therapy of chronic non-healing wounds // Wounds. - 2000. - N12. - P. 60-67.
17. Khatri G., Wagner D.K., Sohnle P.G. Effect of bone biopsy in guiding antimicrobial therapy for osteomyelitis complicating open wounds // Am. J. Med. Sci. - 2001. - V.321. - P. 367-371.
18. Lavery L.A., Armstrong D.G., Wunderlich R.P. et al. Diabetic foot syndrome: evaluating the prevalence of foot pathology in Mexican Americans and non-Hispanic whites from a diabetes disease management cohort. // Diabetes Care. - 2003. - V.26. - P. 1435-1438.
19. Ledermann H.P., Morrison W.B., Schweitzer M.E. // Radiol. - 2002. - V.224, N3. - P. 649-655.
20. Lew D., Waldvogel F. Osteomyelitis // Lancet. - 2004. - V.364. - P. 369-379.
21. Miller A.O., Henry M. Update in diagnosis and treatment of diabetic foot infections // Phys. Med. Rehabil. Clin. N. Am. - 2009. - V.20, N4. - P. 611-625.
22. Morrison W.B., Ledermann H.P., Schweitzer M.E. MR imaging of inflammatory conditions of the ankle and foot. // Magn. Reson. Imaging Clin. N. Am. - 2001. - N9. - P. 615-637.
23. Palestro C.J., Caprioli R., Love C., et al. Rapid diagnosis of pedal osteomyelitis in diabetics with a technetium-99m-labeled monoclonal antigranulocyte antibody // J. Foot Ankle Surg. - 2003. - V.42. - P. 2-8.
24. Slater R., Lazarovitch T., Boldur I. et al. Swab cultures accurately identify bacterial pathogens in diabetic foot wounds not involving bone // Diabet Med. - 2004. - V.21. - P. 705-709.
Читайте также:


