Дакриоцистит это инфекционное заболевание
Дакриоцистит — это воспалительное или гнойно-воспалительное поражение слезного мешка. Слезный проток, который выводит секрет из слезного мешка на слизистую оболочку глаза достаточно тонок. Если по какой-либо причине возникает препятствие выведению секрета, в слезной железе возникают застойные явления.
Стеноз или закупорка (полная или частичная) протока ведет к развитию воспалительных процессов. В местах застоя возникает отек, покраснение и формируется благоприятная среда для размножения болезнетворных микроорганизмов.
Лечит это заболевание врач-офтальмолог, в некоторых случаях пациенту требуется консультация ЛОР-врача.
Виды дакриоцистита
По остроте протекания процесса дакриоцистит можно подразделить на 2 вида:
- Острый дакриоцистит. Возникает при полной закупорке слезного канальца и попадании болезнетворных микроорганизмов внутрь, может сопровождаться гнойными процессами и высокой температурой.
- Хронический дакриоцистит. Возникает при частичной или неполной закупорке канала, а также при патологии строения слезовыводящих путей. Имеет более смазанную симптоматику, часто ограничивающуюся отеками и дискомфортом без резких болевых ощущений. Хроническая форма, несмотря на менее выраженные болевые ощущения, может быть опаснее острой, так как высока вероятность осложнений.
По механизмам возникновения дакриоцистит подразделяют на следующие разновидности:
- вирусный – возникает в результате попадания в проток патогенных вирусов;
- бактериальный – при застойных явлениях в слезном мешке он становится уязвим для бактерий;
- хламидийный (паразитарный) – скопления хламидий или других одноклеточных паразитарных организмов могут вызывать закупорку;
- травматический – при травматическом поражении может быть поврежден носослезный проток, либо отёки после травмы приводят к его пережиманию;
- аллергический – отеки при аллергии также могут пережимать слезный канал;
- врожденный – у новорожденного может быть забит или недостаточно открыт слезный канал.
Болезни более подвержены женщины. Это связано, во-первых, с более миниатюрным строением протоков. А во-вторых, с попаданием в них декоративной косметики, что вызывает закупорку и аллергические отёки.
При внутриутробном развитии у плода носослезный канал закрыт специальной мембраной, которая прорывается при родах или незадолго до рождения рассасывается сама. У некоторых младенцев мембрана сохраняется с одной или обеих сторон после рождения, что приводит к затруднению слезоотделения и воспалению слезного мешка.
Причины заболевания

Для новорожденных и младенцев частыми факторами развития болезни являются:
- слишком узкий носослезный канал;
- частичное срастание слезно-носового канала или сохранение в нем мембраны;
- нерассосавшиеся после внутриутробного развития пробочки;
- полное зарастание протока (встречается крайне редко).
У взрослых самыми частыми причинами даркиоцистита являются:
- заболевания носоглотки, такие как синусит, гайморит, полипоз носа, аллергический или простудный ринит;
- травмы носа, которые приводят к разрыву канала или же закупорке вследствии давления на него травматических отеков;
- травмы век, приводящие к закупорке вывода секрета слезных желез;
- попадание в проток инородных тел (песка, пыли, остатков косметики);
- вирусные или бактериальные инфекции могут быть как причиной закупорки так и её следствием;
- инфекционные поражения кожи около глаз;
- переохлаждение, приводящее к загустеванию слезного секрета и закупорке канала;
- длительное воздействие высоких температур и сухости, что приводит к пересыханию и закупорке канала.
Воздействие некоторых факторов риска постоянно может привести к возникновению хронического дакриоцистита. Возможно влияние внешних факторов, таких как работа во вредных условиях. Особенности строения слезовыводящих путей также могут быть причиной частичной закупорки и возникновения хронического дакриоцистита.
Дакриоцистит достаточно распространенное заболевание, которое и может возникнуть у любого человека. Тем не менее для некоторых групп населения риск выше.
К ним относятся люди:
Симптомы дакриоцистита
Острая гнойная форма заболевания сопровождается следующими симптомами:
- Отечность века и вокруг глаза, сужение глазной щели. Глаз выглядит полузакрытым.
- Воспалительная опухоль в районе слезного мешка, которая может быть очень болезненной и твердой.
- Болевые ощущения в области глаза и его орбиты.
- Повышенная температура, интоксикация организма.
- Абсцесс, который обычно вскрывается наружу с вытеканием гнойного содержимого.
При острой форме симптоматика выражена, как визуально так и по ощущениям.
Хроническая форма заболевания имеет более смазанную симптоматику:
- обильное слезовыделение;
- отек века выражен не так сильно, как в острой форме;
- опухоль слезного мешка присутствует, но не столь выражена.
Несмотря на менее болезненное протекание хроническая форма даже более опасна своими последствиями для глаза. Хроническое нарушение здорового слезовыделения приводит к воспалительному поражению конъюнктивы (слизистой оболочки глаза). Симптоматика хронического дакриоцистита может быть похожа на конъюнктивит. Но дакриоцистит поражает обычно один глаз, а конъюнктивит сразу оба.
У новорожденных дакриоцистит проявляется как:
- постоянное слезоотделение;
- припухлость век;
- гнойные выделения из глаз вместо слез.
Для младенцев это очень опасно, так как могут возникнуть осложнения как для глаз и носоглотки, так и для мозга.
Осложнения
Игнорирование симптомов и откладывание лечения может привести к достаточно серьезным осложнениям:
- формируется обширный абсцесс, который может перейти во флегмону;
- нарушается зрительная функция глаза в результате пересыхания конъюктивы и гнойных выделений из слезных протоков;
- гнойные воспалительные процессы в глазу угрожают опасными для мозга осложнениями – вплоть до менингита и энцефалита;
Диагностика
Для профильного специалиста (офтальмолога) постановка диагноза не является проблемой, так как большинство признаков заметны визуально. Но для уточнения диагноза, определения причин и подбора лечения проводятся дополнительные исследования:
- определяется проходимость слезных путей – в глаз вводится красящее вещество, которое при проходимости попадает в носовую полость;
- зондирование носослезного канала, чтобы оценить степень его поражения;
- проведение биомикроскопии глаза;
- инстилляционная (флюоресцеиновая) проба;
- цветовая проба Веста;
- пассивная носослезная проба;
- микробиологическое исследование – посев выделений из слезного канала;
- рентгенологическое исследование с использованием специальных веществ, вводимых в носослезный канал;
- исследование носа и его пазух;
Врач может назначить при необходимости один или несколько дополнительных методов исследования.
При диагностике важно не только установить факт заболевания, но также определить причины и подобрать максимально эффективные методы лечения.
Лечение дакриоцистита

Для устранения заболевания, а также профилактики осложнений проводится комплексное лечение, которое включает в себя:
- приём внутрь антибактериальных и иммуностимулирующих препаратов;
- препараты местного применения, преимущественно в виде мазей, эмульсий;
- физиотерапевтическое воздействие – лампы УВЧ, прогревание;
- специальный массаж, который проводится до 5-7 раз в день, для открытия слезного протока и выведения содержимого слезного мешка;
- вскрытие абсцесса, промывание и обработка антисептическими средствами;
- формирование нового канала при необходимости, в случае если сам не восстановился.
В случае хронического дакриоцистита возможно применение хирургического метода – расширение протока и формирование носослезного канала. Если причиной возникновения хронической формы служит деформация новой полости в результате травмы, требуется помощь челюстно-лицевого хирурга.
Для лечения новорожденных и младенцев применяют следующие методы:
- зондирование носослезного канала — применяется в случае, если пренатальная мембрана сама не рассосалась;
- промывание глаз специальными растворами;
- массаж для выдавливания содержимого из носослезных каналов. Зачастую массаж эффективно убирает мембрану, мешающую оттоку слез;
Если не помогли консервативные методы после трехмесячного возраста возможно хирургическое вмешательство для открытия носослезного канала.
Очень важно при дакриоцистите исключить механическое раздражение глазного яблока. Если пациент имеет проблемы со зрением и носит контактные линзы необходимо на время лечения от них отказаться и пользоваться очками. Контактные линзы раздражают и без того поврежденную слизистую оболочку глаза, что может привести к гнойному процессу на конъюнктиве и травмированию.
Профилактика
Для того, чтобы исключить из своей жизни вероятность дакриоцистита следует соблюдать следующие условия:
- вовремя и до конца излечивать заболевания носовой полости и придаточных пазух носа, такие как гаймориты, риниты или полипоз носа;
- избегать травматического воздействия на носовую область и глаза;
- в случае травм обращаться к врачу, чтобы устранить последствия;
- избегать вредных условий, таких как пыльные помещения или воздействия вредных веществ;
- при работе во вредных условиях (стройка, химическое производство) использовать средства защиты – специальные очки и респираторы;
- избегать крайних температур (переохлаждения или сухого жара) на длительное время;
Для того, чтобы избежать развития заболевания, при обнаружении у себя одного или нескольких симптомов следует обязательно обратиться к врачу.

Дакриоцистит – воспалительный процесс в слезном мешке, развивающийся на фоне облитерации или стеноза носослезного канала. Дакриоцистит проявляется постоянным слезотечением, слизисто-гнойным отделяемым из глаз, гиперемией и отеком слезного мясца, конъюнктивы и полулунной складки, припухлостью слезного мешка, локальной болезненностью, сужением глазной щели. Диагностика дакриоцистита включает консультацию офтальмолога с осмотром и пальпацией области слезного мешка, проведение слезно-носовой пробы Веста, рентгенографии слезоотводящих путей, инстилляционной флюоресцеиновой пробы. Лечение дакриоцистита может заключаться в зондировании и промывании слезно-носового канала антисептическими растворами, применении антибактериальных капель и мазей, физиопроцедур; при неэффективности показано проведение дакриоцистопластики или дакриоцисториностомии.
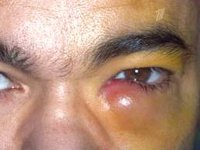
Общие сведения
Дакриоцистит составляет 5-7% от всей патологии слезных органов, диагностируемой в офтальмологии. У женщин слезный мешок воспаляется в 6-8 раз чаще, чем у мужчин, что связано с более узким анатомическим строением каналов. Дакриоциститом преимущественно заболевают лица в возрасте 30-60 лет; в отдельную клиническую форму выделяется дакриоцистит новорожденных. Опасность дакриоцистита, особенно у детей, состоит в высокой вероятности развития гнойно-септических осложнений со стороны подкожной клетчатки век, щек, носа, мягких тканей глазницы, головного мозга (гнойного энцефалита, менингита, абсцесса мозга).
В норме продуцируемый слезными железами секрет (слезная жидкость) омывает глазное яблоко и оттекает к внутреннему углу глаза, где имеются, так называемые, слезные точки, ведущие в слезные канальцы. Через них слеза поступает сначала в слезный мешок, а затем через носослезный канал оттекает в полость носа. При дакриоцистите ввиду непроходимости носослезного канала нарушается процесс слезоотведения, что приводит к скоплению слезы в слезном мешке – цилиндрической полости, расположенной в верхней части носослезного канала. Застой слезы и инфицирование слезного мешка приводит к развитию в нем воспаления – дакриоцистита.
По клиническим формам различают хронический, острый дакриоцистит (абсцесс или флегмону слезного мешка) и дакриоцистит новорожденных. В зависимости от этиологии дакриоцистит может быть вирусным, бактериальным, хламидийным, паразитарным, посттравматическим.

Причины дакриоцистита
В основе патогенеза дакриоцистита любой формы лежит непроходимость носослезного канала. В случае дакриоцистита новорожденных это может быть связано с врожденной аномалией слезоотводящих путей (истинной атрезией носослезного канала), нерассосавшейся на момент рождения желатинозной пробкой или наличием плотной эпителиальной мембраны в дистальном отделе носослезного канала.
У взрослых приводящий к дакриоциститу стеноз или облитерация носослезного канала может возникать в результате отека окружающих тканей при ОРВИ, хроническом рините, синусите, полипах полости носа, аденоидах, переломах костей носа и орбиты, повреждениях слезных точек и канальцев в результате ранения век и др. причин.
Застой слезной жидкости приводит к потере ее антибактериальной активности, что сопровождается размножением в слезном мешке патогенных микроорганизмов (чаще стафилококков, пневмококков, стрептококков, вирусов, реже – туберкулезной палочки, хламидий и другой специфической флоры). Стенки слезного мешка постепенно растягиваются, в них развивается острый или вялотекущий воспалительный процесс - дакриоцистит. Секрет слезного мешка теряет свою абактериальность и прозрачность и превращается в слизисто-гнойный.
Предрасполагающими факторами к развитию дакриоцистита служат сахарный диабет, снижение иммунитета, профессиональные вредности, резкие перепады температур.
Симптомы дакриоцистита
Клинические проявления дакриоцистита довольно специфичны. При хронической форме дакриоцистита наблюдается упорное слезотечение и припухлость в проекции слезного мешка. Надавливание на область припухлости приводит к выделению из слезных точек слизисто-гнойного или гнойного секрета. Отмечается гиперемия слезного мясца, конъюнктивы век и полулунной складки. Длительное течение хронического дакриоцистита приводит к эктазии (растяжению) слезного мешка – в этом случае кожа над эктазированной полостью мешка истончается и приобретает синеватый оттенок. При хроническом дакриоцистите высока вероятность инфицирования других оболочек глаза с развитием блефарита, конъюнктивита, кератита или гнойной язвы роговицы с последующим образованием бельма.
Острый дакриоцистит протекает с более яркой клинической симптоматикой: резким покраснением кожи и болезненной припухлостью в области воспаленного слезного мешка, отеком век, сужением или полным смыканием глазной щели. Гиперемия и отек могут распространяться на спинку носа, веки, щеку. По внешнему виду кожные изменения напоминают рожистое воспаление лица, однако при дакриоцистите отсутствует резкое отграничение очага воспаления. При остром дакриоцистите отмечаются дергающие боли в области орбиты, озноб, лихорадка, головная боль и другие признаки интоксикации.
Через несколько дней плотный инфильтрат над слезным мешком размягчается, появляется флюктуация, кожа над ним становится желтой, что свидетельствует о формировании абсцесса, который может самопроизвольно вскрыться. В дальнейшем на этом месте может образоваться наружная (в области кожи лица) или внутренняя (в полости носа) фистула, из которой периодически выделяется слеза или гной. При распространении гноя на окружающую клетчатку развивается флегмона глазницы. Острый дакриоцистит довольно часто принимает рецидивирующий характер течения.
У новорожденных дакриоцистит сопровождается припухлостью над слезным мешком; надавливание на эту область вызывает выделение слизи или гноя из слезных точек. Дакриоцистит новорожденных может осложняться развитием флегмоны.
Диагностика дакриоцистита
Распознавание дакриоцистита производится на основании типичной картины заболевания, характерных жалоб, данных наружного осмотра и пальпаторного обследования области слезного мешка. При осмотре пациента с дакриоциститом выявляется слезотечение и припухлость в области газа; при пальпации воспаленного участка определяется болезненность и выделение из слезных точек гнойного секрета.
Исследование проходимости слезных путей при дакриоцистите проводится с помощью цветовой пробы Веста (канальцевой). Для этого в соответствующий носовой ход вводится тампон, а в глаз закапывают раствора колларгола. При проходимых слезных путях в течение 2-х минут на тампоне должны появиться следы красящего вещества. В случае более длительного времени прокрашивания тампона (5-10 мин.) в проходимости слезных путей можно усомниться; если колларгол не выделился в течение 10 мин. проба Веста расценивается как отрицательная, что свидетельствует о непроходимости слезных путей.
Для уточнения уровня и протяженности поражения проводится диагностическое зондирование слезных каналов. Проведение пассивной слезно-носовой пробы при дакриоцистите подтверждает непроходимость слезных путей: в этом случае при попытке промывания слезно-носового канала жидкость в нос не проходит, а струей вытекает через слезные точки.
В комплексе офтальмологической диагностики дакриоцистита используют флюоресцеиновую инстилляционную пробу, биомикроскопию глаза. Контрастная рентгенография слезоотводящих путей (дакриоцистография) с р-ром йодолипола необходима для четкого представления об архитектонике слезоотводящих путей, локализации зоны стриктуры или облитерации. Для идентификации микробных возбудителей дакриоцистита исследуют отделяемое из слезных точек путем бактериологического посева.
С целью уточняющей диагностики пациент с дакриоциститом должен быть осмотрен отоларингологом с проведением риноскопии; по показаниям назначаются консультации стоматолога или челюстно-лицевого хирурга, травматолога, невролога, нейрохирурга. Дифференциальная диагностика дакриоцистита проводится с каналикулитом, конъюнктивитом, рожей.
Лечение дакриоцистита
Лечение дакриоцистита у новорожденных проводится поэтапно и включает выполнение нисходящего массажа слезного мешка (в течение 2-3 нед.), промывание слезно-носового канала (в течение 1-2 нед.), проведение ретроградного зондирования слезного канала (2-3 нед.), зондирование носослезных путей через слезные точки (2-3 нед.). При неэффективности проводимого лечения по достижении ребенком возраста 2-3 лет проводится эндоназальная дакриоцисториностомия.
Основным методом лечения хронического дакриоцистита служит операция – дакриоцисториностомия, предполагающая формирование анастомоза между полостью носа и слезным мешком для эффективного дренажа слезной жидкости. В хирургической офтальмологии получили широкое распространение малоинвазивные методы лечения дакриоцистита - эндоскопическая и лазерная дакриоцисториностомия. В некоторых случаях проходимость носослезного канала при дакриоцистите можно попытаться восстановить с помощью бужирования или баллонной дакриоцистопластики – введения в полость протока зонда с баллоном, при раздувании которого внутренний просвет канала расширяется.
Во избежание образования гнойной язвы роговицы, пациентам с дакриоциститом запрещается использовать контактные линзы, накладывать повязки на глаза, проводить любые офтальмологические манипуляции, связанные с прикосновением к роговице (тонометрию, УЗИ глаза, гониоскопию и др.).
Прогноз и профилактика дакриоцистита
Обычно прогноз при неосложненном дакриоцистите благоприятный. Исходом язвы роговицы может являться бельмо, которое приводит не только к косметическому дефекту, но и стойкому снижению зрения; при перфорации язвы происходит развитие эндофтальмита и субатрофии глаза. Течение дакриоцистита может осложниться флегмоной орбиты, тромбофлебитом орбитальных вен, тромбозом кавернозного синуса, воспалением мозговых оболочек и ткани мозга, сепсисом. В этом случае высока вероятность инвалидизации и гибели пациента.
Профилактика дакриоцистита требует адекватного и своевременного лечения заболеваний ЛОР-органов, избегания травм глаз и лицевого скелета.
Описание болезни
Дакриоцистит — это инфекция или воспаление слезного мешка, обычно сопровождающееся закупоркой носоглоточного протока. Дакриоцистит может быть острым или хроническим и врожденным или приобретенным. Может вызвать боль, покраснение и дискомфорт.
Заболеванию больше подвержены женщины, чем мужчины. Слезный канал женщин более узкий, эта анатомическая особенность является провоцирующим фактором. Дакриоцистит возникает в возрасте 30 – 60 лет.
- Флегматозный. Обструкция каналов, сужение его протоков приводит к скоплению жидкости. Воспаление начинается при наличии очагов инфекции в пазухах или слизистых оболочках носа. Развивается абсцесс, скапливается жидкость в полости.
- Подострый (неуточненный). Возникает при наличии провоцирующих факторов, которые приводят к обострению острого дакриоцистита. Это может быть аллергенный фактор, травматический и другие формы после перенесенного острого дакриоцистита.
Дакриоцистит новорожденных входит в класс Р39, к которому относят инфекционные заболевания в перинатальный период. Дакриоцистит новорожденных имеет код Р39.1. Его формирование идет как в внутриутробном периоде, так и после рождения впервые 4 недели.
В отдельную группу относят хронический дакриоцистит, имеющий код Н04.4. Возникает при сужении носослезных протоков при патологических процессах в близлежащих слизистых (конъюнктивит, синусит и другие воспалительные заболевания).
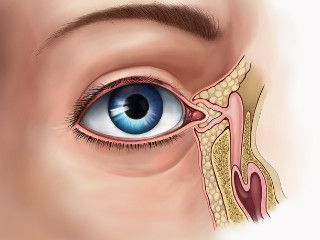
Слеза выполняет антибактериальные и увлажняющие функции роговицы и конъюнктивы глаза, также питает и очищает глаза. Покрывая тонким слоем роговицу, обеспечивает нормальную биофизику зрительного аппарата (преломление и отражение света).
По своему составу слеза является прозрачной на 98% состоящей из воды, слабощелочной жидкостью, которая состоит из белка, лизоцима, жиров, слизи, сахара, Na, K, Cl, мочевины. В течение суток во время бодрствования вырабатывается 0,5 – 1 мл слезной жидкости, а во время плача или попадания инородного тела около 2 чайных ложек.
Слезная железа относится к придаточным органам глаза. Она входит в группу слезных органов, к которым относятся также слезоотводящие пути, мелкие слезные железы.
Слезная железа — сложнотрубчатая серозная железа. Она состоит из частей:
- Орбитальная (глазничная) — в ямке железы, в которых расположены 3-5 выводных протоков. Большого калибра протоки покрыты двухслойным эпителием, а меньшего калибра — однослойным. Выводные канальцы верхнего века имеют протоки между дольками века.
- Вековая расположена под верхним сводом конъюнктивы. Имеет 3 – 9 канальцев и канальцы, впадающие в орбитальные.
Кровоснабжается она глазничной артерией, а отток крови осуществляет слезная вена. Иннервируется тройничными, лицевыми, симпатическими нервами. Регулируется секреция парасимпатическими нервными узлами.
Иногда у новорожденных детей носослезный канал закрыт мембраной, которая рассасывается в первые недели жизни. По истечению 2-3 месяцев она заменяется клеточной тканью.
Причины дакриоцистита
- синусит (форма этмоидит);
- атрезия носослезных протоков (их отсутствие) — врожденная патология;
- риниты;
- полипы в носовой полости;
- воспаление конъюнктивы;
- нарушение проходимости клапана Гаснера (врожденный);
- неонатальная инфекционные процессы;
- инфекции (туберкулез, сифилис, кишечные, вирусные);
- глистные инвазии;
- иммунодефициты;
- кандидозы внутренних органов;
- анатомические аномалии строения лицевой части;
- ЕСС синдром;
- сахарный диабет;
- травма слезной железы;
- аллергия;
- запыленность.
Основной причиной вызывающей воспалительный процесс является скопление микроорганизмов в протоках слезной железы и нарушение оттока жидкости. Часто при посеве слезной жидкости обнаруживаются:
Развитие дакриоцистита может провоцироваться внутренним гематогенным распространением инфекционных агентов.
Симптомы дакриоцистита
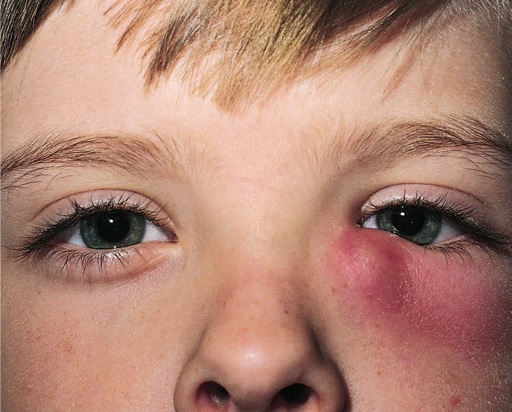
Дакриоцистит имеет специфичные симптомы. Острая форма характеризуется:
- болью;
- покраснением;
- слезотечением;
- отечностью;
- гноем;
- гиперемией;
- лихорадкой;
- слабостью;
- сужением глазной щели.
Болезненность внутреннего угла глаза и иррадиация боли в носовые пазухи, их распространение на конъюнктиву и роговицу создает риск осложнений и распространение воспаления в пазухи.
Хронический дакриоцистит проявляется упорным слезотечением и фасолеобразным выпячиванием.
Покраснение слизистой оболочки, отечность и истончение кожи век, увеличение железы — специфичные симптомы клиники хронической формы болезни.
Дакриоцистит новорожденных выражается слезотечением, выделение гнойного секрета, отечностью век. Анатомическое строение носослезного канала — широкие полости, допускающие риск распространения в близлежащие пазухи и на другие части зрительного аппарата.
Диагностика
Клинические проявления заболевания при обращении к специалисту требует некоторых дифференцирующих диагностических процедур. Специалистами, к которым обращаются — это офтальмолог, оториноларинголог, инфекционист, дермовенеролог. При обращении к врачу первичная диагностика состоит из:
- сбора анамнеза заболевания (когда началось, сколько продолжается и другие моменты);
- пальпации;
- направления на инструментальные и клинические исследования.
При клинических исследованиях в общем анализе крови обнаруживается лейкоцитоз. Также проводятся исследования:
- сахар крови;
- австралийский антиген;
- анализ мочи;
- ИФА на сифилис.
- Биомикроскопия глаза — осмотр щелевой лампой видимых частей глаза с увеличением. Процедура очень широко используется в диагностике глазных заболеваний.
- Цветовая проба Веста. В полость носа вводят тампон, а в глаза закапывают коллоидный раствор. При средней проходимости слезных каналов тампон окрашивается через 8-10 мин., это время среднее условное. Если времени прошло больше, то это диагностический признак непроходимости слезных каналов.
- Рентгенография. Рентгеновские снимки с применением контрастного вещества позволяют диагностировать инородные тела, уплотнения. Рентген делается совместно с пазухами носа. Детям до трех лет рентген пазух носа не делают.
- Тест исчезновения красителя. Закапывается флюоресцеин и через некоторое время измеряют высоту слезного мениска.
- Эхография. Диагностирует расширение, застой слезного канала.
- Зондирование.
- Бактериологический посев содержимого слезного канала.
Это стандартная программа в диагностике инфекционных заболеваний органов зрения.
Лечение дакриоцистита
Тактика лечения дакриоцистита зависит от степени тяжести и назначается только врачом-офтальмологом, с контролем динамики заболевания. Варианты описаны ниже.
Капли в конъюнктивальный мешок применяются по 1 капле 5-6 раз в день в течение 7 – 10 дней:
- гентамицин (0,3%);
- сульфацетамид (10-20%);
- полимиксин;
- хлорамфеникол (0,25%).
Глазные мази закладываются в конъюнктивальный мешок 1 раз в сутки в течение 7 – 10 дней:
- тетрациклин 1%;
- тобрамицин 0,3%;
- эритромицин 1%.
Внутримышечные инъекции, которые рассчитываются по весу и кратность определяется индивидуально:
Препараты применяются в сочетании с бактериостатическим и бактерицидным действием на организм.
В течение 1-3 суток используется глюкозо-солевые растворы, снимающие интоксикационный симптом. В растворы добавляют витамины (аскорбиновая кислота), гормоны (преднизолон, дексаметазон) и другие вещества, которые используются по симптоматике.
Противопоказаниями для проведения массажа является гнойно-воспалительный процесс (риск заражения окружающих тканей). Перед процедурой руки моются и обрабатываются антисептиком, одеваются перчатки. Промыть раствором фурацилина глаза ребенку. Кратность выполнения массажа новорожденным и взрослым отличается, так взрослым – 3-5 раз, а новорожденным до 7 раз в день. Курс 10 дней.
Техника выполнения: разогретыми, теплыми руками легкими движениями от начала бровей кругообразными движениями спускаемся по крыльям носа до его кончика.
Дакриоцисториностомия — хирургическая операция, проводимая для восстановления проходимости слезного канала воссоздавая соустье между ним и носовой полостью.
Различают баллонную, лазерную, эндоскопическую. Эндоскопическая операция или зондирование носослезного канала проводится для прочищения с помощью зонда канала и позволяет избежать осложнений в будущем.
Для новорожденных детей она проводится под общим наркозом. Наркоз рассчитан на период проведения операции (щадящий режим). Используют зонд из мягких материалов, легко принимающих изгибы и не повреждающие стенки канала.
УВЧ, СВМ проводимые в комплексной терапии с антибиотиками на ранней стадии снижает риск развития нагноений.
Противопоказаны в лечении манипуляции осложняющие течение заболевания. К ним относят:
- ношение контактных линз;
- повязки на глаза;
- проводить исследования роговицы (УЗИ глаз, тонометрия и другие манипуляции).
Результат лечения зависит от точности выполнения манипуляций и квалификации специалиста, а также условий клиники, в которой проходит лечение.
Нетрадиционная медицина в офтальмологии оказывает мощное воздействие. Но применение методов народной медицины требует консультации со специалистом. Используют настои (внутрь и наружу), примочки для промываний. В лечении используются:
- ромашка (протирают воспаленные участки ватным диском);
- лист каланхоэ (сок как глазные капли);
- очанка (внутрь и наружу);
- сбор (лист шалфея, эвкалипта, душицы, мяты, укроп) используется как примочка.
Прогноз и осложнения
При качественном и проведенном в короткие сроки лечении прогноз благоприятный. Осложнениями могут быть:
- Флегмона (абсцесс слезного мешка): распространение нагноения на близлежащие ткани вызывает припухлость. Осложняется развитием синуситов и поражением роговицы.
- Язва роговицы: разрушение тканей роговицы при инфекционном — распространении инфекции за пределы слезного мешка. При неинфекционном — недостаточная увлажненность роговицы приводит к синдрому сухого глаза. Это служит сопутствующим фактором при дакриоцистите.
- Тромбофлебит орбиты глаза: распространение и оседание на стенках вен микроорганизмов из очагов инфекции приводит к закупорке вен и появлению рисунка их под кожей, затруднение движения глазных яблок.
- Эндофтальмит: развивается при прободении (проникновении) гнойного процесса во внутренние структуры глаза.
Осложнение развивается как местно, так и распространяясь по организму. К таким осложнениям относятся — сепсис, менингит, что может привести к инвалидизации и гибели человека.
Профилактика дакриоцистита
Предупреждение развития дакриоцистита имеет несколько правил действующих при любых заболеваниях. Это соблюдение личной гигиены, избегать травматических ситуации и использовать средства защиты. Использование качественной косметики, ухаживающих средств, а также лечение простудных и инфекционных заболевания.
Дакриоцистит заболевание, которое может маскироваться под лор-заболевания. Осложнения заболевания могут приводить к слепоте. Своевременное лечение обеспечивает сохранение зрения. Выздоровление зависит от тактики лечения и метода, специалиста.
Читайте также:


