Дегенерация суставного хряща по типу хондрита
- Все
- А
- Б
- В
- Г
- Д
- И
- К
- Л
- М
- Н
- О
- П
- Р
- С
- Т
- Ф
- Х
- Ц
- Э
Реберный хондрит (синдром Титце)
- Реберный хондрит является частой причиной болей в груди в детском и подростков возрасте и составляет от 10-30 % всех болей в груди в этом возрасте. Наиболее часто встречается в возрасте от 12-14 лет.
- Реберный хондрит также рассматривается как возможный диагноз у взрослых, у которых есть боль в груди. Боль в груди у взрослых считает потенциально серьезным симптомом заболевания и, в первую очередь, необходимо исключить патологию сердца (ЭКГ, анализы, осмотр и т.д). Только после тщательного обследования и исключения кардиального генеза боли можно предположить наличие реберного хондрита. Подчас дифференциальная диагностика бывает затруднительна. У взрослых реберный хондрит встречается чаще у женщин.
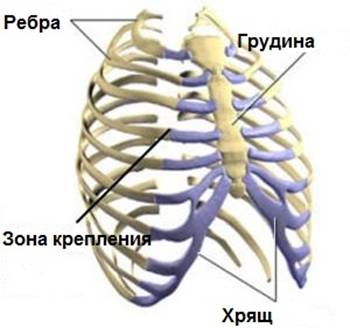
Реберный хондрит очень часто называют синдромом Tитце. Синдром Титце - редкое воспалительное заболевание, характеризующееся болью в груди и набуханием хряща в области крепления второго или третьего ребра к грудине . Боль возникает остро и бывает иррадиация в руку, в плечо .Болеют как мужчины, так и женщины чаще в возрасте от 20 до 40 лет. Встречается в основном у людей, работа которых связана с физическими нагрузками или спортсменов.
Причины
Реберный хондрит - это воспалительный процесс в хрящевой ткани , обычно не имеющий никакой определенной причины. Повторные небольшие травмы грудной клетки и острые респираторные инфекции могут спровоцировать появление болезненности в области крепления ребер (воздействие как самих вирусов, так и частого кашля на зоны крепления ребер). Иногда реберный хондрит возникает у людей, принимающих парентерально наркотики или после оперативных вмешательств на грудной клетке. После операций поврежденная хрящевая ткань более подвержена инфицированию из-за нарушений ее кровоснабжения.
Симптомы
Болям в груди, связанным с реберным хондритом, как правило, предшествуют физические перегрузки, небольшие травмы или острые респираторные инфекции верхних дыхательных путей.
- Боль, как правило, появляется остро и локализуется в передней области грудной клетки. Боль может иррадиировать вниз или чаще в левую половину грудной клетки.
- Наиболее частая локализация боли - область четвертого, пятого и шестого ребра. Боль усиливается при движении туловища или при глубоком дыхании. И, наоборот, происходит уменьшение болей в покое и при неглубоком дыхании.
- Болезненность, которая четко выявляется при пальпации (нажатии в области крепления ребер к грудине). Это является характерной особенностью хондрита и отсутствие этого признака говорит о том, что диагноз реберного хондрита маловероятен.
Когда причиной реберного хондрита является послеоперационная инфекция, то можно заметить отечность, красноту и/ или выделение гноя в области послеоперационной раны.
Учитывая, что симптоматика хондрита нередко похожа на неотложные состояния, необходимо экстренно обратиться за медицинской помощью в случаях:
- Проблемы с дыханием
- Высокая температура
- Признаки инфекционного заболевания (отечность, краснота в области крепления ребер)
- Боль в грудной клетке постоянного характера, сопровождающаяся тошнотой, потоотделением
- Любая боль в грудной клетки без четкой локализации
- Усиление болей на фоне лечения
Диагностика
Основой диагностики является история болезни и внешний осмотр. Характерным для этого синдрома является болезненность при пальпации в области крепления 4-6 ребра.
Рентгенография (КТ, МРТ) обычно малоинформативна для диагностики этого синдрома и применяется только для дифференциальной диагностики с другими возможными причинами болей в грудной клетке (онкологические заболевания, заболевания легких и т.д.). ЭКГ, лабораторные исследования необходимы для исключения заболеваний сердца или инфекций. Диагноз реберного хондрита выставляется в последнюю очередь после исключения всех возможных других причин (особенно заболеваний сердца).
Лечение
Если диагноз верифицирован, то лечение заключается в назначении НПВС на короткое время, физиотерапии, ограничение на некоторый период времени физических нагрузок, иногда инъекции в область локализации боли анестетика совместно со стероидом.
Использование материалов допускается при указании активной гиперссылки на постоянную страницу статьи.

Хондрит наружного слухового прохода
Специфическая или неспецифическая микробная флора вызывает развитие воспалительного процесса в ткани хряща. Хрящевые ткани ушной раковины, гортани, ребер, лонного сочленения — локализация процесса, вызывающегося заносом возбудителя гематогенным путем в ткань хряща. В процесс вовлекаются и другие ткани сустава.
Хрящевой отдел имеет не большое количество сосудов и нервов. При движениях суставов, синовиальная жидкость приносит питательные вещества от кровотока к суставным поверхностям, выполняя функцию питания. Такая анатомическая особенность хряща предупреждает возможность появления острых воспалительных заболеваний.
Проявление хондрита
Для появления начала развития неспецифического хондрита необходимы определенные условия патологического процесса, вызванного попаданием неспецифических микроорганизмов, выражающегося в местной первичной гибели хрящевой ткани или повреждение трофического сосуда хряща, с образованием патологического сгустка. Проявляется при попадании микровозбудителя, при тифах (возвратных, брюшных, сыпных). Образовываются отделенные участки погибшей хрящевой ткани, с вовлечением внесуставной поверхности хряща. При вторичном поражении участки заполняются гноем. Распространение процесса вызывает глубокие изменения. Появляются формирования массивных склеротических изменений, с развитием свища в соседней полости.
При заболевании хондритом в хрящевой ткани происходит разволокнение и формирование грануляционной ткани. Такие изменения приводят к исчезновению хрящевых клеток.
У пациентов, переболевших туберкулезом, сифилисом отмечается развитие хронического воспаления сустава с краевым типом изменений покровного хряща и нарушением его основных свойств. Специфический хондрит характеризуется грануляционным изменением элементов, разъедающих хрящ. Такой процесс изъязвления сопровождается снижением эластичности хряща в средней его части и его замещением. Изменения начинаются с места перехода синовиальной оболочки в хрящ с последующим образованием на месте некроза рубцов лучистой формы. Синовиальная оболочка утолщается, и в ней расширяются сосуды в месте перехода в хрящ. В гиалиновом веществе появляется помутнение, которое увеличивается к центру, сопровождается покраснением края суставного хряща.
При получении доз облучения в зоне суставных участков тела, возможно развитие воспаления хрящевой ткани от лучевого повреждения, Вызывается такое состояние прямым воздействием ионизирующего излучения. Хондрит, появившийся под действием излучения, характеризуется разрушением хряща и окружающих его мягких тканевых структур. Следствием лучевого хондрита будет хондронекроз.
Симптомы проявления хондрита
Симптомы проявления хондрита будут зависеть от этиологии заболевания и места локализации суставного патологического процесса.
Припухлость, гиперемированная кожа, болезненность будет отмечаться в наружном слуховом проходе. При осложнении секвестрация ткани хряща.

Реберный хондрит
В области ребер хондрит чаще проявляется в грудинных концах хрящей от пятого до восьмого ребра болью и припухлостью, с дальнейшим появлением инфильтрата. Развитие процесса сопровождается размягчением ткани и выходом отделяемого, содержащего гной. Повышается температура тела до 37 Сº. Распространение воспалительного процесса на окружающие ткани дает осложнение течения хондрита (плеврит, невралгия межрёберная).
Затруднение дыхания, утолщение, припухлость и болезненность гортани,

Хондрит гортани
повышение температуры тела отмечается при гортанном хондрите. При поражающих изменениях в ткани хряща прикрывающего щитовидную железу происходит изменение голосового тембра, и нарушение глотания из-за отёка голосовой щели. Выход гнойного отделяемого возможен при его прорыве в гортань. Развитие легочных поражений и сепсиса может быть, если выход гнойного отделяемого будет в трахее.
Диагностика при хондрите
Диагностирование проводится рентгенологически и гистологически, в случае гортанного хондрита – фистулографичексое исследование, но, возможно, будет достаточно и метода визуального осмотра гортани. В лабораторных исследованиях крови, будет отмечаться незначительное увеличение СОЭ. При гнойном отделении необходим пункционный забор содержимого. Клиническая картина хондрита имеет разнообразный характер, содержит этиологическое направление, и определяется данными анамнеза пациента.
Лечение при хондрите
Лечение имеет антибактериальное и обезболивающее направление. Немаловажными будут физиотерапевтические процедуры.
Некрозы и свищи удаляются хирургическим методом. При наличии гнойного очага показано его вскрытие, при секвертации хряща– секвестромия (удаление участка некротических тканей).
Во избежание неблагоприятного исхода в настоящее время при гнойных хондритах применяется криохирургический метод лечения, т.к. как при хондрите гортани возможно появление деформации гортани.
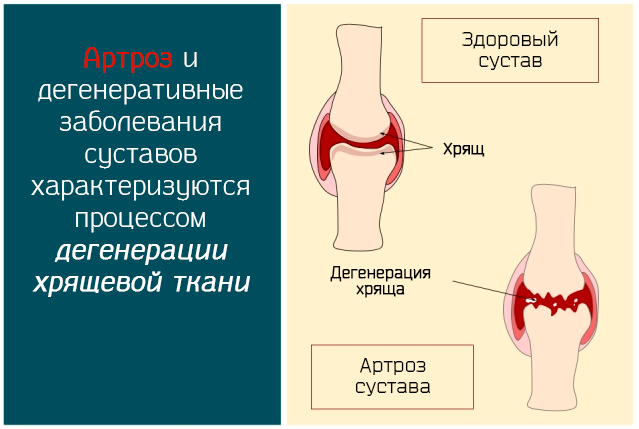
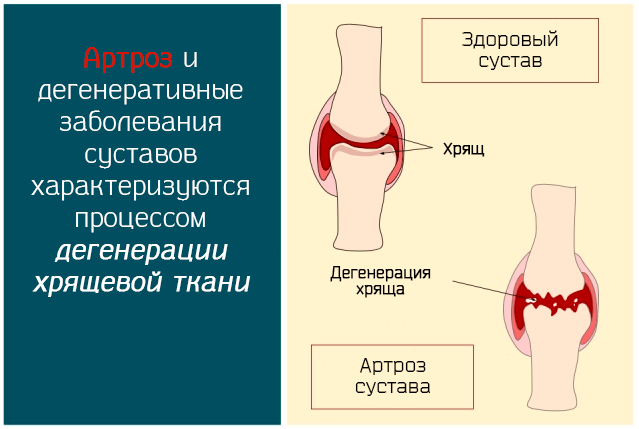
Артроз – это дегенеративная патология, которая влияет на суставы костей. Симптом, который, в первую очередь, характеризует заболевание, – это боль, которая может сопровождаться трудностями в движениях и деформациями. Наиболее страдают мобильные суставы – бедра, колена и плечи.
Давайте рассмотрим, каковы возможные методы лечения, лекарственные и природные средства, а так же эффективность использования пищевых добавок на основе омега-3, глюкозамина и гиалуроновой кислоты.
Артроз: что такое и как возникает
50% случаев заболевания появляется после 60 лет
Пик заболеваемости приходится на возраст между 75 и 79 годами
В возрасте до 60 лет отмечается 25-30% случаев артроза
До 45 лет наиболее подвержены мужчины
После 45 лет чаще встречается у женщин
Развитие дегенеративного процесса в суставе:
- После физической травмы, болезни или в результате физиологического износа происходит повреждение наиболее активных участков хрящей (то есть тех, которые наиболее активно используются при движении).
- Травма приводит к нарушению баланса между клетками хряща (хондроциты) и хрящевой матрицей, в которую они погружены.
- Воспалительный процесс охватывает хондроциты, в результате, образуются более тонкие и менее прочные коллагеновые волокна.
- Разрушение хряща в суставах активизируется ферментами и менее устойчивыми волокнами. Из-за того, что синовиальная жидкость протекает через повреждения хряща, в результате чего кости остаются без какой-либо защиты.
Основные виды артроза
Артроз может быть классифицирована на основе трех различных параметров, таких как:
- Места возникновения.
- Количество пораженных суставов.
- Режима возникновения.
В зависимости от способа возникновения различают:
- Первичный или идиопатический артроз, вызванный генетическими факторами, семейной предрасположенностью и пожилым возрастом.
- Вторичный артроз, связанный с повреждениями, например, хирургическое вмешательство, травмы, патологии и инфекции, которые могут быть причиной повреждения хряща.
В зависимости от количества пораженных суставов, мы можем различать:
- Локальный артроз, если поражен только один сустав.
- Обобщенный артроз, при поражении двух или нескольких суставов.
В зависимости от местонахождения, то есть в пострадавшего сустава, мы имеем:
- Гонартроз, который влияет на коленный сустав.
- Коксартроз, который влияет сустав между тазом и головкой бедренной кости.
- Ризоартроз, поражающий основание большого пальца и пястной трапеции пястной.
- Ключичный артроз, когда поражается сустав между плечом, лопаткой и ключицей.
- Ломбоартроз, влияющий на нижнюю часть позвоночника.
- Артрозы верхней конечности, которые могут повредить суставы рук, особенно фаланги, локоть или запястье.
- Артроз шейного отдела, который влияет на суставы верхней части позвоночника.
- Артроз ног, которая локализуется, в основном, в области большого пальца ноги.
Причины и факторы риска артроза
Фактическая причина артроза на сегодняшний день неизвестна, поэтому мы склонны считать, что к появлению заболевания приводит совокупность факторов риска.
Среди различных факторов риска артроза, мы можем выделить:
- Наследование: артроз может быть связан с некоторыми генетическими заболеваниями, такие как синдром Марфана и гемохроматоз. Эти заболевания вызывают нарушение метаболизма с повреждением хряща и возможностью развития заболевания.
- Ожирение или избыточный вес: люди с избыточным весом или страдающие ожирением имеют больше шансов развития гонартроза, коксартроза и ломбоартроза. Это связано с тем, что лишний жир и вес подвергает суставы большой нагрузке, нанося непоправимый ущерб.
- Возраст: безусловно, является первым фактором риска для развития артроза. Суставы стареют вместе со всем организмом, с возрастом происходит истончение суставных хрящей, которые становятся очень хрупкими.
- Механическая травматизация: большим фактором риска является занятие спортом или работа, которые подразумевают длительное использование сустава. Например, не редкость, что те, кто работает с отбойными молотками, часто имеют артроз рук, а те, кто играет в футбол, часто сталкиваются с проблемой артроза колена. Профессиональные танцовщицы могут страдать от коксартроза, а те, кто по работе проводит много времени в сидячем положении может иметь ломбоартроз.
- Инфекции и воспаления: вирусные или бактериальные инфекции, длительное воспаление сухожилий и других компонентов сустава могут стать причиной дегенерации хрящей.
Кроме того, необходимо внести уточнение, что холод и влажность не несут ответственности за проявление артроза, климатические условия только усугубляет уже существующую проблему.
Симптомы и диагностика артроза
Диагностика артроза выполняется с помощью рентгенографии пораженной части, благодаря чему можно увидеть степень износа суставного хряща и наличие воспалительных явлений. Если рентген вызовет какие-либо сомнения, можно воспользоваться другими методами радиологических исследований, например, ПЭТ КТ.
Что касается симптомов артроза можно отметить следующие проявления:
- Боль: это основной симптом, связан, в основном, с воспалительным процессом. На ранних стадиях дегенерации хрящей Вы испытываете боль только при движении сустава, особенно, если движение осуществляется после периода покоя, например, утром после пробуждения. Затем, по мере прогрессирования, боль появляется в состоянии покоя.
- Нарушение двигательных функций: субъект, страдающий от артрита, может столкнуться с ограничениями движений в суставах, которые могут быть незначительными, умеренными или тяжелыми.
- Деформации костей: когда дегенеративный процесс усугубляется, например, из-за трения костей друг от друга, могут появиться реальные деформации костей, которые усугубляют болезненные симптомы и осложняют движения.
Как лечить артроз
Лечение артроза и его симптомов возможно несколькими способами, которые могут варьироваться в зависимости от случая и степени тяжести патологии.
В частности, можно использовать следующие средства:
- Природные средства: лекарственные растения.
- Домашние средства, которые помогают уменьшить воспаление и боль.
- Пищевые добавки, которые предназначены для восстановления структуры поврежденных хрящей.
- Лекарственные препараты, которые призваны уменьшить боль и вылечить воспаление.
- Физиотерапия, с помощью которой лечат воспаление и восстанавливают пораженный сустав.
- Хирургическое вмешательство, в случаях, когда необходимо восстановить сустав или хрящ.
С помощью лекарственных трав можно лечить симптомы и уменьшить воспалительные явления.
Из травяных средств лечения можно упомянуть:
-
Коготь дьявола, его активный ингредиент – гарпагозид – наделяет его мощными антивоспалительными свойствами.
Может быть использован как компонент мазей, кремов или гелей, наносимых на сустав, но можно также использовать:
- Перорально в виде таблеток (содержащих 300-600 мг сухого экстракта и принимать 3 раза в день).
- Настойка (30 капель в небольшом количестве воды три раза в день).
- Настой (5 г на 500 мл воды, принимать три раза в день). Лечение не должно превышать 2 недель, так как может оказаться токсичным.
Может быть компонентом мазей и кремов, или можно принимать:
- Перорально в виде сухого экстракта (капсулы по 800 мг принимать 2-3 раза в день).
- Настойка (от 30 до 40 капель два раза в день).
- Арника: содержит флавоноиды, эфирные масла, кумарины, сесквитерпеновые лактоны и скополетин, которые в совокупности придают противовоспалительные свойства этому растению. Используется исключительно в виде кремов, гелей или мазей, наносимых непосредственно на пораженную область.
- Ива: её активный компонент, известный как салицин или салициловая кислота, обладает противовоспалительным и болеутоляющим действием, поэтому часто используется для лечения артроза.
Может быть использована в качестве компонента мазей и кремов, или быть принята:
- Перорально, как экстракт сухой (1-2 таблетки принимать два раза в день)
- Настойка (30-40 капель, принимать по 2-3 раза в день).
- Отвар (ложку корней на стакан воды, довести до кипения).
- Черная смородина: содержит флавоноиды, гликозиды и эфирные масла, которые вместе оказывают сильное противовоспалительное действие.
Конечно, желательно употреблять свежие плоды, но так же можно использовать:
- Настойку из листьев (по 30 капель два раза в день).
- Настой (40-50 капель два раза в день, желательно рано утром и во второй половине дня).
- Горячая расслабляющая ванна с морской солью, по крайней мере, полчаса.
- Мешок с песком, предварительно нагретым на огне. Очень полезен при боли в шее.
- В случае суставов рук и ног, можно обернуть их фланелью, чтобы сохранить тепло и оставить повязку на всю ночь.
- Очень полезны при артрозах пищевые добавки, с помощью которых можно попытаться восстановить часть хряща и избежать воспаления.
Среди них мы можем упомянуть:
В рамках натурального лечения важную роль играет профилактика, то есть избегание поведения, которое может усугубить симптомы или спровоцировать развитие заболевания.
Основные профилактические меры в отношении артроза касаются изменения образа жизни, в частности:
Когда артроз не удаётся вылечить с помощью натуральных средств, следует обратиться к команде специалистов: ортопед, физиотерапевт, диетолог, – которые помогут выбрать эффективную терапию.
Лечение с помощью лекарств имеет двойную цель:
- Снижение воспалительных явлений.
- Восстановление вырожденного хряща.
Из препаратов, используемых против боли, мы имеем:
- Парацетамол: анальгетик – полезен только для борьбы с болью. Дозировка зависит от обстоятельств, но, как правило, можно принимать 500 мг каждые шесть часов.
- Напроксен: противовоспалительное средство, которое полезно для лечения боли, чтобы уменьшить воспаление. Доза варьируется в зависимости от случая, обычно принимают от 275 мг до 500 мг два раза в день.
- Ибупрофен: от сильной боли и воспаление. Даже в этом случае доза индивидуальна, но, в общем, используют 400-800 мг каждые 8 часов.
Другая возможность лечения этого заболевания заключается во введении лекарства непосредственно внутрь сустава, которые могут уменьшить процесс воспаления и восстановить хрящ.
В частности, это могут быть:
- Кортикостероиды: такие как кортизон. Обычно используется для суставов колен, плеч, ног и рук. Вместе с кортизоном часто вводят местный анестетик, такой как лидокаин, чтобы уменьшить боль.
- Гиалуроновая кислота: введение внутрь гиалуроновой кислоты особенно хорошо подходит для остеоартрита колена и имеет различные эффекты. Во-первых, выполняет противовоспалительное действие, уменьшая боль и повышая мобильность, во-вторых, способствует образованию нового хряща, увеличению плотности синтезированных хондроцитов (клеток хряща).
Упражнения и методы физиотерапии могут быть очень полезны для борьбы с симптомами артроза и улучшения подвижности суставов.
Среди различных методов, мы выделим:
- Магнитная терапия: этот метод использует магнитное поле, чтобы уменьшить боль и воспаление, способствовать регенерации тканей. Как правило, используется магнито-терапия низкой частоты, которая заключается в применении электрического тока, пульсирующего в области лечения.
- Лазер: используется для создания тепла и снятия воспаления ткани.
- Ультразвуковой массаж: эта техника использует звуковые волны очень высокой частоты, которые не воспринимаются человеческим слухом, и, которые проникают в глубину, образуя тепло, что снижает воспаление и боль.
- Электротерапия: применение электрических волн снижает боли и воспаления, вызванные артрозом.
- SPA процедуры: спа-процедуры могут быть полезны для борьбы с симптомами артроза. Благодаря воде, богатой микроэлементами и минералами, помогает уменьшить воспалительные процессы в нагруженных суставах.
- Физиотерапевтические упражнения имеют большое значение для пассивной мобилизации сустава.
В случае, если артроз является чрезвычайно тяжелым и изнурительным, возможно вмешательство хирургическим путем.
Вмешательство возможно только для некоторых видов артроза, в частности:
- Артроз большого пальца руки – вмешательство позволяет удалить кости трапеции и выполнить реконструктивное эндопротезирование (то есть, восстановление костной и хрящевой ткани) для восстановления движений.
- Остеоартрита коленного и тазобедренного сустава – установка протезов, обеспечивающих возможность восстановить подвижность, уменьшить боль и воспаление.
- Остеоартрит руки, здесь вмешательство возможно несколькими способами:
- Первый предусматривает соединение поврежденных суставов, но, хотя это уменьшит воспаление и боль, этот метод существенно влияет на подвижность суставов.
- Второй метод предполагает введение имплантатов небольших размеров (аналогичных тем, которые используются для колена).
- Третий метод, заключается в удалении части кости и её реконструкции.
В последнее время появились новые методы хирургического лечения артроза:
- Имплантация хондроцитов, т.е. введение непосредственно в сустав клеток, которые образуют хрящи, чтобы восстановить его.
- Имплантация стволовых клеток, которые затем будут производить клетки, необходимые для ремонта поврежденного хряща.
- Использование полинуклеотидного геля, который оказывают стимулирующее действие на рост клеток хряща и образование синовиальной жидкости.
Среди множества разнообразных заболеваний грудной полости довольно-таки часто встречается патология, которую можно запросто спутать с болезнями легких и сердца, воспалительными процессами в костях и мышцах инфекционного и аллергического характера, а также с гнойными инфекциями - такие ужасающие клинические проявления присущи ей. Однако в действительности острота симптомов совершенно не соответствует серьезности происходящих в груди явлений. Речь идет о малоизвестном заболевании - реберном хондрите, который в медицине еще частенько называют синдромом Титце.
Краткая информация
Если дословно, то "хондрит" означает хрящевое воспаление, но в действительности медики обозначают этим понятием любую неуточненную патологию, протекающую в хрящевом слое.
Как известно из анатомии, концевой отдел ребер, соединенный с грудиной, основывается именно из такой ткани, и как раз здесь развивается заболевание.
- Чаще всего болезнь поражает второе ребро.
- Менее часто охватывается третье и четвертое ребро.
- И всего с 10% вероятностью болезни поддается первое, пятое либо шестое ребро.
Этому заболеванию в одинаковой степени подвержены и мужчины, и женщины. Чаще всего реберный хондрит диагностируется у людей в возрасте 20-40 лет. Именно поэтому медики считают эту патологию болезнью молодых.
Порок был описан в 1921 году немецким хирургом Титце, в честь которого, собственно, и получил свое название. К слову, в медицинской литературе нередко встречается еще одно наименование болезни - перихондрит.
Главным проявлением патологии немецкий врач назвал боль в груди, посередине ребер. Но сегодня медики говорят, о множестве других симптомов, которыми сопровождается заболевание.
Причины возникновения
Предположительно синдром Титце может провоцироваться:
- регулярными ОРВИ, в особенности осложненными бронхитами;
- приступами изнурительного кашля, который практически расшатывает грудной отдел;
- систематическими спортивными нагрузками и травмами ребер;
- наркоманией и алкоголизмом;
- скудным питанием с минимальным количеством коллагена, кальция и витаминов;
- разладами в обменах веществ;
- торакотомией - операцией, предусматривающей вскрытие грудной полости.

Этиология
Путем проведения микробиологических исследований была получена информация о том, что в поврежденном реберным хондритом хряще зарождается асептическое воспаление. Это патология, которая не сопровождается повышением температуры, потливостью и гиперемией, а характеризуется совершенно бессимптомным течением. В этом кроется одна из основных опасностей болезни.
Но несмотря на отсутствие очевидных признаков, хрящи подвергаются структурным изменениям. При этом в них происходит:
- отложение кальциевых солей;
- метапластические и гиперпластические явления;
- дистрофия, сопровождающаяся формированием вакуоль;
- видоизменение костных перегородок;
- внедрение хрящей в костные ткани.
Признаки болезни
Очень важно знать, как именно выглядят симптомы синдрома Титце. Лечение патологии осуществляется, независимо от клинических проявлений, но такая информация поможет вовремя отреагировать на тревожные признаки и обратиться к врачу. Не зря своевременность диагностики справедливо считается гарантией эффективности дальнейшей терапии.
Существует несколько основных симптомов реберного хондрита, по которым можно заподозрить наличие в организме этого заболевания.
- Острые болевые ощущения в нижнем и левом отделе груди псевдоангиозного характера, маскирующиеся под сердечные боли.
- Спустя несколько часов либо сутки после появления болевого синдрома над поврежденным ребром может сформироваться припухлость, дающая болезненность при пальпации.
- При вдохе боль существенно нарастает, ровно как и при кашле, подвижности груди и прощупывании реберного соединения с грудиной.
- Вполне вероятна иррадиация неприятных ощущений в область шеи, лопаток, ключицы и руки. Такое явление обусловливается поражением межреберного нерва, которое является необязательным и далеко не всегда сопровождает патологию.

Главным признаком болезни, который должен насторожить больного, является боль в грудной клетке при глубоком вдохе. Именно этот симптом должен стать поводом для скорейшего обращения к врачу.
Диагностика заболевания
Основной методикой выявления реберного хондрита является рентгенография. С ее помощью можно обнаружить следующую картину:
- булавовидная форма травмированного ребра, появившаяся на фоне периостита;
- его гиперплазия - увеличение параметров, по сравнению со здоровыми ребрами;
- ассиметричные зоны обызвествления на поверхности костных оснований;
- визуализация грудино-реберных суставов в качестве светлых мест и утолщений вследствие протекающих дистрофических процессов - обычно, здоровые хрящи никак не проявляют себя на рентгене.
В случае выявления на снимке подозрительных симптомов, зачастую наблюдающихся на ранних стадиях развития синдрома Титце, желательно пройти компьютерную томографию либо магнитно-резонансное обследование, которое позволяет четко визуализировать даже начальные проявления патологии.
Электрокардиограмма и лабораторные исследования необходимы для исключения более опасных сердечных и дыхательных пороков. Такая дифференциальная диагностика очень важна, ведь схожая симптоматика является неизменной составляющей всех патологических процессов, протекающих в грудном отделе.
С какими болезнями можно перепутать синдром
Первым делом специалист должен исключить заболевания дыхательного аппарата и сердечно-сосудистой системы. Затем осуществляется дифференциальная диагностика с патологиями, дающими похожие признаки:
- реберным артритом;
- остеохондритом;
- реберным экзостозом;
- остеомиелитом;
- посттравматической костной мозолью, формирующейся в зоне перелома ребра.
Лечение синдрома Титце
Симптомы реберного хондрита зачастую пугают пациентов своей яркой выраженностью. Однако на самом деле это заболевание не несет в себе большой опасности и лечится, как правило, при помощи консервативных методик. При возникновении первых признаков патологии вводится обязательный режим ограничения физических нагрузок на поврежденную область.
Главный принцип лечения является эриотропным: чтобы прекратились боли в груди посередине и с левой стороны, необходимо попросту избавиться от основных провоцирующих факторов. Речь идет об изнурительных упражнениях, частых простудах, физических нагрузках, связанных с профессиональной и бытовой деятельностью, пагубных привычках в виде пристрастия к наркотикам, алкоголю и табаку, недостаточности и несбалансированности питания.
Если у пациента наблюдается боль в грудной клетке при глубоком вдохе и подвижности, необходима симптоматическая терапия. Болевой синдром ликвидируется с помощью:
- нестероидных противовоспалительных медикаментов;
- местной блокадной анестезии;
- йодистых лекарств и салицилатов.
Блокада предусматривает использование 0,5% раствора новокаина и гидрокортизона. Допускается в общей сложности 4-5 таких уколов от боли.

Йодистые препараты разрешено использовать только в минимальных дозировках. Вероятно комбинирование их с салицилатами, принимающимися перорально.
Что касается противовоспалительных медикаментов, они могут использоваться в форме таблеток и уколов. От боли также помогают различные гели и мази такого же спектра действия.
Физиотерапия
Пациентам хорошо помогает лечение реберного хондрита с применением слабого тока, рентгеновского и ультразвукового излучения, а также сухого тепла. Врачи зачастую рекомендуют больным такие физиотерапевтические процедуры:
- УВЧ;
- иглорефлексотерапия;
- электрофорез с использованием йодистого калия;
- рентгенотерапия;
- накладывание на поврежденные участки озокерита и горячего парафина.
Благотворно влияет на пораженные ребра климатическое лечение:
- солнечный загар по утрам;
- плавание в море;
- прогулки на пляже и в лесу.

Лечебная гимнастика
Довольно-таки быстро избавиться от докучающей боли при вдохе и других неприятных симптомов можно при помощи ежедневной физкультуры. Такие упражнения разработаны специально для грудного отдела и построены на движениях, не нагружающих суставы, но при этом воздействующих на них.
Чрезвычайно полезна дыхательная физкультура, которую нужно выполнять параллельно с обыкновенной гимнастикой. При этом очень важно грамотно настроить дыхания, подключив к процессу брюшные и грудные мышцы.
Для стабилизации тонуса тканей груди и устранения симптомов реберного хондрита рекомендованы статические упражнения, которые требуются для глубокого мышечного расслабления. О правилах проведения лечебной гимнастики пациенту следует уточнить у специалиста.

Оперативное вмешательство
Необходимость операции при синдроме Титце появляется чрезвычайно редко. Показаниями для осуществления хирургического вмешательства являются:
- регулярные переломы ребер;
- отсутствие результата от использования консервативных методик;
- хроническая форма патологии.
При наличии таких условий пациенту может быть назначена резекция хрящевой надкостницы в месте крепления ребер к позвоночнику.
Домашняя терапия
Стоит сказать, что патологический процесс, протекающий в ребрах, попросту невозможно ликвидировать с помощью народных рецептов. Малоэффективными при таком заболевании оказываются также наружные компрессы и мази. Ведь до пораженных хрящей и рецепторов содержащиеся в таких средствах полезные элементы просто не дойдут. Кроме того, наложение горячего компресса на левую зону грудной клетки запрещено.
Но минимизировать болевые ощущения, возникающие при реберном хондрите с помощью народных средств все-таки можно. Для этой цели подойдут:
- раствор мумие в молоке либо воде;
- травы, обладающие успокаивающими и болеутоляющими свойствами, - мята, мелисса, ромашка, душица, календула;
- теплые травяные ванночки с применением лавандового, пихтового или эвкалиптового масла.
Прогноз
Реберный хондрит, как правило, довольно-таки хорошо поддается терапии и не несет в себе серьезной опасности для здоровья и тем более жизни больного. Именно поэтому прогноз при этой патологии практически всегда благоприятный. При соответствующем лечении, устранении пагубно воздействующих факторов патологический процесс в поврежденных ребрах останавливается. Но уже случившиеся деформации костей являются необратимыми.
Синдром Титце вполне способен рецидивировать даже спустя десятки лет. Так что пациентам, у которых однажды было диагностировано это заболевание, следует систематически проходить обследование.
Читайте также:


