Деструкция суставной поверхности это
К одному из таких недугов относится сужение суставной щели тазобедренного сустава. Суставы считаются здоровыми, когда края костей соприкасаются между собой. Когда суставная щель неравномерно сужена, это первое проявление опасного заболевания – остеоартроза.
Что такое сужение суставных щелей
Так что же это такое – сужение суставной щели? Данный патологический процесс имеет свое название – остеоартроз. Он начинается с разрушения хрящевой ткани, в этот момент выявить заболевания нельзя. Во время данного микроэтапа количество питательных веществ, попадающих в хрящевые клетки, значительно снижается.
Таким образом, происходит истощение. Ткани хряща ослабевают и становятся тоньше, поверхность трескается, а кость в этой области разрастается. Дегенеративный процесс не ограничивается одной областью и распространяется дальше на другие структуры: мениски, сухожилия, связки. Ввиду таких изменений, суставная щель сужается, трение между костями увеличивается, а это приводит к полному разрушению хряща.
Причины
Причин, которые усиливают процесс сужения щелей в суставах, огромное множество. В данной главе мы рассмотрим самые популярные из них:
- избыточный вес. По статистическим данным, чаще всего страдают деформирующим остеоартрозом женщины старше 40 лет и имеющие лишний вес. Важно, что чем больше масса тела, тем активнее развивается патология. Риск заполучить сужение щелей в суставах у полных людей в 4 раза больше, чем у людей с нормальной массой тела. Развитие недуга происходит из-за постоянной нагрузки на суставы. При избыточном весе чаще всего страдают колени и голеностопный сустав,
- возраст. Как известно, чем старше мы становимся, тем больше заболеваний получаем, так как организм слабеет. Остеоартрозу подвержены 65-86% пожилых людей в возрасте от 60 до 65 лет. Изменения в организме, которые происходят со временем, сильно влияют на костно-мышечный аппарат. В преклонном возрасте изношенный хрящ уже не может самостоятельно восстановиться, а обычная ежедневная ходьба только усугубляет ситуацию и позволяет болезни прогрессировать,
- генетика, врожденные патологии. Жизнь – штука непредсказуемая и порой, заболевание, которым чаще всего болеют пожилые люди, может настичь молодых людей, не страдающих ожирением. Здесь главную роль играет наследственность или дефекты, которые были внутри с момента рождения,
- большие нагрузки. В эту группу риска входят спортсмены и люди, чья деятельность связана с постоянным тяжким физическим трудом. Для большинства – остеоартроз является профессиональной патологией,
- перенесенные травмы, оперативные вмешательства и другие болезни. Все это может послужить сужению суставных щелей, которое неизбежно влечет за собой остеоартроз.
Как применять Нурофен при болях?
Что провоцирует появление наростов
Анатомия тазобедренного сустава состоит из двух больших костей: бедренной и седалищной. Конструкция напоминает шар. Головка бедра закреплена в углублении вертлужной — находящейся в седалищной кости — впадины. Чтобы не допускать дискомфорта во время трения элементов сплетения друг о друга, на их поверхности есть хрящи.
- Остеофиты тазобедренного сустава: терапия и методы диагностики
- Костные разрастания при остеохондрозе: способы устранения остеофитов
Впадину покрывает хрящевое образование в виде кольца. Она необходима для увеличения площади соприкосновения с головкой бедренной кости. Конструкция окружена капсулой, укреплена мышечным каркасом и связками.
Тазобедренный сустав — наиболее крупный. Он отвечает за передвижение бедра в разные стороны. Чтобы он сохранял двигательные функции и не подвергался развитию остеофитов, необходимо выполнение таких условий:
- в поддерживающих структурах нет повреждений;
- хрящ максимально эластичен;
- близлежащие мышцы в нормальном тонусе;
- хорошее кровоснабжение вертлужных впадин;
- сбалансированный состав и достаточный объем внутрисуставной жидкости.
При отсутствии этих условий начинают происходить изменения необратимого характера в тканях. Вначале нарушается питание больного участка, затем начинаются негативные изменения в субхондральной кости, что провоцирует появление костных разрастаний. Остеофиты расстраивают соответствие анатомических составляющих конструкции, это приводит к дисбалансу в двигательной способности.
Причины развития патологии вертлужных элементов сустава:
- постоянные тяжелые физические нагрузки могут приводить к трансформации вертелов;
- врожденные аномалии у детей, полученные при родах или вследствие генетических сбоев. Повреждается анатомия впадины, сустав, который еще не успел сформироваться;
- избыточная масса тела;
- травмы, сопряженные со снижением тонуса в близлежащих мышцах;
- преклонный возраст;
- коксартрит на фоне инфекции, ревматизма или воспаления в тазобедренном суставе, которое приводит к сбою питания хрящевой ткани и изменениям в составе и объеме окружающей жидкости. В результате этих отклонений может начаться отмирание головки бедренной кости и рост остеофитов на вертлужных углублениях;
- малоподвижный образ жизни — из-за недостаточной нагрузки понижается тонус в поддерживающих мышцах;
- разнообразные поражения опорно-двигательного аппарата: болезни стопы, искривление позвоночника, травмы и патологии коленного сустава.
Если диагностика лабораторных исследования не помогли выявить причину остеофитов во впадинах, речь идет об идиопатическом артрозе.
Разновидности по локализации и стадиям
Как уже говорилось выше, когда размер суставной щели коленного сустава из нормы переходит в сильное сужение, наступает остеоартроз. Само сужение не является заболеванием, а только признак недуга костно-мышечного аппарата.
Для таких дегенеративных процессов характерно четыре стадии развития. Каждая из них имеет существенные различия, о чем поподробней:
- Первая стадия обуславливается небольшим хрустом и быстрой утомляемостью. Болевой синдром не ярко выраженный, а носит тупой и ноющий характер. Симптомы больше всего проявляются после сна. Рентгеновские снимки могут продемонстрировать небольшое сужение щели в суставе, но кость при этом не разрушена.
- Для второй стадии заболевания симптомы проявляются намного серьезней. Появляются сильные боли, которые атакуют при слабом движении конечностью. Любого рода нагрузка только усугубляет ситуацию. Достичь избавления от болевых ощущений можно только после длительного отдыха. Снимок рентгенографии в данном случае уже показывает сужение щели, которое выше нормы в несколько раз. Здесь уже можно отследить остеофиты и излишки жидкости в полости сустава.
- Самая болезненная стадия – третья. При ней боль становится непереносимой и носит постоянный характер. Боль в суставе ощущается даже при покое. Больной в таких случаях пытается занять удобную позу, чтобы хоть немного избавиться от неприятных ощущений. При третьей стадии, чаще всего суставная щель не видна, но отображается пораженный сустав с выраженной деформацией контуров кости.
- Конечный этап в развитии болезни. При четвертой стадии происходит полная блокада сустава. Каждое движение, сделанное человеком, сопровождается хрустом. Внешне, кость сильно деформируется. Мышцы атрофируются, а пораженная область увеличивается в размерах, так как там скапливается жидкость и разрастаются ткани. При текущей стадии человек уже теряет способность двигаться самостоятельно.
Профилактика и здоровый образ жизни
Основу профилактических мер субхондрального склероза суставных поверхностей составляют следующие мероприятия:
- Соблюдение правил здорового и активного образа жизни, отказ от вредных привычек, таких, как злоупотребление спиртным и курение.
- Больше физической активности, но не переусердствуйте с нагрузками. Лучше всего заняться плаванием или йогой.
- Осанка должна быть всегда ровной. Следите за этим.
- Питание должно быть сбалансированным и тогда не появятся лишние килограммы. Если же имеется лишний вес, то делайте все возможное. Чтобы от него избавиться.
Симптомы
Как правило, основным и главным симптомом начавшихся в организме дегенеративных процессов является боль. В зависимости от стадии заболевания, при ходьбе и иных движениях конечностями может раздаваться характерный хруст. Если появляются дополнительные нагрузки на пораженный сустав, то чувство дискомфорта усиливается.
Также конечности становятся чувствительными к погодным условиям и переохлаждению. Нередко можно наблюдать увеличение областей близлежащих к пораженному участку. При последней стадии заболевания у человека ограничиваются двигательные функции, вплоть до полного обездвиживания.
Диагностика патологии
Для того, чтобы врачу поставить верный диагноз – субхондральная эрозия коленного сустава, прибегают к помощи следующих лабораторных и инструментальных исследований:
- Компьютерная томография – применяется, как правило, при сомнении врача, чтобы составить полноценную картину заболевания и оценить состояние соседних тканей.
- Ультразвуковое исследование – используют для обследования крупных суставов в организме.
- Рентгенография – обязательный метод исследования, который проводят при наличии характерных симптомов патологии. С ее помощью удается увидеть склероз пластинок, разрастание субхондральной костной ткани.
- Анализ крови, мочи – применяют для выявления причины болезни, наличия воспалительного или дегенеративно-дистрофического процесса в организме пациента.
Лечение
В данной главе мы рассмотрим все способы лечения сужения суставной щели коленного и прочих суставов. Как правило, остеоартроз полностью вылечить нельзя, но благодаря правильному лечению можно добиться постоянной ремиссии недуга. Основная цель терапии – остановить дегенеративные процессы в суставе, снять симптомы, улучшить состояние хрящевого покрова и восстановить движение конечности.
Если заболевание дошло до последних двух стадий, то чаще всего восстановление сустава происходит путем оперативного вмешательства. При двух первых стадиях возможно консервативное лечение. Мы рассмотрим оба метода терапии.
Консервативное лечение:
- уменьшение массы тела. Если убрать постоянное давление на сустав, то состояние конечности значительно улучшится,
- убрать лишние физнагрузки. Отказаться полностью от ношения тяжестей, а при длительных прогулках останавливаться на отдых. В качестве лечения можно заняться плаванием,
- заняться лечебной физкультурой. Она играет огромную роль в терапии заболевания, так как благодаря легким упражнениям можно избежать контрактур и добиться укрепления суставов,
- немаловажным фактором в лечении является и массаж. Рекомендуется 2-3 раза в год походить курс массажа. Благодаря этому можно миновать мышечную гипотрофию, а также улучшить кровообращение в суставах,
- в зависимости от сустава, используются дополнительные приспособления. При повреждении голеностопа – применяются ортопедические стельки-супинаторы, при коленном остеоартрозе – специальный наколенник мягкой фиксации,
- тракция сустава. В специализированных комплексах существует метод тракции конечности, что разгружает сустав,
- физиолечение. Благодаря ему можно снять воспалительный процесс в пораженной области, стимулировать кровообращение. Есть несколько видов лечения: магнитное поле, лазер, электрофорез, УВЧ, амплипульс,
- обязательное условие – противовоспалительные препараты. Для подбора правильного средства необходимо обратиться к врачу. Помимо препарата, он укажет вам на способ применения: внутримышечно, в качестве мазей, внутрь или непосредственно инъекции в сустав,
- хондропротекторы. Для улучшения питания сустава и для качественного синтеза клеток назначаются препараты данной группы. Представители: Дона, Структум, Артра, Алфлутоп,
- введение внутрисуставно синовиальной жидкости. Эти средства уменьшают трение костей, снимают боль, отек и убирают характерный хруст при ходьбе,
- иглотерапия. Благодаря данной процедуре, можно значительно улучшить питание тканей и обмен веществ.
Как применять акулий жир для суставов?
- артроскопия сустава. Оперативное вмешательство заключается в том, что методика лечения не является радикальной. Благодаря видеоконтролю, специалист может подшлифовать тканевое покрытие хряща и удалить часть поврежденных костей,
- корригирующая остеотомия. Применяется для лечения нижних конечностей. Во время операции врач исправляет деформированный сустав путем выравнивания оси сустава. Чаще всего такой метод лечения назначается молодым пациентам,
- эндопротезирование сустава. Самый радикальный из всех представленных методов лечения. Смысл операции в том, чтобы полностью заменить весь сустав или только один компонент на специальные импланты. Процедура назначается при последних стадиях заболевания, либо при неэффективности лечения на начальных этапах недуга.
Области поражения
Обычно при субхондральном склерозе суставных поверхностей страдают крупные суставные части и опорно-двигательная система:
- Замыкательные пластины позвоночника. При повреждении замыкательных пластин поражается шейный и поясничный отделы позвоночника. Боль беспокоит при наклоне вперед. При поражении волокон нервов, у человека развиваются неврологические проблемы. Появляется онемение в области больного участка, чувство присутствия шума в ушах, кружение головы и т.д.
- Коленный и локтевые суставы. Часто поражается коленный и локтевой сустав, в этом случае становится трудно его согнуть и разогнуть.
- Тазобедренный сустав. Если остеосклероз поразил тазобедренный сустав, боль ощущается в тазу и пояснице.
Основным и наиболее часто встречаемым симптомом в таких случаях является сужение суставной щели или полное ее отсутствие, что свидетельствует о гибели суставных хрящей. Сужение суставной щели может быть равномерным (на всем своем протяжении) и неравномерным — тогда говорят о деформации суставной щели, в основе которой находятся ограниченные нарушения целостности хрящей.
Полное отсутствие суставной щели с переходом костных балок одной кости на другую называется анкилозом. Анкилоз может быть полный и неполный (частичный)— при сохранении суставной щели на ограниченных участках. Может иметь место врожденное отсутствие сустава (суставной щели)— тогда говорят о конкресценции, которая имеет типичную локализацию — мелкие суставы конечностей, позвонки.
Изменение замыкательных (субхондральных) пластинок. Оно может проявляться в виде усиления интенсивности ее тени, что свидетельствует об уплотнении при артрозах, остеохондрозах позвонков), или наоборот, в виде истончения, прорыва или полного отсутствия, что является результатом рассасывания, нарушения целостности или расплавления за счет деструктивного процесса (туберкулез суставов, гнойные артриты и т. д.).
Деструкции суставных отделов костей. Под этим симптомом подразумевается наличие разрушения костей, находящихся в пределах суставной капсулы и вблизи ее вне сустава или под замыкательной пластинкой.
Очаги деструкции проявляются в виде участков просветления при целостности замыкающих пластинок, тогда форма сустава сохраняется; при их разрушении в области суставной головки и суставной поверхности будут определяться различной формы и величины дефекты, обусловливающие нарушения нормальной формы сустава.
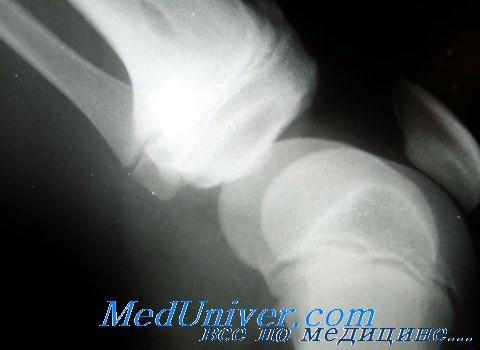
Деформация суставных отделов костей. Обезображивание суставных концов и суставных поверхностей, как правило, основной симптом при артрозах. Деформация бывает следующая: в виде уплощения как головки, так и суставной впадины; углубления суставной впадины; губовидных разрастаний по краям суставной головки и противолежащей поверхности суставной впадины; в виде удлинений замыкающих пластинок в горизонтальном направлении (при остеохондрозах позвонков) и др. Наблюдаются деформации суставных краев костей в виде заострений треугольной, а также клювовидной формы.
Последние являются типичными для деформирующего спондилеза, в основе которого лежит обызвествление продольных связок у места прикрепления к краям позвонков в области замыкательных пластинок.
Высшей степенью деформации суставных отделов костей является нарушение нормальных соотношений в суставе, что лежит в основе целой нозологической единицы — вывихов. Последние принято подразделять на полные и неполные, а также на травматические и патологические. Рентгенологическая диагностика вывихов основывается на типичных признаках: если головка кости располагается полностью вне сустава — это полный вывих, если частично — то неполный.
При патологическом вывихе также выявляются изменения в виде деструкции или деформации головки или суставной впадины, предшествовавшие вывиху.
Значительно реже встречаются симптомы, связанные с уплотнением, обызвествлением мягкотканных компонентов, составляющих сустав: обызвествление капсулы, хрящей, связок и сухожилий, а также внутрисуставные образования (внутрисуставные мыши) и симптом расширения суставной щели.
Первоначальная задача: по рентгенограмме нужно выяснить, какой процесс в кости: остеопоротический, остеосклеротический, деструктивный, неопластический (доброкачественный, злокачественный) или деструктивный иного происхождения. Нужно учитывать область поражения кости: эпифизы, метафизы или диафиз, если процесс в длинных трубчатых костях. Тщательный анализ рентгеносемиотики по скиалогическим свойствам во взаимосвязи с клиническими и данными других методов исследования больных в сопоставлении с динамикой процесса является основой дифференциальной диагностики заболеваний костной системы.
Что такое деформирующий остеоартроз (ДОА)?

Многие годы пытаетесь вылечить СУСТАВЫ?
Глава Института лечения суставов: «Вы будете поражены, насколько просто можно вылечить суставы принимая каждый день средство за 147 рублей.
Что такое ДОА коленного сустава? Это патология, которая разрушает структуру гиалинового хряща. ДОА нуждается в неотложной терапии, поскольку динамика его развития очень стремительна. Сопровождается болезненными ощущениями и служит причиной разрастания костей, искажая их. Может доставлять неприятные ноющие ощущения даже в момент отдыха.
Для лечения суставов наши читатели успешно используют Sustalaif. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Содержание
- Общие сведения
- Причины возникновения
- Симптомы
- Диагностика
- Лечение заболевания
- Прогноз
- Профилактика заболевания
Основными причинами развития деструктивных процессов в стекловидном теле глаз являются офтальмологические заболевания, болезни кровеносной системы и естественные физиологические изменения, происходящие в организме с течением времени. Лечение заболевания направлено на устранение симптоматики, сопровождающей деструктивные явления или удаление включений путем хирургического вмешательства.
Наличие деструкции стекловидного тела не влияет на качество жизни и уровень трудоспособности человека. В запущенных случаях возможна частичная либо полная потеря зрения, однако чаще всего прогноз заболевания благоприятный.
Причины патологического состояния
Стекловидным телом называется вещество, по своей структуре напоминающее гель, заполняющее большую часть всего глазного яблока. Оно располагается перед сетчаткой и как бы поддерживает собой хрусталик и остальные структурные элементы передней части глаза. Основа его состава ‒ вода, присутствуют в нем также протеогликаны и гликозаминогликаны (углеводно-белковые структуры), в т. ч. гиалуроновая кислота. Функциями этой оптической среды являются придание формы глазу, обеспечение ее сохранения, а также преломление поступающего света и пропуск его напрямую на сетчатку. При деструктивных процессах нарушается, в основном, светопроводящая функция, что отражается на субъективном восприятии зрительных стимулов человеком.
Таблица. Состояния, которые могут быть причинами этой патологии.
| Причина | Характеристика |
|---|---|
| Изменения могут начинаться уже в возрасте 40 лет, когда снижается прозрачность структуры за счет накопления различных пигментов, изменений кровообращения. Однако обычно с такими проблемами сталкиваются люди в возрасте ближе к 60 годам. | |
| Сюда относится вегето-сосудистая дистония (но стоит сказать, что в большей степени это фактор риска, нежели непосредственная причина), гипертоническая болезнь, изменения в какой-либо и стенок сосудов (кальцинаты, бляшки, нарушения эластичности и т. д). | |
| Остеоартроз или остеохондроз шейного отдела позвоночника | |
| Состояние беременности и лактации, переходный возраст, прием комбинированной оральной контрацепции, сахарный диабет, гипо- и гипертиреоз, атеросклероз, дислипидемия и др. | |
| Черепно-мозговая, повреждения глаз или носа, послеоперационные раны | |
| Зрительные, психоэмоциональные, физические | |
| Токсоплазмы | |
| Радиационный фон, токсины |
Разрушение стекловидного тела часто бывает причиной или предвестником патологии гораздо серьезнее. Если среди всех процессов разрушения доминирующую позицию занимает изменение консистенции образования, в первую очередь, в сторону разжижения, которое обычно начинается с центральной части образования, то в стекловидном теле могут образоваться полости, волокнистые фрагменты, некротические массы. Включения могут быть пленчатыми, в виде стяжек или спаек с разными плотностями. Все эти патологические элементы могут прирастать к дну глаза, а это представляет собой серьезную проблему, ведь эта ситуация зачастую приводит к разрыву или отслойке сетчатки.
Существуют более и менее прогностически благоприятные варианты разрушения стекловидного тела. К наиболее опасным относят процесс частичного или тотального сморщивания. Эту ситуацию сопровождает деформация и снижение объема глазного яблока. В некоторых случаях могут разрываться сетчатка и витреоретинальные связки, отслаиваться стекловидное тело, происходить кровоизлияния.
Другим вариантом развития событий является кристаллизация стекловидного тела, при которой в геле стекловидного тела появляются свободно плавающие крупинки белого цвета. Двигаясь, они способны создавать картинку, похожую на блестящие дождевые капли.
Что такое деструкция костной ткани
Изменение костной структуры может быть функциональным (физиологическим) и патологическим.
Физиологическая перестройка костной структуры возникает при появлении новых функциональных условий, изменяющих нагрузку на отдельную кость или часть скелета. Сюда относится профессиональная перестройка, а также перестройка, вызванная изменением статического и динамического состояния скелета при бездеятельности, после ампутаций, при травматических деформациях, при анкилозах и т.п. Новая архитектоника кости появляется в этих случаях в результате образования новых костных балок и расположения их соответственно новым силовым линиям, а также в результате рассасывания старых костных балок, если они перестали принимать участие в функции.
Патологическая перестройка костной структуры возникает при нарушении равновесия созидания и рассасывания костной ткани, вызванного патологическим процессом. Таким образом, остеогенез при обоих видах перестройки принципиально одинаков — костные балки либо рассасываются (разрушаются), либо образуются новые. Патологическая перестройка костной структуры может быть обусловлена разнообразными процессами: травмами, воспалением, дистрофией, опухолями, эндокринными расстройствами и т.д.
Видами патологической перестройки являются:
Кроме этого к патологическому изменению костной структуры следует отнести нарушение ее целостности при переломе.
Остеопороз — патологическая перестройка кости, при которой происходит уменьшение количества костных балок в единице объема кости.
Объем кости при остеопорозе остается неизменным, если не происходит ее атрофии (см. выше). Исчезающие костные балки замещаются нормальными элементами кости (в отличие от деструкции) — жировой тканью, костным мозгом, кровью. Причинами остеопороза могут быть как функциональные (физиологические) факторы, так и патологические процессы.
Рентгенологическая картина остеопороза. Количество костных балок уменьшается, рисунок губчатого вещества становится крупно-петлистым, вследствие увеличения межбалочных пространств; кортикальный слой истончается, становится разволокненным, но вследствие увеличения общей прозрачной кости, контуры его выглядят подчеркнутыми. Эндостальная зазубренность вследствие резорбции внутренней костной поверхности может отмечаться при состояниях, сопровождающихся повышением костного метаболизма.
Интракортикальная костная резорбция может приводить к появлению линейной исчерченности и туннелизации, преимущественно в субэндостальной зоне. Эти изменения отмечаются при различных метаболических состояниях с повышением костного обмена, таких как гиперпаратиреоз, остеомаляция, почечная остеодистрофия и остеопороз вследствие иммобилизации или при симпатическом дистрофическом синдроме, но также и при постменопаузальном остеопорозе, но не наблюдается при заболеваниях с низким костным метаболизмом, таких как сенильный остеопороз.
На поздних стадиях остеопороза кортикальный слой обычно очень тонкий с гладкими эндостальными поверхностями.
Трабекулярная костная ткань быстрее реагирует на метаболические изменения, чем кортикальная костная ткань.
Считается, что должно быть утрачено не менее 20-40% костной массы, чтобы снижение плотности костной ткани могло бы стать видимым при традиционной рентгенографии грудного и поясничного отделов позвоночника, для кистей рук при оценке опытным рентгенологом этот показатель составляет
По характеру теневого отображения остеопороз может быть равномерным (диффузный остеопороз) и неравномерным (пятнистый остеопороз). Пятнистый остеопороз встречается обычно при острых процессах и в последующем чаще всего переходит в диффузный. Диффузный остеопороз характерен для хронических процессов. Кроме этого, встречается так называемый гипертрофический остеопороз, при котором уменьшение количества костных балок сопровождается их утолщением. Это происходит вследствие рассасывания нефункционирующих костных балок и гипертрофии тех, которые располагаются по новым силовым линиям. Такая перестройка встречается при анкилозах, неправильно сросшихся переломах, после некоторых операций на скелете.
По распространенности остеопороз может быть
- локальным или местным;
- регионарным, т.е. занимающим какую-либо анатомическую область (чаще всего область сустава);
- распространенным — на протяжении всей конечности;
- генерализованным или системным, т.е. охватывающим весь скелет.
Остеопороз — процесс обратимый, однако при неблагоприятных условиях, он может трансформироваться в деструкцию (см. ниже).
Остеосклероз — патологическая перестройка кости, при которой происходит увеличение количества костных балок в единице объема кости. Одновременно уменьшаются межбалочные пространства вплоть до полного исчезновения. Таким образом, губчатая кость постепенно превращается в компактную. Вследствие сужения просвет внутрикостных сосудистых каналов возникает локальная ишемия, однако, в отличие от остеонекроза, полного прекращения кровоснабжения не возникает и склеротический участок постепенно переходит в неизмененную кость.
Остеосклероз, в зависимости от причин его вызывающих, может быть
- физиологическим или функциональным (в зонах роста костей, в суставных впадинах);
- в виде вариантов и аномалий развития (insula compacta, остеопойкилия, мраморная болезнь, мелореостоз);
- патологическим (посттравматическим, воспалительным, реактивным при опухолях и дистрофиях, токсическим).
Для рентгенологической картины остеосклероза характерна мелкопетлистая, груботрабекулярная структура губчатого вещества вплоть до исчезновения сетчатого рисунка, утолщение коркового слоя изнутри (эностоз), сужение костномозгового канала, иногда вплоть до полного закрытия его (эбурнеация).
По характеру теневого отображения остеосклероз может быть
По распространенности остеосклероз может быть
- ограниченным;
- распространенным — на протяжении нескольких костей или целых отделов скелета;
- генерализованным или системным, т.е. охватывающим весь скелет (напр., при лейкозах, при мраморной болезни).
Деструкция — разрушение костной ткани с заменой ее на патологическую субстанцию.
В зависимости от характера патологического процесса деструкция может быть воспалительной, опухолевой, дистрофической и от замещения чужеродным веществом.
При воспалительных процессах разрушенная кость замещается гноем, грануляциями или специфическими гранулемами.
Опухолевая деструкция характеризуется замещением разрушенной костной ткани первичными или метастатическими злокачественными или доброкачественными опухолями.
При дегенеративно-дистрофических процессах (термин вызывает дискуссию) костная ткань замещается фиброзной или неполноценной остеоидной тканью с участками кровоизлияния и некроза. Это характерно для кистозных изменений при различных вариантах остеодистрофий. Примером деструкции от замещения костной ткани чужеродным веществом является вытеснение ее липоидами при ксантоматозе.
Почти любая патологическая ткань поглощает рентгеновские лучи в меньшей степени, чем окружающая ее костная, и поэтому на рентгенограмме в подавляющем большинстве случаев деструкция кости выглядит как различное по интенсивности просветление. И только, когда в патологической ткани содержатся соли Ca, деструкция может быть представлена затемнением (остеобластический тип остеогенной саркомы).
Морфологическую сущность очагов деструкции может прояснить их тщательный скиалогический анализ (положение, число, форма, размеры, интенсивность, структура очагов, характер контуров, состояние окружающих и предлежащих тканей).
Остеолиз — полное рассасывание кости без последующего замещения другой тканью, вернее, с образованием фиброзной рубцовой соединительной ткани. Остеолиз обычно наблюдается в периферических отделах скелета (дистальные фаланги) и в суставных концах костей.
На рентгенограммах остеолиз выглядит в виде краевых дефектов, что является основным, но, к сожалению, не абсолютным отличием его от деструкции.
Причиной остеолиза является глубокое нарушение трофических процессов при заболеваниях центральной нервной системы (сирингомиелия, табес), при поражении периферических нервов, при заболеваниях периферических сосудов (эндартериит, болезнь Рейно), при отморожениях и ожогах, склеродермии, псориазе, проказе, иногда, после травм (болезнь Горхэма).
При остеолизе исчезнувшая кость никогда не восстанавливается, что так же отличает его от деструкции, при которой иногда возможна репарация, даже с образованием избыточной костной ткани.
Остеонекроз — омертвение участка кости.
Гистологически некроз характеризуется лизисом остеоцитов при сохранении плотного межуточного вещества. В некротизированном участке кости увеличивается удельная масса плотных веществ еще и за счет прекращения кровоснабжения, в то время как в окружающей костной ткани из-за гиперемии усилена резорбция. По причинам, вызывающим некротизацию костной ткани остеонекрозы можно разделить на асептические и септические некрозы.
Асептические остеонекрозы могут возникать от прямой травмы (перелом шейки бедра, оскольчатые переломы), при нарушениях кровоснабжения в результате микротравмирования (остеохондропатии, деформирующие артрозы), при тромбозах и эмболиях (кессонная болезнь), при внутрикостных кровоизлияниях (некроз костного мозга без некроза кости).
К септическим остеонекрозам относятся некрозы, возникающие при воспалительных процессах в кости, вызванных инфекционными факторами (остеомиелиты различной этиологии). На рентгенограмме некротизированный участок кости выглядит более плотным по сравнению с окружающей его живой костью. На границе некротизированного участка прерываются костные балки и за счет развития соединительной ткани, отделяющей его от живой кости, может появляться полоса просветления. Остеонекроз имеет такое же теневое изображение, как и остеосклероз — затемнение. Тем не менее, сходная рентгенологическая картина обусловлена различной морфологической сущностью. Дифференцировать эти два процесса иногда, а именно при отсутствии всех трех рентгенологических признаков некроза, можно только с учетом клинических проявлений и при динамическом рентгенологическом наблюдении.
Некротизированный участок кости может подвергаться
- рассасыванию с образованием полости деструкции или формированием кисты;
- рассасыванию с замещением новой костной тканью — вживлением;
- отторжению — секвестрации.
Если рассосавшаяся кость замещается гноем или грануляциями (при септическом некрозе) или соединительной или жировой тканью (при асептическом некрозе), то образуется очаг деструкции. При так называемом колликвационном некрозе происходит разжижение некротических масс с образованием кисты. В ряде случаев, при высокой регенераторной способности кости некротизированный участок подвергается рассасыванию с постепенным замещением его новой костной тканью (иногда даже избыточной), происходит так называемое вживление.
При неблагоприятном течении инфекционного процесса в кости происходит отторжение, т.е. секвестрация, некротизированного участка, который превращается, таким образом, в секвестр, свободно лежащий в полости деструкции, содержащий чаще всего гной или грануляции. На рентгенограмме внутрикостный секвестр имеет все признаки, характерные для остеонекроза, с обязательным наличием полосы просветления, обусловленной гноем или грануляциями, окружающей, более плотный участок отторгнутой некротизированной кости. В ряде случаев при разрушении одной из стенок костной полости небольшие секвестры вместе с гноем через свищевой ход могут выходить в мягкие ткани либо полностью, либо частично, одним концом, все еще находясь в ней (т.н. пенетрирующий секвестр).
В зависимости от локализации и характера костной ткани секвестры бывают губчатыми и кортикальными. Губчатые секвестры образуются в эпифизах и метафизах трубчатых костей (чаще при туберкулезе) и в губчатых костях. Интенсивность их на снимках очень мала, они имеют неровные и нечеткие контуры и могут полностью рассасываться.
Кортикальные секвестры формируются из компактного слоя кости, на рентгенограммах имеют более выраженную интенсивность и более четкие контуры. В зависимости от размеров и расположения кортикальные секвестры бывают тотальными — состоящими из всего диафиза, и частичными.
Для лечения суставов наши читатели успешно используют Сусталайф. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Частичные секвестры, состоящие из поверхностных пластинок компактного слоя, называются корковыми; состоящие из глубоких слоев, образующих стенки костного мозгового канала называются центральными; если секвестр образуется из части окружности цилиндрической кости, он носит название проникающего секвестра.
Комментариев пока нет. Будь первым! 7,501 просмотров
Разрушение костной ткани – признак, указывающий на ярко выраженную патологию в организме, которая может негативно влиять на протекание сопутствующих заболеваний. В медицине этот процесс известен, как деструкция кости. В процессе деструкции (разрушения) нарушается целостность костной ткани, которая замещается такими патологическими образованиями, как опухолевые разрастания, липоиды, дегенеративные и дистрофические изменения, грануляции, гемангиомы тел позвонков. Такое состояние приводит к снижению плотности костей, увеличению их ломкости, деформации и полному разрушению.
Читайте также:


