Дифференциальная диагностика бурсит артрит
Бурсит – это острое или хроническое воспаление слизистой суставной сумки, спровоцированное травматизацией, острой или хронической экзо- или эндоинфекцией, кристалл-индуцированной (пирофосфатной или уратной) артропатией.
Профессиональные бурситы возникают, как правило, у шахтеров, паркетчиков, у пациентов иных специальностей, которые продолжительное время работают на коленях или локтях.
- Этиопатогенез
- Клиническая картина
- Диагностика и дифференциальный диагноз
- Лечение
- Профилактика
Этиопатогенез
Причиной бурситов может служить травматизация, продолжительная повышенная нагрузка или воспалительные заболевания суставов (к примеру, подагра, ревматоидный артрит), острое или хроническое инфицирование пиогенной микрофлорой (главным образом Staphylococcus aureus). Неоднократно повторяющаяся механическая микротравматизация слизистых сумок первоначально приводит к реактивному воспалению с накоплением выпота (серозного или серозно-геморрагического), а повреждение кожного покрова (микротравмы) и гнойничковые заболевания могут стать причиной возникновения гнойного бурсита.
Инфекция – одна из самых часто встречающихся причин возникновения гнойного бурсита в области локтевого отростка и надколенника. Помимо того, острый бурсит может быть спровоцирован неловким движением или мышечным перенапряжением, после чего нередко в сумке скапливается серозный экссудат.
В некоторых эпизодах острыми бурситами могут осложняться некоторые заболевания (ангина, ревматизм). Гемобурситы развиваются при одномоментной травме, диагностируются на основании анамнестических сведений о болезни и характера экссудата сумки, полученного при ее пункции.
Хронический бурсит может возникнуть вследствие рецидивирующего острого бурсита, неоднократных травм, неадекватной консервативной терапии.
Стенка сумки в результате пролиферации эпителия синовиальной оболочки становится более плотной и постепенно утолщается. Со временем в воспаленной сумке могут формироваться синехии – крупные разрастания синовиальной оболочки, имеющие ворсинчатый вид, скопления кальцинатов (которые дополнительно травмируют синовиальную сумку при движении в суставе).
Нередко бурситы осложняются воспалением в прилежащих суставах.
Клиническая картина
Острый бурсит характеризуется возникновением боли в области сустава во время движений, выраженной ограниченной болезненностью при пальпации. Стенка сумки в случае ее воспаления продуцирует повышенное количество серозного экссудата, который скапливается в ее полости. При поверхностно локализованной пораженной сумке зачастую выявляются отечность и покраснение кожного покрова (при препателлярном бурсите, бурсите локтевой сумки). При значительном скоплении выпота может определяться флюктуация одновременно с общей симптоматикой гнойного воспаления.
Гнойный процесс при частичной деструкции стенки сумки может распространяться на окружающие мягкие ткани с образованием подкожных и межмышечных флегмон. В запущенных случаях формируются длительно не заживающие свищи. Проникновение гноя в полость рядом расположенного сустава приводит к тяжелому гнойному артриту.
Воспаление, спровоцированное кристаллами или инфекцией, часто приводит к особенно интенсивным болям и гипертермии кожи.
Обострения хронического бурсита длительностью до нескольких недель могут иногда повторяться неоднократно. Если воспаление развивается вблизи сустава, возможно фиброзирование последнего, что ведет к ограничению движений.
Бурсит в области плечевого сустава нередко возникает при поражении поддельтовидной и надключичной сумки, которые не имеют сообщения с полостью сустава. При опросе больной предъявляет жалобы на боли, возникающие при отведении и пронации верхней конечности. Поддельтовидный бурсит вследствие высокого давления гнойного содержимого сопровождается нестерпимой болью. Подвижность плеча из-за болей и отечности тканей ограничена.
При осмотре выявляется мнимое равномерное увеличение дельтовидной мышцы, очертания сустава сглажены. При больших размерах сумки отечность с признаками воспаления выявляется при осмотре наружной поверхности плеча. Боль определяется при надавливании на медиальный край большого бугорка плечевой кости.
Надключичный бурсит встречается более редко в сравнении с поддельтовидным и возникает при длительном ношении тяжестей на плече. Воспаление наиболее часто локализуется у акромиального конца ключицы.
Бурсит локтевой сумки нередко возникает при инфицировании содержимого поверхностно расположенной сумки у пациентов некоторых специальностей (часовщики, граверы). При воспалении локтевой сумки определяется резко болезненная флюктуирующая припухлость в области локтевого отростка, гиперемия кожи, нарастание местной температуры, некоторое ограничение движений в локтевом суставе.
Лучеплечевой бурсит (бурсит теннисиста) возникает в сумке, расположенной между бугристостью лучевой кости и сухожилием двуглавой мышцы под общим разгибателем пальцев.
Бурситы в области тазобедренного сустава, как правило, характеризуются тяжелым течением и большой вероятностью распространения на сустав. В этой области чаще поражается подвздошно-гребешковая сумка, которая расположена в глубине между мышцами и суставной капсулой или поверхностная и вертлужная сумки.
При осмотре больного выявляется болезненность при отведении, разгибании и ротации бедра, бедро наиболее часто находится в согнутом отведенном положении и легкой ротацией наружу. Пальпаторно можно определить болезненную эластичную припухлость по переднемедиальной поверхности бедра под пупартовой связкой.
В случае гнойного воспаления сумки большого вертела припухлость локализуется по наружной поверхности бедра.
Препателлярный бурсит является наиболее распространенной формой поражения синовиальных сумок в области коленного сустава. Препателлярная подкожная сумка имеет поверхностное расположение и поэтому относительно легко повреждается и инфицируется даже от незначительных инфицированных повреждений кожи этой области.
Гнойное воспаление сумки сопровождается выраженным отеком, флюктуацией, повышением температуры, увеличением регионарных лимфоузлов. Поднадколенниковая сумка снаружи защищена костью, поэтому чаще воспаляется вторично, при остром гоните.
Хронические бурситы колена – одно из предрасполагающих условий для возникновения и развития гнойного бурсита.
Подколенные бурситы, возникающие под сухожилиями, представляют некоторые затруднения в диагностике, они сопровождаются ограничением движений и болями в коленном суставе.
В области стопы наиболее часто поражается сумка, расположенная между пяточным бугром и пяточным сухожилием, − ахиллобурсит. Бурсит подобной локализации нередко связан с травматизацией обувью, гематогенной или лимфогенной инфекцией из эндогенных очагов различной локализации.
Воспаление сумки пяточного бугра отличается болезненностью и припухлостью под пяточным бугром. Воспалительный процесс может завершиться на стадии серозного воспаления или осложниться абсцедированием. В отдельных эпизодах гнойный бурсит приходится дифференцировать с воспалением, спровоцированным травматизацией мягких тканей пяточной шпорой.
Нередкой локализацией бурситов стопы считается гнойное воспаление на внутренней поверхности головки I плюсневой кости. В случае проникновения инфекции в сумку формируется абсцесс, сопровождающийся краснотой, припухлостью, а также выраженной болезненностью при ходьбе.
Диагностика и дифференциальный диагноз
Главным клиническим симптомом бурсита является ограниченная болезненность или возникновение признаков воспаления над суставной сумкой различной степени выраженности. При значительной болезненности, покраснении и нарастании локальной температуры или при поражении препателлярной или локтевой сумок необходимо осуществить лечебно-диагностическую пункцию воспалившейся сумки для исключения инфекции или пирофосфатной артропатии. Жидкость полностью удаляется с последующим микроскопическим и бактериологическим исследованием, выясняется клеточный состав.
При длительном и торпидном течении бурсита проводится рентгенологическое исследование. Для полноценного лечения обязательно необходимо исключить специфическую инфекцию, которая могла спровоцировать гнойный бурсит (гонококк, бруцеллы, трепонемы).
Ведущим диагностическим критерием, при помощи которого можно отдифференцировать бурсит от артрита, является относительное сохранение активных движений в суставе. Бурситы в области плечевого сустава необходимо дифференцировать от плечелопаточного периартрита.
Лечение
Лечебно-профилактические мероприятия необходимо сосредоточить на непосредственных факторах, которые могли спровоцировать бурсит (кристалл-индуцированная артропатия, инфекция или элиминация постоянных внешних травмирующих факторов). При инфекционном бурсите назначается эмпирическая антибактериальная фармакотерапия, осуществляется временная лечебная иммобилизация конечности и нестероидная противовоспалительная терапия. После уменьшения болей и, соответственно, воспалительного процесса пациенту разрешается постепенно восстанавливать объем активных и пассивных движений.
С целью стимуляции резорбции выпота рекомендуется назначение локального сухого тепла, УВЧ-терапии, ультразвуковой терапии с противовоспалительными фармсредствами.
При недостаточной эффективности консервативной терапии заболевания или выявление явных признаков нагноительного процесса осуществляется пунктирование сумки, удаление гнойного содержимого и лаваж антисептическими растворами, введение антибиотиков, что, как правило, приводит к излечению заболевания. При отсутствии положительного результата от проводимого лечения проводится вскрытие сумки с последующим ее дренированием и лечением раны. В отдельных эпизодах слизистую сумку без нарушения ее целостности удаляют, применяя местную анестезию.
Гнойные бурситы часто рецидивируют, поэтому иссечение сумки относится к наиболее обоснованному подходу к устранению подобной проблемы.
Профилактика
Профилактика профессиональных бурситов заключается в обеспечении работников соответствующих специальностей эластичными пористыми наколенниками и налокотниками, которые не впитывают воду.
Профилактика острых бурситов предусматривает предупреждение травматизма (повреждения кожи в области сумок, случайная их травматизация), своевременное выявление и лечение очагов хронической инфекции в организме.
![]()
Это острое или хроническое воспаление синовиальной сумки.
Синовиальная сумка — это желеподобная полость, которая обычно содержит небольшое количество синовиальной жидкости. Синовиальная сумка обычно находится между сухожилием и либо кожей, либо костью, действуя при трении как буфер с целью облегчения движения прилегающих структур. В человеческом теле находится более 150 синовиальных сумок. Некоторые из них расположены поверхностно и более уязвимы; некоторые расположены глубоко и защищены лучше.
В пунктах первичной медико-санитарной помощи бурсит обычно проявляется бурситом коленного сустава, плечелопаточным (поддельтовидным) бурситом, бурситом тазобедренного сустава, задним пяточным бурситом и бурситом локтевого отростка.
Не наблюдается никакой связи с диабетом, остеоартритом колена или ожирением.
Немного известно о молекулярной и биохимической патофизиологии бурсита. Стенка синовиальной сумки утолщается, что сопровождается пролиферацией синовиальной оболочки, перемычками, образованием ворсинок, гребней и кальциевыми отложениями. Считается, что воспаление вызывает пролиферацию синовиальной оболочки и усиленную выработку жидкости, что объясняет отек, наблюдаемый при поверхностных бурситах. Иногда бурсит может вызывать воспаление прилегающего сустава.
Воспалительная природа заболевания подтверждается заметным облегчением при получении инъекций, содержащих противовоспалительные кортикостероиды и местный анестетик. Однако одно исследование обнаружило отсутствие гистологических доказательств воспаления.
Формальной системы классификации для бурсита не существует, но его можно описать согласно местоположению воспаленной синовиальной сумки. Самыми распространенными являются:
Клиническая картина бурсита изменчивая, так как зависит от поврежденной синовиальной сумки и длительности течения. Компьютерная томограмма обычно не требуется, так как диагноз можно поставить на основании клинических наблюдений.
Пациенты с острым бурситом обычно жалуются на боль, локализированную в месте синовиальной сумки, особенно при движении. В анамнезе может быть травма, повторяющееся профессиональное действие, аутоиммунное заболевание или кристаллическая артропатия. Инфекцию может вызвать проникающее ранение инородным телом. Если бурса расположена поверхностно, могут наблюдаться отек и эритема. Если бурсит развивается на фоне отложения кристаллов, то синовиальная сумка, эритематозная, болезненная и теплая на ощупь.
Хронический бурсит может длиться несколько месяцев и воспаляться много раз. Если воспаление имеет место возле сустава, вероятно, у пациента будет наблюдаться ограничение диапазона активных движений. Обычно при бурсите сохраняется диапазон пассивных движений, тогда как наблюдается ограничение в активном движении.
Септический бурсит чаще всего бывает при препателлярным бурсите коленного сустава и бурсите локтевого отростка по причине их поверхностного размещения. Симптомы, указывающие на септический бурсит, включают невысокую температуру, местную эритему, отек и потепление, иногда сопровождается местным целлюлитом.
Плече-лопаточный бурсит: при классической картине плече-лопаточного бурсита пациент будет жаловаться на боль в арке при отведении руки из-за повреждения коракоакромиальной арки. Это может сопровождаться разрывами ротационной манжеты плеча, могут присутствовать два повреждения.
Бурсит тазобедренного сустава: могут присутствовать факторы риска, вызывающие изменение походки. Предложены диагностические критерии, но их чувствительность, специфичность и прогностическая ценность еще не установлены. Согласно этим критериям боль в латеральной части бедра и чувствительность над большим вертелом должны присутствовать в комбинации с одним из следующих признаков:
-
Боль в конечностях при повороте, отведении и приведении Боль при сокращении абдукторов бедра в условиях сопротивления Псевдорадикулопатия: боль, иррадиирующая вниз латеральной части бедра.
Синовиальные сумки коленного сустава: при анзериновом бурсите пациент обычно жалуется на чувствительность в верхней латеральной поверхности большеберцовой кости в месте, расположенной на 3-5 сантиметров дальше от медиальной линии коленного сустава. Может наблюдаться вальгусная деформация коленных суставов.
При препателлярном и инфрапателлярном бурситах коленного сустава, препателлярная бурса находится между кожей и коленной чашечкой, а инфрапателлярная бурса находится между кожей и бугристостью большеберцовой кости. Присутствуют отек и эритема, коленная чашечка может не ощущаться при пальпации при наличии большого количества жидкости.
Бурсит локтевого отростка: поверхностная синовиальная сумка, восприимчивая к инфекции, и обычно сопровождается значительной припухлостью. Пациент может припомнить прямую травму локтя.
Заднепяточный бурсит: характерна чувствительность вдоль дистальной части ахиллова сухожилия, сопровождающаяся отеком. При пальпации может ощущаться шишка, причиной может быть обувь не по размеру.
При подозрении на септический бурсит нужно провести аспирацию жидкости и отправить ее на анализ на окрашивание по Граму и бакпосев. При аспирации жидкости рекомендуется также оправить ее на структурный анализ кристаллов, особенно при наличии подагры или псевдоподагры в анамнезе. Аспирацию нужно проводить в стерильных условиях. Поверхностные синовиальные сумки, такие как препателлярная сумка и сумка локтевого сустава, дренировать легко, но при более глубоко расположенных сумках может оказаться полезным УЗИ.
Принципы лечения остаются такими же, вне зависимости от анатомического расположения воспаленной синовиальной сумки. Однако существует немного надежных клинических доказательств в поддержку этих стратегий.
Первым шагом в лечении не септического бурсита является изменение вида деятельности и способа жизни с целью минимизации механического давления на воспаленную синовиальную сумку. Это включает избегание видов деятельности, которые ухудшают симптомы (например, стояние на коленях с препателлярным бурситом) и, по возможности, защиту этой области (например, наколенниками с целью избежать дальнейшего травмирования при препателлярном бурсите). Многим пациентам с бурситом тазобедренного сустава и инфрапателлярным бурситом помогают костыли или трость. Также желательно попытаться идентифицировать какие-либо предрасполагающие факторы риска, на которые можно повлиять з целью сокращения риска рецидива, например, разница длины ног при бурсите тазобедренного сустава. Важно давать пораженной области отдых, чтобы успокоить воспаление, но также может быть полезной физиотерапия. Не существует доказательств контролируемых исследований для поддержания рекомендаций определенного режима; длительность отдыха, вид и интенсивность упражнений зависят от пациента. Часто эффективна такая комбинация изменения вида деятельности, промежуточного отдыха и физиотерапии.
В первые 24 часа можно использовать лед с целью уменьшения отека. Его можно накладывать на пораженную область на 10 минут за раз, каждые несколько часов (но не прямо на кожу, между льдом и кожей нужно постелить тонкое полотенце).
Также может понадобиться простая анестезия, например, парацетамол или НПВП. Если действия парацетамола недостаточно, можно сначала применить НПВП для местного применения вместо системных НПВП. У пациентов с бурситом локтевого отростка высок риск рецидива. Так как лечение с помощью аспирации и аспирация с инъекциями стероидов могут вызвать осложнения, компрессионный бандаж и короткий курс НПВП являются самым подходящим способом достижения баланса между безопасностью и эффективностью.
Это терапия второй линии, для случаев, когда консервативное лечение не привело к контролю симптомов.Они могут использоваться при каком-либо виде бурсита, но инъекции в заднепяточную бурсу считаются более опасными по причине риска разрыва сухожилия и должны назначаться с осторожностью. УЗИ может быть полезным при поражении глубоко расположенной синовиальной сумки. Стерильные условия важны для предотвращения вторичной инфекции.
Инъекции кортикостероидов не рекомендуются при септических бурситах.
Если все другие способы не приводят к контролю симптомов, можно рассматривать возможность хирургического удаления синовиальной сумки (бурсектомию). При плече-лопаточном бурсите она может проводиться с субакромиальной декомпрессией. В бедренном суставе удаление глубоко расположенной вертельной сумки не имеет вредного воздействия и может проводиться эндоскопически. Хирургическое вмешательство считается крайней мерой в лечении бурсита, при условии что консервативное лечение не принесло результата.
Возможность хирургического вмешательства при задне-пяточном бурсите рассматривается после того, как консервативное лечение на протяжении от 3 до 6 месяцев не привело к контролю симптомов. Хирургическое вмешательство при задне-пяточном бурсите предполагает хирургическую обработку кальцифицированной или пораженной секции в месте присоединения ахиллова сухожилия, высечение задне-пяточной бурсы и резекцию деформации Хаглунда, если таковая обнаружена. Соблюдению этих принципов соответствуют различные хирургические процедуры.
Неосложненный поверхностный септический бурсит хорошо реагирует на аспирацию синовиальной сумки и подходящую антибиотикотерапию. Обычно ее можно провести амбулаторно, но рекомендуется осмотр каждые несколько дней с целью мониторинга эффективности терапии. Может быть назначена повторная аспирация, если отек, чувствительность и эритема не проходят. В случае наличия дополнительных сопутствующих заболеваний или систематически плохого самочувствия пациента может быть рекомендована внутривенная терапия. Длительность назначения антибиотика может варьироваться от 1 до 4 недель, в зависимости от индивидуальной реакции. Первичная антимикробная терапия должна включать препараты против стафилококков и стрептококков. Цефалозин или пенициллиназоустойчивый пенициллин, например, оксациллин или диклоксациллин, подходит для первичного лечения большинству пациентов. Кларитромицин и эритромицин являются оральными альтернативами для пациентов с аллергией на пенициллин, хотя есть сведения о наличии резистентности. В таких случаях рекомендуется лечение внутривенно ванкомицином. В определении специфической антибиотикотерапии поможет анализ жидкости с синовиальной сумки на окрашивание по Граму и бакпосев.
После аспирации вместе с антибиотикотерапией предлагаются поддерживающая терапия с изменением вида деятельности и обезболивание.
Дальнейшее хирургическое вмешательство нужно при инфекционном бурсите, когда показаны лаваж и хирургическая обработка, с целью уменьшения бактериальной нагрузки. Оно может понадобиться в случае ненадлежащего дренажа синовиальной сумки при аспирации, наличия абсцесса или образования синуса.
Бурсит – воспаление синовиальной оболочки, которое сопровождается повышенным образованием и накоплением экссудата в полости синовиальной сумки.
Его не следует путать с синовитом, которым называют воспаление любой синовиальной оболочки. Бурсит – это отдельный вид синовита (можно сказать, что это синовит синовиальной сумки).

Синовиальная оболочка покрывает выступающие участки костей и мягкие ткани (кожу, фасции, сухожилия, мышцы). А сумками называются узкие щелевидные полости, которые расположены между двумя синовиальными оболочками. Они относятся к вспомогательным образованиям опорно-двигательной системы и продуцируют синовиальную жидкость.
Последняя выполняет ряд очень важных функций: участвует в доставке питательных веществ и кислорода к суставам и мышцам, при возникновении инфекционного процесса содержит ряд противовоспалительных компонентов, некоторые клеточные элементы, иммуноглобулины и другие вещества.
Большинство синовиальных сумок расположены в области крупных и 
подвижных суставов: плечевого, коленного, тазобедренного. Поэтому при возникновении воспаления в этих суставах нередко развивается бурсит. Такие синовиальные сумки играют амортизирующую роль, снижая давление и смягчая трение при движении конечности. Некоторые из них могут сообщаться с суставной полостью (например, надколенниковая сумка), а это еще один фактор, способствующий их воспалению при артрите.
Бурсит может возникать как в постоянных, так и в новообразованных сумках в местах постоянного трения и давления кожи, фасций, мышц, сухожилий о костные выступы. Поэтому чаще вовлекаются в воспалительный процесс синовиальные сумки при артритах локтевых или коленных суставов.
Не только бурсит может быть осложнением артрита. Возникнув первично в синовиальной оболочке, воспаление может перейти на суставные ткани, приводя к возникновению артрита. Таким образом, бывает и наоборот.
При возникновении бурсита синовиальная оболочка начинает вырабатывать экссудат. Это жидкость, образующаяся при воспалении, содержащая большое количество белка и форменных элементов крови.
Причины возникновения бурсита
Причинами возникновения бурсита могут быть:
- травмы (ушибы, ссадины, проникающие раны);
- инфекции (при инфекционных артритах в процесс может вовлекаться синовиальная оболочка с возникновением бурсита и наоборот);
- профессиональные и спортивные вредности, приводящие к постоянному травмированию определенных участков;
- редкие причины: нарушения обмена веществ, интоксикации, аллергические реакции, аутоиммунные процессы.
Исходя из вышеперечисленного, бурситы возникают наиболее часто при травматических и инфекционных артритах.
Диагностика начинается с осмотра специалиста и выявления симптомов, описанных выше.
Основную дифференциальную диагностику бурсита проводят с артритом. Не следует также забывать, что нередко эти процессы сопутствуют друг другу. Главным отличительным признаком является сохранение движений в суставе. Но при глубоких бурситах оно может быть несколько ограничено, как и при артритах.
Диагностика поверхностно (подкожно) расположенных бурситов обычно не вызывает затруднений, так как они хорошо доступны осмотру. При отложении в полости сумки солей прощупываются неровные образования костной плотности. При хронических бурситах в результате длительного воспаления развивается фиброз капсулы синовиальной сумки, при пальпации определяют плотные образования, похожие на рубец.
Для выявления глубоких бурситов используют рентгенологическое исследование. Оно также помогает дифференцировать их от артритов. Чаще всего приходится делать рентгенографию при бурситах в области коленного сустава, большого вертела бедренной кости, голеностопного сустава, подпяточной слизистой сумки, субакромиальной сумки. В качестве дополнительных методов используются артро- и бурсография, ультразвуковое и радионуклидное исследования.
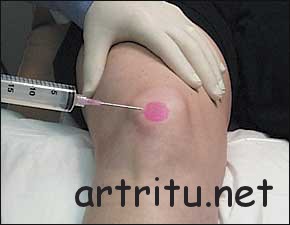
Еще одной диагностической процедурой является пункция пораженной сумки. Она помогает установить характер экссудата (серозный, гнойный, геморрагический, смешанный). Путем посева, серологических и других методов можно выявить конкретного возбудителя, вызвавшего воспаление, и установить его чувствительность к антибиотикам. В первую очередь исключают специфическую инфекцию (туберкулез, бруцеллез и другие), требующую особого лечения.
Обязательно проводятся лабораторные исследования для выявления воспалительных сдвигов в общем и биохимическом анализах крови, другие анализы.
Пункция также может носить лечебный характер и использоваться для промывания полости сумки антибактериальными препаратами, введения лекарственных веществ.

Наиболее часто возбудителями инфекционных бурситов становятся стафилококки, стрептококки, реже — гонококки, пневмококки, микобактерии туберкулеза, кишечная палочка, бруцеллы.
Если процесс носит травматический характер, то экссудат становится геморрагическим. Это происходит от того, что из поврежденных кровеносных сосудов в него попадают эритроциты. При таком варианте в экссудате начинает появляться фибрин, который организовывается, закупоривая поврежденные сосуды синовиальной оболочки. В дальнейшем стенка сумки утолщается, ее поверхность покрывается разрастаниями соединительной ткани (пролиферирующий бурсит), делящими полость сумки на дополнительные карманы.
В стадии обратного развития воспаления при острых и подострых бурситах в стенках и карманах сумки появляются некротизированные участки тканей, покрытые капсулой, или экссудат. При повторном воспалении или травме в этом же месте легко возникает возобновление процесса (рецидивирующий бурсит). Если причина бурсита – туберкулезная инфекция, то стенки сумки утолщаются, а в них при микроскопии можно обнаружить туберкулезные бугорки (специфические гранулемы).
В стенке полости сумки может начаться отложение солей (кальция, уратов, гидроксиапатитов), которое приводит к формированию известкового бурсита.
Лечение бурсита
![]()
Лечение острых серозных бурситов. Обычно амбулаторное. В начальной стадии: покой (на 5-7 дней), наложение фиксирующей давящей повязки или гипсовой лонгеты, использование согревающих компрессов, прием противовоспалительных препаратов.- Лечение хронических бурситов: прокол с удалением экссудата и промыванием полости сумки растворами антибиотиков или антисептиков.
- Лечение травматических бурситов. В полость сумки вводят растворы гормонов, антибиотиков, обезболивающие препараты.
- Лечение гнойных бурситов. Проводят пункции, а при прогрессировании заболевания – вскрытие сумки и удаление содержимого.
После купирования признаков острого воспаления назначают спиртовые компрессы на ночь, физиотерапевтические процедуры (фонофорез гидрокортизона, УВЧ-терапия, УФ-облучение).
Прогноз может быть различным в зависимости от степени выраженности процесса, его локализации, распространенности, характера инфекционного агента, особенностей организма больного. Даже при правильном и своевременном лечении возможны рецидивы.
Если бурсит осложнен артритом, то течение может быть тяжелым, а исход — неблагоприятным.
К мерам профилактики относятся:
- устранение постоянного травмирования (в том числе, с помощью ношения защитных приспособлений);
- своевременная обработка ран;
- лечение инфекционных заболеваний.
При поражениях синовиальной сумки в полости быстро увеличивается количество экссудата.
Порой в его составе выявляется гной, что усложняет течение заболевания. Чтобы быстро справиться с патологией, надо своевременно обратиться к врачу.
Ни один специалист не назначит лечение, пока не проведена диагностика бурсита: какие существуют методы определения заболевания суставов подробно расписано далее.
Следует понять, что иногда болезнь по симптомам напоминает артрит, поэтому самостоятельно заниматься подбором препаратов для устранения отечности опасно.
Вместо ожидаемого улучшения можно усугубить ситуацию, что повлечет неизбежность оперативного вмешательства.
Какие существуют методики диагностики бурсита
Если у пациента подозрение на бурсит, диагностика проводится травматологом или хирургом.
Может подключиться в дальнейшем к обследованию больного ревматолог, венеролог или фтизиатр при выявлении в содержимом специфических микроорганизмов.
Придя на прием к врачу, пациент должен подробно рассказать о самочувствии, появившихся симптомах.
Врач-травматолог осматривает конечность, палец, коленный сустав, плечо или пятку, где расположен очаг боли.
Он ощупывает пальцами пораженную область. Его внимание приковано к синовиальной сумке, ее размерам.

Выявляется, в каких местах присутствует боль, насколько обездвижен сустав.
Дополнительно проводится осмотр расположенных рядом лимфатических узлов. Для определения общего состояния предлагается измерить температуру.
С целью изучения особенностей протекания процесса, выявления причин болезни проводится опрос. Основные вопросы, на которые придется ответить:
- Когда выявлено заболевание?
- Присутствовала ли травма?
- Какие симптомы бурсита обнаружены?
- Какие препараты использовались для снятия боли?
- Были ли обращения в клинику с подобными признаками ранее?
На основании визуального осмотра и опроса больного не всегда удается поставить точный диагноз. Существуют другие методы диагностики, по результатам которых удается безошибочно выявить болезнь, назначить эффективное лечение.
Диагностика бурсита локтевого сустава, коленного или любого другого начинается со сдачи общего анализа крови.
Биологическая жидкость берется в лаборатории из пальца. По полученным результатам удается оценить общее состояние.
Первые сведения о развитии воспалительного процесса врач получает, посмотрев результаты исследований.

Увеличение в крови количества лейкоцитов указывает на присутствие в синовиальной сумке воспаления.
Стоит обратить внимание на увеличение скорости оседания эритроцитов. Данный показатель подтверждает развитие воспалительного процесса.
Диагностика бурсита коленного сустава не обходится без выполнения УЗИ. Для удобства пациента обычно укладывают на кушетку.
На пораженную область тонким слоем наносится специальное средство.
К пораженной области подводится датчик, с которого информация поступает на монитор.

Проводя ультразвуковое исследование, врач выявляет:
- точное расположение больной синовиальной сумки, ее размеры;
- состав содержимого в бурсе;
- образование возможных уплотнений;
- толщину мембран синовиальной сумки;
- наличие воспалительного процесса.
УЗИ не должно настораживать пациента, потому что процедура совершенно безвредная.
Травматолог отправляет больного пройти рентгеновское исследование при наличии травмы.
Данный метод не является обязательным. Он относится к вспомогательным.
Рентген выполняется в двух или более проекциях по назначению специалиста.

В результате на полученных снимках удается отследить:
- участки обызвествления;
- травмы костей, суставов;
- глубоко расположенные синовиальные сумки;
- присутствие других заболеваний: артрозы, артриты, синовиты;
- смещения костей;
- разрывы связок.
Современная компьютерная и магнитно-разносная томография назначается в клиниках, где установлено соответствующее оборудование.
Диагностика бурсита плечевого сустава или тазобедренного с использованием МРТ позволяет выявить синовиальные сумки, расположенные глубоко в толще мышц.

Компьютерная томография позволяет получать трехмерные изображения и послойные срезы области, исследование которой проводится.
При подозрении на гнойный бурсит назначается пункция. Процедура выполняется врачом в условиях стерильности.
Обычно ее проводят в процедурном кабинете, реже в операционной. При любом воспалении пациент удобно укладывается на кушетку. Выполняется местное обезболивание.

Затем в область сумки вводится стерильная игла, через которую из бурсы извлекают экссудат. Его сразу отправляют в лабораторию для дальнейшего исследования.
На основе полученных результатов выявляется, какой вид микроорганизмов присутствует в синовиальной жидкости.
Пункция позволяет точно выделить возбудителя инфекции и подобрать соответственные препараты для устранения воспаления.
Специфические инфекции не исключены при различных видах бурсита.
К диагностике добавляется серологическое исследование крови, взятой у пациента из вены. Забор и исследование обязательно выполняется в лаборатории.
С развитием заболевания организм начинает самостоятельно бороться с микроорганизмами.

Серологическое исследование показывает, присутствуют ли в крови антигены и антитела, которые защищают от инфекции.
Данное исследование позволяет оценить длительность протекания процесса.
Нередко бурсит связывают с аллергическими реакциями организма на определенные раздражители. В подобных случаях назначают иммунологические исследования.
В лаборатории берется для исследования кровь из вены. В содержимом выявляют присутствие антител и иммунных клеток.
Заключение
Каждый из методов диагностики бурсита несет определенную информацию.
Складывая полученные результаты, как пазлы, врачу удается точно установить причину заболевания и победить его в кратчайшие сроки, используя современные препараты.
Читайте также:



