Диспансерное наблюдение после менингококковой инфекции
пенициллин в ЦНС 200 000—500 000 ЕД/кг массы тела в сутки. сочетание с синергистами (кофеин или эуфиллин или баралгин — вместе с фуросемидом и изотоническими растворами) - снижение суточной дозы пенициллина в два раза (200000 ЕД/кг массы).
Антибиотиками резерва являются левомицетин-сукцинат, канамицина сульфат и рифампицин. Левомицетин-сукцинат прим. по 1,0—1,5 г в\в или в\м ч\з 8 ч, канамицина-сульфат—в\м по 1,0 г ч\з 8 ч, рифампицин — перорально по 0,6 г ч\з 8 ч (запивать ацидин-пепсином или 0,5 г аскорб.кислоты в 100 мл воды). При менингоэнцефалите, учитывая более низкую проницаемость тканей мозга для антибиотиков, суточную дозу пенициллина следует увеличить до 400 000 ЕД/кг.
Этиотропная терапия прекращается, если цитоз ликвора становится меньше 100 в 1 мкл с преобл. лимфоцитов. Контроль на 7—8 сутки антибиотикотерапии. Если цитоз превышает 100 клеток в 1 мкл или преобладают нейтрофилы, то лечение продолжается еще в течение трех дней, с последующей контрольной пункцией.
Патоген. терапия: в\в капельно 5% глюкозы, 0,9% хлорида натрия или раствора Рингера — по 1 л через каждые 8 ч (по 40 мл на кг массы в сутки) с добавлением 5— 10 мл 5% раствора аскорбиновой кислоты. Одновременно с тем же интервалом внутривенно вливаются 2—4 мл 1-процентного раствора лазикса (фуросемида) и 2 мл 20% раствора кофеина бензоата натрия. При сильных головных болях можно использовать внутривенные введения 5 мл баралгина или внутримышечные инъекции 2 мл 50% раствора анальгина и 1 мл 2% раствора промедола два—три раза в сутки. Назначаются противо-гистаминовые препараты — пипольфен 0,05 г или супрастин 0,025 г и поливитамины три раза в день. При удовлетворительном состоянии больного лекарственные средства могут применяться энтерально в адекватных дозах. При тяжелой форме менингита в\в капельно 4—6 мл 1% раствора лазикса и 2 мл 20% раствора кофеина бензоата натрия или 10 мл 2,4% раствора эуфиллина. В\В капельно изотонические глюкозо-солевые и плазмозамещающие растворы — Рингера, 5% глюкозы, 0,9% хлорида натрия с добавлением гемодеза (по 400 мл через 24 ч) и 5% раствора аскорбиновой кислоты (по 5— 10 мл три раза в сутки). Количество вводимой жидкости (по 1—1,5 л через каждые 8 ч) не должно превышать суточной потери воды организмом больного (рвота, моча, испражнения, перспирация). С целью уменьшения отека мозга -преднизолон по 90—120 мг в сутки с интервалом между введениями в 6 ч. Сразу же после ликвидации сопора глюкокортикоиды полностью отменяются. Для борьбы с гипоксией целесообразно систематическое введение увлажненного кислорода через носовые катетеры, использование нейроплегиков и антигипоксантов.
Для борьбы с нарушениями в системе свертывания крови рекомендуется введение гепарина или фибринолизина по 10 тыс. ЕД внутривенно два—три раза в течение первых суток. Для уменьшения ломкости сосудов используется внутривенное капельное введение 10 мл 5% р-ра аскорбиновой кислоты и 10 мл 10% р-ра хлорида или глюконата кальция два—три раза в день, рутин 0,04 г три раза в день. С целью улучшения сердечной деятельности показано капельное вливание коргликона (0,5 мл 0,06% р-ра), аденозинтрифосфорной кислоты (1 мл 1% раствора), кокарбоксилазы 50 мг два—три раза в сутки.
Стол № 2 и поливитамины. Строгий постельный режим. Неотложка: 3 млн. ЕД бензил-пенициллина в\м, 2 мл 1% раствора фуросемида (лазикса)в\м и 2 мл 2% раствора кофеина бензоата натрия п\к. При появлении признаков церебральной гипертензии (нарушения сознания в виде резкой оглушенности или сопора, психомоторное возбуждение) следует внутримышечно ввести 30—60 мг преднизолона и увеличить дозу фуросемида до 4 мл. В случаях психомоторного возбуждения и судорог показано внутримышечное введение 1 мл 2% раствора промедола, 2 мл 50% р-ра анальгина, 1 мл 1% раствора димедрола. К голове и магистральным сосудам нужно приложить пузыри со льдом, проводить ингаляцию кислорода.
Лечение больных менингококковым назофарингитом
Осуществляется внутримышечным введением пенициллина в течение шести дней по 300 000 ЕД четыре раза в сутки или бициллина-5 (1,5 млн. ЕД однократно). Всем больным показаны частые полоскания носоглотки теплыми растворами соды, 2% раствором борной кислоты, 0,02% раствором фурацилина. Для уменьшения ощущения сухости можно закапывать в нос вазелиновое масло, прибегать к ингаляции содового раствора. При наличии интоксикации рекомендуется обильное питье чая, соков, 5% раствора глюкозы с аскорбиновой кислотой. При высокой температуре тела показаны анальгин 0,5 г, амидопирин 0,3 г два—три раза в день.
Проводится пенициллином по той же схеме, что и лечение больных назофарингитами,или левомицетином в течение шести суток по 0,5 г 4 раза в день. При редко встречающемся длительном носительстве (свыше трех недель) назначается второй курс лечения антибиотиками, можно использовать антибиотики широкого спектра действия: ампициллин (по 0,5 г четыре раза в день) или рифампицин (по 0,3 г два pаза в день) в течение шести суток.
Последнее изменение этой страницы: 2017-01-26; Нарушение авторского права страницы
[youtube.player]Показанием для отмены антибактериальной терапии являются исследования ликвора (цитоз менее 100 клеток в 1 мкл при содержании лимфоцитов не менее 80%). Контрольная пункция проводится на 6-8 день лечения. При менингоэнцефалите, эпендиматите, позднем поступлении следует учитывать неврологический статус больного и по показаниям продлевать курс лечения до 10-14 дней.
Одновременно с этиотропной терапией проводят интенсивное патогенетическое лечение. Для борьбы с токсикозом необходимо достаточное количество жидкости с учетом показателей суточного диуреза, гематокрита, содержания основных электролитов (К + , Na + ) в плазме (обильное питье, внутривенное введение глюкозы, солевых полиионных растворов, детоксикационных коллоидных кровезаменителей) до стабилизации гемодинамики. Детоксикационную инфузионную терапию следует сопровождать форсированным диурезом (фуросемид, диакарб, урегит, верошпирон). По показаниям вводится калийполяризующая смесь (100-150 мл 3% раствора хлорида калия в 400 мл 10% раствора глюкозы и 15 ЕД инсулина). При развитии ИТШ обязательно внутривенное назначение кортикостероидов (дексаметазон, преднизолон) в зависимости от степени компенсации шока в дозе 5-30 мг/кг/сут. (в пересчете на преднизолон). Используются методы экстракорпоральной детоксикации (плазмаферез и др.). При острой надпочечниковой недостаточности кортикостероиды вводят в дозах, необходимых для поддержания эффективного кровотока. Для устранения ДВС-синдрома под контролем времени свертывания крови на ранних стадиях назначается гепарин до 40-50 тыс. ЕД в сутки, на поздних стадиях – ингибиторы протеиназ, переливание свежезамороженной плазмы. Для улучшения реологических свойств крови и микроциркуляции показано введение реополиглюкина, трентала. В целях коррекции метаболического ацидоза применяют 4-5% раствор бикарбоната натрия или 3,66% раствор трисамина, метаболического алкалоза – аскорбиновую кислоту. Для стабилизации гемодинамики и улучшения органного кровотока рекомендуется в/венное капельное введение препарата селективного действия – допамина из расчета от 2 до 15 мг/кг/мин. Проводится оксигенотерапия в виде ингаляций кислородно-воздушной смеси, по показаниям - ИВЛ.
При остром отеке-набухании мозга ведущим в патогенетической терапии является форсированный диурез (салуретики, 10-20% раствор альбумина) в сочетании с введением полиионных растворов. Применение осмотических диуретиков (маннитол, реоглюмант) необходимо проводить с большой осторожностью только в ранние сроки прогрессирующего отека, при полностью сохраненной выделительной способности почек в связи с возможным развитием синдрома отдачи в результате диффузии этих препаратов через ГЭБ. Обязательно применение кортикостероидов (дексаметазон в дозе 0,25-0,5 мг/кг/сут.), оксибутирата натрия (до 20 мл 20% раствора), эуфиллина (по 10-20 мл 2,4% раствора). При выраженной дыхательной недостаточности, коматозном состоянии, судорожном синдроме – перевод на ИВЛ. Широко используют антиоксиданты, антигипоксанты, препараты, улучшающие микроциркуляцию, противосудорожные средства, физическое охлаждение (пузыри со льдом на магистральные артерии).
Правила выписки. Выписка реконвалесцентов после перенесенных генерализованных форм менингококковой инфекции возможна при полном клиническом выздоровлении без бактериологического обследования на носительство менингококков. Реконвалесценты допускаются в ДДУ, школы, санатории, учебные заведения после отрицательного бактериологического исследования, проведенного не ранее, чем через 5 дней после выписки из стационара.
Диспансерное наблюдение. Задачами диспансеризации является максимальное использование всех средств и методов для наиболее полного устранения последствий болезни, контроль за правильностью мероприятий по комплексной реабилитации, предупреждение осложнений и их своевременная коррекция.
Все больные, перенесшие генерализованную форму менингококковой инфекции, должны находиться под диспансерным наблюдением не менее 2-х лет. При благоприятном исходе болезни обследование проводится в течение первого года один раз в 3 месяца, в течение второго года - 1 раз в 6 месяцев. При наличии остаточных явлений назначается соответствующее лечение.
Наблюдения проводят врач КИЗа и невропатолог амбулаторно – поликлинического учреждения.
По показаниям проводятся дополнительные исследования: электроэнцефалография, эхоэнцефалография, краниография, МРТ, рентгенография, исследование глазного дна, нейропсихологическое обследование для объективной оценки памяти, внимания, работоспособности детей.
Снятие с диспансерного наблюдения реконвалесцентов менингококковой инфекции возможно не раннее чем через 2 года после стойкого исчезновения остаточных явлений.
Мероприятия, направленные на нейтрализацию источников инфекции
Важными профилактическими мерами является своевременное выявление и санация больных и носителей менингококков, особенно на фоне сезонного подъёма заболеваемости гриппом и острыми респираторными заболеваниями. В этот период целесообразно ограничение массовых культурных и спортивных мероприятий.
Больные с генерализованной формой менингококковой инфекции подлежат обязательной госпитализации по клиническим и эпидемиологическим показаниям; лица, с бактериологически, подтверждёнными назофарингитами нуждаются в госпитализации по эпидемиологическим показаниям. Изоляция больных с назофарингитами на дому допустима при отсутствии в семье детей дошкольного возраста и взрослых работающих в детских дошкольных учреждениях.
Выписку реконвалесцентов из стационара проводят только после клинического выздоровления и отрицательного бактериологического исследования слизи из носоглотки, проведённого не ранее чем через 3 дня после окончания лечения.
Переболевшие допускаются в ДДУ, школы, школы-интернаты, общежития после отрицательного результата бактериологического исследования, проведённого не раннее 5 дней после выписки из стационара или выздоровления больного назофарингитом, оставшегося на дому.
Различные профилактические прививки реконвалесцентам, перенесшим генерализованную форму менингококковой инфекции, проводят через 6 месяцев после выздоровления, переболевшим менингококковым назофарингитом через 2 месяца, носителям – через 1 месяц после элиминации возбудителя.
Мероприятия, направленные на разрыв механизма передачи
Соблюдение санитарно – гигиенического режима размещения, предотвращение скученности и длительности общения, соблюдение параметров микроклимата помещениях в организованных коллективах детей и взрослых являются неспецифическими мерами профилактики менингококковой инфекции.
Мероприятия, изменяющие восприимчивость организма.
Наиболее радикальными мерами профилактика менингококковой инфекции являются специфическая вакцинация, создание состояния пассивной невосприимчивости к инфекции детям в возрасте до 1 года при общении с больными путём введения иммуноглобулина и экстренная профилактика по показаниям с помощью антибиотиков.
Профилактические прививки против менингококковой инфекции включены в Национальный Календарь профилактических прививок РФ по эпидемическим показаниям. Вакцинация показана при угрозе развития эпидемического подъёма в группах повышенного риска инфицирования.
[youtube.player]Менингококковая инфекция – это заболевание [en] , вызываемое менингококком, проявляется чаще в виде гнойного менингита.
Причина. Источником инфекции является больной человек или здоровый носитель менингококка.
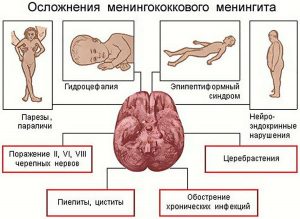
Путь передачи – воздушно-капельный. Заражение происходит при близком контакте. Доказано, что заражение менингококком в 70% случаев осуществляется на расстоянии менее 0,5 м.
Чаще болеют дети [en] . Периодические подъемы заболеваний наблюдаются с интервалами в 10-20 лет с наибольшим числом больных в зимне—весенние месяцы.
Входными воротами инфекции является слизистая оболочка носоглотки. Если нет выраженной реакции в месте внедрения, то инфекция ограничивается менинкокконосительством. Если во входных воротах инфекции развивается воспалительный процесс, то это проявляется назофарингитом (насморк, першение в горле). Примерно у 5% людей менингококк преодолевает местные барьеры и распространяется по организму, повреждая различные органы и системы, обусловливая развитие менингита. После перенесенной болезни развивается стойкий иммунитет.
Инкубационный период от 3 до 20 суток (чаще 5 – 7 дней). Заболевание начинается, как правило, остро, с резкого озноба и повышения температуры тела до 38 – 40 °С. У части больных за 1 – 5 суток до возникновения признаков менингита им предшествуют симптомы назофарингита (першение и боль в горле, заложенность носа, насморк). Появляется общая слабость, боли в глазных яблоках, головная боль в лобно-височных, реже затылочных областях. Головная боль быстро нарастает, становится мучительной, давящего или распирающего характера. Возникает тошнота, периодически повторная рвота, не приносящая больному облегчения. Наблюдается повышенная чувствительность ко всем видам внешних раздражителей, вялость, заторможенность, оглушенность, нарушение сна. Ведущее место в проявлениях заболевания играют признаки воспаления мозговых оболочек – ригидность мышц затылка (больной не может привести подбородок к груди) и другие.
У части больных в первые часы болезни появляется сыпь в виде кровоизлияний звездчатой неправильной формы и различной величины, которая локализуется чаще на ягодицах, бедрах, голенях, руках, в паховых и подмышечных областях, реже на лице.
При подозрении на эту инфекцию необходимо немедленно вызвать неотложную помощь для эвакуации больного в больницу.
Переболевшие менингококковым менингитом подлежат диспансеризации в течение 2 лет. Частота обязательных контрольных обследований врачом [en] поликлиники составляет: 1 раз в месяц в течение первых 3 месяцев после выписки из стационара, в последующем – 1 раз в 3 месяца в течение 1 года, в дальнейшем – 1 раз в 6 месяцев.
В течение первых 6 месяцев после болезни переболевшие нуждаются в освобождении от некоторых видов работ, связанных с особыми условиями труда. К ним относятся: перегревание, кислородное голодание, перепады атмосферного давления и температуры окружающей среды, чрезмерное нервно-психическое и физическое напряжение. Запрещается курение, употребление алкоголя. При стойкой астении (общая слабость, повышенная утомляемость) показаны адаптогены (элеутерококк, заманиха, сапарал, пантокрин и др.), поливитамины (гексавит, ундевит и др.). Рекомендуется санаторно-курортное лечение общего или неврологического профиля.
За членами семьи, где был больной, устанавливается медицинское наблюдение в течение 10 дней. Они обследуются на носительство менингококка. Дети, посещающие детские учреждения, до получения отрицательного результата бактериологического исследования, в эти учреждения не допускаются.
Из комментария читателя:
Главное правило при этой болезни — срочная госпитализация. Без своевременной медицинской помощи больной ребёнок может лишиться слуха или зрения и даже погибнуть.
Причина болезни — вирусы или бактерии. Но нужно остерегаться и переохлаждения, чтобы не спровоцировать упадок иммунитета, из-за которого восприимчивость организма к возбудителям повышается.
Менингитом (воспаление мозговых оболочек) чаще заболевают дети (особенно до 5 лет). Детей — 70% среди тех, кого поразила эта болезнь.
Заразиться менингитом можно разными путями. Например, воздушно-капельным. Дети нередко заражаются менингитом через грязные руки. Возбудитель инфекции может передаваться и через воду и продукты питания.
Лучшая защита от менингита — прививки от пневмококковой, гемофильной и менингококковой инфекции, а также от всех прочих заболеваний, которые могут приводить к воспалению мозговых оболочек. Также необходимо с самого раннего возраста приучать детей соблюдать правила гигиены: всегда мыть руки после прогулки и посещения туалета, а также перед едой.
Поскольку прививку от менингококковой инфекции делают не ранее 9-месячного возраста, младенцев до этого времени желательно оберегать от контактов с заболевшими людьми, особенно домочадцами.
Главное правило, помогающее предотвратить опасные, а порой фатальные последствия болезни, как можно быстрее обратиться к врачу. Наиболее частыми признаками менингита считаются повышение температуры, очень сильная головная боль, рвота, боль в глазах [en] , посинение носогубного треугольника, непереносимость яркого света и громких звуков. Также часто могут возникать скованность мышц шеи (больной не может дотянуться подбородком до ключиц), сонливость, сыпь на коже [en] , боль в суставах или мышцах, судороги. В тяжёлых случаях — галлюцинации, потеря сознания.
Но поскольку большинство симптомов менингита легко спутать с симптомами гриппа или ОРВИ, и к тому же зачастую это опасное заболевание может протекать нетипично, при малейшем подозрении на болезнь надо вызвать неотложную помощь. Ни в коем случае не отказывайтесь от госпитализации!
В стационаре ребёнку проведут детальное обследование. К тому же только в больничных условиях можно организовать наиболее эффективное внутривенное лечение. Оно ускорит выздоровление и позволит предотвратить осложнения.
- 1. У грудничка — монотонный плач, выбухание родничка на фоне повышенной температуры.
- 2. Любая сыпь на фоне повышенной температуры.
- 3. Тошнота, рвота.
- 4. Судороги мышц.
- 5. Очень сильная головная боль, возникшая на фоне высокой температуры или какого-либо инфекционного заболевания (грипп, свинка, ветрянка, корь, энтеровирус, герпес).
- 6. Спутанность или потеря сознания.
АБТ – антибактериальная терапия
АД – артериальное давление
АСВП – акустические стволовые вызванные потенциалы
БГМ – бактериальные гнойные менингиты
ВОЗ – Всемирная организация здравоохранения
ВСК – время свертывания крови
ВЧГ – внутричерепная гипертензия
ГМИ – генерализованная менингококковая инфекция
ДВС-с-м – синдром диссеминированного внутрисосудистого свертывания
ДН – дыхательная недостаточность
ДК – длительность кровотечения
ИТ – инфузионная терапия
КТ – компьютерная томография
МКБ-10 – Международная классификация болезней травм и состояний, влияющих на здоровье 10-го пересмотра
МИ – менингококковая инфекция
ММ – менингококковый менингит
МРТ – магнитно-резонансная томография
ОГМ – отек головного мозга
ОКОНХ – Общероссийский классификатор отраслей народного хозяйства
ОК ПМУ – Отраслевой классификатор
ОМС – Обязательное медицинское страхование граждан
ОРПН – органы Роспотребнадзора
ОССН – острая сердечно-сосудистая недостаточность
ОЦК – объем циркулирующей крови
ПМУ – простая медицинская услуга
ПЦР – полимеразная цепная реакция
РЛА – реакция агглютинации латекса
СРБ – С–реактивный белок
СДВ – субдуральный выпот
СНСАДГ – синдром неадекватной секреции антидиуретического гормона
СНТ – сенсоневральная тугоухость
СПОН – синдром полиорганной недостаточности
ССВР – синдром системной воспалительной реакции
СШ – септический шок
ТКДГ – транскраниальная допплерография
ЧД – частота дыхания
ШИ – шоковый индекс
ЧСС – частота сердечных сокращений
ФЗ – Федеральный закон
ФП – физиологическая потребность
ЦНС – центральная нервная система
PELOD - Pediatric Logistic Organ Dysfunction (логистическая система оценки органной дисфункции в педиатрии)
SOFA – Sequential Organ Failure Assessment (динамическая оценка органной недостаточности)
Профилактика
Профилактические мероприятия в очаге направлены на активное выявление и изоляцию больных до полного у них исчезновения симптомов.
- В очаге после госпитализации больного с ГМИ или с подозрением на нее рекомендовано наложение карантина сроком на 10 дней.
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 3)
- Рекомендован осмотр врача-отоларинголога лиц, находившихся в тесном контакте с заболевшим с целью выявления больных острым назофарингитом.
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 3)
Осмотр осуществляется в течение 24 часов с момента госпитализации больного.
- Рекомендовано бактериологическое обследование, выявленных острым назофарингитом больных до назначения им соответствующего лечения.
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 3)
Для увеличения шансов этиологической расшифровки этиологии назофарингита.
- Рекомендовано проведение химиопрофилактики лицам, находившимся в тесном контакте с больным ГМИ.
Уровень убедительности рекомендаций В (уровень достоверности доказательств – 2+)
Рифампицин – взрослым – 600 мг через каждые 12 часов в течение 2-х дней; детям от 12 мес. – 10 мг/кг веса через 12 часов в течение 2-х дней; детям до года – 5 мг/кг через 12 час в течение 2-х дней.
Ампициллин – взрослым по 0,5 4 раза в день 4 дня. Детям по той же схеме в возрастной дозировке.
- Рекомендована госпитализация, больных назофарингитом и носителей менингококка при наличии показаний.
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 3)
При необходимости изоляции.
- Профилактическую вакцинацию по эпидемическим показаниям рекомендовано проводить при угрозе эпидемического подъема, а именно при увеличении заболеваемости превалирующей серогруппой менингококка в два и более раз по сравнению с предыдущим годом по решению главного государственного санитарного врача Российской Федерации, главных государственных санитарных врачей субъектов Российской Федерации.
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 3)
Вакцинации полисахаридной вакциной подлежат:
- дети от 1 года до 8 лет включительно;
- студенты первых курсов средних и высших учебных заведений, прежде всего в коллективах, укомплектованных учащимися из разных регионов страны и зарубежных стран.
При продолжающемся росте заболеваемости менингококковой инфекцией число прививаемых лиц по эпидемическим показаниям должно быть расширено за счет:
- учащихся с 3 по 11 классы;
- взрослого населения при обращении в лечебно-профилактические организации для проведения иммунизации против менингококковой инфекции.
1. За лицами, перенесшими локализованные формы менингококквой инфекции, диспансерное наблюдение не устанавливается.
2. За больными, перенесшими тяжелую форму менингококкемии сроки диспансерного наблюдения и перечень необходимых обследований и осмотров специалистов зависит от ведущих патологических синдромов в остром периоде заболевания.
- За больными, перенесшими менингококковую инфекцию с менингитом и/или менингоэнцефалитом, рекомендовано осуществлять диспансерное наблюдение у невропатолога детской поликлиники в течение 2-х лет.
Уровень убедительности рекомендаций С (уровень достоверности доказательств – 3)
Сроки диспансерного наблюдения после выписки из стационара: через 1 месяц, далее 1 раз в 3 месяца в течение первого года, 1 раз в 6 месяцев в дальнейшем, при необходимости частота осмотров увеличивается.
Таблица1. Диспансерное наблюдение
Частота обязательных контрольных обследований врачом-педиатром поликлиники
Показания и периодичность консультаций врачей-специалистов
[youtube.player]Все военнослужащие, перенесшие генерализованные формы менингококковой инфекции, подлежат динамическому наблюдению (таблица 7).
Длительность диспансерного динамического наблюдения устанавливается: для военнослужащих по призыву – двенадцать месяцев, для военнослужащих, проходящих службу по контракту – два года.
Частота обязательных контрольных обследований врачом части (поликлиники) составляет: один раз в месяц в течение первых трех месяцев после выписки из стационара, в последующем – один раз в три месяца в течение одного года, в дальнейшем (для военнослужащих по контракту) один раз в шесть месяцев.
Периодичность консультаций специалистов определяется: для невропатолога, терапевта, окулиста – непосредственно после отпуска по болезни, затем один раз в год или при появлении жалоб и признаков нарушений со стороны нервной, сердечно-сосудистой систем и органа зрения; для других специалистов – по показаниям.
Лабораторные и специальные исследования включают: клинический анализ крови и общий анализ мочи – один раз в год; ЭЭГ, ЭКГ, МРТ и другие специальные исследования – по показаниям.
Основные мероприятия осуществляются в соответствии с Руководством по диспансеризации военнослужащих в Вооруженных Силах Российской Федерации (2010).
Методика диспансерного динамического наблюдения и содержание основных лечебно-профилактических мероприятий при основных заболеваниях военнослужащих Вооруженных Сил Российской Федерации, офицеров запаса (в отставке)
| Нозологические формы заболеваний | Частота обязательных контрольных обследований врачом части (поликлиники) | Длительность наблюдения | Периодичность консультаций специалистов | Перечень и периодичность ла-бораторных, рентгенологиче-ских и других специальных исследований (все исследова-ния выполняются в макси-мально возможном объёме) | Основные лечебно-профилактические мероприятия | Клинические критерии эффективности диспансеризации в течение календарного года |
| Перенесшие генерализованные формы менингококковой инфекции, менингиты и менингоэнцефалиты другой бактериальной этиологии | 1 раз в месяц в течение первых трех месяцев после выписки из стационара, в последующем — один раз в три месяца в течение одного года, в дальнейшем (для военнослужащих по контракту) один раз в шесть месяцев. | Для военнослужащих по призыву — двенадцать месяцев, для военнослужащих, проходящих службу по контракту — два года. | Осмотр невролога, терапевта, окулиста непосредственно после отпуска по болезни, при появлении жалоб и признаков нарушений со стороны нервной, сердечно-сосудистой систем, органа зрения, далее 1раз в год. | Общие анализы крови, мочи – 1 раз в год; ЭЭГ, ЭКГ, МРТ – по показаниям. | 1. Режим труда и отдыха: в течение первых 3-6 месяцев после болезни освобождение от работ, связанных с особыми условиями службы, на 3 месяца освобождение от ночных дежурств и длительных командировок. 2. Запрещение курения, употребления алкоголя. 3. Медикаментозная терапия общеукрепляющими, адаптогенными и витаминными препаратами. 4. ЛФК. 5. Санаторно-курортное лечение у перенесших тяжелые и осложненные формы болезни. 6. При появлении и нарастании неврологической симптоматики - госпитализация в неврологическое отделение госпиталя. | Выздоровление Отсутствие жалоб и нарушений объективных и лабораторных показателей. Ухудшение Нарастание субъективных и объективных проявлений болезни, развитие осложнений. |
6. ВОЕННО–ВРАЧЕБНАЯ ЭКСПЕРТИЗА
Реконвалесцентам после назофарингита предоставляется освобождение от строевой подготовки, нарядов на 3 дня и от физподготовки – на 2 недели. Лицам, перенесшим менингококковую инфекцию в генерализованной форме, предоставляется отпуск по болезни на 30 – 60 сут. В дальнейшем степень их годности к военной службе определяется военно-врачебной экспертизой.
Военнослужащие, переболевшие менингококковой инфекцией, могут быть представлены на ВВК и выписаны из госпиталя по окончании лечения и реабилитации в стационаре при определившемся исходе заболевания, нормализации спинномозговой жидкости и после одного отрицательного посева слизи из носоглотки на менингококк.
Военнослужащие, перенесшие локализованные формы менингококковой инфекции (назофарингит, менингококконосительство), на ВВК не представляются. В отношении реконвалесцентов после назофарингита выносится заключение о нуждаемости их в освобождении от строевой подготовки и нарядов на три дня и от занятий физической подготовкой на две недели.
При вынесении экспертного постановления учитывается характер остаточных явлений перенесенного заболевания и степень нарушения функции нервной системы — указывается клинический синдром (синдромы), который отмечается к моменту освидетельствования и влияет на экспертный прогноз.
Военнослужащие проходящие службу по призыву признаются негодными к службе в ВДВ, плавсоставе, морской пехоте, а также к работе с радиоактивными веществами (РВ), источниками ионизирующих излучений (ИИИ), компонентами ракетного топлива (КРТ), генераторами СВЧ и в спецсооружениях. Годность лиц проходящих службу по контракту к работе с РВ, НИИ, КРТ, генераторами СВЧ и в спецсооружениях определяется индивидуально.
Военнослужащие проходящие службу в ВДВ по контракту признаются временно негодными к парашютным прыжкам на три – шесть месяцев. По истечении этого срока вопрос о допуске их к парашютным прыжкам так же, как и о годности к службе в ВДВ, решается индивидуально.
Военнослужащих - контрактников плавсостава ВМФ следует признавать нуждающимися в освобождении на три месяца от ночных дежурств, длительных командировок, и на шесть месяцев от выходов в море и длительных автономных походов. К службе на подводных лодках они не годны. Годность их к службе на надводных кораблях определяется индивидуально.
Кандидаты в военно-учебные заведения МО РФ признаются негодными к поступлению.
Курсанты 1 курса военно-учебных заведений МО РФ по подготовке летного состава авиации Вооруженных Сил признаются негодными к летному обучению. Начиная со второго курса обучения вопрос о годности (негодности) к летному обучению решается индивидуально.
В отношении лиц летного состава выносится постановление о предоставлении отпуска по болезни, после чего годность их к летной работе врачебно-летной комиссией определяется индивидуально.
Призывникам, перенесшим менингококковую инфекцию, предоставляется отсрочка от призыва по болезни, если после окончания стационарного лечения прошло менее шести месяцев. По окончании отсрочки вопрос о годности их к военной службе и предназначении по видам Вооруженных Сил, родам войск и военным специальностям решается в зависимости от выраженности и стойкости нарушений функций нервной системы. При отсутствии резидуальных явлений или при наличии лишь рассеянных органических знаков, не сопровождающихся расстройством функций, призывники годны к строевой службе, к службе в ВДВ, погранвойсках, плавсоставе, морской пехоте, к работе в спецсооружениях, в учебные части.
[youtube.player]Читайте также:


