Длительная лихорадка неясного генеза у детей клинические рекомендации
Российское общество скорой медицинской помощи Союз педиатров России
1. Клинические рекомендации (протокол) по оказанию скорой медицинской помощи при острой лихорадке у детей
Лихорадка (febris, pyrexia) является неспецифической защитной приспособительной реакцией человека, выработанной в процессе эволюции, представляющей собой ответ организма на болезнь или иное повреждение, которая характеризуется повышением температуры организма.
Лихорадка является наиболее распространенным поводом к вызову врача-педиатра — 8 из 10 вызовов, а врача скорой медицинской помощи — до 30%.
R50.9 Лихорадка неуточненная.
Способы измерения температуры тела у детей: в аксиллярной зоне, ректальный способ, в паховых складках.
Лихорадка может быть обусловлена инфекционным либо неинфекционным процессом (кровоизлиянием, опухолью, травмой, отеком мозга и т.д.).
В отличие от перегревания (гипертермии), когда организм не может сохранить температуру тела в пределах нормы, при лихорадке все возможные механизмы терморегуляции направлены на усиленный нагрев тела за счет возрастания теплопродукции и ограничения теплоотдачи. Колебания температуры тела во время инфекционного заболевания зависят от степени прогрессирования или затихания инфекционного процесса, т.е. от взаимодействия микро- и макроорганизмов.
В большинстве случаев возникновения лихорадки первичным является попадание в организм инфекционных и некоторых неинфекционных патологических агентов, а также образование в самом организме субстанций, которые иммунная система воспринимает как чужеродные, которые активируют фагоцитарную систему организма (выделение биологически активных веществ, эндогенных пирогенов). Проникшие в головной мозг пирогены способствуют высвобождению арахидоновой кислоты, значительное количество которой метаболизируется в простагландины группы Е, которые повышают температуру тела в термоустановочном центре (области гипоталамуса), что, соответственно, определяет клиническую картину лихорадки.
В зависимости от степени повышения температуры тела выделяют варианты лихорадок:
субфебрильную — не выше 37,9 °C;
умеренную — 38–39 °C;
высокую — 39,1–41 °C;
гипертермическую — более 41 °C.
В зависимости от клинических проявлений выделяют два вида лихорадки:
Критерии лихорадки без очага инфекции:
температура тела более 39 °С у детей в возрасте от 3 до 36 мес;
температура тела более 38 °С у детей до 3 мес при отсутствии других признаков заболевания.
2. ОКАЗАНИЕ СКОРОЙ МЕДИЦИНСКОЙ ПОМОЩИ НА ДОГОСПИТАЛЬНОМ ЭТАПЕ ВЫЕЗДНЫМИ БРИГАДАМИ СКОРОЙ МЕДИЦИНСКОЙ ПОМОЩИ
Для лихорадки неясного происхождения характерны следующие признаки: продолжительность лихорадки более 3 нед или подъемы температуры тела в течение этого периода, температура тела до 38,3 °С и выше, неясность диагноза после стационарного общеклинического обследования.
Возможность осложнений у больного с лихорадкой определяется прежде всего абсолютной величиной температуры тела.
Для уточнения диагноза необходимы тщательный сбор анамнеза болезни и жизни ребенка, определение вакцинального статуса, продолжительности симптомов, сопутствующих проявлений и недавнего контакта с инфекционным больным.
Дифференциальную диагностику при лихорадке неясного происхождения необходимо проводить со следующими заболеваниями: острыми (тифопаратифозными заболеваниями, орнитозом, бруцеллезом, генерализованным хламидиозом, ВИЧ-инфекцией) и хроническими (токсоплазмозом, глистными инвазиями, хроническим гепатитом) инфекциями; внелегочными формами туберкулеза, различной очаговой инфекцией (отогенной, синусогенной, инфекционным эндокардитом, холециститом, урологической инфекцией); злокачественными опухолями (мозга, почек, печени, легких, желудка, кишечника), лимфогранулематозом; иммунокомплексными заболеваниями (системной красной волчанкой, системными васкулитами, узелковым периартериитом и др.).
Оценка общего состояния и жизненно важных функций: сознания, дыхания, кровообращения. Проводят термометрию, определяют число дыхания и сердечных сокращений в минуту, измеряют артериальное давление, осматривают кожу, видимые слизистые оболочки полости рта, грудную клетку, живот; проводят оценку скорости наполнения ногтевого ложа после его анемизации, аускультацию легких и сердца (стандартный соматический осмотр). Обязательно проверяют наличие менингеальных знаков, симптомов острой патологии органов брюшной полости, лор-органов (острого отита, эпиглоттита, синусита и др.).
Признаки токсикоза (болезненный вид, отказ от питья, апатия, повышенная раздражительность, трудность установления глазного контакта, удлинение времени наполнения капилляров ногтевого ложа более 2 с) требуют исключения бактериемии.
Показания к жаропонижающей терапии:
умеренная лихорадка (38 °С) у больных с эпилепсией, онкологической патологией, симптомами повышения внутричерепного и артериального давления, пороками сердца, гидроцефалией и другими прогностически неблагоприятными факторами риска;
умеренная лихорадка у детей первых 3 мес жизни;
умеренная лихорадка у детей до 3 лет жизни с последствиями перинатального повреждения ЦНС (особо — у детей с экстремально низкой массой тела при рождении);
все случаи высокой лихорадки (39 °С и выше) вне зависимости от возраста ребенка;
Выбор антипиретика основан на его безопасности и переносимости, поэтому, по международным стандартам, предпочтение отдают двум базовым препаратам — парацетамолу и ибупрофену.
парацетамол в разовой дозе 10–15 мг/кг внутрь или ректально;
или ибупрофен в разовой дозе 5–10 мг/кг детям старше 6 мес (В, 2++);
физические методы охлаждения (обтирание водой комнатной температуры, пузырь со льдом над головой ребенка) проводят сразу после введения жаропонижающих препаратов. Однократное применение физических мер должно продолжаться не более 30–40 мин (не подтверждено в многоцентровых исследованиях, международных и зарубежных национальных рекомендациях) (D, 3).
Повторное использование парацетамола и ибупрофена возможно не ранее чем через 4–5 ч после первого их приема.
В случае невозможности применения или отсутствия парацетамола и ибупрофена возможно использование 50% раствора метамизола натрия детям до 1 года из расчета 0,01 мл/кг, старше 1 года — 0,1 мл на год жизни в сочетании с 2% раствором хлоропирамина детям до 1 года в дозе 0,01 мл/кг, старше 1 года — 0,1 мл/год жизни, но не более 1 мл (D, 3) или по показаниям (при обеспечении венозного доступа) — введение парацетамола (внутривенно медленно!) из расчета разовой инфузии для детей от 1 года и старше — по 15 мг/кг.
парацетамол или ибупрофен внутрь (дозы см. выше), при тяжелом состоянии ребенка и невозможности применения внутрь препаратов (при обеспечении венозного доступа) — введение внутривенно медленно раствора парацетамола из расчета разовой инфузии для детей от 1 года и старше по 15 мг/кг (В, 2++);
в случае невозможности применения или при отсутствии парацетамола и ибупрофена возможно внутримышечное введение 50% раствора метамизола натрия из расчета 0,1 мл на год жизни, 2% раствора папаверина детям до 1 года —0,1–0,2 мл, старше года — 0,1–0,2 мл на год или раствора дротаверина в дозе 0,1 мл на год жизни в сочетании с 2% раствором хлоропирамина из расчета 0,1 мл на год жизни, но не более 1 мл (D, 3). При использовании метамизола следует учитывать крайне высокий риск развития следующих нежелательных явлений: агранулоцитоза (1:1700), лейкопении, тромбоцитопении, аллергических реакций (ангионевротического отека, крапивницы), транзиторных нарушений функций почек (олигурии, анурии, интерстициального нефрита), а также вероятность развития анафилактического шока, синдромов Стивенса–Джонсона и Лайелла. Хлоропирамин обладает выраженными нежелательнымиэффектами, в том числе седативным, а также может оказывать антихолинергический, анти-α-адренергический и антисеротониновый эффекты: сухость слизистых оболочек, сгущение бронхиального секрета, запор или диарею, тошноту, и тахикардию. Регуляторное агентство по лекарственным препаратам и здравоохранению [the Medicines and Healthcare products Regulatory Agency (MHRA) in the United Kingdom] не рекомендует использовать у детей младше 6 лет препараты от кашля и простуды, содержащие Н1-антигистаминные препараты, в связи с нерациональным соотношением пользы и риска их применения. Получено 3000 сообщений о неблагоприятных реакциях на эти лекарственные средства, в том числе о смертельных исходах, при использовании препаратов, содержащих дифенгидрамин и хлорфенирамин;
при наличии у больного судорожного синдрома — введение 0,5% раствора диазепама из расчета 0,1 мл/кг массы тела, но не более 2 мл однократно (D, 3);
в более тяжелых случаях эпилептических проявлений и лихорадки — внутривенное введение (или внутрикостное) лиофилизата вальпроата натрия из расчета 10–15 мг/кг болюсно в течение 5 мин, растворяя каждые 400 мг в 4 мл растворителя (воды для инъекций), затем внутривенно капельно по 1 мг/(кг×ч), растворяя каждые 400 мг в 500 мл 0,9% раствора натрия хлорида или 20% раствора декстрозы (В, 2++).
Показания к доставке в стационар:
неэффективное использование двух схем терапии и более;
сочетание устойчивой лихорадки и прогностически неблагоприятных факторов риска (эпилепсия, артериальная и внутричерепная гипертензия, гидроцефалия, порок сердца и т.д.);
геморрагическая сыпь на фоне лихорадки, а также нарушение сна, отказ от еды и питья, беспокойство, тахикардия, одышка (исключить менингококкемию);
лихорадка на фоне болей в животе и рвоты (исключить аппендицит, инфекцию мочевыводящих путей).
3. ОКАЗАНИЕ СКОРОЙ МЕДИЦИНСКОЙ ПОМОЩИ НА ГОСПИТАЛЬНОМ ЭТАПЕ В СТАЦИОНАРНОМ ОТДЕЛЕНИИ СКОРОЙ МЕДИЦИНСКОЙ ПОМОЩИ
Все больные со стойким лихорадочным синдромом (в соответствии с показаниями к доставке) подлежат экстренной доставке в многопрофильный детский (или инфекционный) стационар скорой медицинской помощи, где имеются возможности для определения основного заболевания.
Больным в СтОСМП или (при его отсутствии) в боксированном инфекционном отделении, выполняют:
измерение ЧД, ЧСС, АД, проводят термометрию и по показаниям пульсоксиметрию, глюкометрию;
общий анализ крови, мочи, биохимический анализ крови (С-реактивный белок).
По показаниям — прокальцитонин, анализ кала (посев на микрофлору); вирусологическая экспресс-диагностика; бактериологическое исследование (слизь из ротоглотки, носа) для исключения дифтерии и менингококковой инфекции; спинномозговая пункция; консультация невролога, инфекциониста, анестезиолога-реаниматолога, оториноларинголога и др.; использование методов нейро-визуализации (КТ, МРТ головного мозга и т.д.), рентгенография органов грудной клетки, почек, УЗИ органов брюшной полости.
По показаниям назначается эмпирическая (или основанная на результатах экспресс-тестов) антибактериальная терапия, коррекция – после уточнения возбудителя.
По показаниям в целях регидратации назначают инфузионную терапию (под контролем диуреза) 10–20% раствором декстрозы или 0,9% раствором натрия хлорида из расчета 30–50 мл на кг массы тела в сутки.
Дальнейшее ведение больного зависит от выверенного диагноза заболевания в условиях стационара.
Прогноз может быть серьезным и сомнительным при лихорадке неинфекционного происхождения и в случаях молниеносных форм и выраженного прогрессивного течения инфекционных заболеваний.
Профилактика направлена на повышение реактивности организма ребенка, санацию очагов хронической инфекции и своевременное проведение активной иммунизации.
Скорая медицинская помощь: Краткое руководство / Под ред. А.Г. Мирошниченко, В.В. Руксина, В.М. Шайтор. — М.: ГЭОТАР-Медиа, 2010. — С. 220–223.
Лихорадочные синдромы у детей: рекомендации по диагностике и лечению / Под общ. ред. А.А. Баранова, В.К. Таточенко, М.Д. Бакрадзе. — М.: Союз педиатров России, 2011. — 211 с.
Шайтор В.М. Скорая и неотложная медицинская помощь детям на догоспитальном этапе: Краткое руководство для врачей. — СПб.: ИнформМед, 2013. — С. 72–77.
Wyatt J. et al. Oxford Handbook of Emergency Medicine. — 4th edition published. — Oxford: Oxford University Press, 2012. — P. 663–668.
[youtube.player]Причины лихорадки неясного генеза
- инфекции
- злокачественные опухоли
- аутоиммунные состояния
- прочие причины
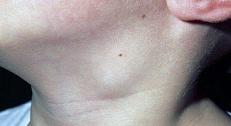
Шейным лимфаденитом называют остро возникшее увеличение шейн.
- классический подтип
- внутрибольничный подтип
- иммунодефицитный (нейтропенический) подтип
- ВИЧ-ассоциированный подтип
Классификация лихорадки неясного генеза (FUO) Таблица 1
Инфекции, злокачественные опухоли, коллагеновые сосудистые заболевания
Продолжительность >3 недель
Наличие как минимум трех амбулаторных визитов к врачу или проведение трех суток в стационаре
Энтероколит, вызванный Clostridium difficile (антибиотик-ассоциированная диарея), лекарственно-индуцированная лихорадка, легочная эмболия, септический тромбофлебит, синусит
Начало лихорадки в стационаре, ≥24 часов от поступления.
Отсутствие диагноза после трех суток поиска
Оппортунистические бактериальные инфекции (то есть инфекции бактериальными возбудителями, не вызывающими болезней у людей с сохранным иммунитетом), аспергиллез, кандидоз, герпетическая инфекция
Абсолютное количество нейтрофилов ≤ 500 кл в мм 3
Отсутствие диагноза после трех суток поиска
Цитомегаловирус, Микобактериальная внутриклеточная инфекция (специфическая инфекция ВИЧ-инфицированных пациентов в стадии СПИДа), пневмония, вызванная Pneumocystis carinii, лекарственно-индуцированная лихорадка, саркома Капоши, лимфома
Продолжительность> 4 недель для амбулаторных больных,> 3-х дней для стационарных больных
Дифференциальная диагностика лихорадки неясного генеза
Дифференциальный диагноз FUO обычно разбивается на четыре основных подгруппы: инфекции, злокачественные новообразования, аутоиммунные состояния и прочие (см. таблицу 2).
Основные причины лихорадки неясного генеза. Таблица 2
Болезнь Стилла у взрослых
Абсцесс малого таза
Воспалительные заболевания
толстого кишечника
Вирус иммунодефицита человека
Гепатит (алкогольный,
гранулематозный или волчаночный)
Тромбоз глубоких вен
Рак толстого кишечника
Рак поджелудочной железы
Среди множества инфекционных заболеваний, способных вызывать FUO, туберкулез (особенно внелегочные формы) и абсцессы брюшной/тазовой области являются наиболее распространенными.
Врачи первичного звена сталкиваются с разными случаями, когд.
Из-за существенного увеличения продолжительности жизни, а также достижений в области диагностики и лечения болезней, обычных в этой группе населения, злокачественные новообразования стали частым явлением у пожилых пациентов. Злокачественные новообразования нередко трудно диагностировать, особенно такие, как хронические лейкозы, лимфомы, почечно-клеточный рак и рак с метастазами. Именно эти виды рака часто вызывают лихорадку неясного генеза.
Ревматоидный артрит и ревматизм являются воспалительными заболеваниями, которые раньше были самой частой причиной FUO, однако с развитием серологической диагностики эти заболевания, как правило, теперь диагностируется более оперативно. На этом фоне такие болезни как Болезнь Стилла у взрослых и височный артериит - стали наиболее распространенными аутоиммунными причинами FUO, потому что они остаются весьма труднодиагностируемыми даже с помощью лабораторных исследований.
Мультисистемные воспалительные заболевания, такие как височный артериит и ревматическая полимиалгия, особенно часто являются причиной FUO у пациентов старше 65 лет.
Самой частой причиной FUO в этой группе является медикаментозная (лекарственно-индуцированная) лихорадка. Это состояние является частью реакции гиперчувствительности к конкретным препаратам, таким как диуретики, обезболивающие препараты, антиаритмические средства, противосудорожные препараты, седативные средства, некоторые антибиотики (цефалоспорины), антигистаминные препараты, барбитураты, салицилаты, и сульфонамиды (см. таблицу 3).
Осложнения цирроза и гепатита (алкогольного, гранулематозного или волчаночного), также могут являться потенциальными причинами FUO. Тромбоз глубоких вен хотя и является редкой причиной FUO, однако должен быть исключен у таких пациентов с помощью доплеровского исследования вен. Искусственная лихорадка должна быть заподозрена у пациентов с медицинским образованием или большим опытом общения с медицинскими работниками, при наличии психиатрических симптомов, и при продолжительности лихорадки более шести месяцев.
Даже после проведения всех необходимых методов диагностики – отсутствие окончательного диагноза у пациента с FUO – не является редкостью; по статистике около 20% случаев остаются без диагноза. Однако, если самое тщательное исследование не выявило причины FUO, то прогноз такого пациента, как правило, благоприятный.
Диагностический подход к пациенту с лихорадкой неясного генеза
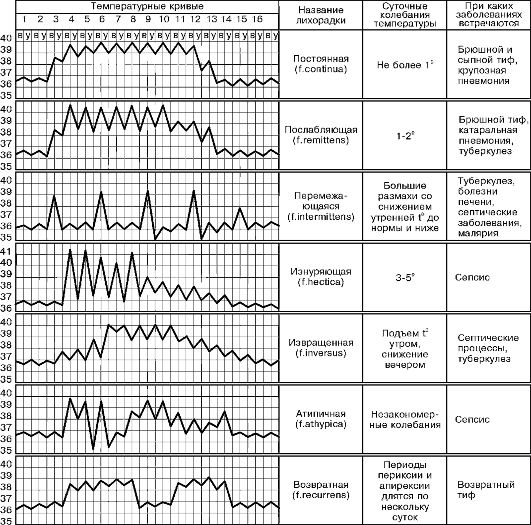
Стартовый подход к пациенту с лихорадкой неясного генеза включает в себя: полный подробный анамнез, физикальный осмотр и базовые дополнительные методы обследования (ОАК, ОАМ, рентгенограмма/флюорография легких, осмотр гинеколога для женщин). Первым шагом диагностики является изучение анамнеза лихорадки и документирование ее модели (см рисунок 1).
Различают следующие основные модели лихорадки: постоянная, ремиттирующая (послабляющая), интермиттирующая (перемежающаяся), извращенная, гектическая (истощающая) и неправильная.

Симптомы настораживающие в отношении туберкулеза. Тактика де.
- Развернутый клинический (общий) анализ крови.
- Биохимический анализ: АЛС, АСТ, СРБ, ЩФ, билирубины
- Общий анализ мочи
- Посев мочи и/или крови на стерильность.
- проба Манту
- рентгенограмма легких или флюорография
- УЗИ брюшной полости и органом малого таза — по показаниям.
Простые "симптомы-подсказки", найденные во время стартового тестирования, часто позволяют врачу склониться к одной из больших групп FUO, сконцентрировать и оптимизировать усилия. Дальнейшие диагностические исследования — должны быть логичным продолжением зародившихся диагностических гипотез; не следует скатываться к бессистемному назначению дорогостоящих и/или инвазивных методов.
Кожная проба с туберкулином — недорогой скрининговый тест, который должен быть назначен всем пациентам с лихорадкой неясного генеза. Однако сам по себе этот метод не может быть достаточным обоснованием туберкулезной этиологии лихорадки, или наличия активного туберкулеза. Рентгенограмма грудной клетки также должна быть проведена всем таким пациентам для выявления возможной инфекции, коллагеновых сосудистых заболеваний, или злокачественных новообразований. Если рентгенограмма не дала нужных сведений, а подозрение на эти болезни сохраняется — возможно назначение более конкретных методов исследования: серологических, УЗИ, компьютерной томографии (КТ), магнитно-резонансной томографии (МРТ) и изотопного сканирования.
УЗИ брюшной полости и органов малого таза, как и КТ — могут быть назначены и на первом этапе диагностики при уверенном подозрении на заболевания органов этих полостей. Эти методы, вкупе с прицельными биопсиями — значительно снижают необходимость в инвазивных методиках (лапароскопии, биопсии и др)
МРТ следует отложить на последующие этапы, и применять лишь когда в этом возникла необходимость или диагноз остается неясным. Использование радионуклеотидных методов — оправданно при некоторых воспалительных или опухолевых болезнях, однако совершенно бесполезно при коллагеновых сосудистых заболеваниях и других болезнях.
[youtube.player]СМОТРЕТЬ ДРУГИЕ КЛИНИЧЕСКИЕ РЕКОМЕНДАЦИИ
Год утверждения 2015 год
Профессиональные ассоциации:
Союз педиатров России
Оглавление
1. Краткая информация
Лихорадка без очага инфекции (ЛБОИ) – высокая лихорадка у ребёнка до 3-х лет без катаральных явлений и симптомов, указывающих на локализацию процесса или этиологию заболевания.
Не включает больных в тяжелом состоянии с нарушениями сознания, нежеланием принимать жидкость, периферическим цианозом, гипо- или гипервентиляцией.
До 3-х лет максимальный риск скрытой бактериемии, приводящей к тяжелой бактериальной инфекции (ТБИ):
- бактериальный менингит,
- септический артрит,
- остеомиелит,
- целлюлит,
- тяжелая пневмония,
- инфекции мочевых путей.
Температурные критерии ЛБОИ:
>39˚С у детей с 3 до 36 месяцев;
>38˚С у детей до 3 месяцев при отсутствии других признаков заболевания.
Наиболее частые возбудители бактериемии:
- Streptococcus pneumoniae,
- influenzae типа b,
- meningitides,
- Salmonella spp.,
- typhi и paratyphi.
Наиболее частые вирусные инфекции:
- герпес-вирусные 1, 2, 6, 7 типов,
- энтеровирусные (ECHO),
- парвовирусные b 19,
- грипп.
До 2-х месяцев жизни частые причины ЛБОИ:
- coli,
- Klebsiella pneumoniae,
- Streptococcus haemolyticus,
- энтеробактерии,
- энтерококки.
Этиология около 20% ЛБОИ остается невыясненной.
ЛБОИ встречается в 20% случаев фебрильной лихорадки.
У вакцинированных против гемофильной палочки и пневмококка частота бактериемии и ТБИ при ЛБОИ значительно ниже.
ТБИ составляет 3,2 - 29,2% случаев ЛБОИ, в среднем 18%.
Частота бактериальных инфекций при ЛБОИ:
22% случаев у всех лихорадящих детей до 3-х месяцев,
3-8% случаев от 3 месяцев до 3 лет
Менингит при гемофильной бактериемии развивается в 12 раз чаще, чем при пневмококковой.
В структуре ЛБОИ на инфекции мочевых путей (ИМП) приходится 1/3 случаев.
У 1/3 лихорадка самопроизвольно разрешается.
А49.9 – Бактериальная инфекция неуточненная
A49.8 – Другие бактериальные инфекции неуточненной локализации
R50.0 – Лихорадка с ознобом
R50.1 – Устойчивая лихорадка
- Лихорадка без очага инфекции.
Если удается найти очаг инфекции или подтвердить вирусную этиологию лихорадки, диагноз дополняется:
- Инфекция мочевых путей
- Правосторонняя верхнедолевая пневмония
- Острая энтеровирусная инфекция и т.д.
Общепринятой классификации ЛБОИ не существует.
2. Диагностика
Опасность ЛБОИ - в отсутствии симптомов, позволяющих выявить очаг инфекции и определить этиологию для подбора терапии.
Признаки вероятной бактериемии при ЛБОИ:
- вялость,
- слабость,
- отказ от еды и жидкости,
- плаксивость и раздражительность,
- необычная бледность или гиперемия кожи,
- заостренность черт лица,
- сложность в установлении зрительного контакта с ребенком,
- выше обычного тревожность матери.
Критерии высокого риска ТБИ:
- Дети до 3 месяцев с температурой >38˚С;
- Дети 3-6 месяцев с неполной иммунизацией;
- Дети 3-6 месяцев с нарушением общего самочувствия.
Нацелено на выявление очага бактериальной инфекции или катаральных явлений.
При осмотре оценивается состояние, самочувствие, налаживается зрительный контакт с ребенком.
- Осмотр слизистой оболочки носа, глаз, полости рта для выявления катарального синдрома.
- Оценка цвета кожи и состояния тургора для выявления эксикоза, экзантемы.
- Орофарингоскопия для исключения абсцессов, тонзиллита, афтозного стоматита, гингивита.
- Отоскопия для исключения отита.
- Измерение роста и массы тела.
- Измерение температуры тела.
- Оценка состояния костно-суставной системы.
- Выявление геморрагического синдрома, гепатоспленомегалии, лимфаденопатии.
- Аускультация сердца и легких.
- Ребенок спокоен или громко плачет
- Довольный, улыбается, бодрствует, адекватно реагирует на внешние раздражители, возможно установить зрительный контакт
- Дыхание нормальное
- Нормальный цвет губ, языка и кожи
- Кожа, конъюнктивы нормальной влажности
- Влажные слизистые оболочки
- Нормальный диурез
Состояние средней степени тяжести:
- Ответ на внешние раздражители, активность
- Участие крыльев носа в дыхании
- Бледность, по мнению родителей
- Сухость слизистых оболочек
- Снижение диуреза
- Снижение аппетита
- Сонный, вялый, улыбается слабо, неактивно отвечает на обращение к нему, раздражителен
- Долго не может проснуться при попытке его разбудить или не может сам встать
- Слабый, плач на высоком тоне или продолжительный плач, или стон
- Пульсирующий большой родничок
- Практически отсутствует возможность установить зрительный контакт
- Втяжение межреберных промежутков ЧД >60/минуту
- Шумное дыхание
- Бледность, мраморность цианотичный, пепельный оттенок кожи, тахикардия,
- Наполнение капилляров ногтевого ложа >2 секунд
- Снижение тургора кожи
- Рвота желчью
- Тяжелое состояние, по мнению квалифицированного врача
- Возникновение лихорадки на фоне полного здоровья
- Нетяжелое общее состояние
- Отсутствие очага инфекции
- Неотягощенный неонатальный анамнез
- Общий анализ крови: лейкоциты 5-15 х 10 9 /л; палочкоядерные нейтрофилы 9 /л
- Общий анализ мочи: лейкоциты ≤10 в поле зрения
- Микроскопия кала (при диарее): лейкоциты
В 5% случаев ТБИ протекает с вирусной ко-инфекцией.
Выделение вируса при ПЦР не исключает наличия бактериальной инфекции.
Чем младше ребенок, тем выше риск бактериемии и ТБИ.
В 70% случаев ЛБОИ при ПЦР выделяется один и более вирусов, что не определяет их роли в развитии заболевания.
Клинический анализ крови с оценкой лейкоцитов, абс. числа нейтрофилов и палочкоядерных нейтрофилов для дифференциальной диагностики вирусной и бактериальной инфекции.
Сомнительные предикторы бактериальной инфекции, встречающиеся у 15-20% детей:
- нейтрофильный лейкоцитоз выше 15 х 10 9 /л;
- лейкоциты менее 15 х 10 9 /л + нейтрофилы больше 10 х 10 9 /л;
- палочкоядерные формы >1,5 х 10 9 /л.
Для детей до 2 лет норма лейкоцитов 15-17 х 10 9 /л.
Определение маркеров бактериальной инфекции:
- СРБ повышаться через 12 часов от начала заболевания, достигая максимума через 48-72 часа;
- Прокальцитонин (ПКТ) повышается в первые 2-6 часов от начала заболевания, достигая максимума через 24 часа, поэтому используется для мониторинга заболевания.
Обязательное бактериологическое исследование крови.
Общий анализ мочи для исключения патологии мочевыводящих путей.
Бактериологическое исследование мочи при лейкоцитурии и/или бактериурии и/или нитритов в моче.
ТБИ более вероятна при:
- лейкоцитурии >10 в поле зрения
- и/или лейкоцитоз >15 х 10 9 /л
- и/или СРБ >70 мг/л
- и/или ПКТ >2 нг/мл (наиболее надежный показатель).
Люмбальная пункция при наличии мозговых симптомов.
При диспноэ, тахипноэ, стонущем дыхании для исключения пневмонии.
Малоинформативна при отсутствии респираторных симптомов и маркеров бактериальной инфекции.
Обязательна у детей младше 3 месяцев при наличии одного или более признаков:
3. Лечение
Антибактериальная терапия при бактериальных или предположительно бактериальных формах ЛБОИ, продолжение 5-7 дней после нормализации температуры:
- при симптомах токсикоза;
- без токсикоза с лейкоцитами >15 х 10 9 /л; СРБ >70 мг/л; СРБ 2 нг/мл;
- при ухудшении состояния на фоне симптоматической терапии;
Тактика в зависимости от новых симптомов: стоматит, гингивит – введение ацикловира, сыпь – вероятна энтеровирусная инфекция.
Препараты первого выбора, парентерально:
- амоксициллин/клавуланат 90 мг/кг/сут по амоксициллину
- цефтриаксон 50-100 мг/кг/сут
Назначение пероральных антибиотиков не снижает частоту менингита.
При ЛБОИ у детей до 2-х месяцев цефалоспорины комбинируют с ампициллином в связи с высоким риском инфицирования листериями и энтерококком.
Детям в тяжелом состоянии с признаками токсикоза экстренно начинается:
Клинический эффект при бактериемии – в течение 12-24 часов от начала терапии.
При сохранении лихорадки более 48 часов от начала лечения повторно оценивается совокупность клинических симптомов и лабораторных данных для определения целесообразности продолжения антибактериального лечения или смены/добавления антибиотика.
При вирусной ЛБОИ назначается симптоматическая терапия с адекватным питьевым режимом.
[youtube.player]Версия: Клинические рекомендации РФ (Россия)
Общая информация
Союз педиатров России
Клинические рекомендации: Лихорадка без очага инфекции у детей
МКБ 10: А49.8/ A49.9/ R50.0/ R50.1


Классификация
Этиология и патогенез
Эпидемиология
Диагностика
Сбор анамнеза имеет цель предположить очаг бактериальной инфекции или наличие катаральных явлений: необходим тщательный сбор анамнеза с выяснением, в том числе, предшествующих заболеваний ребенка и применявшееся лечение, случаи заболевания в семье (включая социально-значимые инфекции) и коллективе, жалоб, вакцинального статуса и результатов проведенных туберкулиновых проб.
• Дети 3-6 месяцев жизни с нарушением общего самочувствия.
• Рекомендовано в осмотр включать измерение роста и массы тела, температуры тела, оценку состояния костно-суставной системы; выявление признаков геморрагического синдрома, гепатоспленомегалии, лимфаденопатии, аускультацию сердца и легких.
• У детей первых 3-х месяцев жизни с лихорадкой клинические признаки интерпретировать достаточно сложно. Для оценки риска тяжелой бактериальной инфекции рекомендовано использовать Рочестерские критерии [10] (табл. 2).
Таблица 2 - Рочестерские критерии низкого риска бактериальной инфекции у фебрильно лихорадящих детей в возрасте до 3 месяцев.
| Клинические критерии | Лабораторные критерии | ||||||||||||||||||||||||||||||||||||||||
| Вид медицинской помощи | Специализированная медицинская помощь |
| Условия оказания медицинской помощи | Стационарно / в дневном стационаре |
| Форма оказания медицинской помощи | Плановая |
Таблица - Критерии оценки качества медицинской помощи
| № п/п | Критерии качества | Уровень достоверности доказательств | Уровень убедительности рекомендаций |
| 1 | Выполнена отоскопия | 1 | С |
| 2 | Выполнен общий (клинический) анализ крови развернутый не позднее 3 часов от момента поступления в стационар | 1 | С |
| 3 | Выполнено исследование уровня С-реактивного белка | 1 | С |
| 4 | Выполнен общий анализ мочи не позднее 3 часов от момента поступления | 1 | С |
| 5 | Выполнено бактериологическое исследование мочи с определением чувствительности возбудителя к антибиотикам и другим лекарственным препаратам (при выявлении лейкоцитурии и/или бактериурии и/или нитритов в моче) | 1 | С |
| 6 | Выполнена рентгенография органов грудной клетки (при наличии лабораторных маркеров бактериальной инфекции) | 1 | С |
| 7 | Проведена терапия антибактериальными лекарственными препаратами (при подтверждении бактериальной инфекции и/или при наличии лабораторных маркеров бактериальной инфекции) | 1 | В |
| 8 | Выполнена смена терапии антибактериальными лекарственными препаратами не позднее 72 часов от момента начала антибактериальной терапии (при отсутствии снижения температуры тела) | 1 | С |
Профилактика
К профилактическим мерам борьбы с ЛБОИ относится вакцинация. Доказано, что вакцинация против гриппа существенно сокращает частоту ЛБОИ [2]. После массового введения вакцинации против гемофильной палочки частота гемофильной бактериемии у детей с ЛБОИ снизилась до 1-2 % [1], при вакцинации против пневмококковой инфекции риск развития пневмококковой бактериемии снижается на 84%, а также всех случаев бактериемии – на 69% у детей в возрасте до 4-х лет [16].
[youtube.player]Читайте также:
- Что такое инфекционная сенсибилизация
- Укус энцефалитного клеща воспалился лимфоузел
- Менингококковая инфекция в россии 2020
- Папилломавирусной инфекции и молочница
- Кипферон при энтеровирусной инфекции у детей


