Для предупреждения инфекционных осложнений ран необходимо рану
Инфекции, ассоциированные с оказанием медицинской помощи (ИАМП или ВБИ) (Healthcare associated infections – HAIS), — это инфекции, приобретённые пациентами в процессе лечения и ухода.
ИАМП главным образом вызываются микроорганизмами, резистентными к часто используемым противомикробным препаратам и характеризуются множественной лекарственной устойчивостью. Хотя из-за трудности сбора достоверные данные неизвестны. По оценкам экспертов сотни миллионов пациентов страдают от ИАМП, которые являются причиной значительной смертности и финансовых потерь.
Из 100 госпитализированных пациентов в развитых странах у 7, а в развивающихся у 15 возникнет хотя бы одна ИАМП. Уровень ИАМП существенно выше (в 2-3 раза) в странах с низким и средним уровнями доходов, чем в странах с высоким доходом, особенно у пациентов, госпитализированных в отделения реанимации и интенсивной терапии (ОРИТ) и отделения новорожденных.
Инфекционное поражение области хирургического вмешательства (ИОХВ, SSI – Surgical site infection) по данным ВОЗ, наиболее частый вид внутрибольничной инфекции (ВБИ) в странах со средним уровнем дохода. ИОХВ затрагивает до 1/3 больных, перенесших хирургические вмешательства. Средний показатель ИОХВ составляет 11,8 на 100 операций (диапазон от 1,2 до 23,6).
Частота ИОХВ гораздо ниже в странах с высоким доходом, но продолжает занимать второе место в структуре ВБИ в Европе и США, а в некоторых странах Европы это наиболее частый тип ВБИ. Самые высокие показатели осложнений наблюдаются в хирургии толстой кишки – 9,5%, при аортокоронарном шунтировании (АКШ) – 3,5%, кесаревом сечении – 2,9%, холецистэктомии – 1,4%, эндопротезировании тазобедренного сустава – 1,0%, полипэктомии – 0,8%, протезировании коленного сустава – 0,75%.
ИОХВ как потенциальные осложнения ассоциируются с любыми типами и классами хирургических вмешательств. Хотя ИОХВ относятся к наиболее предотвратимым формам ВБИ, они по-прежнему представляют проблему с точки зрения осложнений для пациентов, смертности и дополнительных расходов.
ИОХВ относятся к наиболее частым изучаемым формам ВБИ в госпиталях стран с низким и средним достатком. Существует мнение, что частота ИОХВ может отражать низкий уровень качества медицинской помощи.
По данным SS EJ Magill et al. (2014) в период с 2006 по 2008 гг. ИОХВ занимали второе место (всего 157 тыс. случаев) в структуре ВБИ. Результаты исследования Y. Mu et al. (2011) показали, что в 2006-2008 гг. на 749659 хирургических вмешательств приходилось 16147 (1,9%) случаев ИОХВ. Наиболее часто встречались инфекции, вызванные стафилококком (30,4%), ванкомицин-резистентным стафилококком (11,7%), синегнойной палочкой (9,4%).
По данным 3654 больниц в США (страна с высоким доходом) за 2014 г. было зарегистрировано 201916 случаев ИОХВ на 2417933 хирургических вмешательства. За 2008-2014 гг. было отмечено сокращение числа ИОХВ на 17% при выполнении 10 основных хирургических вмешательств, в частности при трансабдоминальной гастрэктомии на 17% и при операциях на толстой кишке на 2%.
Определение уровня экономических затрат в 2005 г. на ИОХВ было проведено с использованием данных 1054 больниц из 37 государств. Продление сроков госпитализации в среднем составило 9,7 дня, при этом увеличение расходов на 1 случай составило 20842 доллара. Суммарно госпитализация по причине ИОХВ составила 406730 дней, а дополнительные расходы – более 900 млн. долларов. ИОХВ являются статьей расходов на ВБИ, на которые затрачивается 3,510 млрд. долларов. Стоимость лечения одного пациента колебалась от 1087 до 29443 долларов.
В 2011-2012 гг. в странах Европы ИОХВ являлись наиболее частой причиной ВБИ. В последнее время отмечено уменьшение осложнений ИОХВ при кесаревом сечении, эндопротезировании тазобедренного сустава и полипэктомии. При инфекционных осложнениях средний показатель пребывания больного увеличивается на 6,5 дня, стоимость лечения – в 3 раза.
По результатам 13-летнего мультицентрового исследования в Швейцарии (19982010 гг.) показатель ИОХВ после колоэктомии составил 18,2%, аппендэктомии – 6,4%, холецистэктомии – 2,3%, грыжесечения – 1,7%, артропластики бедра – 1,6% и артропластики коленного сустава – 1,3%.
В Англии хирургические инфекции чаще возникали при оперативном лечении заболеваний тонкой кишки – 8,3%, толстой кишки – 4,9%, желчных путей, печени, поджелудочной железы – 4,9%, при холецистэктомии – 4,6%. Минимальные показатели наблюдались при эндопротезировании коленного сустава – 0,4%. В среднем продолжительность стационарного лечения увеличилась на 10 дней (от 7 до 13 дней).
В Японии при возникновении ИОХВ продолжительность госпитализации увеличивается на 20,7 дня, а стоимость лечения – на 8791 доллар. При этом в абдоминальной хирургии сроки лечения увеличиваются на 17,6 дня, расходы – на 6624 доллара, а в кардиохирургии на 48,9 дня и 28534 доллара соответственно. Чаще ИОХВ встречаются в хирургии ободочной и прямой кишок – 15% и 17,8% соответственно.
К потенциальным факторам развития ИОХВ, которые могут вызвать раневую инфекцию, относятся факторы, связанные с пациентом (эндогенные) и технологией/вмешательствами (технологические/процедурные) (экзогенные). Некоторые переменные являются немодифицируемыми, такие как возраст и пол. Контролирование других способствует уменьшению вероятности инфицирования — это питание больного, отказ от употребления табака, рациональное применение антибиотиков, правильная интраоперационная техника. Целесообразность оценки факторов риска остается спорной, ввиду очень малого количества исследований, основанных на оценке риска развития инфекционных осложнений.
Анализ результатов 57 исследований, проведенных в странах как с высоким, так и низким и средним доходами, позволил выделить следующие факторы, связанные с повышенным риском ИОХВ, это высокий индекс массы тела, высокая оценка по национальной системе наблюдения нозокомиальной инфекции (NNIS – National Nosocomial Infections Sutveillance), класс раны, сахарный диабет и продолжительность операции, оценка состояния больного > 3 ст. по ASA, пребывание больного в стационаре до операции (минимум 2 дня). Другие авторы также к факторам риска относят отсутствие или проведение антибиотикопрофилактики менее чем за 1 час до операции, тип операций (загрязненные или грязные).
В больницах с большим и средним коечным фондом, при проведении операций хирургами высокой квалификации наблюдаются более низкие показатели ИОХВ.
Основными признаками ИОХВ являются:
- гнойное отделяемое из раны или выделения из ран при непосредственном осмотре;
- покраснение, увеличение размеров покраснения (эритемы), болезненные, распространенные эритемы, свидетельствующие о целлюлите;
- гнойное отделяемое из дренажа из-под фасции;
- гнойное отделяемое из дренажа, помещенного через рану в орган /пространство;
- высев микроорганизмов, выделенных из отделяемого или тканей органа/пространства;
- рана спонтанно расходится (открывается);
- боль;
- лихорадка (t >39 C);
- локальный отек;
- абсцесс или другие доказательства инфекции при прямом исследовании.
На сегодня существует более 40 методик определения хирургических инфекций (SSI). Только 4 из них являются стандартными – CDC (Centers fo Disese Control and Prevention); SESG (Surgical Infection Study Group); NPS (National Prevalence Survey); PHLS (Public Health Laboratory Service).
Введение различных способов контроля хирургических инфекций, позволяет добиться их снижения. Так, в Англии за 5 лет наблюдений ИОХВ при ортопедических операциях снизились на 64 – 69%, во Франции за 8 лет наблюдений совокупно при различных операциях – на 30%, в Германии за 4 года наблюдения – на 25%, в Нидерландах за 5 лет – на 57%, в Швейцарии за 13 лет наблюдении – на 3 – 22%, в США за 5 лет – на 35%.
При анализе результатов наблюдения и контроля различными методами установлено, что золотым стандартом является проспективное прямое наблюдение, хотя этот метод занимает много времени, является трудоемким и дорогостоящим. Так, при использовании CDC-рекомендации как косвенного метода наблюдения чувствительность составляет 84-89%, специфичность – 99,8%. При этом проводят анализ данных записей в историях болезни и результатов микробиологических исследований, учитывают случаи повторной госпитализация и/или повторной операции, а также другую информацию (оперативные отчеты, заказ противомикробных препаратов и пр.).
Это касается различных подходов к сбору данных и классификации осложнений. Некоторыми авторами предлагается сократить сроки наблюдения до 90 дней, а не в течение года. Это направлено на упрощение наблюдения после выписки и сокращение числа случаев задержки обратной связи, хотя данное мнение не является общепринятым. Некоторые авторы утверждают, что частота ИОХВ в стационарах является более показательным индикатором, принимая во внимание различные сроки пребывания больных в стационаре, а также различные методы наблюдения после выписки.
Предлагается подсчет стандартизованных коэффициентов инфекции, представляющих собой соотношение между наблюдаемыми и ожидаемыми частотами осложнений. При этом значение коэффициента >1 означает, что произошло больше случаев ИОХВ, чем ожидалось, а
[youtube.player]Все огнестрельные раны первично загрязнены различными микробными ассоциациями, в том числе анаэробными. Незашитая рана заживает вторичным натяжением с образованием грануляций. К развитию раневой инфекции предрасполагает наложение первичных швов после нерадикально произведенной хирургической обработки. Нерадикально произведенная хирургическая обработка огнестрельной раны характеризуется недостаточно рациональным рассечением раны, оставлением нераскрытыми фасциальных футляров, нежизнеспособных тканей, инородных тел, осколков снарядов, свободных костных отломков, а также плохим гемостазом. Развитие гнойной раневой инфекции может вести выраженной деформации конечностей. Имеют значения также нарушения не только общей защитной реакции организма, но и местного раневого иммунитета, когда изменяется восприимчивость тканей к микрофлоре. Ее состав, а также количество микробов в ране играют важную роль в возникновении и течении инфекционного процесса.
Видовой состав микрофлоры раны часто меняется. Около 80% микробов, высеянных из раны, являются антибиотикоустойчивыми. Демаркационный барьер, образуемый на границе живых и мертвых тканей, часто препятствует распространению микробов вглубь живых тканей и приводит к ограниченному нагноению с последующим постепенным заживлением раны вторичным натяжением.
Присутствие микробов в ране, заживающей вторичным натяжением, всегда таит опасность распространения инфекции за линию демаркационного воспаления в жизнеспособные ткани по ходу раневого канала и создает угрозу прогрессирования гнойно-воспалительного процесса с развитием как местной, так и общей гнойной инфекции. В системе комплексного лечении раневой инфекции ведущее значение имеет хирургическое вмешательство.
Раневая инфекция – инфекционный процесс, развивающийся в живых тканях, окружающих рану, под воздействием микробов, проникших в нее в момент ранения и через некоторое время сопровождается повреждением и гибелью клеточных структур с формированием новых очагов некроза и клинически выраженной общей реакцией организма.
Варианты (в зависимости от уровня повреждения):
- Клеточный и тканевой (первичные очаги повреждения).
- Органно-системный (органы и системы на дистанции от первичного очага).
- Организменный (генерализованные формы инфекции, поражающие организм в целом).
Острые формы:
- Аэробная (гнойная) инфекция
а) нагноение раны
б) раневая инфекция
– абсцесс раневого канала, полости, органа;
— околораневая флегмона (в форме целлюлита, миозита, фасциита, остита или их сочетаний).
б) полимикробные (синергические) инфекции.
Хронические формы:
а) мягких тканей (возникшие вследствие длительного существования гнойных полостей, содержащих костные и/или мягкотканные секвестры; инородные тела).
б) пролежни (возникшие вследствие длительного нарушения трофики тканей).
- Хроническая раневая инфекция (открытые, закрытые и свищевые формы):
- Хронические полимикробные инфекции:
а) прогрессирующая синергическая бактериальная гангрена;
б) хроническая пробуравливающая язва.
ІІ. Висцеральные инфекционные осложнения – развиваются на дистанции от первичного очага.
- ЦНС: (менингит, энцефалит, менингоэнцефалит)
- Органы дыхания: (трахеобронхит, пневмония)
- Сердечно-сосудистая система: (тромбофлебит, миокардит, эндокардит).
- Желудочно-кишечный тракт: (панкреатит, холецистит).
- Мочевыводящая система: (нефрит, пиелонефрит, цистит, уретрит)
- Системные поражения соединительной ткани: (плеврит, синовиит, полиартрит, асцит, перикардит).
ІІІ. Генерализованые инфекционные осложнения – утрата организмом способности локализовать и подавить возбудителей раневой инфекции за пределами инфекционного очага.
- Сепсис.
- Тяжелый сепсис (в т.ч. разлитой перитонит).
- Септический шок.
Развитие инфекционного осложнения
- Наличие в области раны пяти классических признаков воспаления: боль, гиперемия, отек, повышение температуры, нарушение функции.
- Манифестация синдрома системного воспалительного процесса (ССВО).
- Сочетание первых и вторых признаков. Первый вариант клинических проявлений соответствует местным инфекционным осложнениям. При втором необходима диагностика конкретной формы висцеральных инфекционных осложнений, и высока вероятность развития сепсиса.
Третий вариант однозначно характеризуется как сепсис.
Помощь на этапах медицинской эвакуации
- Предотвращение вторичного микробного заражения.
- Устранение ишемии ткани в окружности раны.
- Предотвращение распространения и подавление возбудителей в ране.
Первая и доврачебная помощь
В желтой зоне для профилактики раневой инфекции особо важными являются:
- Наложение асептической повязки с помощью израильского бандажа или ИПП.
- Применение щадящих способов остановки кровотечения с максимальным сохранением кровотока в дистальных участках конечностей.
- Транспортная иммобилизация, в т.ч. при повреждениях мягких тканей.
- Пероральный прием антибиотиков из индивидуальной аптечки.
Первая врачебная помощь
(мероприятия, направленные на предупреждение инфекционных осложнений ранений):
- Исправление или смена сбившихся асептических повязок.
- Паравульнарные новокаиновые блокады с высшими разовыми дозами антибиотиков.
- Замена жгута на другой способ временной остановки кровотечения для снижения ишемии конечности.
- Иммобилизация поврежденной конечности табельными средствами (гипсовые лонгеты, шины).
Хирургические методы лечения местных инфекционных осложнений ранений:
- Вторичная хирургическая обработка (ВХО) раны (по вторичным показаниям).
- Полноценное дренирование.
- Раннее закрытие раневой поверхности.
Особенности ВХО раны:
- Применение при хирургической обработке ран, осложненных инфекцией, общего или регионарного обезболивания.
При обширных инфицированных ранах местная анестезия не может создать обезболивания, достаточного для удаления всех нежизнеспособных тканей, дренирования раны, фасциотомии и наложения швов.
- Рассечение раны должно включать широкое раскрытие фасциальных футляров, не только позволяющее хорошо рассмотреть рану, но и обеспечивающее восстановление жизнеспособных тканей и улучшения их кровообращения.
- Иссечение является основным содержанием ВХО. Цель – обеспечить удаление из раны некротических и нежизнеспособных тканей.
Объем иссечения определяется:
- Границами некроза.
- Границами гнойного серозного воспаления.
- Видом и функциональной значимостью пораженных тканей.
- Анатомической и функциональной целесообразностью.
- Возможностями сохранения тканей, пораженных раневой инфекцией, с помощью консервативного лечения.
- Состоянием раненого.
Подлежат безусловному удалению помимо мертвых тканей пораженные инфекционным процессом плотная соединительная ткань (участки сухожилий, фасций), хрящевая ткань и кость. Инфекционный процесс в этих тканях консервативными способами остановить нельзя.
- Максимальное устранение условий для колонизации и размножения микроорганизмов, подавление возбудителей раневой инфекции путем:
а) создания тканевых барьеров (кожных, мышечных) между внешней средой и тканями со слабой устойчивостью к инфекции.
б) тщательным гемостазом с предотвращением образования гематом, замкнутых пространств. Необходимо предельно сберегательное отношение к коже и стремление при первой возможности к восстановлению кожного покрова.
- Стремление к раннему закрытию ран. Непременным условием прекращения местного инфекционного процесса является восстановление покровных тканей как барьера между внешней и внутренней средой.
- Дренирование ран при ВХО:
Пассивное дренирование – использование марлевых тампонов и трубчатых дренажей различных диаметров. Применяется лишь при лечении ран с минимальными признаками раневой инфекции. Для лечения ран, осложненных раневой инфекцией, методы пассивного дренирования малоэффективны и нередко наносят прямой вред раненому, т.к. быстро сопровождаются прекращением оттока раневого отделяемого вследствие физически-химических свойств гноя.
Активное дренирование. Заключается в сочетании:
- Аспирации отделяемого из раневой полости.
- Постоянное промывание полости и раны.
- Прямое воздействие на раневую микрофлору и стенки раневой полости с помощью вводимых антибиотиков, антисептиков и протеолитических препаратов. Наиболее эффективны при лечении гнойной раны силиконовые двухпросветные трубчатые дренажи или несколько однопросветных дренажей, обеспечивающих активное дренирование.
При любом способе дренирования трубку следует помещать точно по дну гнойной полости и выводить ее через самый низкий участок гнойного очага. Важным моментом является подведение дренирующих элементов через отдельные проколы, вне кожной раны, т.к. здоровые ткани более устойчивы к инородному телу (дренажу) и дают меньше осложнений.
Показание к наложению швов:
[youtube.player]Простейшим способом, предотвращающим дополнительное инфицирование раны и развитие раневой инфекции является своевременно и правильно наложенная повязка, качественная транспортная иммобилизация при тяжелых повреждениях, предупреждение переохлаждения раненого, своевременной транспортировки в зимнее время.
Важным профилактическим мероприятием против раневой инфекции являются проводимые личному составу прививки. При ранениях, ожогах и отморожениях следует возможно быстрее ввести профилактически столбнячный анатоксин. Для предупреждения гнойной инфекции и газовой гангрены применяют антибиотики.
Надежным способом профилактики раневой инфекции является своевременная хирургическая обработка раны с удалением попавших в рану инородных тел и омертвевших тканей. Чем скорее будет эвакуирован с поля боя раненый Эффективность хирургической обработки ран в немалой степени зависит от того, насколько своевременно и качественно была оказана первая помощь на поле боя и как быстро пострадавший доставлен на этапы медицинской эвакуации.
Виды заживления ран. Небольшие неинфицированные раны могут зажить без нагноения. При этом края раны соединяются и образуется рубец. Такое заживление ран, называемое первичным натяжением, возможно, когда края раны плотно прилегают друг к другу.
При первичном натяжении заживление раны начинается с первых суток путем размножения соединительнотканных клеток и может закончиться в течение 6-8 дней образованием тонкого рубца.
В инфицированной ране, края которой не прилегают друг к другу, полость раны в процессе отторжения и гнойного расплавления омертвевших тканей постепенно заполняется соединительной тканью. Такая ткань, состоящая из молодых соединительнотканных клеток, образующих отдельные гранулы, называется грануляционной. В норме грануляции сочные, зернистые, не кровоточат, отделяют незначительное количество раневого содержимого. Из глубины раны эту ткань замещает рубцовая ткань. С краев кожной раны растет кожный эпителиальный покров. Кожный эпителий, разрастаясь, покрывает грануляции, клетки которых образуют волокнистую соединительную ткань, что приводит к образованию рубца. Таким образом протекает процесс заживления раны вторичным натяжением. Оно продолжается гораздо дольше.
В случае поверхностных повреждений из свернувшейся и засохшей крови и лимфы образуется темно-коричневая корочка-струп. Под ним происходит восстановление поврежденной кожи. Такой вид заживления называют заживлением под струпом. Струп предохраняет рану от вредных воздействий, благодаря своему строению отсасывает раневое содержимое. Струп не следует преждевременно снимать, покрывать мазями, дубящими веществами.
Грануляционная ткань очень легко ранима, поэтому даже незначительная механическая или химическая травма (протирание марлей, наложение повязки с гипертоническим раствором натрия хлорида и т. п.) повреждает эту ткань и открывает ворота для раневой инфекции
Причины и признаки состояний, требующих проведения неотложных реанимационных мероприятий
Неотложными состояниями называются патологические изменения в организме, вызывающие быстрое ухудшение состояния пострадавшего и, при отсутствии немедленной медицинской помощи, несущие в себе угрозу для жизни пострадавшего или больного.
К неотложным состояний, требующих проведения реанимационных мероприятий относятся:
- нарушения дыхания (утопление, асфиксия вследствие попадания инородных тел);
- кровотечения из магистральных сосудов;
- аллергические состояния (анафилактический шок);
- электротравма, поражение молнией;
- тепловой и солнечный удар.
Во всех перечисленных случаях пострадавший может быть без сознания, поэтому следует четко усвоить алгоритм оказания первой помощи при неотложных состояниях.
1 этап - устранение действия (причины) поражающего фактора (извлечение утопленного из воды, удаление инородного тела из дыхательных путей, остановка кровотечения, устранение действия аллергена, предотвращение воздействия электрического тока).
2 этап - оценка состояния пострадавшего и, при необходимости, начало реанимационных мероприятий.
3 этап - после стабилизации состояния пострадавшего - поддержание жизнедеятельности, продолжение терапии и госпитализация пострадавшего.
Правила и техника непрямого массажа сердца и искусственного дыания.Для поддержания кровообращения необходимо проводить непрямой массаж сердца (рис. 8).

Рис. 8. Непрямой массаж сердца
Для этого больного следует уложить на спину на твердой поверхности (земля, пол, каталка, щит, специальная подкладка на койке).
Оказывающий помощь находится с любой стороны от него и кладет кисть ладонной поверхностью на нижнюю треть грудины на 2–3 поперечника пальца выше основания мечевидного отростка так, чтобы поперечная ось кисти соответствовала продольной оси грудины. Ладонь второй руки накладывают на тыл первой, чтобы усилить давление. Надавливание на грудину производят ладонной поверхностью кисти, причем пальцы ее не должны касаться поверхности груди.
Давление на грудину осуществляют толчком строго вертикально выпрямленными в локтевых суставах руками, главным образом, за счет тяжести тела оказывающего помощь. При этом делают толчки (60–80 в минуту) с таким усилием (30–40 кг), чтобы у взрослого грудина смещалась в сторону позвоночника на 4–5 см, после чего быстро прекращают давление, не отрывая рук от грудины. При нажатии на грудину сердце сдавливается между ней и позвоночником, а кровь из его камер поступает в сосуды большого и малого круга кровообращения. В период прекращения надавливания кровь пассивно заполняет камеры сердца. В последнее время считают, что в поддержании кровообращения при закрытом массаже сердца основное значение имеет не непосредственное сжатие сердца, а колебания внутригрудного давления.
Во избежание переломов ребер нельзя смещать руки с грудины и надавливать на ребра. Смещение рук при массаже ниже или выше рекомендуемой точки может привести к переломам грудины.
Успех реанимации в. немалой степени зависит не только от раннего ее начала, но и от строгой координированности действий лиц, оказывающих помощь.
Если на месте происшествия оказывается один, кто может обеспечить помощь, то он проводит реанимационные мероприятия, чередуя 2 вдоха с 15 толчками массажа сердца.
В случаях, когда оказывающих помощь 2 и более человек, один из них берет роль старшего и координирует действия остальных (рис.9). При этом один обеспечивает проходимость дыхательных путей и ИВЛ, а также контролирует эффективность массажа сердца. Второй осуществляет массаж сердца, делая 5 толчков массажа на одно вдувание воздуха. При этом следует обеспечить согласованность: толчок при массаже сердца производится сразу же после окончания очередного вдувания воздуха при ИВЛ, а вдувание начинается сразу после окончания 5-го нажатия на грудину при массаже сердца.
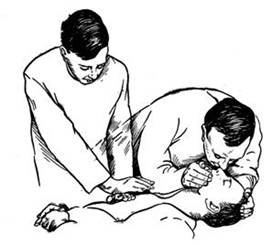
Рис. 9. Искусственное дыхание и непрямой массаж сердца
Об эффективности массажа сердца и ИВЛ в процессе реанимации свидетельствуют следующие признаки:
· отчетливая пульсация магистральных артерий (сонная, подвздошная);
· сужение зрачков и восстановление глазных рефлексов;
· нормализация окраски кожных покровов;
· восстановление самостоятельного дыхания;
· восстановление сознания при своевременно начатой реанимации.
При необходимости массаж сердца и ИВЛ продолжают непрерывно во время транспортировки больного в лечебное учреждение.
Начав реанимацию, нужно обязательно остановить наружное кровотечение, если оно возникает, любым доступным методом (жгут, пальцевое прижатие сосуда, давящая повязка). Во время реанимации для увеличения притока венозной крови к сердцу и улучшения мозгового кровотока, особенно при кровопотере, целесообразно приподнять ноги или вообще придать больному положение с опущенным головным концом.
Четких и ранних критериев перехода клинической смерти в биологическую нет. Абсолютно достоверными признаками наступления биологической смерти являются: окоченение мышц и трупные пятна, однако они появляются поздно. В сомнительных случаях можно ориентироваться на 30-минутный от начала проведения период безуспешной реанимации.


Общие условия выбора системы дренажа: Система дренажа выбирается в зависимости от характера защищаемого.

Опора деревянной одностоечной и способы укрепление угловых опор: Опоры ВЛ - конструкции, предназначенные для поддерживания проводов на необходимой высоте над землей, водой.
Поперечные профили набережных и береговой полосы: На городских территориях берегоукрепление проектируют с учетом технических и экономических требований, но особое значение придают эстетическим.
[youtube.player]Министерство образования Российской Федерации
Пензенский Государственный Университет
Зав. кафедрой д. м. н.
ЗАБОЛЕВАНИЙ, РАНЕНИЙ И ТРАВМ"
Выполнила: студентка V курса
Проверил: к. м. н., доцент
3. Септический шок
4. Лечение инфекционных осложнений
1. Этиология
Инфекция у больных, раненых и пострадавших представляет собой реакцию организма на внедрение возбудителей. Далеко не всегда микробная контаминация (микробиологическое событие - МБС, микробное загрязнение) приводит к развитию инфекционного процесса. Это определяется целым рядом аспектов, в том числе типом и вирулентностью возбудителя, местным состоянием раны, иммунным статусом пациента и состоятельностью других компенсаторных реакций, особенно системы кровообращения. В качестве основных источников контаминации рассматривают внебольничную инфекцию, обитающую за пределами лечебного учреждения, микроорганизмы, представляющие естественный биоценоз организма человека и внутрибольничные или назокомиальные штаммы, находящиеся в среде обитания пациента (помещения, аппаратура и оснащение, персонал). В связи с тем, что госпитальные микроорганизмы являются длительно персистирующими в отделении, они обладают высокой степенью резистентности к используемым антимикробным химиопрепаратам. Этому процессу способствует неоправданно широкое назначение антибиотиков, недостаточные разовые и суточные дозы, нарушение правил асептики и антисептики, отсутствие эпидемиологического контроля и продуманной политики проведения эмпирической и этиотропной антибактериальной терапии.
Среди представителей раневой микробиоты наиболее часто встречаются:
грамположительные кокки (золотистый и эпидермальный стафилококки, А-, В-, С - и D-стрептококк и энтерококк, пневмококки);
грамположительные палочки (коринобактерии дифтерии);
грамотрицательные палочки - энтеробактерии (кишечная палочка, группа протея, клебсиелла, синегнойная палочка и др.);
Нередко микроорганизмы выступают в ассоциации со сменой "лидера" в составе раневой микробиоты непосредственно в процессе лечения. Это происходит и под воздействием антибактериальной терапии, когда лекарственная супрессия одних микроорганизмов приводит к размножению других.
МБС является начальным этапом развития инфекционных осложнений на местном уровне. В ответ на микробное загрязнение развивается местная воспалительная реакция. Она характеризуется всеми признаками воспаления, которое в данном случае имеет инфекционную природу.
Применительно к хирургической инфекции в качестве основных вариантов воспалительной реакции называют нагноение раны и собственно раневую инфекцию.
Нагноение раны представляет собой первую фазу раневого процесса, являясь закономерным составляющим воспаления по типу вторичного очищения в некротических тканях. Имеет место отграничение нежизнеспособных тканей. При отсутствии условий для оттока гноя создаются предпосылки для распространения воспаления инфекционного процесса за пределы мертвых тканей. Нагноение раны перерастает в раневую инфекцию. Отличительная особенность раневой инфекции - активное распространение (инвазия) процесса на жизнеспособные ткани. Следует считать, что в данном случае макроорганизм по тем или иным причинам неспособен локализовать микробную инвазию. Среди основных факторов, способствующих повышению риска инфекционных осложнений, называют возраст старше 60 лет, нарушения обмена и питания (ожирение, гипотрофия, сахарный диабет), нарушение систем противоинфекционной защиты (онкологические процессы, лучевая терапия, применение глюкокортикоидной терапии и т.д.), наркомания (в том числе алкоголизм), травматический шок, комбинированный характер поражения. Местные факторы, способствующие прогрессу инфекционного процесса, представлены большим объемом повреждения тканей, регионарными нарушениями перфузии. Основными клиническими проявлениями местных гнойных инфекционных осложнений являются флегмона, абсцесс и гнойный затек.
Аналогичная ситуация возникает и при других видах инфекционных осложнений, не связанных с хирургическими ранами или травмами. Частным вариантом инфекционных осложнений является катетерассоциированная инфекция. Это специальная форма локальной или генерализованной инфекции, возникающей на фоне нахождения в сосудистом русле катетера. Наиболее часто гнойно-воспалительный процесс возникает в месте прокола кожи, в катетерном тоннеле и окружающей его клетчатке, внутри собственно катетера и тромбах, образующихся на катетере. Среди факторов риска развития катетерассоциированных инфекционных осложнений выделяют нарушения асептики и других правил при установке катетера, подвижность его относительно кожи, несоблюдение персоналом правил при проведении инфузионно-трансфузионной терапии, болюсного введения лекарственных средств и ухода (перевязки, промывание, "гепариновый замок"), длительность нахождения, наличие у пациента бактериемии.
Любое из развивающихся в процессе проведения интенсивной терапии инфекционных осложнений (госпитальная пневмония, уроинфекция, инфицированные пролежни и т.д.) проходят этапы микробного загрязнения и местной воспалительной реакции.
При инвазивной и высокоинвазивной бактериальной инфекции, неспособности макроорганизма локализовать инфекционный очаг взаимодействие макро - и микроорганизма выходит за пределы местной воспалительной реакции. В характеристике таких состояний начинают играть важную роль следующие факторы микрофлоры: токсикогенность, инвазивность и патогенность. Токсикогенность - это способность вегетирующей флоры вырабатывать и выделять токсин. В зависимости от характера выработки токсины разделяют на экзотоксины, т.е. выделяемые микроорганизмами в процессе жизнедеятельности, и эндотоксины, накапливаемые в очаге при разрушении бактерии. Помимо токсинов интоксикационные эффекты микробной инвазии определяются ферментами. Последние нарушают структуру живых тканей, изменяют функциональную активность и метаболизм, приводя к образованию эндогенных токсических субстанций небактериального генеза, формируя фактор инвазивности и патогенности. Чем шире набор факторов патогенности у возбудителя, тем существенней нарушения жизнедеятельности организма пациента.
В определенных ситуациях организм не способен локализовать очаг. Попадание токсинов в кровь переводит процесс на системный уровень. Для характеристики таких состояний в 1992 г. на согласительной конференции Американской коллегии торакальных врачей и Общества интенсивной терапии сформулировано понятие системного ответа на воспаление (СОВ) или системной воспалительной реакции (СВР). Диагностика СОВ основывается на наличии у взрослого пациента с заболеванием или травмой следующих клинических симптомов: гипертермии выше 38 о С или ниже 36 о С, тахикардии выше 90 мин -1 , тахипноэ с частотой дыхания более 20 мин -1 , гиперлейкоцитозе свыше 12х10 9 или ниже 4х10 9 , или когда количество незрелых форм превышает 10%. Необходимость разделения микробиологического события и местной воспалительной реакции с клиническими признаками воспаления обусловлена различным значением упомянутых терминов. Первый из них отражает контаминацию тканей организма возбудителями, а второй - характеризует собственно реакцию организма в целом на инфекционный процесс.
2. Сепсис
При дальнейшем прогрессировании инфекционного процесса развивается состояние, называемое сепсисом. Сепсис как вариант генерализованного инфекционного заболевания описан достаточно давно. Вместе с тем его различные клинические манифестации, наблюдаемые при терапевтической, хирургической, гинекологической патологии, в неонаталогии и т.д., препятствовали формированию единых представлений о закономерностях возникновения и развития этого заболевания.
Сепсис, также как и системную воспалительную реакцию, следует считать результатом взаимодействия микро - и макроорганизма с отчетливой несостоятельностью последнего при избыточной микробной нагрузке. Организм при этом не способен стерилизовать свою внутреннюю среду на фоне высокой степени инвазивности, вирулентности и токсикогенности инфекции. Существующий септический очаг следует рассматривать как источник постоянного поступления интоксикантов (живых микроорганизмов, экзо - и эндотоксинов, других метаболитов) в системный кровоток. Аналогичная ситуация наблюдается и при формировании системного ответа на воспаление, однако там процесс не поражает органы, не имеющие прямой связи с очагом. При сепсисе же последовательно проявляется дисфункция, недостаточность и даже несостоятельность функциональных систем, обеспечивающих реакцию организма на имеющийся инфекционный очаг.
Классификация, предложенная согласительной комиссией, предполагает, что для постановки диагноза "сепсис" достаточно подтвердить факт микробного загрязнения и найти клиническое подтверждение развитию СОВ. В случае присоединении к признакам сепсиса синдрома полиорганной недостаточности (ПОН), состояние характеризуется как тяжелый сепсис ("сепсис-синдром").
Эти критерии, предложенные американским патологом Роджером Боном, вызвали широкую дискуссию, поскольку вступили в определенную конфронтацию с классическими представлениями о сепсисе. Последние утверждались на том, что при данной патологии как клинической форме инфекционного заболевания микробные очаги становятся местами бурного размножения и генерализации возбудителей с гематогенным и лимфогенным распространением и формированием отдаленных (септикопиемических) метастазов. В этой связи в основные критерии сепсиса входили высокая лихорадка и интоксикация, не исчезнувшие после санации очага, увеличение размеров селезенки, нарастающие явления полиорганной дисфункции, прогрессирующие истощение и белковая недостаточность, плотная бактериемия. Современные представления заключают, что все эти перечисленные критерии, безусловно, также характеризуют сепсис, однако постановка диагноза с их помощью просто запаздывает. Ранняя же констатация сепсиса как состояния, при котором велика опасность прорыва защитных барьеров с последующим развитием полиорганной недостаточности, пусть даже несколько преждевременная, позволяет максимально ускорить принятие стратегических и тактических решений по изменению лечебной тактики.
[youtube.player]Читайте также:


