Дырки в кости лечение

Принятую в Израиле точку зрения на остеопороз освещает доктор Лиана Школьник, ведущий специалист эндокринологического отделения израильского медицинского центра "Гилель Яффе".
Остеопороз - это заболевание, вызванное "истощением" костной ткани. Само слово "остеопороз" переводится как "дырки в костях". Опасность этого заболевания заключается в том, что оно резко повышает риск переломов костей.
В Израиле синонимом названия этой болезни служит выражение "бегство кальция". Оно не слишком точное, поскольку кость построена из нескольких веществ, и кальций является лишь одним из них. Заболевание выражается в уменьшении костного вещества, поражении его качества, в результате кости становятся слабыми и хрупкими, они легко ломаются при падении.
Согласно данным статистики в США, каждая вторая женщина старше 50 лет может получить перелом кости вследствие поражения костной системы остеопорозом. Эта же статистика опровергает широко принятое, но ошибочное мнение о том, что эта болезнь поражает только женщин, поскольку мужчины подвержены риску переломов хоть и в меньшей степени, однако тоже достаточно часто - каждый пятый из них также страдает остеопорозом.
Остеопороз не заявляет о себе никакими болями или другими физическими неудобствами. Человек даже не подозревает о наличии у него такого заболевания, пока не пройдет соответствующее обследование, либо, в более печальном случае, не столкнется с переломом кости. В этом случае источником боли является перелом.
В обывательской среде случается путаница между названиями "остеоартрит" и "остеопороз". Первый из них является воспалительно-дистрофическим заболеванием и протекает с сильными болями в суставах, тогда как второй имеет бессимптомное течение и не вызывает болей.
Важно подчеркнуть, что не каждый перелом связан с остеопорозом. Характерные виды перелома, наиболее часто встречающиеся, как результат этого заболевания - это перелом шейки бедра, костей предплечья близко к запястью и перелом позвоночника. С возрастом, как правило, увеличивается риск проявления остеопороза, однако сам по себе возраст не служит причиной переломов.
Дополнительными причинами, способствующими развитию остеопороза, могут являться такие состояния, как гиперфункция щитовидной железы, употребление стероидных гормонов в качестве противовоспалительных препаратов, менопауза, наступающая в сравнительно молодом возрасте, недостаточное употребление молочных продуктов, нехватка в организме витамина D, отвечающего за усвоение кальция в пищеварительной системе, а также сильное похудание и др.
Костная ткань на протяжении всей жизни находится в состоянии построения и разрушения. Вместе с тем, в определенном возрасте процесс разрушения начинает преобладать над процессом построения. Этот процесс нарастает с возрастом, кроме того, у женщины он усиливается после наступления менопаузы. В процессах построения и разрушения смешаны многие вещества, в том числе - различные гормоны и кальций.
Именно кальций является основным веществом, обеспечивающим укрепление костей. Как правило, мы получаем его из пищи, богатой этим веществом. Это, прежде всего, молочные продукты. Еще одно существенное для построения костей вещество - это витамин D. Этот витамин образуется в нашем организме под действием ультрафиолетовых лучей, и он обеспечивает усвоение организмом кальция из пищи. Недостаток двух этих веществ приводит к нарушению процессов построения костей и их повышенной хрупкости.
Диагностировать остеопороз можно с помощью проверки плотности костей. Как уже было сказано, перелом костей в характерных местах, наступивший в результате сравнительно слабого травмирующего воздействия, является для практически безошибочного диагностирования остеопороза. Однако правильная постановка диагноза имеет наибольший смысл не после свершившегося факта, а в качестве профилактической меры, способной вовремя уберечь человека от переломов и связанных с ними проблем.
В Израиле проверка плотности костей широко применяется по всей стране, она является бесплатной для женщин начиная с возраста 60 лет, мужчин после 70 лет, а также для лиц из группы риска - например, тех, которые вынуждены ежедневно принимать стероидные гормоны в качестве противовоспалительных препаратов. Стоимость проверки относительно невысокая, она находится в пределах 25-40$, поэтому нет проблемы с самостоятельным финансированием этого анализа в случае, когда имеется личная заинтересованность.
Проверка представляет собой рентгеновский снимок, на котором видны признаки, позволяющие отнести полученный результат к одной из трех категорий: здоровая кость, остеопения (уменьшение костного вещества) и остеопороз (исчезновение костного вещества, приводящее к образованию пор в костях). Дополнительные проверки, которые выполняются для уточнения диагноза остеопороза - это анализы крови на наличие должного уровня кальция, витамина D, гормонов и т.д.
Лечение остеопороза возможно в нескольких направлениях, каждое из которых дополняет другие.
Регулярное и достаточное снабжение организма "пищей для костей" - целью является обеспечение костной ткани достаточным количеством компонентов, в которых она нуждается - кальцием и витамином D. Обоими компонентами богаты молочные продукты, кунжут (например, популярная в Израиле тхина, или кунжутная халва), миндальные орехи и сардины. Можно также включать в свой рацион специальные пищевые добавки, которые не требуют рецепта врача. Однако с врачом посоветоваться необходимо, поскольку не стоит употреблять эти вещества в избыточных количествах.
Благоразумный доступ солнечных лучей к телу - обеспечивает выработку витамина D в организме. Следует не впадать в крайность и не допускать излишнего солнечного облучения, что чревато многими повреждающими факторами.
Лекарственное лечение - прием лекарств, которые уравновешивают процессы разрушения и создания костной ткани и предупреждают возникновение переломов. Эти препараты выписывает врач.
Поддержание физической активности, что само по себе приводит к укреплению костей, а также развивает мышечную систему. За счет укрепления мышц падение, если оно уже случится, произойдет в более "правильном" положении. Тренированные мышцы автоматически меняют направление удара при падении тела, существенно снижая риск перелома.
Использование вспомогательных средств для профилактики падений и приспособление окружающей среды к конкретным нуждам человека. Например: ходьба с палочкой (особенно рекомендуется палка с опорой на три точки) или даже наличие заранее расстеленных ковров на маршруте, которым пользуется пожилой человек, способно предотвратить падение и спасти его жизнь.
Стоит подчеркнуть, что все вышеперечисленные меры являются простыми и надежными средствами предупреждения остеопороза и ущерба от него. Но в пожилом возрасте нa первый план выходит обеспечение профилактики падений, именно этот способ может оказаться самым существенным, и на его выполнение следует обратить самое серьезное внимание лицам преклонного возраста и их окружению.
Остеопороз: правда и вымыслы
- Возможно получение витамина D из разных видов пищи в больших количествах.
- Не верно. Мы производим витамин D под воздействием солнечного света. Он также присутствует в небольших количествах - преимущественно, в жирных сортах рыбы, яйцах и в некоторых молочных продуктах, обогащенных им. В любом случае, речь идет о малых количествах. В качестве примера, чтобы получить рекомендуемую дневную норму витамина D, следует выпивать в день не менее 12 стаканов обогащенного молока, что вряд ли возможно.
- Следует принимать пищевые добавки, содержащие кальций и витамин D автоматически по достижении соответствующего возраста.
- Не точно. Следует уточнить количество кальция, необходимое для каждого возраста, особенно в пожилом возрасте и по наступлении менопаузы. Предпочтительно получать кальций с пищей, и только в случаях, когда это не происходит, следует получить у врача рецепт с дозировкой рекомендуемых препаратов. Бесконтрольное самопроизвольное их употребление может привести к накоплению излишка кальция в организме, что чревато появлением камней в почках, поскольку кальций связывается с мочевыми кислотами и выводится через почки.
- Мужчины не страдают от остеопороза
- Не верно. На каждых трех женщин, больных остеопорозом, приходится один больной мужчина. Более того, смертность в первый год после получения перелома шейки бедра среди мужчин превышает аналогичную у женщин.
- Остеопороз приводит к появлению болей
- Не верно. Боли возникают вследствие переломов, которые легко возникают как проявление болезни. Само по себе уменьшение костной ткани безболезненно.
- Регулярная физическая активность укрепляет кости и делает ненужной прием пищевых добавок, содержащих кальций и витамин D
- Не точно. Физическая активность в некоторой степени способствует наращиванию костной массы, однако в большей степени развивает мышцы тела и так укрепляет скелет. В то же время, физическая активность не производит ни кальций, ни витамин D, а стало быть, не способна их заменить.
- Прием лекарств против остеопороза отменяет необходимость в поступлении в организм кальция и витамина D
- Не верно. Речь идет об очень распространенной ошибке. Лекарства, предписанные врачом, укрепляют кости, однако не отменяют необходимость в кальции и витамине D. Причина проста - лекарства не поставляют кальций и витамин D, а лишь способствуют их правильному усвоению в организме, поэтому обеспечение параллельного с лекарствами приема этих веществ является совершенно необходимым для построения костей и их укрепления.
- Проверка плотности костей рекомендуется всем по достижении определенного возраста
- Верно. Женщинам старше 60 и мужчинам старше 70 лет рекомендуется выполнять эту проверку. Речь идет о простом и недорогом анализе, который поможет выявить и уменьшить риск переломов, своевременно приняв решение о необходимых мерах по лечению заболевания.

Миелома костей — это не совсем верный термин. Так в народе называют множественную миелому — злокачественное заболевание, одним из симптомов которого является разрушение костной ткани, которое, соответственно, сопровождается возникновением сильных болей.
- Симптомы множественной миеломы
- Классификация миеломы
- Стадии миеломной болезни
- Диагностика
- Прогноз
Заболевание начинает развиваться в костном мозге, который называют фабрикой по производству клеток крови. Одной из его популяций являются плазматические клетки — это зрелые В-лимфоциты, которые в норме должны продуцировать антитела, направленные на борьбу с инфекциями и опухолями. При злокачественном перерождении этих клеток развивается миелома костей, которая характеризуется следующими особенностями:
- Миеломные клетки начинают бесконтрольно размножаться и колонизировать костный мозг. Это приводит к вытеснению здоровых клеток, что сопровождается нарушением кроветворения со всеми вытекающими последствиями в виде анемий, иммунодефицитов и кровоточивости.
- Миеломные клетки продуцируют особый белок (М-белок), который системно действует на организм, приводя к поражению внутренних органов.
- Кроме того, миеломные клетки продуцируют вещества, которые способствуют локальному расплавлению кости и снижению плотности костной ткани.
Поражение костей при миеломе может быть представлено двумя вариантами:
- Единичные очаги остеолизиса. Такой вариант заболевания называется солитарная плазмоцитома.
- При множественной миеломе костей имеются множественные очаги остеодеструкции, количество которых постоянно увеличивается.
Симптомы множественной миеломы
Костные боли. На начальных этапах они не интенсивные, возникают при движениях и перемене положения тела. По мере развития миеломной болезни, боли становятся нестерпимыми и могут вызвать полную обездвиженность больного.
Из-за расплавления костей, в кровь поступает большое количество кальция, что приводит к явлениям интоксикации. Это сопровождается тошнотой, рвотой, кровотечениями, спутанностью сознания, вплоть до комы.
При высоких показателях М-белка развивается синдром гипервязкости крови, для которого характерны кровотечения, нарушение зрения и сознания. Кроме того, такое состояние приводит к почечной недостаточности, которая характеризуется уменьшением количества выделяемой мочи, отеками. На терминальных стадиях происходит нарушение сознания.
Из-за нарушения кроветворения развиваются анемии, иммунодефициты и тромбоцитопении, что сопровождается инфекционными осложнениями, кровотечениями, слабостью и бледностью кожных покровов.
Классификация миеломы
Миелома — это разнородная группа заболеваний, часть из которых могут находиться годами в стабильном состоянии, другие — быстро прогрессируют.
- Плазмоцитома. Ей более всего подходит термин миелома костей. Она характеризуется единичными очагами остеодеструкции, хорошо поддается лечению и может существовать в стабильном состоянии в течение многих лет и даже десятилетий. Но у большинства больных она со временем диссеминирует по всему организму, трансформируясь во множественную миелому.
- Тлеющая миелома. При ней не обнаруживается поражение костей, но в костном мозге количество плазматических клеток превышает 10%, а в крови обнаруживается М-белок в значениях более 30 г/л. Такое состояние также может оставаться стабильным в течение нескольких лет.
- Симптоматическая миелома. Здесь уже имеется развернутая клиническая картина, заболевание характеризуется быстрым прогрессированием и неблагоприятным прогнозом.
Стадии миеломной болезни
1 стадия — характеризуется анемией легкой степени, кальций остается в пределах нормальных значений, М-протеин низкий, количество очагов поражения костей не более 5.

2 стадия. Анемия средней степени (гемоглобин в пределах 85-100 г/л), происходит увеличение кальция (до 3 ммоль/л) и М-белка. Также происходит увеличение количества очагов остеолизиса. Для второй стадии их количество не должно превышать 20.
3 стадию множественной миеломы выставляют, когда обнаруживается хотя бы 1 из следующих симптомов:
- Гемоглобин ниже 85 г/л, что соответствует тяжелой анемии.
- Превышение значения кальция более 3 ммоль/л.
- Уровень М-белка более 70г/л.
- Количество очагов поражения костей более 30.
Диагностика
Для постановки диагноза требуется комплексное обследование, включающее следующие процедуры.
Данное исследование позволяет определить очаги остеомаляции и, тем самым, уточнить диагноз и стадию развития заболевания. Солитарная плазмоцитома характеризуется единичными очагами остеолизиса. При множественной миеломе будут обнаруживаться множественные очаги остеодеструкции на фоне остеопении (снижения плотности костной массы). В рамках исследования выполняют снимки в двух проекциях, если они малоинформативны, прибегают к компьютерной томографии или МРТ.
- В общем анализе крови определяется анемия, при распространенных стадиях заболевания наблюдается снижение количества лейкоцитов (лейкопения) и тромбоцитов (тромбоцитопения). Одним из характерных, но неспецифических признаков является резкое увеличение СОЭ. У некоторых больных оно может превышать 100 мм/час.
- В анализе мочи обнаруживается протеинурия (высокое содержание белка), которая развивается из-за нарушения функции почек. При специальных исследованиях выявляются М-белок и белок Бенс-Джонса.
- Одним из специфических методов диагностики является исследование белковых фракций крови, при котором обнаруживаются парапротеинемии — при электрофорезе выявляется дополнительная фракция однородного (моноклонального) белка. Если его количество превышает 15%, это говорит в пользу миеломы.
- Миелограмма — исследование клеток костного мозга. При миеломе в миелограмме будет обнаружено увеличение количества плазматических клеток. В норме они составляют не более 5% от общей популяции, при миеломе их количество превышает 10%.
Лечение миеломы костей будет зависеть от вида заболевания и его стадии. Основой лечения солитарной плазмоцитомы является лучевая терапия. Она дает хороший эффект, поскольку миеломные клетки очень чувствительны к облучению. Стандартом является суммарная очаговая доза в 40Гр. Если очаг остеодеструкции превышает 5 см, дозу могут увеличивать до 50 Гр. Эффективность терапии оценивается по склерозированию и реминерализации очага остеолизиса. Такая терапия позволяет стабилизировать заболевание на долгие годы и даже десятилетия, однако все равно сохраняется риск прогрессирования во множественную миелому.
К сожалению, радикальное лечение множественной миеломы на сегодняшний день невозможно. Все усилия направлены на достижение ремиссии и предотвращение развития рецидива или прогрессирования заболевания.
Основным методом лечения множественной миеломы является химиотерапия, и здесь есть несколько подходов, в зависимости от возраста и общего состояния больного. Ослабленным больным и пациентам старше 65 лет, которые не могут перенести интенсивную высокодозную химиотерапию, показано лечение с применением мелфалана, бортезомиба и преднизолона. Если имеется тяжелая почечная недостаточность, мелфалан отменяют. Также, чтобы снизить токсичность, могут быть снижены дозировки.
Пациентам младше 65 лет, а также пациентам в группе 65-70 лет с хорошим соматическим статусом и при отсутствии противопоказаний рекомендуется проводить высокодозную химиотерапию (ВХП) в миелоаблятивных режимах. Такое лечение отличается большей эффективностью даже в случае химиорезистентности к стандартным схемам ХТ, однако оно приводит к полному опустошению костного мозга с угнетением всех ростков кроветворения. Это очень опасно для здоровья, поскольку человек полностью лишается иммунной защиты, плюс возникают кровотечения из-за нехватки тромбоцитов. Чтобы восстановить кроветворение, необходима трансплантация гемопоэтических стволовых клеток (ТГСК). Стволовые клетки можно брать у самого больного, в этом случае говорят об аутотрансплантации, или пересаживать клетки от донора — аллогенная трансплантация.
Аллогенная трансплантация является палкой о двух концах. С одной стороны, пациент получает полноценный противоопухолевый иммунитет, поскольку донорские иммунные клетки будут атаковать клон злокачественных миелоцитов. С другой стороны, есть риск развития реакции трансплантат против хозяина, которая в тяжелых случаях может привести к летальному исходу. В настоящее время аллогенные трансплантации используются для лечения рецидивов после ВПХ.
ВПХ проводится в несколько этапов:
- Индукционная терапия. Цель данного этапа является достижение ремиссии, которая в случае миеломы означает нормализацию количества плазматических клеток в костном мозге, исчезновение М-протеина в крови и моче, а также исчезновение очагов остеодеструкции. С этой целью назначаются 2-3 компонентные химиотерапевтические схемы первой линии. Если пациент хорошо ответил на терапию, и у него наступила полная ремиссия или очень хорошая ремиссия, он направляется на ТГСК. Если результаты неудовлетворительны, и опухоль резистентна к данным схемам, применяют более мощные схемы высокодозной полихимиотерапии в миелоаблятивных режимах, которые позволяют преодолеть опухолевую резистентность.
- Забор стволовых клеток. Для трансплантации используются мезенхимальные СК, которые в небольшом количестве присутствуют в крови. Чтобы увеличить их число, проводят мобилизацию, которая подразумевает применение препаратов, стимулирующих выход СК из костного мозга в кровь. Мобилизацию и сбор СК выполняют между 4 и 6 курсом индукционной терапии. Чтобы снизить опухолевую контаминацию полученного материала, может применяться его очистка с помощью моноклональных антител, но такая процедура все равно не влияет на вероятность развития рецидива.
- Этап кондиционирования. Его целью является максимально полное уничтожение опухолевых клеток. При множественной миеломе кондиционирование проводят с использованием высоких доз мелфалана. Этот этап должен выполняться не позднее, чем через 6 недель после сбора стволовых клеток.
- Трансплантация стволовых клеток. Материал вводится внутривенно с помощью инфузии. Внешне это выглядит как переливание крови. Для улучшения результатов лечения множественной миеломы у пациентов с высокими рисками рецидива и прогрессирования, может быть показана тандемная ТГСК. В этом случае через 3-6 месяцев после первой трансплантации проводят повторную, при этом могут быть использованы собственные или донорские стволовые клетки.
Далее идет поддерживающая терапия. Она назначается как после индукции ремиссии стандартной химиотерапией, так и после ТГСК. Ее целью является подавление роста остаточного клона миеломных клеток, продление ремиссии и предотвращение прогрессирования заболевания.
Прогноз
Прогноз определяется видом миеломы костей и ее стадией. При солитарной плазмоцитоме болезнь может быть стабильной годами. Продолжительность жизни при 1 стадии симптоматической миеломы составляет 6-7 лет, при второй — 3-4 года. Медиана выживаемости при 3 стадии не превышает 2 лет.
Популярные материалы
- Когда снимать пластину с ключицы. Суть извлечения
- Пластина в ключице. Операция
- Дырки в кости после пластины. Нужно ли удалять железо из костей после их сращения?
- Больничный после снятия пластины. Поделиться 3 2012-06-21 16:08:33
Когда снимать пластину с ключицы. Суть извлечения
Демонтаж пластин необходим даже в случае, если речь идет не о классическом переломе, а о вывихе ключицы. В таком случае продуктивнее всего воспользоваться стратегией наложения на акромиально-ключичное сочленение крючковидной пластинки.
Если вовремя потом ее не убрать, то тогда пострадавшему грозит не самый прекрасный сценарий:
- развитие артроза в суставной области;
- образование костных разрастаний, которые называют остеофитами;
- повреждение мышечных волокон костными наростами.
Все перечисленное провоцирует ярко выраженный болевой синдром. Купировать его анальгетиками без нивелирования первоисточника проблемы – малоэффективное решение. Боли будут возвращаться, и усиливаться со временем.
Особенное внимание хирурги уделяют пациентам, чья профессиональная деятельность тесно связана со спортивными достижениями. Такие люди являются представителями группы повышенного риска получения в том же месте рецидива. Чтобы снизить процентную вероятность повтора идентичного повреждения, медики настаивают на необходимости снимать металлоконструкцию сразу же после подтверждения успешного срастания. Если оставить все, как есть, то тогда при повторном переломе наличие металлического фиксатора на кости или внутри нее существенно усложнит последующее оказание помощи. Не говоря уже о замедлении нового заживления после хирургического вмешательства.
Часто неизвлеченные по истечении запланированного срока металлофиксаторы становятся причиной для отказа человеку в допуске для прохождения армейской службы. Те же импланты могут оказаться противопоказанием к ведению ряда других вариантов профессиональной деятельности. Для решения поставленной задачи придется удалить ранее вмонтированные детали, даже если они имеют незначительные габариты.
Еще несколько десятков лет показанием для повторной операции становилось обнаружение обломка спицы или сверла, который локализируется в очаге поражения.
Происходило это из-за неаккуратно проведенного вмешательства, а также использования самодельных приспособлений. Они часто не были адаптированы для указанных целей, будучи изготовленными из совершенно некрепких сплавов, которые для высоких нагрузок не приспособлены по умолчанию. При их деформации мелкие частицы попадали между костями, которые должны были срастись, ранили окружающие мягкие ткани, мышечные волокна и даже кровеносные сосуды. Повреждение последних грозит обширным внутренним кровотечением, диагностировать которое довольно сложно невооруженным глазом.
Не стоит терпеть боль тем пациентам, которым вроде бы успешно была произведена операция по установке ключичных пластин, но через время выяснилось, что инородное тело причиняет весомые болевые ощущения. Дискомфорт зачастую вызван тем, что шляпка винта или скобы тесно взаимодействует с сухожилиями.
Как только сухожилия приходят в движения даже при небольшом действии, мышца начинает тереться о выступающую часть поддерживающего механизма. Чаще всего с подобными неудобствами приходится сталкиваться людям с худым телосложением.
Также всем дамам, которые планируют беременность, и успешно уже перенесли сращение благодаря пластинкам, их стоит удалить до зачатия. Это позволит избежать латентных негативных вариантов влияния на плод.
Пластина в ключице. Операция
Оперативный способ лечения применяется в случае, если:
- присутствует ущемление сосудов и нервных окончаний между костными осколками;
- большая вероятность неправильного сращивания при использовании консервативного метода лечения;
- травма внутренних органов;
- безрезультативное или малоэффективное влияние внешней терапии.
Методов оперативного лечения много и подбираются они индивидуально для каждого случая. Виды хирургического вмешательства:
В зависимости от характера повреждения проводится любая из вышеперечисленных операций. Проводят ее, используя местную анестезию. После операции разрезанную область сшивают, а рука также фиксируется с помощью повязки. Двигать конечностью разрешается после снятия швов, а интенсивная работоспособность разрешается также по рекомендации врача. По истечению нескольких месяцев металлические конструкции извлекаются.
Операция с пластиной при переломе ключицы со смещением может определять использование различных приспособлений. Так, например, имеется S-образная, крючкообразная и специальная пластина с блокировочными винтами. Последние 3 прибора используются в случае перелома акромиального конца, а при переломе средней части кости используют S-образную пластину.
Штифты. Приспособление, представляющее собой специальную трубку или же прутик для введения внутрь кости для фиксации отломков между собой. Штифт может дополнительно блокироваться с помощью винтов, для этого в нем предусмотрены отверстия. Также есть неблокируемый штифт, поверхность которого может быть ровная или с резьбой. Последний более прочно сидит в кости.
Дырки в кости после пластины. Нужно ли удалять железо из костей после их сращения?
Зачем вытаскивать железо?
Поэтому теоретически железо нужно извлекать. Практически, если у Вас стоят 1-2 шурупа в области локтевого сустава или ключицы, которые полностью покрыты периостальной мозолью (костной тканью) и не беспокоят – с извлечением можно повременить на свой страх и риск.
Больничный после снятия пластины. Поделиться 3 2012-06-21 16:08:33
Кстати, перед удалением пластины долго хотел выяснить, какой срок занимает вся эта процедура (на сколько брать больничный). Нигде в интернете не было такой информации.
Сначала надо прийти на приём к участковому травматологу. Он даёт направление на консультацию к оперировавшему хирургу. Хирург (зав отделением) находит свободное время для плановой операции и записывает на это число, обычно через недельку-полторы. Потом снова возвращаешься к травматологу в поликлинику и он выписывает направление на анализы крови, мочи, флюорографии. Результаты будут готовы через 3-5 дней. Потом с результатами анализов уже ложишься в больницу. Для меня был сюрприз, что анализы надо сдавать до операции самостоятельно. Поначалу я думал, что все анализы будут делать прямо в больнице, где предстоит операция.
После удаления пластин оставляют в стационаре до заживления швов, а это примерно 10 дней. В это время делают перевязки, колют антибиотики. После выписки отдают открытый больничный, который надо закрывать в поликлинике у травматолога. Лично мне закрыли по моей просьбе на следующий же день.
Так что, поломашки, рассчитывайте время заранее с учётом того, больничный займёт 10-14 дней, а до этого ещё неделя понадобится на сдачу анализов и ожидание их результатов.
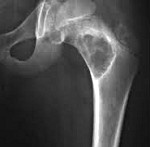
Костная киста – это полость в костной ткани, возникающая вследствие нарушений местного кровообращения и активации ферментов, разрушающих органическое вещество кости. На начальных стадиях протекает бессимптомно или сопровождается незначительными болями. Нередко первым признаком патологического процесса становится патологический перелом. Длительность заболевания составляет около 2 лет, в течение второго года киста уменьшается в размере и исчезает. Диагноз выставляется на основании рентгенографии. Лечение обычно консервативное: иммобилизация, пункции, введение лекарственных препаратов в полость кисты, ЛФК, физиотерапия. При неэффективности производится резекция с последующей аллопластикой.
МКБ-10


- Патогенез
- Виды костной кисты
- Солитарная костная киста
- Аневризмальная костная киста
- Лечение костной кисты
- Прогноз и профилактика
- Цены на лечение
Общие сведения
Костная киста – заболевание, при котором в костной ткани образуется полость. Причины возникновения неизвестны. Обычно болеют дети и подростки. Существует два вида кист: солитарные и аневризмальные, первые втрое чаще наблюдаются у мальчиков, вторые обычно выявляются у девочек. Сама по себе киста не представляет угрозы для жизни и здоровья больного, однако может вызывать патологические переломы и иногда становится причиной развития контрактуры близлежащего сустава. При аневризмальной кисте в позвонке возможно появление неврологической симптоматики. Лечение костных кист осуществляют ортопеды-травматологи.

Патогенез
Формирование костной кисты начинается с нарушения кровообращения на ограниченном участке кости. Из-за нехватки кислорода и питательных веществ участок начинает разрушаться, что приводит к активации лизосомных ферментов, расщепляющих коллаген, гликозаминогликаны и другие протеины. Образуется наполненная жидкостью полость с высоким гидростатическим и осмотическим давлением. Это, а также большое количество ферментов в жидкости внутри кисты, приводит к дальнейшему разрушению окружающей костной ткани. В последующем давление жидкости уменьшается, активность ферментов снижается, из активной киста превращается в пассивную и со временем исчезает, постепенно замещаясь новой костной тканью.
Виды костной кисты
Чаще страдают мальчики 10-15 лет. Вместе с тем, возможно и более раннее развитие – в литературе описан случай солитарной кисты у 2-месячного ребенка. У взрослых людей костные кисты выявляются чрезвычайно редко и обычно представляют собой остаточную полость после перенесенного в детстве не диагностированного заболевания. Как правило, полости возникают в длинных трубчатых костях, первое место по распространенности занимают костные кисты проксимального метафиза бедренной и плечевой кости.
Течение болезни на начальных этапах в большинстве случаев бессимптомное, иногда пациенты отмечают незначительную припухлость и незначительные нестойкие боли. У детей в возрасте младше 10 лет иногда наблюдается припухлость, могут развиваться контрактуры соседнего сустава. При больших кистах в области проксимального диафиза бедра возможна хромота, при поражении плечевой кости – дискомфорт и неприятные ощущения при резких движениях и поднимании руки.
Причиной обращения к врачу и первым симптомом солитарной костной кисты нередко становится патологический перелом, возникающий после незначительного травматического воздействия. Иногда травму и вовсе не удается выявить. При осмотре больного с начальными стадиями заболевания местные изменения не выражены. Отека нет (исключение – отек после патологического перелома), гиперемии нет, венозный рисунок на коже не выражен, местная и общая гипертермия отсутствует. Может выявляться незначительная атрофия мышц.
При пальпации пораженного участка в ряде случаев удается обнаружить безболезненное булавовидное утолщение с костной плотностью. Если киста достигает значительных размеров, при надавливании стенка кисты может прогибаться. При отсутствии перелома активные и пассивные движения в полном объеме, опора сохранена. При нарушении целостности кости клиническая картина соответствует перелому, однако симптомы выражены менее ярко, чем в случае обычного травматического повреждения.
Для уточнения диагноза выполняют рентгенологическое исследование пораженного сегмента: рентгенографию бедренной кости, рентгенографию плечевой кости и т. д. На основании рентгенологической картины определяют фазу патологического процесса. В фазе остеолиза на снимке обнаруживается бесструктурное разрежение метафиза, соприкасающееся с зоной роста. В фазе отграничения на рентгенограммах видна полость с ячеистым рисунком, окруженная плотной стенкой и отделенная от зоны роста участком нормальной кости. В фазе восстановления на снимках выявляется участок уплотнения костной ткани или небольшая остаточная полость.

Встречается реже солитарной. Обычно возникает у девочек 10-15 лет. Может поражать кости таза и позвонки, реже страдают метафизы длинных трубчатых костей. В отличие от солитарной костной кисты, как правило, возникает после травмы. Формирование полости сопровождается интенсивными болями и прогрессирующим отеком пораженной области. При осмотре выявляется местная гипертермия и расширение подкожных вен. При локализации в костях нижних конечностей отмечается нарушение опоры. Заболевание нередко сопровождается развитием контрактуры близлежащего сустава. При костных кистах в позвонках появляются неврологические нарушения, обусловленные сдавление спинномозговых корешков.
Различают две формы аневризмальных костных кист: центральную и эксцентрическую. В течении болезни выделяют такие же фазы, как и при солитарных кистах. Клинические проявления достигают максимума в фазе остеолиза, постепенно уменьшаются в фазе отграничения и исчезают в фазе восстановления. На рентгенограммах в фазе остеолиза выявляется бесструктурный очаг с внекостным и внутрикостным компонентом, при эксцентричных кистах внекостная часть по размеру превышает внутрикостную. Надкостница всегда сохранена. В фазе отграничения между внутрикостной зоной и здоровой костью образуется участок склероза, а внекостная зона уплотняется и уменьшается в размере. В фазе восстановления на рентгенограммах обнаруживается участок гиперостоза или остаточная полость.

Лечение костной кисты
Лечение осуществляют детские ортопеды, в небольших населенных пунктах – травматологи или детские хирурги. Даже если перелом отсутствует, рекомендуют разгрузить конечность, используя костыли (при поражении нижней конечности) или подвесив руку на косыночную повязку (при поражении верхней конечности). При патологическом переломе накладывают гипс сроком на 6 недель. Для того чтобы ускорить созревание опухолевидного образования, выполняют пункции.
Содержимое кисты удаляют, используя специальные иглы для внутрикостной анестезии. Затем осуществляют множественную перфорацию стенок для снижения давления внутри кисты. Полость промывают дистиллированной водой или физраствором для удаления продуктов расщепления и ферментов. Потом выполняют промывание 5% раствором е-аминокапроновой кислоты для нейтрализации фибринолиза. На заключительном этапе в полость вводят апротинин. При большой кисте у больных старше 12 лет возможно введение триамцинолона или гидрокортизона. При активных кистах процедуру повторяют 1 раз в 3 недели, при закрывающихся – 1 раз в 4-5 недель. Обычно требуется 6-10 пункций.
В ходе лечения регулярно осуществляют рентгенконтроль. При появлении признаков уменьшения полости пациента направляют на ЛФК. При неэффективности консервативной терапии, угрозе сдавления спинного мозга или риске значительного разрушения кости показано хирургическое лечение – краевая резекция пораженного участка и аллопластика образовавшегося дефекта. В активной фазе, когда киста соединена с зоной роста, операции проводят только в крайних случаях, поскольку возрастает риск повредить ростковую зону, что чревато отставанием роста конечности в отдаленном периоде. Кроме того, при контакте полости с ростковой зоной увеличивается риск развития рецидивов.
Прогноз и профилактика
Прогноз обычно благоприятный. После редуцирования полости наступает выздоровление, трудоспособность не ограничивается. Отдаленные последствия кист могут быть обусловлены образованием контрактур и массивным разрушением костной ткани с укорочением и деформацией конечности, однако при своевременном адекватном лечении и соблюдении рекомендаций врача такой исход наблюдается редко.
Читайте также:


