Эндопротезирование большой берцовой кости
В данной статье мы постараемся коротко рассказать основные моменты об операции эндопротезирования коленного сустава в Италии в нашей клинике COT MESSINA. Коленный сустав – самый крупный сустав, который обеспечивает человеку свободу и лёгкость движения. Коленный сустав несёт самую большую нагрузку в организме человека и со временем или под воздействием внешних факторов может быть изношен или повреждён.
К сожалению, консервативного медикаментозного лечения иногда оказывается недостаточно. В этих случаях спасением для человека становится операция по замене повреждённого коленного сустава – или эндопротезирование коленного сустава. В клинике COT MESSINA разработана комплексная программа стандартной операции эндопротезирование коленного сустава с последующей реабилитацией, которая имеет фиксированную стоимость, что очень удобно для наших пациентов.
Операция эндопротезирования коленного сустава может быть назначена, когда нарушается целостность капсулы сустава. При этом пациент начинает чувствовать дискомфорт при движении, боль и ограничение амплитуды движений. Причинами для эндопротезирования могут быть нарушение целостности хрящевых суставных тканей, а также прилегающих костей, сужение суставной щели, деформация поверхностей сустава, образование костных наростов (остеофиты) и другие причины.
Коленный сустав образуют бедренная кость, большая берцовая кость и надколенник. Сочленяющиеся суставные поверхности покрыты хрящом, и укреплены связками коленного сустава. Во время операции эндопротезирования коленного сустава меняются некоторые его элементы, или полностью меняются все суставные поверхности на искусственный сустав. В клинике COT MESSINA при операции эндопротезирование коленного сустава хирурги применяют модели протезов коленного сустава только от ведущих мировых производителей.
Суть операции заключается в удалении изношенного хряща и костной ткани на глубину 9 мм. с последующей их заменой на определённую часть протеза. Эндопротезирование коленного сустава может быть тотальным, когда проводится замена всех суставных поверхностей, или частичным, когда замене подлежат не все элементы коленного сустава.
- артриты – воспаления в суставе
- деформирующий артроз различного происхождения
- диспластический артроз – патология развития коленного сустава
- ревматоидный полиартрит
- посттравматический артроз
- остеоартроз – отложение солей в суставе
- асептический некроз – отмирание костной ткани
- болезнь Бехтерева
- врождённые аномалии развития сустава
- и др. повреждения
- наличие инфекции в организме пациента
- гнойно-воспалительные заболевания различных систем и органов (ангина, гайморит, кариоз, и пр.)
- недавно перенесенный инфаркт миокарда
- тяжелые случаи инсульта
- некоторые формы сахарного диабета
- почечная недостаточность
- онкологические заболевания
- плохая свёртываемость крови
- тромбоз сосудов нижних конечностей
- тяжёлое ожирение
- психические расстройства
- тотальное эндопротезирование коленного сустава
- частичная замена сустава – одномыщелковое эндопротезирование — частичная артропластика коленного сустава
- ревизионное эндопротезирование – повторная замена сустава
Качественная подготовка перед операцией эндопротезирования сустава помогает в послеоперационный период и минимизирует риски отторжения протеза после операции. Чтобы минимизировать такие риски, от пациента требуется в течении нескольких месяцев до планируемой операции заняться своим физическим состоянием:
- Исключить любые инфекционные процессы в организме, пройдя обследования у ЛОРа, стоматолога, гинеколога\уролога, и др. специалистов.
- Позаботиться об иммунитете, ведя здоровый образ жизни (правильное питание, прогулки, и пр.). При необходимости может потребоваться приём дополнительных препаратов, усиливающих иммунитет.
- Регулярно заниматься гимнастикой и физическими (умеренными) нагрузками, чтобы подготовить организм к послеоперационному восстановлению.
- По возможности нормализовать вес, т.к. он может усилить нагрузку на новый сустав.
Как проходит операция эндопротезирования коленного сустава
Обычная длительность операции эндопротезирования составляет от 1 до 3 часов. Операция проводится под общей или спинномозговой (эпидуральной) анестезией. Во время операции эндопротезирования коленного сустава происходит частичная или полная замена повреждённого сустава.
Доступ к суставу осуществляться на передней части колена (артротомический доступ). Хирург делает разрез тканей для получения доступа к коленной чашечке. При миниинвазивном вмешательстве разрез составляет 10-15 см. При более сложном вмешательстве разрез может достигать 20-25 см.
Во время операции связки и мышцы не повреждаются и не травмируются. Мышцы раздвигают специальными фиксаторами, после чего, хирург отодвигает надколенник и осматривает все части оперируемой части колена. Сустав тщательно измеряется при помощи специальных микрохирургических инструментов.
Нижняя часть бедренной кости выпиливается и подгоняется соответственно определённой части подготовленного протеза сустава. Повреждённые части сустава отсекаются специальными хирургическими инструментами. Хирург устанавливает бедренную часть протеза сустава.
На большой берцовой кости удаляются повреждённые части коленного сустава. Хирург выпиливает участок кости и подгоняет его для установки соответствующего компонента протеза.
Для правильной амплитуды движения протеза нового сустава хирург сгибает и разгибает оперируемую ногу, и при помощи специальных инструментов проводит калибровку и позиционирование сустава. После чего хирург послойно зашивает рану, устанавливает дренаж и пациента переводят в палату интенсивной терапии.
Эндопротез коленного сустава
Стандартно модели протезов коленного сустава состоят из четырех компонентов:
- Большеберцовый компонент — плоский элемент, закрепляемый к верхней части голени. Изготавливается в виде металлической платформы с полиэтиленовой (пластиковой) вставкой. Изготавливается измягкого металла, например, из титанового сплава.
- Бедренный компонент– крупная, изогнутая часть имплантата, которую закрепляют в бедренной кости. Эту деталь протеза изготавливают из металла или керамики, т.к. эта деталь несёт большую нагрузку и более подвержена износу из-за движения.
- Коленный компонент– заменяет поврежденную коленную чашечку, трущуюся о бедренную кость. Используется не во всех видах операций при эндопротезировании, изготавливается из полиэтилена (прочного пластика).
- Пластиковая прокладка. Располагается между большеберцовой и бедренной частью. Изготавливается из пластика (полиэтилена). Эта гибкая распорка обеспечивает гладкую, скользящую поверхность для нового коленного сустава, обеспечивая ему свободное движение.

COT MESSINA сотрудничает
с ведущими производителями
протезов суставов

COT MESSINA гарантирует
своим пациентам высокое
качество всех материалов

Хирурги клиники COT MESSINA
ведущие специалисты в области
протезирования суставов
-
Цементная фиксация. На определённую часть поверхности сустава наносится специальный костный цемент. Данный способ можно использовать при всех видах эндопротезирования коленного сустава. Материал костного цемента постоянно совершенствуется и повышает показатели долгосрочности службы протеза.
Срок службы протеза коленного сустава составляет 10-30 лет. Однако известны случаи, когда протезы, установленные в 70-х годах 20-го столетия, успешно прослужили своим хозяевам в течении 40 и более лет, хотя по качеству они значительно уступают современным моделям из высокотехнологичных материалов.
Срок службы эндопротезов во многом зависит от качества используемого материала, методики выполнения операции, качественно проведённой реабилитации, соблюдения пациентом рекомендаций врачей, от веса пациента, а также от образа жизни и активности пациента.
Реабилитация после эндопротезирования коленного сустава
Реабилитация после операции эндопротезирования коленного сустава начинается на второй день. Это помогает пациенту сразу начать правильно пользоваться установленным протезом сустава. Также реабилитационные процедуры направлены на предотвращение образования тромбов в нижних конечностях. Каждая реабилитационная программа подбирается индивидуально с учётом физических особенностей пациента.
Во время первичного восстановительного лечения все пациенты осваивают основные движения:
- вращательные движения голеностопом
- движения стопой вверх – вниз.
- тренировка мышц ноги посредством постепенного напряжения мышцы и выпрямления конечности
- подъём ноги в прямом положении (без сгибания)
- сгибание колена в положении сидя
Все упражнения выполняются медленно, нагрузка повышается постепенно. Через день после операции пациент уже должен начать двигаться при помощи поддерживающих костылей. Поэтому уже на первых этапах реабилитации упражнения рекомендуется проводить в положении стоя. Однако нужно не забывать об осторожности и соблюдать все рекомендации докторов, пользуясь поддерживающими устройствами и помощью со стороны медицинского персонала и близких.
На следующем этапе реабилитации, по назначению врача, упражнения можно проводить при помощи утяжелителей и велотренажёров. Правильное проведение реабилитационных процедур помогают пациенту быстрее восстановить эластичность и двигательные функции сустава.
Уже на второй день после операции эндопротезирования, пациент может без боли и с полной нагрузкой вставать на оперированную ногу. В стационаре пациенту необходимо находиться от 10 до 15 дней. Далее можно продолжить реабилитационные процедуры, оставаясь в клинике или амбулаторно. Продолжать пользоваться костылями необходимо в течение около 6 недель. Сроки полного восстановления разняться от 1,5 до 3 месяцев.
Формирование полноценной капсулы сустава пройдёт 2-3 месяца. В этот период, после выписки из клиники, необходимо соблюдать некоторые простые правила. Это поможет избежать вывихов и осложнений.
- Не сгибать бедро более чем на 90 градусов.
- Не делать глубоких приседаний, не совершать низких наклонов
- В течение 6 недель при ходьбе дома или на улице использовать поддерживающие костыли. А далее пользоваться тростью на срок, установленный врачом.
- Для профилактики тромбоза вен ног следует носить компрессионное бельё (чулки). Параллельно с этим в течение 3-4 недель необходимо принимать назначенные доктором антикоагулянты.
- Если в оперированной ноге появляется дискомфорт, не стоит прибегать к самолечению. Нужно сразу обратиться к врачу, чтобы он установил причину дискомфорта.
- После выписки из клиники обязательно следует продолжить реабилитацию по месту жительства или в реабилитационном центре. Занятия должны проводить квалифицированные доктора реабилитологи, физиотерапевты и кинезиологи.
- Чтобы избежать инфицирование раны необходимо следить за её состоянием и тем, как заживает операционный шов. При необходимости нужно обрабатывать место шва антисептическими растворами. Если вокруг шва наблюдаются покраснения, надо сразу обратиться к врачу.
- Не прекращать лечебную гимнастику даже после полного восстановления. Очень важно постоянно поддерживать мышцы в хорошем тонусе. Мышцы помогают протезу правильно функционировать и распределять нагрузки.
- Регулярно посещать лечащего врача по месту жительства, чтобы держать под контролем состояние костных тканей и состояние протеза.
Онкологическое эндопротезирование единственная возможность сохранить хорошее качество жизни после удаления злокачественной опухоли костей. Остеосаркомой, саркомой Юинга, хондросаркомой болеют преимущественно подростки и лица молодого возраста. Имплантация эндопротеза позволяет им вести нормальную жизнь после выздоровления.
Установка импланта никак не влияет на эффективность противоопухолевого лечения.
Органосохраняющие операции как золотой стандарт
Хирургические вмешательства в онкоортопедии начали применять еще в 80-90х годах. Тогда врачи сохраняли нижнюю конечность по строгим показаниям. Эффективность противоопухолевого лечения довольно высока (пятилетняя выживаемость составляет 75-85%).
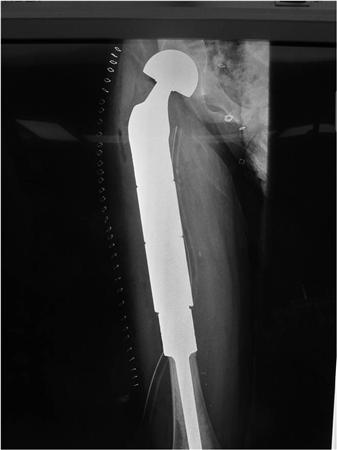
Онкологический имплант бедренной кости.
Эндопротезы устанавливают после удаления опухоли любого крупного сустава (коленного, тазобедренного, голеностопного, плечевого, локтевого). Пациентам со злокачественными новообразованиями плечевых, бедренных, большеберцовых костей выполняют их тотальное или диафизарное эндопротезирование — заменяя не сустав, а часть трубчатой кости.
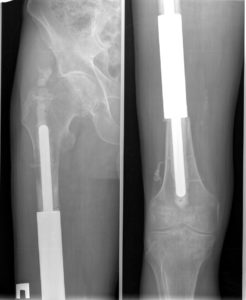
Суть онкологического эндопротезирования заключается в замене удаленных частей сустава искусственными имплантами. Это восстанавливает функции нижней конечности. Операция спасает в 85-90% случаев.
Противопоказания к хирургии
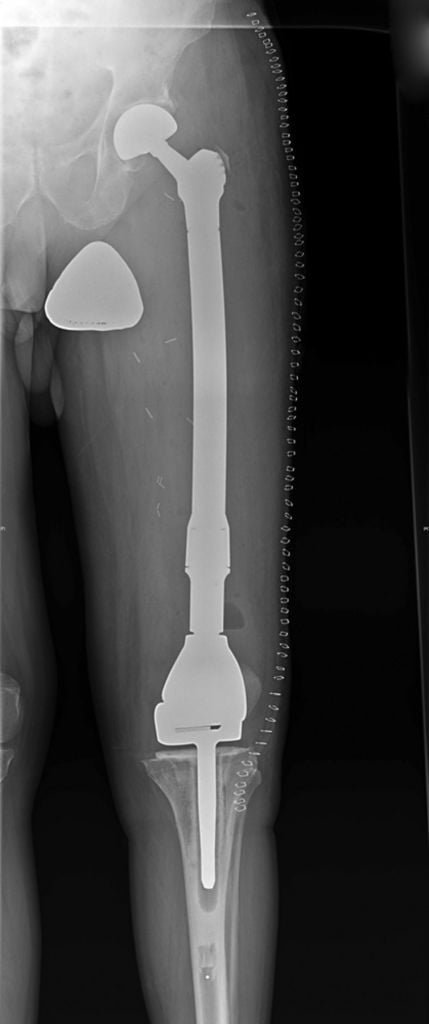
Операция по полной замене бедренной кости с имплантом коленного сустава.
Существует ряд ситуаций, когда ампутация ноги необходима. Иногда отказ от органосохраняющей операции спасает жизнь человека, а попытка сохранить нижнюю конечность приводит к его скорой гибели.
Абсолютные показания к ампутации:
- распад злокачественного новообразования;
- диссеминация (распространение) опухолевых клеток вследствие некачественно выполненной биопсии;
- поражения магистральных сосудов или нервов конечности.
Зачастую врачи рекомендуют ампутацию больным с патологическими переломами, осложнениями химиотерапии и тяжелыми поражениями жизненно важных органов, сопровождающимися декомпенсацией их функций. В этих случаях удаление нижней конечности дает человеку намного больше шансов.
Противопоказанием является невозможность сформировать мышечный футляр для импланта. Это ставит под угрозу приживление протеза и дает риск развития инфекционных осложнений.


Особенности онкологического эндопротезирования
Если при обычной замене сустава врачи выполняют стандартную резекцию, то при злокачественных опухолях объем удаления костной ткани увеличивается. Врачам нужно подбирать особый имплант каждому больному. Онкологические эндопротезы имеют гораздо больший размер, чем ортопедические.
Таблица 1. Основные различия между онкологическим и обычным эндопротезированием.
| Традиционное | Онкологическое | |
| Предоперационная подготовка | Общеклинические и визуализирующие методы исследования. | Объемное обследование, включающее биопсию, ангиографию, сцинтиграфию, КТ, МРТ и другие нужные методы. |
| Особенности устанавливаемых эндопротезов | Стандартные моноблочные или модульные протезы с цементной или бесцементной фиксацией. | Модульные эндопротезы, форму и размер которых можно отрегулировать в ходе операции. Подобные мегапротезы могут полностью заместить удаленную фрагменты костей. |
| Ход операции | Больному удаляют деструктивно измененные части сустава, а на их место устанавливают эндопротез. | После полноценного обследования пациенту удаляют опухоль вместе с прилегающими тканями. Кости и сустав замещают протезом. Выполняют пластику мягких тканей нижней конечности. |
| Ожидаемые результаты | Полное восстановление функции сустава. Возможны осложнения, устранить которые можно консервативным или хирургическим путем. | Пятилетняя выживаемость после органосохраняющей операции составляет 80%. Онкологическое эндопротезирование позволяет восстановить функции сустава. Риск осложнений в этом случае выше, чем при выполнении обычной ортопедической операции. |
Обследование перед операцией
Перед началом лечения пациента тщательно обследуют. Это помогает выявить злокачественное новообразование, установить его локализацию и размеры.
- Рентгенография. Позволяет подтвердить наличие опухоли и ориентировочно оценить ее размеры. Не дает представления о состоянии магистральных сосудов, нервов, мягких тканей конечности.
- Сцинтиграфия костей скелета. Необходима для выявления метастазов злокачественного новообразования. Обнаруживает опухоли костей любой локализации.
- Биопсия. Наиболее точные результаты дает трепанационная и открытая биопсия. Пункционная и аспирационная менее информативны, поскольку в полученном в их ходе материале не всегда содержатся опухолевые клетки.
- КТ/МРТ. Детальный анализ структуры кости, оценить степень ее разрушения и состояние мягких тканей нижней конечности. Это помогает наиболее точно определить объем резекции и спрогнозировать результаты операции.
- Ангиография. Выявляет дефекты и опухолевые повреждения магистральных сосудов.
- Общеклинические исследования (общий анализ крови и мочи, биохимический анализ крови, ЭКТ, флюорография, УЗИ органов брюшной полости). Необходимы для оценки общего состояния пациента и выявления тяжелых сопутствующих заболеваний.
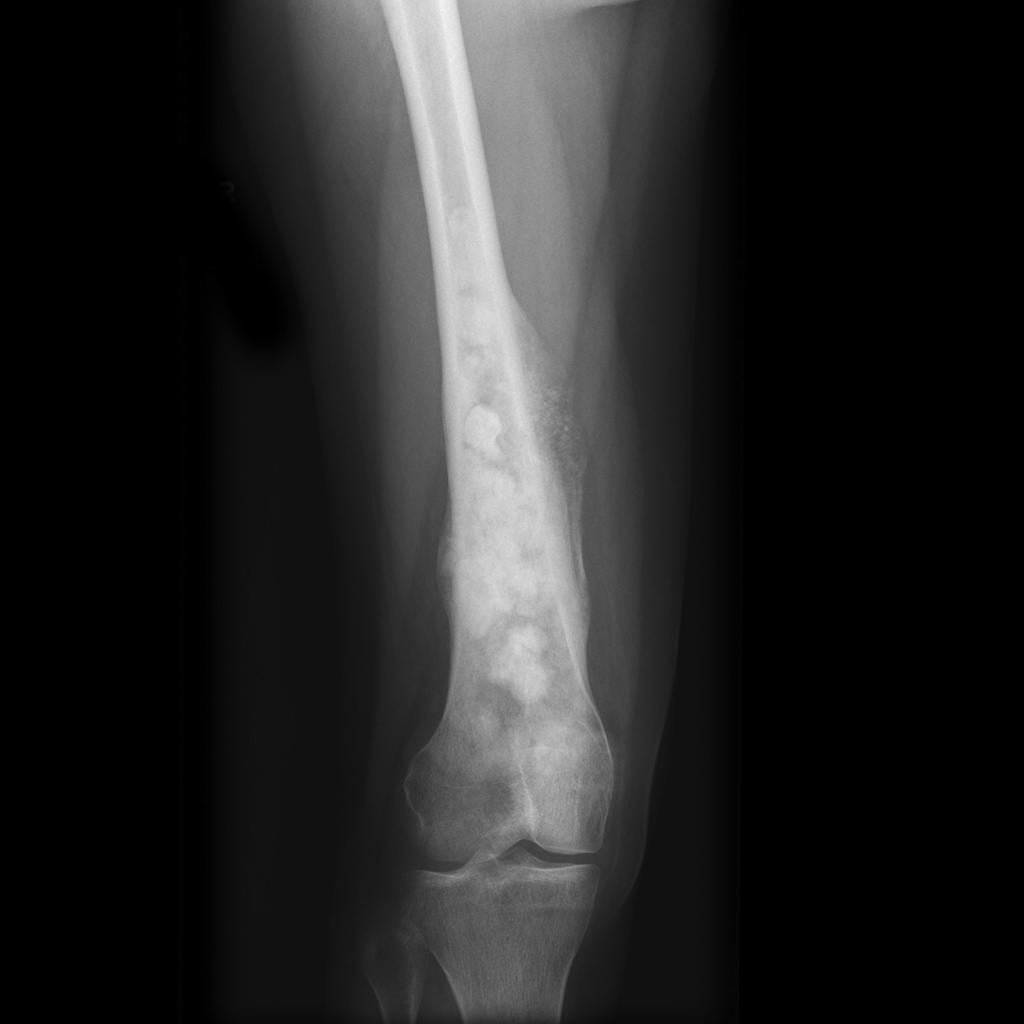
Остеосаркома на рентгене.
Комбинированное лечение опухоли
Для борьбы с опухолями костей используют химиотерапию, лучевую терапию и хирургическое лечение. Их умелое сочетание позволяет проводить органосохраняющие операции даже в тех ситуациях, в которых ранее ампутировали конечность. Химиотерапия позволяет нивелировать последствия перелома или неудачной биопсии.
Онкологические эндопротезы
Импланты, которые используются в онкоортопедии, обычно имеют гораздо больший размер. Это необходимо для замещения удаленных костных тканей. Логично, что мегапротезы нарушают биомеханику сустава, что приводит к нестабильности импланта. При опухолях нижней конечности пациентам могут замещать не только суставы, но и кости. Вид импланта зависит от локализации и размера злокачественного новообразования.
Виды онкологических протезов нижней конечности:
- заменяющие ТБС и часть бедренной кости;
- заменяющие коленный сустав и часть бедренной или большеберцовой кости;
- полностью замещающие бедренную кость;
- спейсеры – замкнутые эндопротезы коленного сустава;
- частично заменяющие и удлиняющие бедренную кость.

Основное отличие онкологических имплантов заключается в их массивности и сложности конструкции.
Производством онкологических протезов занимается несколько компаний: Stryker, ImplantCast, Biomet. Фирмы выпускают модульные эндопротезы, которые можно фиксировать цементным или бесцементным способом.
Особенностью модульных протезов является возможность собрать их во время операции. Это позволяет реконструировать дефекты костей любого размера. Применение модульных эндопротезов дает возможность избежать изготовления индивидуального импланта.
Неожиданные интраоперационные находки в онкологии нередки. Они вынуждают врачей удалять больше костной ткани, чем планировалось. Применение модульных протезов позволяет справиться с этой проблемой с минимальным ущербом для пациента. Чтобы заместить дефект, достаточно всего лишь раздвинуть эндопротез до нужного размера.
Любопытно! В онкоортопедии становятся все популярней эндопротезы с серебряным покрытием. Содержащиеся в нем ионы серебра оказывают антибактериальное действие и снижают риск развития инфекции.
Выполнение операции
Удаление костной ткани и установка протеза при злокачественных новообразованиях происходит совсем не так, как при обычном эндопротезировании. Во время хирургического вмешательства врачи придерживаются целого ряда правил.
Основные правила онкологического эндопротезирования:
- Соблюдение принципа футлярности. Злокачественную опухоль удаляют вместе с окружающими ее фрагментами здоровой костной ткани. Резекцию кости выполняют на расстоянии 5-6 см от новообразования. Вместе с опухолью удаляют зону предшествующей биопсии и все очаги возможной диссеминации.
- Соблюдение правил абластики и асептики. Во время хирургического вмешательства врачи тщательно следят за тем, чтобы опухолевые клетки не проникли в здоровые ткани. Чтобы избежать диссеминации, вначале перевязывают артерии и вены, а лишь затем иссекают опухоль. Параллельно с этим медработники проводят тщательную профилактику инфицирования операционной раны.
- Восстановление двигательной функции конечности. После установки протез прикрывают мышечными лоскутами и делают необходимую пластику. Это позволяет избежать развития инфекционных осложнений и некроза тканей в будущем.
- Адекватное послеоперационное ведение больных. Качественная реабилитация и правильное поведение пациента в послеоперационном периоде помогает восстановить функцию сустава и снизить риск возникновения непредвиденных осложнений.
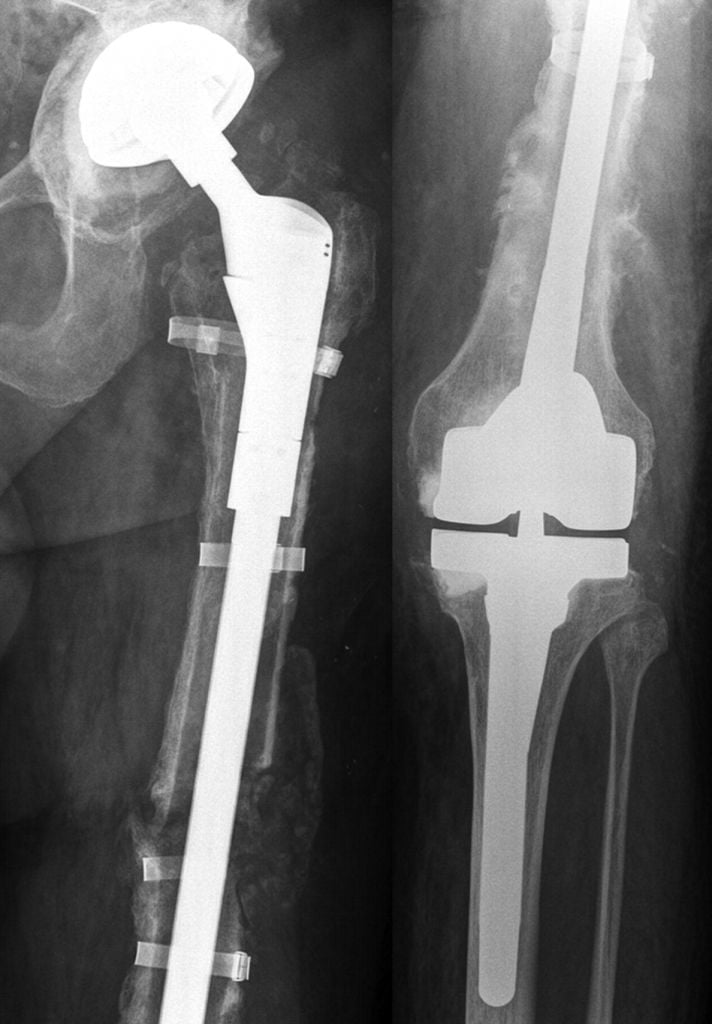
Массивный онкологический эндопротез ТБС.
Факт! Результаты органосохраняющей операции зависят от размера опухоли, степени ее злокачественности, поражения мягких тканей, сосудов и нервов конечности. Немалую роль в успехе лечения играет и внимательность, добросовестность и опытность врачей.
В состав периферического скелета нижних конечностей входит большая и малая берцовая кость, которые выполняют опорно-механическую функцию. Особенности расположения костных структур, отсутствие прослойки соединительной ткани повышают риск нарушения целостности элементов локомоторной системы, что опасно для здоровья, и лишает возможности активно двигаться.
Переломы большеберцовой кости довольно распространенные травмы, поэтому информация о том, как провести лечебно-реабилитационные мероприятия, и в дальнейшем организовать эффективную терапию, будет актуальной для каждого.
Основные причины
Большая берцовая кость самая легкая и прочная в скелете человека (после бедренной), способна выдержать нагрузку до 1650 кг. Имеет вид длинного трубчатого образования, снаружи покрытого надкостницей. Кровеносные сосуды и нервные пучки, исходящие из фиброзной оболочки в костную ткань, обеспечивают ее иннервацию и питание.
Являясь частью своеобразного каркаса нижних конечностей, большеберцовая кость выполняет опорную и защитную функцию для внутренних органов.
Малая берцовая кость значительно тоньше, и подвергается меньшей нагрузке, основное предназначение сводится к ротации голени стопы. От нее отходит множество мышц, поэтому в результате перелома головки малоберцовой кости со смещением происходит повреждение большого объема мышечной ткани.
Кости нижних конечностей ежедневно испытывают мощную нагрузку, и когда составные части опорно-двигательного аппарата не справляются с заданными функциями, они разрушаются.
Чаще всего нарушение целостности костной ткани сопряжено с травматическим воздействием: сильным ударом, несчастным случаем на производстве/ в быту, падением, автодорожными авариями, спортивными занятиями. Перелом берцовой кости у ребенка, как и у взрослого, имеет определенное место травмы.
Для справки! К косвенным причинам надломов трубчатой кости относят возраст, лишний вес, дефицит кальция, болезни костей (остеогенная саркома, остеомиелит, остеопороз).
Типы переломов
В травматологии выделяют несколько классификационных форм переломов, в зависимости от тяжести и характера травмы:
- Открытый. Нарушение целостности костной структуры, в результате область перелома сообщается с внешней средой через дефицит кожных покровов.
- Закрытый. Разрушение костных структур без повреждения мягких тканей. Может быть полным/неполным, патологическим/травматическим, стабильным или со смещением отломков.
- По направлению в определенную сторону выделяют косой перелом, поперечный разлом, винтообразный перелом большеберцовой кости (тождественное название спиральный) и полифокальный (фрагментарный).
Возможны переломы одной берцовой кости или обеих структур периферического скелета голени с разным местом локализации: в проекции сочетания латеральной и медиальной лодыжки, в зоне мыщелков, межмыщелкового бугорка медиального.
Симптомы
Пациент жалуется на сильную резкую боль в проекции голени. При движении или опоре на поврежденную ногу болезненность усиливается, в дальнейшем развивается отек и гематомы.
При визуальном осмотре, создается впечатление, что конечности имеют разную длину. При открытой травме возможно кровоизлияние.
Внешне определить травму сложнее, так как видимого укорочения нижних конечностей не будет. Смещение отломков явление редкое, при пальпации трудно дифференцировать линию перелома.
Типичными признаками перелом малоберцовой кости без смещения называют:
болезненные ощущения с возможной иррадиацией вголеностопный сустав, которые усиливаются при совершении движений,
При повреждении нерва наружная поверхность голени и стопы становится нечувствительной. Если задета исключительно малоберцовая кость, то пострадавший может слегка опереться на больную ногу.
Ввиду близкого расположения костной структуры к мягким тканям, существует высокий риск открытого перелома. Вне зависимости от типа травмы отчетливо пальпируются отломки кости, место их смещения относительно оси.
Визуальными критериями определения нарушения целостности являются:
резкая боль, невозможность осуществить осевую нагрузку на ногу,
Перелом эпифиза большеберцовой кости протекает с патологической подвижностью при боковых движениях конечностью, выраженным гемартрозом. При открытых ранах в месте получения травмы просматриваются отломки кости.
Для справки! При сочетании перелома малой берцовой и большой берцовой кости будет доминировать симптоматика последней.
Первая помощь
Тактика оказания помощи на догоспитальном этапе заключается в проведении комплекса мероприятий:
- При выраженном болевом синдроме предложить пострадавшему анальгезирующее средство.
- Провести иммобилизацию голени с помощью шины или подручных материалов (например, двух досок или платков).
- При открытой травме аккуратно удалить вокруг места повреждения инородные предметы, крупные загрязнения, продезинфицировать антисептиком, наложить стерильную повязку.
В случае обильного кровотечения закрепить жгут в области бедра.
Пострадавшему необходимо обеспечить покой травмированной конечности, доставить в медицинское учреждение в положении лежа.
Диагностика
Для подтверждения диагноза после первичного осмотра и выяснения обстоятельств получения перелома, доктор рекомендует выполнить рентгенологическое исследование в двух проекциях. В некоторых случаях обследование дополняют компьютерной томографией.
Для справки! Заключение ставит врач-травматолог. При подозрении на повреждение сосудов, нервов понадобится консультация сосудистого хирурга, невролога.
Терапия
При выборе тактики стационарного лечения (консервативного или оперативного) обращают внимание на уровень, характер травмы и последствия.
При переломе большой берцовой кости без смещения целостность и анатомическая локализация костных фрагментов не изменяется. Изначально врач выполняет местную анестезию, фиксирует поврежденную конечность целиком посредством гипсовой повязки.
Сколько ходить в гипсе при переломе берцовой кости? В среднем период ношения лангета варьируется от 2 до 3 месяцев, после чего еще 4-5 недель длится процесс реабилитации.
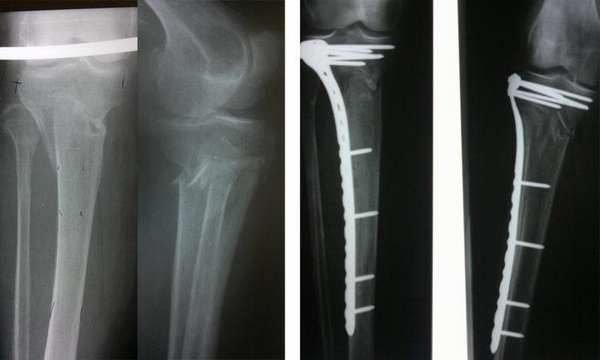
При данном виде травмирования терапевтическая тактика усложняется. Поврежденную конечность обезболивают, накладывают скелетное вытяжение. Ногу удерживают в заданном положении до момента образования первичной костной мозоли.
В процессе лечения доктор посредством рентгеновских снимков контролирует процесс формирования соединительной ткани. При благоприятном течении скелетное вытяжение отменяют через 4 недели, далее подвижность голеностопа фиксируют гипсовым лангетом на срок 2-4 месяца.
После снятия гипса делают контрольный рентгеновский снимок, назначают реабилитационные мероприятия.
Перелом заднего края большеберцовой кости, фрагментарные, открытые травмы требуют оперативного вмешательства. Обычно операцию проводят после недельного пребывания пострадавшего в стационаре, когда его состояние будет стабилизировано. На предоперационном этапе пациент находится на скелетном вытяжении.
Для справки! Перед операцией врачи выполняют всестороннее обследования с целью определения противопоказаний к хирургическому вмешательству.
С учетом характера и уровня перелома берцовой кости используют различные металлоконструкции: стержни, пластины, шурупы, аппарат Илизарова.
Процедура требует от пациента горизонтального положения тела, и проходит в несколько этапов:
- Операционное поле (всю нижнюю конечность) обрабатывают антисептиком.
- По передней поверхности коленного сустава делают разрез кожных покровов.
- Пальпаторно определяют место введения стержня – полость костномозгового канала.
После установки проводят блокировку стержня. В зону конечного сустава монтируют дренаж, послойно ушивают рану, накладывают швы, далее асептические повязки. Завершают операцию эластичным бинтованием.
Удаление стержня целесообразно проводить, когда рентгенологическое фото демонстрирует полное сращение кости (в среднем это год-два после операции).
Перед операцией пациент пребывает на скелетном вытяжении до начала образования первичной костной мозоли. Под общей анестезией место постановки пластины очищают от кровяных сгустков, костных отломков, мягких тканей.

Далее устанавливают пластины биосовместимые с тканью (чаще титановые), фиксируют шурупами. Для контроля проводят рентген, прослойное сшивание раневой полости, накладывают гипсовой лангет.
Для вывода скопившейся крови, вдоль пластины укладывают дренаж.
Пострадавший 3-5 суток находится в лежачем положении, нога на возвышении. На 12-14 сутки снимают швы, после чего доктор разрешает передвигаться с помощью костылей. На 5 недели назначают разработку конечностей.
Для остеосинтеза берцовой кости используют шурупы, как самостоятельный метод фиксации или крепления пластин к костным структурам. Существует несколько вариаций шурупов: спонгиозные, кортикальные, стягивающие. Демонтируют фиксаторы после полного сращения кости.
Компрессионно-дистракционный аппарат пользуется особой популярностью для скрепления фрагментов костной ткани. Приспособление состоит из металлических колец, к которым крепятся спицы из нержавеющей стали, проходящие через костную ткань.
Механические стержни соединяют кольца, что позволяет изменять положение сегментов в процессе лечения.
Для справки! Недостатком методики называют наличие массивной металлоконструкции.
Вне зависимости от типа перелома пациенту проводят фармакотерапию. В лечебной тактике преимущественно используют препараты разной направленности: 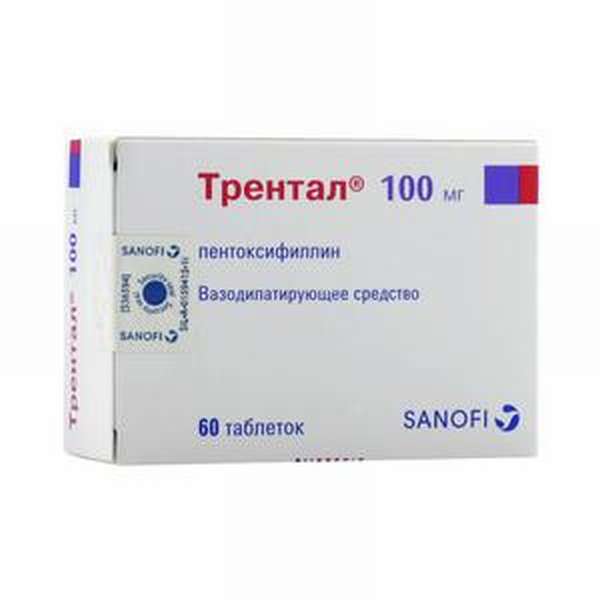
Подробнее о всех препаратах с кальцием.
Они обеспечивают нормальную роботу органов и систем, поддерживают естественные процессы роста, обмена веществ, повышают устойчивость к агрессии болезнетворных микроорганизмов.
Возможные осложнения
При грамотном проведении лечебно-реабилитационных мероприятий, правильной тактике лечения и реабилитации исход травмы чаще благоприятный.
Однако существует вероятность осложненного течения:
- нарушения целостности нервных пучков, сосудов, мышц, сухожилий, связок,
- развития ложного сустава,
- инфицирования раны,
- появления деформирующего артроза, отсекающего остеохондроза,
- инвалидности, ампутации части нижней конечности.
Пострадавший подвергается риску развития хронических болей в голени.
Реабилитация и сколько длится восстановление функции ноги
Как разрабатывать ногу после перелома берцовой кости? Мероприятия для компенсации нарушенных или полностью утраченных функций систем опорно-двигательного аппарата рекомендованы сразу после постановки гипсовой повязки. Пациент должен аккуратно шевелить пальцами, поворачивать стопу.
Тактика реабилитации подразумевает комплекс физиотерапевтических процедур:
- лечебной физической культуры,
- магнитотерапии,
- электрофореза,
- лазеротерапии.
Когда пострадавшему разрешено принимать горизонтальное положение, назначают дозированную ходьбу с использованием костылей.
Расстояние последовательно увеличивают, при этом на травмированную ногу дают щадящую нагрузку. Когда снимут гипс, пациенту разрешены занятия в бассейне, расширенные упражнения ЛФК, массаж.
Совет! Во время реабилитации после перелома большой берцовой кости важно скорректировать дневной рацион. Питание должно быть сбалансированным с акцентом на продукты с высоким содержанием кальция, витамин, клетчатки (молочную и мясную продукцию, овощи, фрукты).
Период сращения берцовой кости будет зависеть от особенностей организма, степени тяжести травмы. Восстановление функциональной активности нижней конечности займет 4-5 месяцев, дольше при открытых и фрагментарных травмах, при условии раннего возобновления двигательной активности, проведении полноценных реабилитационных мероприятий.
Заключение
Повреждения берцовой кости требуют своевременного и адекватного лечения. Обязательно при любых видах травмы обращаться за врачебной помощью, что позволит провести грамотный диагностический поиск, выбрать оптимальную терапевтическую тактику, минимизировать риск неправильного срастания костей, развития осложнений.
Читайте также:


