Эндоскопические операции на сухожилиях
Тендинит ахиллова сухожилия. Ахиллобурсит. Болезнь Хаглунда
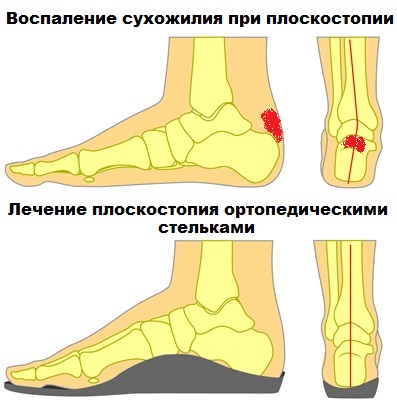
Пациенты описывают подобные явления на неудобную обувь, но это верно лишь отчасти. Причина возникновения болезни более сложна и связана с изменением анатомии стопы, например, при плоскостопии, а также значительными перегрузками голеностопа и стопы при занятиях спортом.
Список заболеваний, поражающих ахиллово сухожилие достаточно обширный. Это тендинит и тендиноз ахиллова сухожилия, позадипяточный бурсит и болезнь Хаглунда, ахиллобурсит и многие другие.
Заболевания ахиллова сухожилия не так безобидны, как может показаться. Исходом длительного течения некоторых из них может стать даже разрыв ахиллова сухожилия.
В этой статье мы остановимся на наиболее частых заболеваниях ахиллова сухожилия, расскажем о том, что такое ахиллово сухожилие и зачем оно нужно, какие варианты лечения доступны для пациентов с проблемами в области ахилла и заднего отдела стопы на современном этапе развития медицины.
Стопа и голеностопный сустав человека имеют очень сложное строение. Вместе они функционируют как одно целое, обеспечивая стабильную опору тела человека при ходьбе и беге.
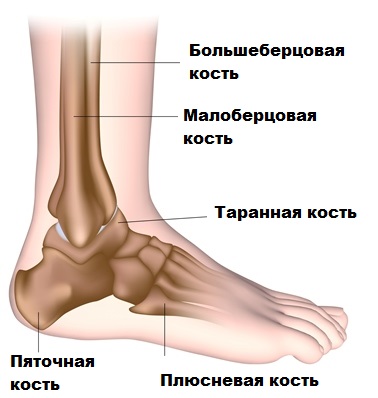
Движения в голеностопном суставе и стопе обеспечивают многие мышцы и сухожилия, но основная роль принадлежит ахиллесову сухожилию.
Ахиллесово сухожилие самое крупное в организме человека. Сухожилие соединяет камбаловидную и икроножную мышцу с пяточной костью.
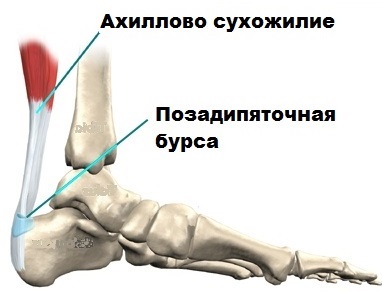
Ахиллово сухожилие передает усилие при сокращении этих мышц на пяточную кость, благодаря чему человек, например, может встать на носочки. Без ахиллова сухожилия человек вряд ли смог бы прыгать, заниматься спортом и вообще нормально передвигаться.
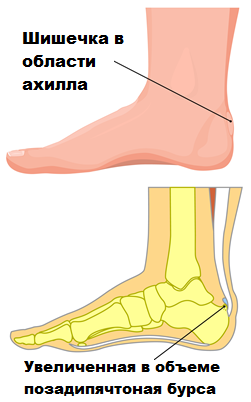
В области ахиллова сухожилия расположены несколько слизистых сумок или бурс. Слизистые сумки заполнены жидкостью и предназначены для снижения трения ахиллова сухожилия с близлежащими тканями при движениях. Иногда слизистые сумки воспаляются и увеличиваются в размерах. Воспаление слизистой сумки в медицине называется бурситом.
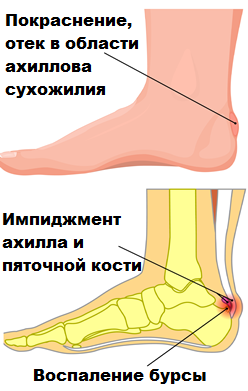
На 4-5 см выше места прикрепления ахилла к пяточной кости имеется участок сухожилия наиболее часто подверженный различным патологически изменениям. На этом участке сухожилия кровоснабжение более бедное, чем в других областях ахилла. Ввиду этого воспаление сухожилия, или как его называют в медицине тендинит, развивается в этой зоне чаще, а заживление после травм протекает медленнее.
Воспаление ахиллесова сухожилия обычно возникает у нетренированных людей среднего возраста (30-50 лет) после длительной непривычной нагрузки.
Примером может стать мужчина, ведущий преимущественно сидячий образ жизни, который решил в выходные без разминки совершить длительный переход или пробежку.
Тендиниты и перитендиниты ахиллова сухожилия могут быть и у профессиональных спортсменов на фоне перетренированности или неправильной техники бега.

Также причиной тендинита ахиллова сухожилия нередко становится длительное ношение обуви с жестким задником.
Тендинит в месте прикрепления Ахилла к пяточной кости обычно связан с тем, что костные разрастания в области пяточной кости соударяются с ахилловым сухожилием при движениях и вызывают воспаление слизистой сумки (бурсит).
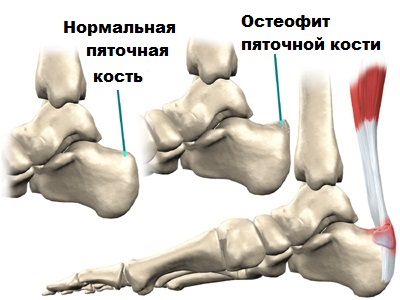
Впервые это болезненное состояние описал Хаглунд, поэтому оно и называется деформация или болезнь Хаглунда, а воспаление сумки — позадипяточнй бурсит. Анатомическая деформация пяточной кости в месте прикрепления ахиллова сухожилия, которую описал Хаглунд, и являющаяся причиной воспаления, обычно врожденная.
Обычно больные жалуются на боль и отек в области ахиллова сухожилия. Заболевание может развиваться постепенно или наоборот быстро, например, после изменения режима спортивных нагрузок. Сухожилие при осмотре выглядит утолщенным, кожа над ним может быть покрасневшей. Пациенты отмечают ограничение движений в голеностопном суставе и стопе. Нередко они жалуются на хромату и то, что им тяжело ходить по лестницам.
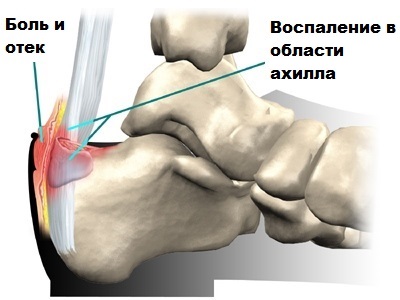
При болезни Хаглунда можно пропальпировать костный выступ пяточной кости, а также воспаленную позадипяточную бурсу.
Лечением заболеваний и травм ахиллова сухожилия занимается врач травматолог-ортопед. Врач при осмотре скрупулёзно выясняет историю заболевания, проводит клинические тесты для того, чтобы оценить функцию стопы и голеностопа, а также выявить проблемные участки сухожилия.
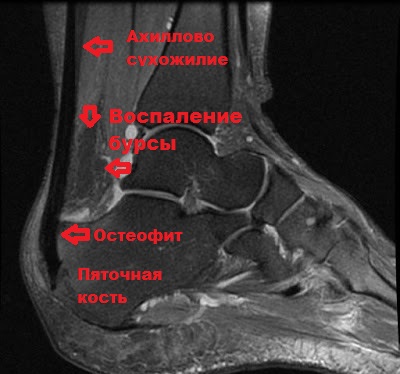
При рентгенографии хорошо определяются участки кальцификации ахиллесова сухожилия, а также деформация пяточной кости по типу шпоры при болезни Хаглунда. На магнитно-резонансной томографии (МРТ) хорошо визуализируются участки дегенерации и воспаления ахиллесова сухожилия.
Лечение без операции или консервативная терапия включает в себя ношение обуви с мягким высоким задником, уменьшение нагрузок на стопу и голеностоп, проведение курса физиотерапии, а также применение противовоспалительных препаратов.
Иногда помогают инъекции кортикостероидов, хотя это может быть рискованно с точки зрения формирования в будущем разрыва ахиллова сухожилия.
Эффективно может быть применение индивидуальных ортопедических стелек, особенно при сопутствующем плоскостопии.
К сожалению, боли в области ахиллова сухожилия могут быть достаточно упорными, в связи с чем, консервативное лечение не достигает эффекта.
В случае неэффективности консервативной терапии показано хирургическое лечение.
Существуют две отличные друг от друга хирургические методики лечения заболеваний ахиллова сухожилия: открытые и эндоскопические.
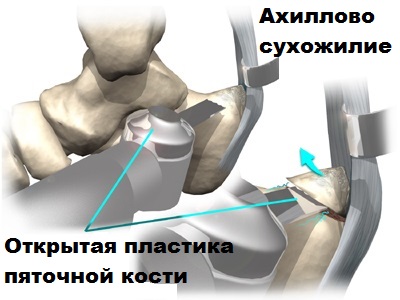
Открытые операции в данной области применяются все реже, они часто осложняются, поэтому останавливаться на них мы здесь не будем.
Эндоскопические вмешательства более предпочтительны в связи с менее выраженным болевым синдромом, коротким восстановительным периодом после операции, хорошим косметическим результатом, возможностью быстрого возвращения к спорту.
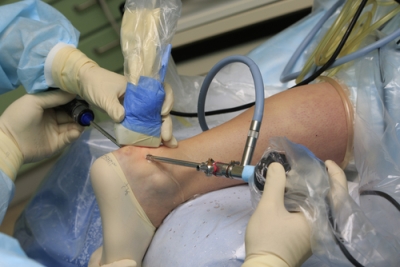
Операция выполняется под контролем артроскопа через пару проколов кожи в области ахилла. Изображение от артросокопа через видеокамеру передается на монитор, на которой хирург может увидеть воспаленную сумку и костные разрастания (остеофиты) пяточной кости. Удаление остеофитов и воспаленных тканей в области сухожилия проводится специальным прибором шейвером.
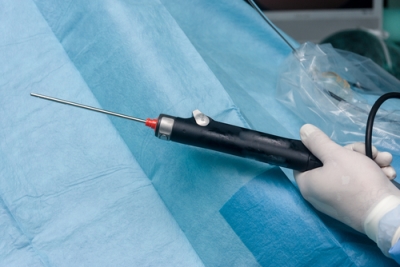
Для более деликатного выделения и устранения патологически измененных тканей в области ахиллесова сухожилия также может использоваться холодная плазма. После операции пациенту можно сразу ходить практически с полной нагрузкой. Через несколько дней пациент начинает выполнять упражнения на восстановление движений в стопе. Швы удаляют через две недели.
Курс физиотерапии ускоряет реабилитацию.
По нашему мнению, артроскопическая операция является достойной малоинвазивной альтернативой открытой операцией. В связи с крайне маленькими разрезами кожи при артроскопии по сравнению с открытыми операциями, удается избежать нарушений заживления ран, формирования уродливых рубцов, повреждения нервов.
Эксклюзивное медицинское оборудование. Применение новейших малоинвазивных хирургических технологий. Профессиональные и опытные врачи и медсестры. Комфортные палаты стационара. У нас есть все необходимое, для того чтобы успешно помогать пациентам с болезнями и травмами стопы и ахиллова сухожилия. Принцип нашей работы индивидуальный подход к каждому пациенту. Приходите обследоваться и лечиться к нам!
- Изучение истории заболевания и жалоб пациента
- Клинический осмотр
- Выявление симптомов заболевания
- Изучение и интерпретация результатов МРТ, КТ и рентгенограм, а также анализов крови
- Установление диагноза
- Назначение лечения
Повторная консультация врача травматолога — ортопеда, к.м.н. — бесплатно
- Анализ результатов исследований, назначенных во время первичной консультации
- Постановка диагноза
- Назначение лечения
Введение раствора глюкокортикоида в область ахиллова сухожилия (без стоимости препарата) — 1000 рублей
- Местная анестезия
- Локальная инъекционная терапия
Эндоскопическая операция при тендините ахиллова сухожилия и болезни Хаглунда — 34000 рублей
- Пребывание в клинике
- Анестезия
- Эндоскопическая операция при заболеваниях ахиллова сухожилия
- Расходные материалы для операции
* Анализы для госпитализации в стоимость не входят
Изготовление индивидуальных ортопедических стелек — 4900 рублей
- Клинический осмотр и плантоскопия
- Изготовление индивидуальных ортопедических стелек
- Расходные материалы
- Рекомендации по профилактике заболеваний стоп
Прием врача травматолога — ортопеда, к.м.н. после операции — бесплатно
- Клинический осмотр после операции
- Просмотр и интерпретация результатов рентгенограмм, МРТ, КТ после операции
- Рекомендации по дальнейшему восстановлению и реабилитации
- Перевязки или снятие послеоперационных швов
Оперативные вмешательства на сухожилиях относятся к сложному разделу хирургии и связаны с анатомическими особенностями строения сухожилий (волокнистое строение, обильное кровоснабжение, наличие синовиальных влагалищ). Основные операции на сухожилиях направлены на восстановление целостности поврежденных сухожилий путем наложения швов (тенорафия) или пластического замещения дефектов.
Повреждения сухожилий делятся на следующие группы:
I. Закрытые повреждения:
а) подкожные разрывы;
б) вывихи сухожилия (встречаются крайне редко и в большинстве случаев в области наружной лодыжки – вывих сухожилия малоберцовой мышцы).
II. Открытые повреждения:
в) огнестрельные повреждения.
При хирургическом лечении повреждения сухожилий сгибателей и разгибателей пальцев имеются особенности, обусловленные тем, что сухожилия разгибателей лежат сравнительно поверхностно, на значительном протяжении не имеют сухожильных влагалищ и концы их при пересечении далеко не расходятся и это создает благоприятные условия для наложения первичного шва с хорошими функциональными результатами. Гораздо сложнее обеспечить восстановление функции пальцев при повреждениях сухожилий сгибателей, особенно в пределах синовиальных влагалищ.
В зависимости от сроков наложения сухожильные швы подразделяют на следующие виды:
1) первичный шов – накладывается в первые 24 часа после повреждения при выполнении ранней первичной хирургической обработки;
2) вторичный ранний – накладывается через 2-3 недели после повреждения, когда рана заживает первичным натяжением;
3) вторичный поздний – накладывается через 2-3 и более месяцев с момента травмы.
Первичный шов сухожилий, сгибателей может проводиться только в условиях стационара квалифицированным хирургом. Если этих условий нет, то целесообразнее ограничиться обработкой кожной раны, а шов сухожилий и нервов произвести через 2-3 недели в плановом порядке. Шов сухожилий разгибателей дает удовлетворительные функциональные результаты в 50-60 % случаев, а при сшивании сухожилий сгибателей – всего 20-30 %.
К.Ю. Джанелидзе (1936) сформулировал следующие требования для шва сухожилий, остающиеся неизменными до сих пор:
1) шов должен быть простым по технике выполнения;
2) шов не должен нарушать кровоснабжения сухожилия, для чего в шов необходимо захватывать минимальное количество сухожильных пучков, шов не должен разволокнять сухожилие;
3) шов должен обеспечивать гладкую, скользящую поверхность сухожилия;
4) шов должен быть прочным;
5) над сухожилием должно быть, по возможности, восстановлено фасциальное или синовиальное влагалище.
К настоящему времени предложено несколько десятков способов сшивания сухожилий. Многие из них не отвечают предъявленным требованиям.
Сшивание сухожилий производится шелком, капроном, нейлоном, а также танталовой проволокой диаметром 0,1 мм.
Иммобилизация конечности, пальцев на 2-3 недели является необходимым условием для прочного сращения с минимальным образованием рубцовой ткани. В последующем обязательно функциональное лечение.
Для улучшения функции мышц, при посттравматическом укорочении сухожилий выполняют операцию тенотомию – рассечение сухожилий, для их последующего удлинения. С этой целью применяют Z-образное рассечение сухожилий (по Байеру) или порционную тенотомию (по Вульпиусу).
Для замещения крупных дефектов сухожилий используют ауто-, алло- и иногда ксенопластику.
В заключение необходимо подчеркнуть, что операции на сосудах, нервах и сухожилиях относятся к специализированным операциям, требующим от хирурга высокой квалификации и знания ряда биологических законов.
Лекция 3
Тема: ОПЕРАЦИИ НА КОСТЯХ И СУСТАВАХ. АМПУТАЦИИ КОНЕЧНОСТЕЙ
Операции на костях
Операции на костях и суставах занимают одно из ведущих мест в травматологии и ортопедии. При выполнении оперативных вмешательств на костях и суставах необходимо придерживаться следующих принципов:
- выбор рационального доступа (вне прохождения сосудисто-нервных пучков, по межмышечным перегородкам);
- рациональное решение оперативного приема (экономное, бережное отношение к кости, надкостнице, суставным поверхностям, зонам роста костей и окружающим тканям);
- учет возрастных особенностей строения костей, суставов.
Наиболее распространенной операцией на костях является остеосинтез – соединение костных отломков при переломах. Показаниями для хирургического лечения перелома являются – открытые переломы, закрытые переломы с интерпозицией костных отломков, ложные суставы. Выделяют следующие виды остеосинтеза:
1. Экстрамедуллярный (накостный) – фиксацию отломков производят с помощью проволочных лигатур (костный бандаж), шурупов, металлических пластинок.
2. Интрамедуллярный (внутрикостный) – фиксацию отломков осуществляют путем введения в костномозговой канал металлических, полимерных или металлополимерных конструкций (спиц, гвоздей, штифтов). После сращения кости эти конструкции удаляются.
В зависимости от способа введения штифта различают:
- антеградный интрамедуллярный остеосинтез (штиф вводят со стороны проксимального отломка по направлению к линии перелома);
- ретроградный интрамедуллярный остеосинтез (штифт вводят в проксимальный отломок со стороны перелома, сопоставляют отломки и забивают штифт в обратном направлении).
Ряд хирургов для фиксации костных отломков вместо металлических конструкций используют костные трансплантаты. Различают экстра-, интра- и экстра-интрамедуллярную костный остеосинтез. Преимущества остеосинтеза с помощью костных трансплантатов – отсутствие необходимости в повторной операции для удаления фиксаторов и ускорение регенерации кости в области перелома. Однако недостаточная прочность трансплантатов вынуждает после операции осуществлять дополнительные способы иммобилизации конечности (гипсовая повязка).
3. Компрессионно-дистракционный – фиксация отломков осуществляется с помощью специальных аппаратов (Илизарова, Волкова-Оганесяна, Гудашаури, Калнберза). Принцип компрессионно-дистанционного остеосинтеза заключается в том, что с помощью спиц, проведенных через кость и закрепленных в кольцах или дугах аппарата, костные отломки можно приближать и разводить. Компрессия (сдавление) костных отломков ускоряет регенерацию кости и способствуют быстрому образованию костной мозоли. Дистракция (растяжение) костных отломков позволяет при необходимости удлинить конечность.
Кроме этого, применение компрессионно-дистракционных аппаратов дает возможность сразу после операции активно пользоваться конечностью, что является профилактикой развития атрофии мышц, контрактур в суставах, пролежней, т.е. тех осложнений, которые наблюдаются при наложении гипсовых повязок.
- аутопластика (использование тканей самого больного);
- аллопластика (использование костей, взятых у трупа, с предварительной консервацией);
- ксенопластика (применение костей животных);
- протезирование (применение полимерных материалов).
Резекция кости. При патологических процессах (опухоли, остеомиелит, деформация) выполняют резекцию кости – ее частичное иссечение. Различают следующие виды резекции кости:
1. По объему резекции – частичная (краевая), когда длина кости не изменяется.
- полная (сегментарная), когда происходит уменьшение длины кости.
- расширенная, вместе с костью удаляют окружающие мягкие ткани.
2. По технике – чрезнадкостничная (участок кости удаляют вместе с надкостницей).
- поднадкостничная ( при резекции кости надкостница сохраняется).
В зависимости от показаний и задач операции, резекция кости может быть окончательной (при удалении патологического очага) и временной (при выполнении оперативного доступа).
Остеотомия. Остеотомия (рассечение кости) – ортопедическая операция, которая применяется для исправления деформаций и удлинения конечностей. Иногда остеотомии выполняют с целью укорочения конечности или для получения трансплантата. Выделяют следующие основные виды остеотомий:
1. По показаниям –
а) коррегирующие – направлены на исправление врожденных или приобретенных деформаций конечностей.
б) удлиняющие – направлены на увеличение длины конечности.
2. По технике выполнения –
а) закрытую – производят через небольшой разрез мягких тканей, достаточных для введения остеотома.
б) открытую – производят после широкого обнажения кости. Открыта остеотомия позволяет визуально контролировать ход операции, однако она более травматична.
3. По месту выполнения: диафизарная, метафизарная, эпифизарная, подтвердительная, надмыщелковая.
4. По форме рассечения кости: косая, поперечная, лестничная, сфероидная, углообразная.
При выполнении остеотомии нужно учитывать два непременных условия:
- площадь соприкосновения поверхностей фрагментов кости должна быть максимальной, что важно для регенерации кости,
- должна быть обеспечена хорошая фиксация костных фрагментов в необходимом положении.
В настоящее время после выполнения остеотомий для удлинения конечности или исправления ее деформации фиксацию костных фрагментов производят с помощью компрессионно-дистракционных аппаратов.
Операции на суставах
Операции на суставах необходимо выполнять с учетом их анатомо-физиологических особенностей, легкой ранимостью и восприимчивостью к инфекции, а также с использованием оперативных доступов, щадящих околосуставные образования и связочный аппарат. На суставах выполняют следующие операции: пункцию, артротомию, артролиз, артрориз, артродез, артропластику, резекцию, пластику или замещение удаленных суставов.
Артротомия – вскрытие полости сустава. Выполняется с целью дренирования полости сустава при гнойно-воспалительных заболеваниях или с целью оперативного доступа для выполнения какой-либо операции на суставе.
Артролиз – операция направленная на иссечение фиброзных спаек в полости сустава. Показанием к операции является контрактура сустава. Операцию производят при сохраненных суставных поверхностях пораженных костей. Этапы операции: артротомия, рассечение спаек, установление суставных концов костей в правильном положении, помещение между ними лоскута жировой ткани, для предупреждения образования новых сращений. После операции наступает частичное восстановление подвижности сустава, однако возможны рецидивы.
Артропластика – операция, направленная на восстановление подвижности сустава, либо создание условий, препятствующих образованию анкилоза после резекции сустава. Артропластика на суставах руки более эффективна (они статистически менее нагружены), чем на суставах ноги. С появлением искусственных суставов интерес к классической артропластике значительно снизился. Однако в молодом возрасте эта операция иногда является операцией выбора. Этапы артропластики:
2. Разъединение суставных поверхностей по суставной щели, моделирование или создание формы костных концов близкой к нормальной конфигурации сустава.
3. Укрытие суставных поверхностей пластинкой широкой фасции бедра.
4. Иммобилизация конечности.
5. Разработка сустава.
Артродез – оперативное вмешательство, направленное на искусственное создание анкилоза (неподвижности сустава) в удобном для конечности положении. Показаниями для этой операции являются патологическая подвижность или разболтанность в суставе. Выделяют несколько способов артродеза:
1. Внутрисуставной – операция выполняется со вскрытием полости сустава и заключается в резекции суставных поверхностей или нанесении на них шероховатостей, соединение их с помощью шурупов, гвоздей с последующей иммобилизацией конечности в функционально выгодном положении.
2. Внесуставной – неподвижность в суставе создается без его вскрытия путем параартикулярного введения костного трансплантата или экстракапсулярной фиксации суставных поверхностей с помощью металлических пластинок.
3. Комбинированный – сочетание внутри- и внесуставного.
В настоящее время часто применяют компрессионный артродез, когда суставные поверхности фиксируются с помощью компрессионных аппаратов.
При ранениях, гнойных поражениях, туберкулезе, злокачественных новообразованиях суставов выполняется операция резекция сустава. В зависимости от объема удаления суставных поверхностей резекция сустава может быть:
- экономной, когда удаляются только хрящевые поверхности эпифизов;
- полной, когда удаляются суставные концы костей вместе с хрящами и синовиальной оболочкой.
В зависимости от техники выполнения выделяют:
- внутрисуставную или интракапсулярную резекцию, при которой вскрывается полость сустава;
- внесуставную или экстракапсулярную, когда полностью удаляют единым блоком эпиметафизы обеих костей вместе с капсулой без вскрытия полости сустава.
После выполнения резекции сустава развивается анкилоз. Однако, резекция сустава может быть и первым этапом операции эндопротезирования – пластики сустава. В настоящее время широкое распространение получили металлополимерные протезы различных суставов. Алло- и ксенотрансплантаты суставов используются редко.
Ампутация конечности
Ампутация конечности – это удаление ее периферической части на протяжении кости. Наряду с этим, периферический отдел конечности можно удалить, пересекая мягкие ткани на уровне суставной щели. Такая операция называется экзартикуляцией.
В мирное время 47 % ампутаций проводятся по поводу осложнений сосудистых заболеваний конечностей и 43 % – в связи с травмой. Показания для выполнения этой операции делятся на две группы:
– абсолютные (или первичные) показания, когда периферическая часть конечности нежизнеспособна, но протекающие в ней процессы нe угрожают жизни пострадавшего;
– относительные (или вторичные) показания, когда периферическая часть конечности жизнеспособна, но протекающие в пей процессы угрожают жизни пострадавшего.
Абсолютные (первичные):
1) некроз дистального отдела конечности, гангрена, вызванная окклюзией питающих сосудов, ожоги и обморожения IV ст.;
2) отрыв дистального отдела конечности при невозможности его реплантации. Следует учесть, что для реплантации конечности после полного ее отрыва, необходим ряд условий, включающих сохранение жизнеспособности тканей, особенно магистральных сосудов, квалификацию хирурга, возможность последующего наблюдения и т. д.;
3) повреждения тканей конечности, при которых на одном уровне наблюдаются сочетание трех компонентов:
а) раздробление кости или костей;
б) полный разрыв всех сосудисто-нервных пучков;
в) разрушение более 2/3 объема мышц.
Относительные (вторичные) показания:
1) анаэробная инфекция (газовая гангрена);
2) острое гнойное воспаление (например, гонит) с угрозой развития сепсиса;
3) хронический неепецифический (например, хронический остеомиелит) или специфический (туберкулез костей и суставов) воспалительный процесс, длительное время не излечивающийся и угрожающий амилоидным перерождением внутренних органов (печени, почек);
4) злокачественные опухоли тканей конечностей;
5) уродства конечностей и приобретенные деформации, не поддающиеся коррекции.
Операции на сухожилиях нижних конечностей – группа вмешательств, предусматривающих восстановление функции конечности путем воздействия на сухожилие (сшивания, удлинения, укорочения, высвобождения из рубцовых тканей и пр.). За исключение сшивания при свежем травматическом повреждении выполняются в плановом порядке. Для предотвращения образования спаек при проведении операций используются тонкие прочные нити, малотравматичные иглы и специальные швы. В послеоперационном периоде проводится иммобилизация конечности в положении, обеспечивающем наименьшее натяжение сухожилия. Назначаются реабилитационные мероприятия.
Стоимость операций на сухожилиях нижних конечностей в Москве
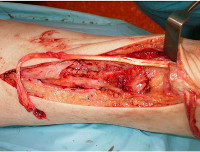
Операции на сухожилиях нижних конечностей – группа вмешательств, предусматривающих восстановление функции конечности путем воздействия на сухожилие (сшивания, удлинения, укорочения, высвобождения из рубцовых тканей и пр.). За исключение сшивания при свежем травматическом повреждении выполняются в плановом порядке. Для предотвращения образования спаек при проведении операций используются тонкие прочные нити, малотравматичные иглы и специальные швы. В послеоперационном периоде проводится иммобилизация конечности в положении, обеспечивающем наименьшее натяжение сухожилия. Назначаются реабилитационные мероприятия.
Показания и противопоказания
Показанием к операции является свежее или застарелое, открытое или закрытое повреждение сухожилия, препятствующие скольжению рубцовые спайки, некоторые разновидности врожденной и приобретенной патологии нижних конечностей. Общие противопоказания к вмешательству включают тяжелые соматические болезни, нарушения свертывающей системы крови, острые инфекционные заболевания, локальные очаги инфекции в зоне операции. При выборе вида вмешательства учитывают характер повреждения и период времени, прошедший с момента травмы.
Виды и принципы операций
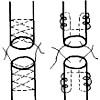
К группе хирургических вмешательств на сухожилиях, осуществляемых в травматологии, относят наложение швов, тенотомию (рассечение), пластическое закрытие дефектов, укорочение, удлинение, тенодез (ограничение подвижности парализованного сегмента конечности путем перемещения сухожилия и превращения его в пассивную связку). Оперативное лечение осуществляется с учетом следующих принципов:
- Первичное сшивание при открытых повреждениях сухожилий должно быть выполнено в самые ранние сроки (оптимально – в течение первых 6 часов с момента травмы). Обильное загрязнение раны и признаки воспаления являются противопоказанием для проведения операции.
- Вторичные швы накладывают только после полного заживления раны. В таких случаях концы поврежденного сухожилия сокращаются и впаиваются в рубцовую ткань, поэтому для замещения дефекта применяют различные методики удлинения, используют аутотрансплантаты, сформированные из фасции или неповрежденного сухожилия.
- При сшивании травматологи завязывают как можно меньше швов, которые в последующем могут стать причиной спаек и мешать скольжению сухожилия. Относительно более грубое зашивание допускается только при наложении швов на ахилл, но и в этом случае необходимо проявлять бережное отношение к поврежденному сухожилию.
- При наложении швов избегают использования кетгута, поскольку этот шовный материал провоцирует развитие препятствующей движению фиброзной ткани. Сухожильные швы накладывают тонкими круглыми малотравматичными иглами.
Методика проведения
Оперативные вмешательства производят под наркозом, местным, проводниковым или спинномозговым обезболиванием. Разрез обычно выполняют в проекции сухожилия, подлежащие ткани рассекают и тупо раздвигают. Сухожилие представляет собой плотный тяж, состоящий из множества продольно расположенных волокон, поэтому его сшивают специальными швами, исключающими прорезывание нитей по ходу этих волокон. По возможности также сшивают сухожильное влагалище. На кожу накладывают швы, рану дренируют. В послеоперационном периоде обязательно проводят иммобилизацию гипсовой или пластиковой лонгетой в специальном положении, обеспечивающем покой и минимальное натяжение сухожилия.
Читайте также:


