Фиброматоз печени что это такое


Фиброз печени – это заболевание, при котором нормальная паренхиматозная ткань печени заменяется соединительной тканью, в результате чего печень теряет свои функции.
Болезнь длительное время развивается бессимптомно. Это затрудняет диагностику и лечение.
Рассмотрим более подробно, что такое фиброз и как с ним справиться?
Предрасполагающие факторы
Причины возникновения фиброза печени:
- самая основная – алкоголизм, в результате повышенной нагрузки печень работает на износ;
- неправильное питание (чрезмерное употребление жирной и жареной пищи, фаст-фуда и пр.);
- длительное лечение сильнодействующими медицинскими препаратами;
- отравление химикатами;
- вирусный гепатит (особенно С);
- тяжелые системные заболевания (сахарный диабет, гипертиореоз, желчекаменная болезнь);
- снижение иммунитета.
Отдельно различают такое заболевание как врожденный фиброз печени. Это тяжелый, генетически обусловленный процесс, в результате которого страдает не только печеночная ткань, но и сосуды, и желчные протоки. Формируются аномалии в печени еще во время внутриутробного развития.
Общая информация о заболевании

Предшествует фиброзу хроническое воспаление органа.
Чтобы отграничить патогенный очаг, печень начинает вырабатывать соединительную фиброзную ткань. Она плотнее, чем паренхима печени, потому на органе формируются рубцы.
Соединительная ткань содержит в себе большое количество коллагена и межклеточного вещества. Фиброзная ткань нарушает способность печени выполнять свои функции, из-за чего страдает весь организм.
Различают три типа фиброза в зависимости от происхождения:
- первичный нецирротический – возникает на фоне хронических заболеваний сердца, эхинококкоза и бруцеллеза. Проявляется процесс нарушением проходимости печеночных сосудов, в результате чего страдает питание органа;
- перипортальный – вызван заражением органа гельминтами (шистосомоз);
- наследственный фиброз (описан выше).
В зависимости от расположения очагов фиброза выделяют:
- венулярный – очаги в центре печени;
- перицеллюлярный – поражается оболочка гепатоцита (структурная единица печени);
- зональный – большие очаги фиброза, нарушается структура всего органа, он состоит сплошь из соединительнотканных тяжей;
- перидуктальный – поражена ткань возле желчных протоков;
- смешанный фиброз.
Как проявляется болезнь?
Для фиброза печени нет специфической симптоматики. Чаще всего заболевание диагностируют случайно, во время обследования соседних органов.
При заболевании возможны следующие проявления:

- тяжесть и ноющая боль в правом подреберье;
- снижение аппетита;
- расстройства пищеварения (тошнота, рвота);
- нарушения стула;
- слабость и сонливость;
- раздражительность;
- головные боли.
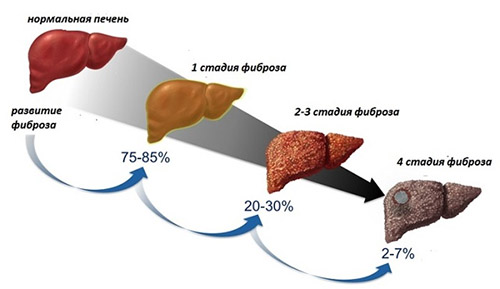
Все эти симптомы появляются после 2-3 стадии фиброза. Они могут быть проявлениями другого заболевания, потому диагностика фиброза печени существенно затруднена.
В запущенных случаях (3-4 стадия) присоединяется желтуха, асцит (скопление жидкости в брюшной полости), зуд кожных покровов, изменение цвета мочи и кала, нарушения сознания (печеночная энцефалопатия).
Диагностика фиброза
При появлении патологических симптомов пациент обращается в поликлинику. Лечением и диагностикой данного заболевания занимает гастроэнтеролог либо врач-терапевт.
Для того чтобы поставить диагноз, доктор проводит осмотр. На начальных стадиях он будет не информативен. Но если у пациента фиброз 3 или 4 степени, то при пальпации будет заметно увеличение печени в размерах, а также ее более плотная структура. Пациент может пожаловаться на болезненность при надавливании.
Дополнительно для диагностики используют:

- общий анализ крови – снижение гемоглобина, эритроцитов, повышенное СОЭ;
- общий анализ мочи – наличие в нем белка, цилиндров, билирубина;
- биохимический анализ крови – повышение активности всех печеночных показателей (АЛТ, АСТ, билирубин, ЩФ и пр.);
- УЗИ печени – во время обследования можно выявить увеличение органа в размерах и изменение его структуры: тяжи соединительной ткани, очаги фиброза, паразитарные кисты, расширение желчных протоков и сосудов печени;
- непрямая эластометрия – выполняется с помощью фиброскана, позволяет оценить структуру печени без нарушения целостности кожных покровов. Аппарат оценивает эластичность тканей: фиброзная ткань более плотная, чем нормальная паренхима печени;
- МРТ, КТ – определяется количество и качество фиброзных очагов.
Для оценки стадий фиброза используют следующую шкалу:

Образование фиброзной ткани
- 0 степень – фиброза нет;
- фиброз 1 степени – нарушена функциональность печени. Портальные тракты имеют звездчатую форму. Если заболевание обнаружено вовремя и начато лечение, прогноз благоприятный;
- фиброз 2 степени – количество фиброзных очагов увеличивается. Появляются единичные перегородки в печеночных долях. С помощью лекарственных препаратов возможно нормальное функционирование печени;
- фиброз 3 степени – печень пронизана тяжами из соединительной ткани, ее размеры увеличены, желчные протоки расширены. Прогноз неблагоприятный. Лекарственная терапия дает незначительное облегчение.
- 4 степени – заболевание переходит в цирроз, который не поддается лечению. Единственная возможность выжить с таким диагнозом – трансплантация печени.
Терапия заболевания
В терапии выделяют несколько направлений:
- воздействие на причину заболевания (противовирусная, антигельминтная терапия);
- устранение воспаления;
- торможение роста фиброзной ткани.
Для снижения воспаления используют:

- гормональные противовоспалительные средства – Преднизолон, Метилпреднизолон;
- гепатопротекторы – способствуют восстановлению печеночной ткани: Эссенциале, Карсил, Урсосан, Урсофальк, Гептрал, Гептор, Урсолив, Ливодекса (применяются в течение месяца);
- антиоксиданты – блокируют окислительные процессы в клетках печени: витамины Е, С, А;
- иммуносупрессоры – лекарства, подавляющие патологическую активность иммунной системы: Азатиоприн;
- цитостатики –средства, блокирующие быстрое деление фиброзных клеток: Метотрексат, Методжект.
Для подавления роста фиброзной ткани назначают:
- иммуномодуляторы – Виферон, Эргоферон (длительность приема 10-14 дней);
- вещества, улучшающие микроциркуляцию – Пентоксифиллин;
- антипролефиративные средства – снижают продукцию соединительных клеток: Альтевир.
Большое значение имеет коррекция образа жизни. Пациенту нужно полностью отказаться от алкоголя, а также ограничить использование гепатотоксичных препаратов (НПВС, стероиды и пр.). Обязательно нужно привести свой вес к нормальным цифрам и скорректировать питание. В рационе должно быть достаточно свежих овощей и фруктов, а также нежирного мяса и рыбы.
Профилактика и прогноз
Данное заболевание легче предотвратить, чем вылечить. Для этого нужно правильно питаться, не злоупотреблять алкоголем и лекарственными препаратами. Избегайте стрессов и переутомлений. Чаще бывайте на свежем воздухе.

Сколько живут люди при фиброзе печени? Если заболевание диагностировано на ранних стадиях, то вполне вероятно, что пациент доживет до старости. При поздней диагностике (3-4 стадия) продолжительность жизни – 5-12 лет.
Чтобы вовремя начать лечение заболевания, проходите профилактический осмотр у доктора хотя бы раз в год.

Общие сведения
Фиброз печени — это следствие хронических заболеваний печени. Процесс фиброгенеза в печени — это основной путь прогрессирования хронических заболеваний этого органа. Особенно это отмечается при неконтролируемом течении заболеваний и отсутствии лечения. Фиброз печени что это такое? Это диффузное или локальное увеличение соединительной ткани между печёночными балками и капиллярами печени. На ранних стадиях клинические проявления отсутствуют, а при гистологическом исследовании выявляют избыточное накопление соединительной ткани. В дальнейшем в ткани печени образуются узлы и сосудистые анастомозы.
Фиброзные изменения возникают при всех хронических заболеваниях печени, в том числе и при жировом стеатозе (жировая дистрофия печени), который имеют большинство людей. Правда, только у 50% пациентов с жировой болезнью могут развиваться осложнения в виде стеатогепатита и фиброза. Однако, этот процесс неизбежен при вирусных гепатитах и алкогольных поражениях печени. При тяжелых, неподдающихся лечению заболеваниях фиброз прогрессирует и переходит в цирроз. Учитывая рост заболеваемости вирусными гепатитами, лекарственными поражениями печени и жировой болезнью печени, проблема фиброза является актуальной.
Долгое время фиброз считался необратимым состоянием и что он неизбежно приводит к циррозу. На сегодняшний день доказана возможность регрессии его. Так, есть сведения об обратном развитии при аутоиммунных гепатитах на фоне лечения иммуносупрессорами, билиарном фиброзе, когда хирургическим путем проводится декомпрессия желчевыводящих путей, при стеатогепатите — в случае уменьшения веса. Обратимость фиброза отмечалась при воздержании от алкоголя в течение длительного времени и после проведения противовирусной терапии при вирусных гепатитах В и С. Во всех этих случаях проводилась длительная антифибротическая терапия.
Патогенез
Процессы фиброгенеза и фибролиза происходят у всех людей и существует равновесие между ними. При патологии печени образование коллагена преобладает над процессами его деградации. Основа фиброза — повышенное отложение коллагена, которое связано или с активизацией его синтеза или уменьшением распада. Главное значение в фиброзировании имеют клетки Ито (звездчатые клетки), которые вырабатывают профибротические и антифибротические вещества.
Вирусы, свободные радикалы кислорода или ацетальдегид (при алкогольной болезни) стимулируют клетки Ито, запускающие фиброгенез. Активированные клетки превращаются в миофибробласты, которые продуцируют коллаген. Особую роль в этом играют активные формы кислорода.
Патогенез фиброза при жировой болезни печени связывают с повышенным уровнем глюкозы в крови и инсулинорезистентностью. Так или иначе процессы повреждения гепатоцитов заканчиваются их гибелью (некрозом) и замещением соединительной тканью. Реакция сосудистого русла печени заключается в формировании портальной гипертензии. Таким образом, формирование фиброза — это реакция органа на повреждение, а стадия его отражает скорость прогрессирования заболеваний печени. Холестаз и параллельно развивающаяся портальная гипертензия, ускоряет прогрессирование фиброгенеза.
Классификация
Чтобы разобраться в классификации нужно напомнить строение печени. Печёночная долька является структурной единицей этого органа. Дольки друг от друга разграничены соединительной тканью — портальным трактом, в котором располагаются печеночные триады (артерия, вена и желчный проток).
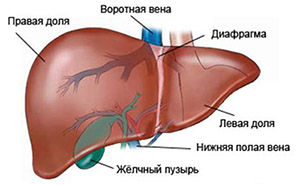
Портальные тракты — это соединительнотканный остов печени. Каждый портальный тракт проходит от ворот печени в глубь органа и связан с наружной капсулой.
Наличие фиброза определяют методом эластометрии. Степени фиброза оценивают по шкале METAVIR:
- Нулевая степень — отсутствуют изменения внутри долек.
- 1 степень (или F1) – слабо выраженный перипортальный фиброз без образования септ;
- 2 степень (F2) – умеренный с единичными порто-портальными септами (образующиеся септы соединяют соседние портальные тракты). Отмечается не выраженное утолщение портальных трактов.
- 3 степень (F3) – выраженный фиброз с порто-центральными септами (образующиеся септы соединяют портальные тракты и центральные вены). Отмечается выраженное утолщение портальных трактов, имеются широкие прослойки соединительной ткани, образующей тяжи (множественные септы).
- 4 степень (F4) — множественные септы и цирроз.
В начальной стадии (это перипортальная, F1) и умеренной (порто-портальная, F2) количество коллагенового матрикса увеличивается в 4-6 раз. Степени F2 и F3 означают значимый фиброз, а F4 — уже переход в цирроз.
На стадии стеатоза при жировой дистрофии печени уже возможно формирование фиброза I и II стадии, а при стеатогепатите — III стадия с преобладанием перивенулярного, перипортального или портальногофиброза.
В зависимости от локализации процесса могут быть различные формы фиброза:
- Перивенулярный и венулярный. При этой форме фибротический процесс происходит в стенках центральных вен печени. Данная форма встречается при алкогольном гепатите и хронической сердечной недостаточности.
- Септальный. Характерен для вирусного гепатита. На месте мостовидного некроза печени возникают фиброзные септы, которые соединяют портальные тракты между собой или портальные тракты с центральными венами — образуются порто-портальные и порто-центральные септы. При этом нарушается дольковое строение печени.
- Перидуктальный. При этой форме фиброзная ткань разрастается вокруг желчных канальцев. Это бывает при склерозирующем холангите.
- Перицеллюлярный. Фиброзная ткань разрастается вокруг гепатоцитов, что нарушает обмен между печеночными клетками и кровью в синусоидах. Данная форма бывает при вирусном и алкогольном гепатите.
- Портальный и перипортальный фиброз печени характерный признак вирусного, алкогольного и аутоиммунного гепатита. Перипортальный фиброз не изменяет дольчатое строение печени, поскольку фиброзные разрастания располагаются вокруг печеночных долек и дополнительные дольки не образуются. Фиброзная ткань содержит патологические желчные протоки. Отложение коллагена в пространствах Диссе вызывает пресинусоидальную гипертензию.
- Смешанный. Эта форма представлена всеми вышеописанными формами в разных соотношениях.
- Кардиальный фиброз печени развивается при хронической сердечной недостаточности и связан с застоем крови в большом круге кровообращения, в котором участвует печень. Жидкая часть крови пропотевает в ее ткань и сдавливает орган. Повышение механического давления в печеночных синусоидах и желчных канальцах вызывает холестаз, выраженность которого находится в зависимости от класса ХСН. Нарушение оттока желчи вызывает развитие необратимых изменений в структуре печени. Второй механизм развития изменений в паренхиме печени — гипоксии печеночной ткани. Кардиальный фиброз начинается с перивенулярного, распространяется вглубь долек и переходит на перипортальные зоны. В клинике проявляется расширением печеночных вен, увеличением печени, асцитом.
Причины
Фиброз является исходом следующих заболеваний и состояний:
- Воздействие вирусов с высокой вирусной нагрузкой и развитием вирусных гепатитов В и С.
- Употребление алкоголя с развитием алкогольного гепатита.
- Жировая инфильтрация печени (стеатоз печени или жировой гепатоз). Развивается в связи с накоплением жиров в печеночных клетках. В ряде случаев инфильтрация жиром вызывает гибель клеток, прогрессирует в стеатогепатит (воспаление печени) с фиброзом.
- Токсические гепатиты. Они развиваются при приеме лекарственных препаратов. Острые лекарственные поражения печени вызывают гепатотоксичные препараты: Амиодарон, НПВП (сулиндак, диклофенак, нимесулид, парацетамол), эстрогены, антибиотики, цитостатики, противотуберкулезные, противоопухолевые, глюкокортикостероиды. Токсические гепатиты наиболее часто возникают при приеме (НПВП) и антимикробных препаратов. Парацетамол имеет дозозависимую гепатотоксичность — в терапевтических дозах он безопасен, а при превышении дозы до 4 г развивается гепатит и фульминантная печеночная недостаточность.
- Метаболический синдром: сахарный диабет, ожирение, абдоминальное ожирение, дислипидемия, нарушение толерантности к глюкозе, высокое давление.
- Нарушение желчеоттока (холестаз).
Отдельно можно выделить факторы, которые способствуют прогрессированию фиброза: возраст старше 45 лет, мужской пол (ввиду высокого уровня алкоголизации), заболевания сердечно-сосудистой системы, наследственный гемохроматоз, синдром перегрузки печени железом при гемолитической анемии, избыточном потреблении железа, внутривенном введении препаратов железа и при гепатитах В и С.
Симптомы фиброза печени
В большинстве случаев симптомы отсутствуют или имеются минимальные проявления, особенно на начальных стадиях процесса. Фибротический процесс медленно развивается — от начала его формирования до возникновения симптомов проходит несколько лет. Более быстрое развитие провоцируют гепатотоксичные факторы или инфекция.
Первое время характерны общие симптомы: слабость, общее недомогание, вялость, утомляемость. По мере прогрессирования процесса у больных появляется снижение аппетита, тошнота, отрыжка воздухом, боли в правом подреберье или в верхней части живота. При осмотре выявляется незначительное увеличение печени. При холестазе и жировой инфильтрации печени у больных выявляется желтуха.
Анализы и диагностика
Подозрение на фиброз возникает, если у пациента есть признаки портальной гипертензии, увеличение селезенки и изменения в биохимических анализах: повышение активности АЛТ и АСТ в 4-5 раз (чаще повышается АЛТ), индекс АСТ/АЛТ при этом не более 1. Также характерно увеличение активности щелочной фосфатазы (не больше, чем в два раза).
Этим методом определяют и процентное содержание в печени соединительной ткани:
- Компьютерная томография.
- Биопсия печени. Применяют редко, что связано с инвазивностью метода и большой погрешностью попадания иглы именно в зону фиброза.
Лечение
Как лечить фиброз печени? Основные принципы лечения заключаются, прежде всего, в устранении причинных факторов, замедлении прогрессирования фиброзного процесса и обратном развитии его (регенерации гепатоцитов). Помимо исключения алкоголя, отмены гепатотоксичных препаратов, больные должны соблюдать режим дня и диету.
Лечение фиброза печени включает лекарственные средства, которые можно разделить на несколько групп:
- Препараты, действующие на механизмы фиброгенеза. Например, при вирусных гепатитах — это интерфероны и аналоги нуклеозидов. Урсодезоксихолевая кислота, эссенциальные фосфолипиды, адеметионин при всех остальных заболеваниях печени.
- Препараты неспецифического действия: пентоксифиллин, антиоксиданты (янтарная кислота, токоферол).
- Средства, действующие на портальную гипертензию: бета-блокаторы, ингибиторы ангиотензинпревращающего фермента, нитропрепараты. Фиброз вызывает затруднение портального кровообращения и является причиной повышения давления в воротной вене — портальная гипертензия. Это целый комплекс изменений, которые развиваются при нарушении оттока из воротной вены. В системе воротной вены резко повышается давление, замедляется ток крови, развивается расширение вен пищевода и желудка, увеличивается селезенка, расширяются вены брюшной стенки, развивается асцит. Улучшение печеночного кровотока медикаментами восстанавливает функцию гепатоцитов, способствует их регенерации и приостанавливает прогрессирование фиброза.
- Препараты, повышающие чувствительность к инсулину при жировом гепатозе и инсулинорезистентности. Препарат Метформин 2 г/сутки, применяемый в течение года, вызывает уменьшение жировой инфильтрации и фиброзных изменений в печени.
Основными препаратами при любом заболевании печени и фиброзе являются гепаторотекторы — эссенциальные фосфолипиды (ЭФ), которые представлены полиненасыщенными фосфолипидами, получаемых из соевых бобов. Фосфолипиды в организме используются как строительный материал для клеточных мембран, поэтому они оказывают мембраностабилизирующее действие.
Применение препаратов Эссливер Форте, Эссенциале, Фосфоглив или Эслидин по 2 капсулы 3 раза в день в течение 4-6 месяцев предотвращает развитие фиброза и его прогрессирование, нормализует липидный спектр и оказывает антиоксидантное действие. Антифибротическое действие этой группы препаратов обусловлено воздействием на активность коллагеназы и уменьшением цитолитических процессов, в результате которых гибнут гепатоциты. Под действием ЭФ уменьшается внутридольковый некроз и портальный фиброз. Перспективным препаратом из этой группы является Эслидин, поскольку в его составе есть незаменимая аминокислота метионин, который необходим для синтеза холина (витамина В4), являющегося гепатопротектором.

Не менее важными являются препараты, содержащие глицирризиновую кислоту, которую получают из корня солодки. Примером является препарат Фосфоглив. Он является комбинацией биодоступных фосфолипидов и глицирризиновой кислоты. Учитывая противовирусное действие последней, препарат показан при лечении вирусных гепатитов. Антифибротические механизмы глицирризиновой кислоты доказаны на экспериментальной модели фиброза. На сегодняшний день Фосфоглив — универсальное средство лечения фиброза любой природы.
Адеметионин — это аминокислота, которая синтезируется в печени и участвует в разнообразных метаболических процессах. Перспективно применение препаратов на основе адеметионина, которые включаясь в метаболизм, оказывают антиоксидантное действие, уменьшают воспаление, препятствуют повреждению гепатоцитов, ускоряют их регенерацию, замедляют процесс фиброзирования. Препараты адеметионина — Гептрал, Гептор, Гептор Н, Гепаретта, Самеликс, Аделив. Данные препараты являются средством заместительной терапии и гепатопротекции при любой патологии печени — от гепатопатии до прогрессирующего фиброза и цирроза, поскольку они повышают уровень эндогенного адеметионина в печени.
Урсодезоксихолевая кислота обладает мембраностабилизирующим, антиоксидантным, гепатопротекторым и антифибротическим действием. Препараты урсодезоксихолевой кислоты препятствуют прогрессированию фиброза и развитию варикозного расширения вен, замедляют процесс преждевременной гибели гепатоцитов. Особенно показаны эти препараты при явлениях холестаза. Минимальный курс лечения 3 месяца 3 раза в год. Лучшие результаты достигаются при длительном применении в течение 6 месяцев — одного года.
Больным с фиброзом при высоком уровне холестерина и липопротеинов низкой плотности назначается в комбинации препараты статинов 20 мг и препараты УДХК 15 мг на кг веса продолжительностью 3-6 месяцев (до нормализации уровня трансаминаз). При гипертриглицеридемии показаны препараты Омега-3.
Эффективным является применение препаратов, которые сочетают гепатопротективное и гипохолестеринемическое действие. Таким препаратом является Резалют Про, в составе которого фосфолипиды из соевого лецитина и полиненасыщенные жирные кислоты (омега-6 и омега-3 в соотношении 10:1). Его назначение патогенетически обосновано при метаболическом синдроме и жировой болезни печени с проявлениями фиброза. Принимают препарат по 2 капсулы 3 раза в день.
Витамин Е. При применении препарата 300–800 мг/сутки в года у больных уменьшался стеатоз, выраженность воспаления и фиброза.
Препараты картинита при стеатогепатите и явлениях фиброза. L-карнитин является липотропным веществом, которое взаимодействует с липидами. Препараты L-карнитина стимулируют утилизацию жирных кислот — они переносят жирные кислоты в митохондрии, где они окисляются, а клетки печени избавляются от жира. Прием препаратов вызывает уменьшение в крови липидов и триглицеридов, снижение веса и уменьшение жировой дистрофии. Гепагард Актив (фосфолипиды+ L-карнитин + витамин Е) принимается по 2 капсулы 2 раза в день в течение 1 месяца. Таким образом, лечить фиброз нужно применением гепатопротекторов с антиоксидантным действием и препаратами, содержащими карнитин и витамин Е.
Унифицированной схемой противофиброзного лечения у больных с явлениями портальной гипертензии является:
- пероральный и парентеральный (внутривенный) прием Фосфоглива курсом один год и больше;
- препараты урсодезоксихолевой кислоты 15-20 мг на кг веса, постоянно;
- Пропранолол 40-80 мг в сутки, постоянный прием;
- Верошпирон 12,5-25 мг/сутки, постоянно;
- препараты из группы ингибиторов ангиотензин превращающего фермента.
Для уменьшения выраженности жировой болезни печени эффективным является уменьшение веса больного. Для этого используется гипокалорийная диета (на 500 ккал/сутки меньше, чем обычное питание) и 30-45-минутные занятия спортом 4-5 дней в неделю.


Описание
Фиброз печени – состояние, характеризующееся замещением паренхимы печени соединительной тканью.
Поскольку заболевание достаточно длительное время себя никак не проявляет, диагностика фиброза печени на ранних стадиях встречается редко. Зачастую изменения в паренхимы печени выявляются в ходе планового обследования органов брюшной полости с помощью УЗИ-аппарата. Фиброзу печени подвержены как женщины, так и мужчины. Согласно статистике, наиболее часто начальные явления фиброза печени впервые диагностируются в возрасте 50 – 60 лет.
Виды фиброза печени:
- Очаговый — самая ранняя стадия фиброза печени, при которой обнаруживается рубцевание патологических участков с образованием соединительнотканных очагов;
- Перигепатоцелюлярный — в данном случае развитие фиброза печени связано с изменениями непосредственно в клеточном аппарате печени. Если распространение фибротических изменений затрагивает несколько долек печени — говорят о начале диффузного процесса;
- Центральный фиброз — идёт образование соединительнотканных тяжей в области центральных печёночных вен и портальных структур. Некротические изменения приводят к выходу зонального фиброза за пределы центральных печёночных вен;
- Мультилобулярный фиброз — некротические процессы идут в паренхиме множества печёночных долек с замещением нормальной ткани соединительной;
- Мостовидный фиброз печени — данный вид заболевания характеризуется отложением соединительной ткани между сосудистыми структурами печени, что приводит к полноценному формированию септ. Результатом этого процесса может стать образование псевдодолек печени;
- Перидуктальный фиброз — сущность данной стадии фиброза печени состоит в холангитоподобных изменениях, когда идут склерозирующие процессы во всех внепечёночных и внутрипечёночных протоках.
Выделяют следующие причины развития фиброза печени:
- вирусное поражение печени (вирусные гепатиты, цитомегаловирусная инфекция, инфекционный мононуклеоз);
- иммунные нарушения (например, аутоиммунный гепатит, первичный билиарный цирроз);
- болезнь Вильсона-Коновалова (наследственное заболевание, характеризующееся нарушением метаболизма меди, в результате чего происходит ее накопление в организме);
- синдром Бадда-Киари – обструкция печеночных вен, приводящая к нарушению оттока крови из печени, в результате чего возникает венозный застой;
- заболевания желчевыводящей системы (внепеченочная обструкция желчных путей, желчнокаменная болезнь, первичный склерозирующий холангит);
- использование некоторых лекарственных средств, например, противоопухолевых и противоревматических препаратов;
- длительное употребление алкоголя. Согласно статистике, развитие фиброза печени возможно спустя 7 – 8 лет злоупотребления спиртными напитками.
Прогноз фиброза печени зависит от скорости обнаружения данного явления. Прогрессирование процесса приводит к развитию следующих осложнений:
- переход фиброза в цирроз печени, что значительно отягчает состояния человека;
- развитие печеночной энцефалопатии, которая сопровождается расстройством сознания, нервно-мышечными нарушениями, возникающими вследствие снижения или полного отсутствия функций печени;
- образование гепатоцеллюлярной карциномы;
- нарушение функций со стороны других систем органов.
Симптомы
Как правило, фиброз печени длительное время протекает бессимптомно, в связи с чем человек не обращается за помощью в медицинское учреждение. Появление симптомов возможно лишь при выраженных фиброзных изменениях паренхимы печени.
Изначально человек может предъявить жалобы на повышенную утомляемость, снижение работоспособности, общую слабость. Однако стоит обратить внимание, что данные симптомы не являются специфическими для фиброза печени, так как встречаются и при заболеваниях иного рода.
Диагностика
Как известно, не существует специфических симптомов, указывающих на наличие фиброза печени, что значительно затрудняет диагностику на ранних этапах.
Во время исследования общих лабораторных анализов особо внимание уделяется показателям биохимического анализа крови, в частности уровню билирубина, АЛТ, АСТ, щелочной фосфатазы. При минимальных фиброзных изменениях возможно отсутствие изменений со стороны биохимического анализа крови. Однако при выраженном фиброзе обнаруживается отклонение от нормы перечисленных лабораторных показателей.
Из инструментальных методов диагностики используется следующие:
- УЗИ печени, которое позволит оценить структуру печени, ее размер и положение. Как правило, на наличие фиброза указывает изменение эхогенности, однако данный показатель не является специфическим, так как характерен и для состояний иной этиологии;
- КТ печени. В результате данного исследования удается получить данные, которые не были установлены в ходе УЗИ, так как КТ обладает большей информативностью;
- МРТ печени. Является наиболее безопасным и информативным методом неинвазивного исследования печени, в ходе которого удается выявить изменение состояния паренхимы печени;
- ЭФГД. Выполняется для установления возможных последствий выраженного фиброза печени, в частности наличия варикозно расширенных вен пищевода.
Золотым стандартом определения фиброза является биопсия печени. Данная инвазивная процедура позволяет не только обнаружить фиброзные изменения в паренхиме печени, но также определить стадию процесса, что оказывает значительную помощь в назначении специализированного лечения. Выделяют следующие виды биопсии печени:
- чрескожная пункционная;
- тонкоигольная аспирационная;
- трансвенозная (трансюгулярная) – производится с помощью введения через вену тонкой гибкой трубки;
- лапароскопическая – выполняется при диагностической или лечебной лапароскопии;
- инцизионная (открытая) – осуществляется во время проведения операции.
Однако стоит отметить, что, как и любая инвазивная манипуляция, биопсия печени может сопровождаться развитием ряда осложнений. Кроме того, существуют следующие противопоказания к проведению данной манипуляции:
- наличие подтвержденной гемангиомы печени;
- наличие подтвержденной эхинококковой кисты печени;
- нарушение свертываемости крови;
- наличие в анамнезе необъяснимого кровотечения.
Альтернативой биопсии печени является ультразвуковая эластография. Данный метод диагностики основан на сканировании паренхимы печени с последующим установлением степени ее плотности. Преимущество эластографии заключается в отсутствии развития каких-либо осложнений, что позволяет производить данное исследование неоднократно для оценки динамики процесса. Кроме того, ультразвуковая эластография позволяет своевременно выявить даже минимальные изменения в паренхиме печени.
Лечение
Общие лечебные мероприятия направлены на нормализацию режима питания, труда и отдыха. Рекомендуется исключить из рациона острую, жирную, жареную и копченую пищу, а также необходимо воздержаться от чрезмерного потребления поваренной соли. Также важно ежедневно употреблять должное количество овощей и фруктов (приблизительно 400 г в сутки), которые обогащены витаминами и микроэлементами, необходимыми для нормального функционирования организма человека. Кроме того, важно полностью отказаться от вредных привычек, в особенности от употребления спиртных напитков, поскольку, как известно, алкоголь крайне негативно воздействует на клетки печени.
Для назначения этиотропного лечения следует установить причину, вызвавшую фиброз. В случае инфекционного поражения, в частности при вирусном гепатите, назначаются противовирусные препараты. Иммуносупрессивная терапия используется при аутоиммунных заболеваниях. Данная терапии заключается в назначении глюкокортикостероидов или цитостатиков, которые не только снижают реакцию иммунной системы на гепатоциты (клетки печени), но также замедляют образование фиброзной ткани.
Симптоматическое лечение заключается в назначении гепатопротекторов. Действие данных препаратов направлено на сохранение структуры клеток печени. Однако стоит отметить, что их эффективность значительно снижается, если человек не соблюдает соответствующую диету и не отказывается от вредных привычек. Назначение антиоксидантных препаратов позволяет снизить повреждающее действие токсических веществ и продуктов обмена в организме. Также при необходимости используются ферментативные препараты, способствующие улучшению процесса пищеварения. В качестве вспомогательной терапии рекомендуется периодически использовать витаминно-минеральные комплексы. Длительность курса приема данных препаратов составляет 1- 2 месяца, после чего делается перерыв.
Лекарства
Основными лекарственными средствами, используемыми при лечении фиброза печени, являются гепатопротекторы. К ним относятся:
- эссенциальные фосфолипиды (Эссенциале Форте, Антралив, Фосфоглив), которые содержат фосфатидилхолин и ненасыщенные жирные кислоты. Действие данных препаратов заключается в восстановлении клеточной стенки гепатоцитов, которые в большей степени состоят из фосфолипидов. Помимо этого, эссенциальные фосфолипиды усиливают дезинтоксикационную функцию печени, препятствуют появлению соединительной ткани в паренхиме печени, а также обладают антиоксидантными свойствами. Чтобы достичь желаемый эффект, следует использовать данные средства не менее полугода. Также стоит отметить, что длительное применение эссенциальных фосфолипидов может провоцировать застой желчи, именно поэтому следует тщательно наблюдать за данным явлением;
- аминокислоты (Гептрал, Гепа-мерц). Участвуют в синтезе фосфолипидов, которые являются структурным компонентом клеточной стенки гепатоцитов, обладают регенерирующим и дезинтоксикационным эффектом. Препараты данной группы рекомендуется использовать с помощью внутривенного введения, поскольку при пероральном приеме аминокислоты метаболизируются и доходят до печени в незначительном количестве;
- витамины (В1 (тиамин), В6 (пиридоксин), В12 (цианокобаламин), Е (токоферол)). Облегчают обменные процессы в печени, тем самым способствуют восстановлению ее клеток. Как правило, не используются в качестве монотерапии, а дополняют другие гепатопротекторы;
- ингибиторы перекисного окисления липидов (Тиогамма, Берлитион). Действие препаратов направлено на ускоренное выведение из клеток печени молочной кислоты, которая оказывает токсическое действие. Образование молочной кислоты происходит в результате соединения азота с кислородом. Данные препараты могут назначаться как в форме инъекций, так и в форме таблеток;
- урсодезоксихолевая кислота (Урсофальк). Стимулирует вывод желчи из печени, благодаря чему достигается гепатопротективный эффект.
Также существуют комбинированные препараты, которые в своем составе содержат компоненты, относящиеся к нескольким группам гепатопротекторов. Выделяют следующие комбинированные средства:
- Эссел Форте;
- Фосфонциале;
- Резалют Про;
- Гепатрин;
- Сирепар.
Народные средства
В дополнении к основной терапии можно использовать средства народной медицины, перед применением которых необходимо проконсультироваться со своим лечащим врачом.
Существуют следующие рецепты:
- Отвар на основе овса. Для его приготовления понадобится 1 стакан овсянки и 1 литр коровьего или козьего молока. Перечисленные компоненты смешайте и поставьте на медленный огонь, затем добавьте столовую ложку сахара и щепотку соли. Полученная смесь должна загустеть, после чего добавляется 50 г сливочного масла. Затем необходимо оставить отвар настаиваться в течение 3 – 4 часов. Рекомендуется употреблять 2 раза в день. Курс приема составляет 2 недели, после чего делается перерыв на 10 дней, далее при необходимости курс повторяется;
- Свекольно-морковный сок. Смешайте свекольный и морковный сок в пропорции 1:10. Дополнительно для вкуса можно добавить сахар или мед. Рекомендуется употреблять 2 раза в сутки по 100 мл. Длительность приема составляет 4 недели, затем делается перерыв полгода;
- Для приготовления настоя понадобятся следующие компоненты: плоды расторопши (2 части), крапива двудольная (1 часть), сухой перетертый корень одуванчика (2 части), листья березы (1 часть) и золотарник (1 часть). Перечисленные компоненты тщательно перемешиваются, после чего из полученного сбора отбираются 100 г смеси и заливаются 2 стаканами кипятка. Далее настой настаивается в течение 2 часов, затем тщательно процеживается. Следует принимать по 3 столовые ложки 3 раза в день после еды. Курс приема составляет 2 – 4 недели. Рекомендуется повторять курс через каждые 3 месяца;
- Отвар на основе кукурузных рылец. Для его приготовления возьмите 1 чайную ложку сырья и залейте 1 стаканом горячей воды. Затем поставьте полученный раствор на водяную баню и потомите в течение 30 минут. Далее отвар остужается и тщательно процеживается. Рекомендуется употреблять по 1 – 3 столовые ложки перед каждым приемом пищи. Курс приема составляет 2 недели;
- Напиток на основе куркумы. Для его приготовления возьмите 1 чайную ложку куркумы, 2 столовые ложки сушеных орехов кешью и 1 стакан молока. Все перечисленные компоненты положите в блендер и тщательно перемешайте. Полученный напиток выпивается утром натощак.
Из перечисленных рецептов можно выбрать наиболее Вам подходящий, однако стоит еще раз напомнить, что перед использованием какого-либо рецепта народной медицины настоятельно рекомендуется проконсультироваться со своим лечащим врачом. Это необходимо, поскольку даже самый, на первый взгляд, безопасный рецепт при неправильном использовании может принести вред для организма.
Читайте также:


